Как определить тонус мышц кожи
Обновлено: 25.04.2024
Обследование конечностей ребенка. Оценка мышечной массы, тонуса
Оценка мышечной массы у ребенка:
• Гипотрофия может быть вторичной по отношению к церебральному параличу, менингомиелоцеле, мышечным нарушениям или последствиям перенесённого полиомиелита.
• Увеличение мышечной массы икроножных мышц может указывать на мышечную дистрофию Дюшена или другие миотонии.
Оценка мышечного тонуса у ребенка
Тонус в конечностях. Лучше всего оценивать обхватыванием всей конечности и затем сгибанием и разгибанием в одном суставе. Это исследование лучше всего проводить в коленных и голеностопных суставах. Оцените сопротивление пассивным движениям и объём движений.
Увеличение тонуса (спастичность) в аддукторах и внутренних ротаторах бёдер, клонус в голеностопных суставах или гипертонус при пронации предплечий в покое обычно возникает в результате пирамидальной недостаточности. Необходимо дифференцировать с ригидностью по типу зубчатого колеса при экстрапирамидальных нарушениях.

Положение конечностей может дать подсказку о состоянии тонуса, например ноги в форме ножниц, пронация предплечий, сжатие в кулаки, разогнутые ноги предполагают увеличение тонуса. Сидение в позе лягушки предполагает гипотонию, а патологическое положение и разгибание предполагает флюктуирующий тонус (дискинезию).
Тонус тела. При нарушениях в пирамидальном тракте тело и голова склонны откидываться назад (экстензорная поза).
При мышечных заболеваниях и некоторых нарушениях ЦНС тело может быть гипотоничным. Если ребёнка взять на руки, его тело свисает, он не может удержаться в положении сидя.
Запрокидывание головы. Лучше всего выявлять при вставании детей при помощи рук из положения лежа на спине.
Оценка мышечной силы. Сложно оценивать у младенцев. Понаблюдайте за движениями, противоположными гравитации, и отметьте моторную функцию. Оба этих показателя скажут вам многое о силе ребёнка. Начиная с 6 мес оценивайте подвижность и походку. Наблюдайте за вставанием из положения лёжа, за тем, как ребёнок поднимается. С 4 лет силу можно оценивать на противодействие силе тяжести и сопротивление, вначале исследуйте силу проксимальных мышц, а затем дистальных мышц, сравнивая стороны.
Оценка рефлексов у ребенка. Исследуйте в расслабленном положении ребёнка и объясните, что вы собираетесь делать до того, как приступить к работе с молоточком, или продемонстрируйте на родителях или игрушке. Оживлённые рефлексы могут отражать взволнованность ребёнка или пирамидальную недостаточность. Арефлексия может быть связана с нейромышечными заболеваниями или поражением на уровне спинного мозга, а также с неожиданностью исследования. Дети по просьбе усиливают рефлексы.
Рефлексы стоп. У детей стопные рефлексы часто неоднозначны и проверяют их редко, потому что это неприятно. У детей до года они недостоверны. Повышенные стопные рефлексы подтверждают наличие пирамидных нарушений.
Симптомы заболеваний костей и суставов различны:
• Проверьте наличие отёка при суставном выпоте (нарушение очертаний сустава) или утолщение синовиальной оболочки, гиперемию, боль при движении, нарушение функции, гипотрофию мышц выше и ниже любого из опухших суставов.
• Пропальпируйте для определения повышения температуры (сравнивая суставы), болезненности, флюктуации или выпота.
• Исследуйте движения — сначала активные, потом пассивные, для того чтобы не причинить боль ребёнку. Дружелюбно объясните свои действия. Если необходимо, покажите на себе те движения, которые хотите проверить. Запишите степень изменения объёма движения.
• Хромота — может быть в результате боли в бедре, колене, голеностопном суставе. Боль в бедре может быть связана с иррадиацией из колена и наоборот.
• Проверьте спину ребёнка, чтобы выявить сколиоз. Особенно актуально это у более взрослых детей/ подростков. Попросите встать ровно (как солдат!) и дотянуться до пальцев ног.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нарушение мышечного тонуса — это различные расстройства отдельных или всех мышц тела, при которых нарушается поддерживающая функция опорно-двигательного аппарата. Может быть как врождённым, так и приобретённым симптомом. Наблюдается у новорождённых детей, а также у взрослых. Возникает в результате усиленного или недостаточного сокращения волокон, что говорит о патологических процессах в центральной нервной системе и головном мозге. Вылечить симптом можно у врача-невролога, а также у ревматолога, остеопата, травматолога.

Причины нарушений тонуса мышц
Тонические патологии мышц выражаются в увеличенном или ослабленном напряжении, что считается отхождением от нормы. Медицинское название симптома — мышечная дистония. Развивается в любом возрасте, при этом отличается по характеру течения и причинам возникновения. Признаки дистонии мышц:
- сниженное или увеличенное напряжение;
- ограничение двигательных способностей;
- искривление позвоночника и шеи;
- беспокойный сон, бессонница;;
- повышенная нервозность;
- изменение походки;
- трудности с выполнением стандартных упражнений;
- у детей — тремор подбородка и конечностей, срыгивания, частый плач.
Причины появления зависят от возраста. У детей и подростков:
- обезвоживание или многоводие при беременности;
- отслоение плаценты, продолжительный токсикоз, гипоксия плода;
- патологические роды, кесарево сечение, долгие схватки;
- употребление алкоголя, сигарет, наркотиков во время беременности;
- обвитие пуповины;
- повреждения элементов ЦНС.
У взрослых расстройство возникает чаще из-за патологий в головном мозге:
- черепно-мозговые травмы;
- повреждения спинного мозга;
- острые и хронические инфекции;
- церебральный паралич;
- злокачественные опухоли;
- кислородное голодание мозга;
- болезни кровеносных сосудов;
- сбои мозгового кровоснабжения;
- психоэмоциональные потрясения;
- интенсивные физические нагрузки;
- рассеянный склероз;
- острые интоксикации;
- аллергия на лекарства;
- энцефалит.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 27 Июня 2022 года
Содержание статьи
Типы нарушений тонуса мышц
Существует два типа симптома — гипертонус (повышенное напряжение) и гипотонус (сниженное напряжение) мышц. Каждая из разновидностей имеет определённые формы проявления, признаки, осложнения и методы лечения.
Гипертонус мышц
Чаще выражен у грудничков, но возможно естественное устранение признаков в течение 2-4 месяцев. Характерные признаки — беспричинный плач и беспокойство, сопротивление при попытке спровоцировать движение, сжатые пальцы рук и ног. У взрослых выражается в невозможности полностью расслабиться, болевом синдроме при движениях.
Гипотонус мышц
Характеризуется удивительным спокойствием ребёнка, длительным сном и вялыми неохотными движениями. При гипотонусе малыши долго не держат голову, поздно садятся, ходят, имеют слабо развитую моторику рук. Взрослые при синдроме мышечной гипотонии ощущают постоянное переутомление, слабость конечностей, спины и шеи.
Стадии развития нарушений мышечного тонуса
- Первая. Незначительные изменения напряжения, которые быстро приходят в норму, часто без медицинского вмешательства.
- Вторая. Симптоматика проявляется во время движений, впоследствии возможно проявление в состоянии покоя.
- Третья. Длительные спазмы вызывают выраженные физические деформации элементов опорно-двигательного аппарата, возникает ограничение подвижности.
Формы нарушений мышечного тонуса
- Первичная. Врождённая форма, которая не зависит от наличия хронических заболеваний или неврологических расстройств в организме. Наблюдается у младенцев вследствие патологической беременности и родов или наследственной предрасположенности. Легко поддаётся лечению, если своевременно обратиться к специалисту.
- Вторичная. Приобретённая форма, которая характеризуется развитием на фоне других болезней, преимущественно, центральной нервной системы. Также возникает при неврологических повреждениях, наследственности и других факторах, которые способствуют расстройствам ЦНС и головного мозга.
Методы диагностики
Диагностировать патологию в младенческом возрасте позволяют тесты на рефлексы:
- Держать ребёнка в вертикальном положении, чтобы он попытался сделать шаг.
- В таком же положении ребёнок должен полностью опираться на стопу, а не пальцы.
- Грудничок поджимает руки и ноги, лёжа на животе, на спине — выпрямляет.
- При наклоне головы влево, лёжа на животе, младенец сгибает правые ногу и руку.
У детей от 2 лет и взрослых врачи диагностируют симптом при помощи электромиографии, которая определяет силу импульсов мышц, а также с помощью компьютерной томографии или МРТ. В сети клиник ЦМРТ вы можете пройти диагностику такими методами:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Запишитесь на приём к ортопеду — он специализируется на болезнях опорно-двигательного аппарата. Врач поставит диагноз и назначит лечение или направит к соответствующему специалисту, например, к инфекционисту, кардиологу, хирургу.
Мышечное перенапряжение — это патологическое напряжение мышц, которое сопровождается болевым синдромом и спазмами. Медицинское название болезни — миалгия. Возникает при длительных стрессах, физическом и эмоциональном напряжении, травмировании, переохлаждении и повреждениях опорно-двигательного аппарата. В зависимости от стадии и причины заболевания, может проявляться в состоянии покоя или движений. Наблюдается у людей любого возраста и пола, но преимущественно поражает профессиональных спортсменов, работников тяжёлого производства и пожилых людей.
Симптомы мышечного перенапряжения
Симптомы миалгии обычно проявляются в спине, шее, руках и ногах. Характерные признаки заболевания:
- болезненные ощущения в тканях костно-мышечного аппарата при касании;
- распространение боли на соседние органы, иррадиация от спины к ногам;
- внезапные прострелы в шее, плечах и лопатках, отдающие в нижнюю часть туловища;
- повышенная температура тела, слабость;
- нарушения сна, бессонница;
- отёки и воспаления в месте расположения мышц;
- снижение концентрации внимания и работы мозга;
- обострение заболеваний позвоночника;
- расстройства нервной системы;
- онемение конечностей;
- вегетососудистая дистония;
- резкие скачки настроения;
- рвота, тошнота, головокружение;
- скованность движений;
- нестабильность позвоночника.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 27 Июня 2022 года
Содержание статьи
Причины
Патологическое перенапряжение мышц может сформироваться по разным причинам:
- генетическая предрасположенность к миалгии;
- болезни позвоночника и костно-мышечного аппарата;
- острые и хронические инфекции и воспаления;
- длительная работа на тяжёлом производстве;
- физическое или эмоциональное переутомление;
- расстройства метаболических процессов в организме;
- перенесённые операции и травмы спины, шеи, конечностей;
- неврозы, ВСД, когнитивные нарушения;
- ревматоидные заболевания;
- усиленные физические нагрузки;
- малоподвижный образ жизни;
- поднятие и ношение тяжестей;
- переохлаждение.
Стадии развития мышечного перенапряжения
Повышенный тонус, переутомление, боль и другие признаки миалгии развиваются постепенно и имеют три стадии:
- Первая. Пациент ощущает болезненность при длительном выполнении одного действия, скованность тела, быстрое утомление после движений. В верхних и нижних конечностях возникает резкая боль, тугоподвижность. Поражённая область тела опухает, образуются отёки, покраснения кожи.
- Вторая. Болезненность начинает прогрессировать с утра и может сохраняться на протяжении всего дня, появляется обострение к вечеру. Мышцы имеют повышенную чувствительность, краснеют и воспаляются. Ухудшается дыхание, пульс и сердцебиение учащённые.
- Третья. Напряжение и усталость проявляются даже в состоянии обездвиженности. У пациента выражены выпуклые хрящевые узлы. Происходит изменение естественных рефлексов, атрофия мышц.
Разновидности
Заболевание классифицируют по происхождению в организме, характеру течения и последствиям. Врачи различают 5 видов миалгии.
Фибромиалгия
- Первичная. Возникает при неврологических и когнитивных расстройствах. Поражает зону шейного и поясничного отделов позвоночника. В группе риска пациенты с нарушениями метаболизма, кровообращения, сна, а также люди, которые находятся в стрессовых ситуациях.
- Вторичная. Развитию вторичного типа способствуют острые и хронические патологии опорно-двигательного аппарата, кровеносной и сердечно-сосудистой систем, а также болезни внутренних органов.
Миозит
Чаще наблюдается в области шеи, поясницы, крестца и груди, нижних конечностей и пальцах. Сопровождается недомоганием, усталостью, онемением и покалыванием пальцев ног, спазмами мышц, высокой температурой тела, кашлем. Возникает на фоне простудных инфекций и вирусных заболеваний.
Полимиозит
Появляется при попадании в организм вирусов или инфекционных бактерий. Известны случаи полимиозита после приёма лекарств или вакцинации. Симптомы — чувство натяжения суставов верхней части туловища, боль в затылке и шее, шум в голове, тошнота, головокружения. Частой причиной возникновения становятся онкологические или аутоиммунные патологии.
Межрёберное мышечное перенапряжение
Развивается при компрессии межрёберных нервных окончаний перенапряжёнными мышцами в области груди. Может иметь острую и хроническую форму, протекает тяжело. Сопровождается болезненностью в грудном отделе позвоночника при кашле, чихании, поворотах и наклонах туловища.
Эпидемическое мышечное перенапряжение
Тип инфекционной миалгии, характерный для фарингита, вирусных заболеваний, диареи. Поражает зону тела между животом и грудиной. Обычно начинается с острой лихорадки и высокой температуры. Кроме болевого синдрома проявляется озноб и интенсивное потоотделение. Возникает вследствие вирусов, перенагрузок, психоэмоциональных потрясений.
Диагностика
Врач может поставить диагноз только на основании результатов лабораторных и аппаратных методов диагностики. Вспомогательные сведения предоставляет осмотр и пальпация больного. Чтобы определить патологию, применяют такие исследования:
Атрофия мышц – процесс, развивающийся постепенно и приводящий к уменьшению в объеме мышц, истончению их волокон вплоть до полного исчезновения. В результате патологии происходит замена мышечной ткани на соединительную, которая не способна осуществлять двигательную функцию. Человек теряет мышечную силу и тонус, что приводит к снижению двигательной активности или ее потере.
Причины атрофии мышц
Мышечная атрофия возникает на фоне следующих причин:
- генетическая предрасположенность;
- механические повреждения;
- физическое перенапряжение;
- инфекционное заболевание;
- миопатия;
- сахарный диабет;
- старение организма;
- злокачественные новообразования;
- паралич периферических нервов или спинного мозга;
- голодание;
- интоксикация организма;
- замедление процессов обмена;
- длительная двигательная бездеятельность.
При поражении спинного мозга появляется нейропатическая атрофия мышц. Если у пациента тромбоз крупных сосудов, то развивается ишемическая форма.
У детей атрофия мышц может развиться вследствие родовой травмы и при тяжелом течении беременности, при неврологических расстройствах и полиомиелите. Также к причинам детской мышечной атрофии относятся миозиты, нарушения функционирования поджелудочной железы и повреждение спинного мозга при травмах спины.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 27 Июня 2022 года
Содержание статьи
Симптомы мышечной атрофии
При поражении мышц человек быстро утомляется, у него заметно снижается мышечный тонус и отмечаются подергивания конечностей. Если атрофия мышц обусловлена осложнением после травмы или перенесенным инфекционным заболеванием, то наблюдается повреждение двигательных клеток, приводящее к ограничению движений верхних и нижних конечностей вплоть до паралича.
Если беспокоит слабость в мышцах ног, то пациенту трудно идти дальше после того, как он вынужденно остановился. Он ощущает тяжесть в ногах и затруднение движений, возникает онемение и изменяется походка.
Атрофия ягодичных мышц сопровождается мышечной слабостью, переваливающейся походкой, побледнением кожных покровов и онемением в области ягодиц.
Мышечная атрофия рук сопровождается ухудшением движений, покалыванием и онемением в кистях, повышением тактильной чувствительности. Любое механическое повреждение начинает доставлять дискомфорт. У пациента происходит нарушение трофики тканей, приводящее к посинению кожи.
Методы диагностики
Для выявления слабости в мышцах необходимо сдать развернутый клинический и биохимический анализ крови. Кроме того, врач изучает функциональные особенности печени и щитовидной железы. Обязательно потребуется электромиография, биопсия мышечной ткани и исследование нервной проводимости.
Чтобы диагностировать атрофию мышц в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы чувствуете недомогание, мышечную слабость и болезненность, посетите терапевта. Врач проведёт диагностику и привлечёт к лечению травматолога, невролога или ортопеда.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение атрофии мышц
Лечением мышечной слабости и болезненности занимается врач-невролог, травматолог или ортопед. Чтобы восстановить трофику мышечной ткани, применяют сосудистые препараты. Они ускоряют кровоток периферических сосудов и улучшают кровообращение. Для расширения сосудов потребуются спазмолитические лекарства. Также разрешается применять обезболивающие кремы и мази, препараты с разогревающим эффектом и венотоники.
Избавиться от боли при радикулите можно с помощью нестероидных противовоспалительных препаратов. Для снятия мышечного спазма эффективно использовать миорелаксанты.
Нормализовать импульсную проводимость и стабилизировать обменные процессы помогут витамины группы B. Чтобы стимулировать регенерацию мышечных волокон и восстановить их объем, врач назначает биостимуляторы.
Во время курса терапии пациенту рекомендуется соблюдать специальную диету. Он должен включить в рацион питания продукты, обогащенные витаминами A, B и D.
Курс лечения также включает физиотерапевтические процедуры – электрофорез, психотерапию, лечебную физкультуру, магнитотерапию, лазеротерапию и массаж. Если диагноз поставлен ребенку, то потребуются нейропсихологические сеансы, предназначенные для устранения проблем в познании нового и общении.
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
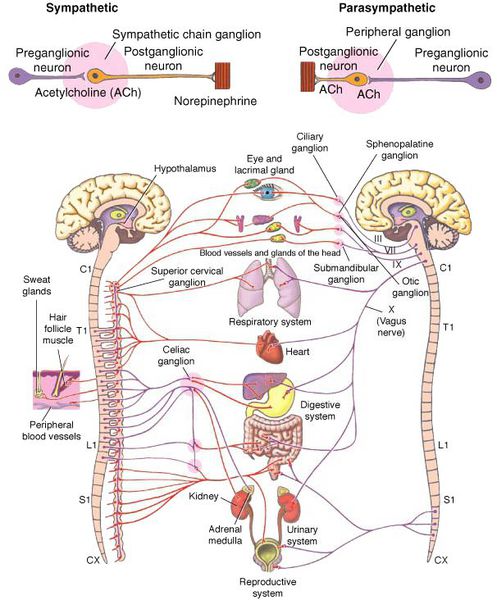
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Читайте также:

