Как называется когда кожа подмышками или на шее выглядит грязной
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтые пятна на коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кожа – это самый большой орган человеческого организма, который выполняет ряд функций: защитную (барьерную), секреторную, терморегуляционную, дыхательную, иммунную, экскреторную. Кроме того, кожа - важнейшее рецепторное поле нашего организма, поскольку в ней находится множество нервных окончаний.
Цвет кожи определяется несколькими факторами - количеством пигмента, вырабатываемого специальными клетками кожи (меланоцитами), кровенаполнением сосудов кожи (чем меньше кровоток в поверхностных сосудах, тем бледнее кожа), а также отложением в ней различных веществ, поступающих в организм извне или образующихся в процессе жизнедеятельности человека.
Разновидности пятен на коже
При описании различных изменений кожи, в том числе пятен, используется множество характеристик.
Пятна различаются по цвету - желтоватые, красноватые, коричневые, «кофе с молоком» и даже зеленые и синюшные.
Элементы могут быть единичными или множественными, располагаться локально на отдельной части тела или диффузно по всей его поверхности.
Желтые пятна могут возникать первично или как результат развития других морфологических элементов (папул, пузырьков и т.д.).
Возможные причины появления желтых пятен на коже
Изменение цвета кожи чаще всего обусловлено чрезмерной продукцией меланина. Это происходит из-за увеличения количества меланоцитов на определенном участке кожи, их местной активации (в результате, например, воспалительных процессов в данной области) и общей активации – под действием ультрафиолетовых лучей, гормонов и других биологически активных веществ, образующихся в организме.
При нарушении работы эндокринной системы сначала изменения цвета носят локальный характер и имеют вид небольших пятен, которые далее распространяются по всей поверхности тела.
Чрезмерное потребление продуктов и биологических добавок, содержащих каротин, может приводить к появлению желтоватого оттенка кожи диффузно или локально.
Желтые пятна на коже могут сформироваться у заядлых курильщиков. Как правило, они располагаются на пальцах, которыми человек держит сигарету. Их образование связано с местным токсическим действием никотина и смол, содержащихся в сигаретах.
Стоит упомянуть и о веснушках, которые, конечно, не являются заболеванием, но имеют желтый или желтовато-рыжий цвет.
Как правило, они появляются еще в детском возрасте у людей со светлой кожей.
Заболевания, при которых могут появиться желтые пятна на коже
Гиперпигментированные желтовато-коричневые пятна могут стать следствием разрешения первичных кожных элементов на коже после кори или грибковых инфекций.
Хлоазма (желтоватые пятна, часто локализующиеся на коже лица) формируется при патологиях печени (хроническом гепатите, циррозе), женских половых органов (эндометрите, сальпингите и др.), при нарушении менструального цикла, а также часто возникают во время беременности.

Линейная (так называемая темная линия) или мелкопятнистая гиперпигментация на лбу, похожая на хлоазму, цвета «кофе с молоком» может быть ассоциирована с опухолями головного мозга и сирингомиелией.
Другим заболеванием, для которого характерно наличие пятен цвета «кофе с молоком», является нейрофиброматоз. Кроме специфической гиперпигментации кожи могут появиться нейрофибромы и другие доброкачественные новообразования.
Желтоватые пятна вокруг рта (пигментный околоротовой дерматоз Брока) нередко возникают на фоне заболеваний желудочно-кишечного тракта и неврозов.
Одним из проявлений синдрома Блоха–Сульцбергера (наследственное недержание пигмента) становится появление желтых пятен, расположенных по боковым поверхностям туловища и на конечностях.
Гиперпигментированные пятна могут быть проявлением новообразований кожи, крови и других органов и систем, а также различных эндокринных заболеваний – например, болезни Аддисона (недостаточности надпочечников) и патологий щитовидной железы.
К каким врачам обращаться при появлении желтых пятен на коже
Чтобы разобраться в причинах появления желтых пятен на коже, потребуется консультация дерматолога или эндокринолога .
Диагностика и обследования при появлении желтых пятен на коже
Установление причин локального пожелтения кожи начинается с выяснения возможных провоцирующих факторов. Затем врач назначает исследования, которые помогут установить или дифференцировать диагноз.
-
Клинический анализ крови с определением лейкоцитарной формулы позволяет выявить анемию и другие поражения системы крови, в т.ч. заподозрить лейкозы, а также признаки воспалительного процесса в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
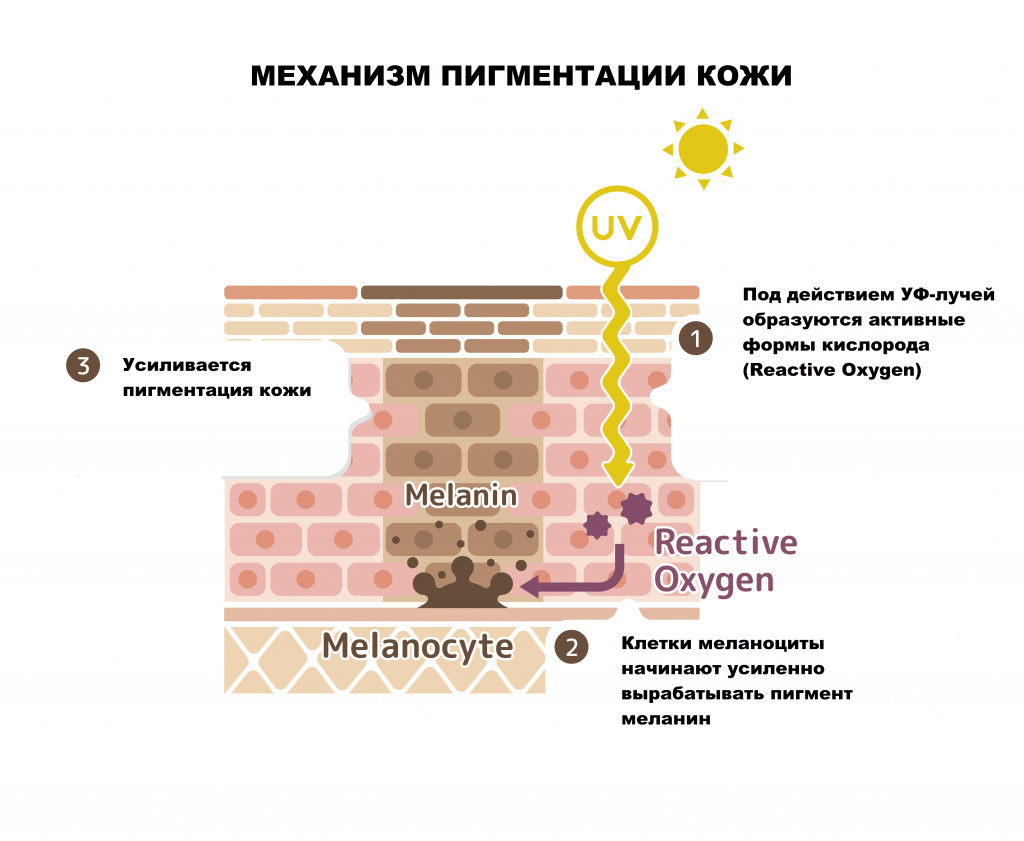
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Гипергидроз подмышек – это расстройство, поражающее эккриновые потовые железы кожи подмышечных областей, которое проявляется чрезмерным потоотделением, интенсивным неприятным запахом. Количество выделяемого пота не соответствует уровню физической активности, значительно превышает физиологическую норму влагоотделения для поддержания нормальной температуры тела. Диагноз ставится на основании анамнеза, клинической картины заболевания, результатов диагностических проб. Лечение предполагает использование медицинских антиперспирантов, назначение физиопроцедур, инъекций ботулотоксина. При отсутствии эффекта от консервативной терапии выполняется операция.
МКБ-10

Общие сведения
Для обозначения болезни в медицинской литературе используется термин «аксиллярный гипергидроз». Согласно статистике, только в 1% случаев локальное нарушение потоотделения развивается без видимой причины на основе имеющейся генетической предрасположенности. Остальные 99% - это следствие протекающих в организме патологических процессов. Идиопатическим локализованным гипергидрозом страдает 3% населения Земли. При этом на долю подмышечного гипергидроза приходится 51% от числа всех случаев. По разным данным, от 30 до 65% пациентов с повышенным потоотделением в области подмышек имеют кровных родственников, страдающих той же проблемой.

Причины
Стойкое нарушение функционирования потовых желез может стать следствием целого ряда внешних воздействий и внутренних нарушений. Диагноз первичного гипергидроза ставится только после исключения всех возможных причин развития вторичной патологии потоотделения. В генезе заболевания наибольшее значение имеют:
- Генетическая предрасположенность. Повышение общего числа желез на квадратный сантиметр кожи, их чувствительности к нервной стимуляции приводит к избыточному выделению влаги. При этом имеющаяся наследственная предрасположенность реализуется только у части пациентов под влиянием стресса, повреждающих воздействий среды и других факторов.
- Неврологические нарушения. Усиление потливости может развиться вследствие дисфункции нервных центров, ответственных за терморегуляцию. Психоэмоциональное напряжение, стрессы, неврозы могут спровоцировать начало заболевания или же усугубить его течение. Для исключения органического поражения головного мозга при повышенной потливости назначается консультация невролога.
- Тиреоидопатии. Локальное повышение потливости подмышечных впадин на фоне имеющихся заболеваний щитовидной железы чаще диагностируется у женщин. Оно сопровождается рядом симптомов и жалоб, имеющих астеновегетативный характер: неустойчивый сердечный ритм, утомляемость, нарушение сна, памяти, внимания. Одновременно с аксиллярным, при патологии щитовидной железы может развиться ладонный или подошвенный гипергидроз.
Патогенез
В коже подмышечных впадин расположены эккриновые и апокриновые потовые железы. Первые залегают поверхностно, функционируют, начиная с рождения, предназначены в первую очередь для терморегуляции. Вторые расположены глубоко в дерме и подкожной клетчатке, иногда на глубине 6-8 мм, начинают выделять пот в период полового созревания. Секрет апокриновых потовых желез имеет вид белесоватой жидкости, которая содержит большое количество белка, аммиак, липиды, углеводы. Активное размножение бактерий на этом питательном субстрате приводит к выделению большого количества продуктов обмена, что проявляется появлением характерного запаха пота.
В генезе аксиллярного гипергидроза ведущая роль отводится гиперфункции эккриновых потовых желез. Большее, чем положено, количество пота выделяется в условиях недостаточности механизмов регуляции потоотделения со стороны периферической симпатической нервной системы. Апокриновые железы могут внести свой вклад в развитие симптомов в подростковом периоде, обусловив присоединение к постоянной влажности подмышечных областей интенсивного неприятного запаха.
Классификация
Подмышечный гипергидроз относится к группе локальных хронических нарушений потоотделения. Для этой группы заболеваний характерно вовлечение в патологический процесс одной анатомической области. В зависимости от условий развития патологии выделяют две основные формы заболевания, различные по клиническим проявлениям и подходам к лечению:
- Первичный (эссенциальный). Развивается как самостоятельное заболевание с первых месяцев жизни на фоне генетической предрасположенности. Особенностью идиопатической формы заболевания является снижение потоотделения до нормальных значений в ночное время.
- Вторичный. Является следствием ряда эндокринных, неврологических заболеваний. Может развиться в любом возрасте. Нарастание тяжести гипергидроза коррелирует с обострением «причинного» патологического процесса. При выходе на ремиссию по основному заболеванию потливость аксиллярных областей снижается до нормы. Вторичная локализованная потливость подмышечных сводов характеризуется постоянным уровнем выделения влаги в течение суток.
Тяжесть течения заболевания определяется с учетом количества выделяемой жидкости, субъективного отношение пациента к проблеме, наличия затруднений в повседневной жизни, связанных с избыточной потливостью подмышечной области. Шкала тяжести гипергидроза Hyperhidrosis Disease Severity Scale (HDSS) включает 4 степени выраженности проявлений болезни:
- Первая. Потливость зоны подмышечной впадины не превышает физиологической нормы. Человеку достаточно ежедневного гигиенического ухода, чтобы чувствовать себя комфортно. Его активность не страдает.
- Вторая. Степень потливости расценивается как допустимая, однако человеку требуются больше внимания уделять гигиеническим процедурам. Может отмечаться дискомфорт, связанный с повышенной влажностью подмышечной области при выполнении повседневных дел.
- Третья. Количество пота, выделяемого кожей подмышек, расценивается пациентом как едва терпимое. Физическая активность, работа по дому, трудовая деятельность существенно ограничены.
- Четвертая. Постоянное обильное локальное выделение пота становится для больного невыносимым, мешает в работе и жизни, делает недоступными определенные виды деятельности, ведет к социальной дезадаптации.
Симптомы гипергидроза подмышек
Избыточное потоотделение ограничивает возможность больных заниматься спортом, выполнять тяжелую физическую работу, а в тяжелых случаях – привычную работу по дому. Пациенты начинают фиксироваться на постоянно мокрых подмышках, своих дискомфортных ощущениях, что сказывается на концентрации внимания, памяти, эмоциональном состоянии. Люди стесняются своего дефекта, что негативно отражается на межличностном общении.
Осложнения
Согласно данным Американской Академии Дерматологии, 80% пациентов с аксиллярным гипергидрозом испытывает значительные трудности при установлении и поддержании контактов с людьми. На этом фоне у половины больных развивается депрессия разной степени тяжести. При том, что избыточная потливость не является угрожающим жизни заболеванием, психологическое состояние людей с постоянно мокрыми подмышками значительно хуже, чем у больных тяжелой формой псориаза и другими серьезными дерматологическими заболеваниями. Локализованная потливость может стать причиной развития гидраденита, так как высокая влажность способствует размножению микроорганизмов, мацерации кожи.
Диагностика
Основная трудность в постановке правильного диагноза при чрезмерной потливости подмышек заключается в выявлении причины развития заболевания. Без этого в случае вторичного гипергидроза больной в течение всей жизни будет вынужден бороться с симптомом, а не с болезнью. К обследованию пациента, помимо врача-дерматолога, могут быть привлечены эндокринолог и невролог. Обязательными пунктами всестороннего обследования являются:
- Йод-крахмальный тест (проба Минора). Простой диагностический метод, который позволяет получить качественную оценку потливости той или иной области тела. По степени интенсивности прокрашивания крахмала йодом за единицу времени можно установить факт наличия у пациента гипергидроза, определить границы проблемной области.
- Гравиметрический тест. В основе метода лежит определение количества выделенного пота, которое выражается в мг/мин. Диагноз гипергидроза устанавливается у мужчин при показателях 20 мг/мин., у женщин – 10 мг/мин. Тест применяется преимущественно в клинических исследованиях для оценки эффективности тех или иных методов лечения.
- Эвапометрия. Инструментальный метод исследования функционирования и состояния кожи, который помимо скорости трансэпидермальной потери влаги оценивает ряд других показателей. Применение эвапометрии ограничивает высокая стоимость приборов, поэтому метод в основном используется при проведении научных изысканий.
Лечение гипергидроза подмышек
Лечение гипергидроза подмышек может включать гигиенические мероприятия, физиотерапию, инъекционные и хирургические методики. Их применение оправдано у больных с эссенциальным гипергидрозом. При вторичном аксиллярном гипергидрозе целесообразно выявление и устранение причины развития чрезмерной потливости, однако методики симптоматического лечения могут быть с успехом использованы и у этой категории пациентов.
Гигиенический уход
- Медицинские антиперспиранты. Основной активный компонент средств данной группы – гексахлоргидрат алюминия, реже хлорид алюминия с концентрацией 20-40%. Он проникает в протоки потовых желез и на некоторое время закупоривает их. Обязательным условием эффективности медицинского антиперспиранта является его нанесение на сухую кожу. Это ограничивает применение средств у пациентов с 4 степенью тяжести гипергидроза по шкале HDSS.
- Гигиенические вкладыши для подмышек. Липкой стороной вкладыши фиксируются на одежде с изнанки в области проймы. Впитывающая поверхность препятствует появлению пятен пота. Активные ингредиенты, которыми пропитан материал вкладышей, сдерживают размножение бактерий, избавляют человека от неприятного запаха. Прокладки для подмышек могут применяться одновременно с гигиеническими или медицинскими антиперспирантами.
Консервативное лечение
Показания и противопоказания к проведению консервативного лечения определяются во время дерматологического приема после всестороннего обследования пациента. С учетом возраста, наличия сопутствующих заболеваний, технической оснащенности клиники пациенту могут быть рекомендованы:
- Антихолинергические препараты. Возможно энтеральное назначение лекарственных средств, локальное их введение в кожу посредством ионофореза. Местное лечение является предпочтительным, так как лекарства при приеме внутрь могут давать побочные реакции. Чаще прочих из препаратов данной группы используется гликопиролат. Метод имеет ограниченную эффективность в отношении коррекции потливости.
- Ультравысокочастотная терапия (УВЧ). Под воздействием элекромагнитного поля определенной частоты происходит локальный нагрев тканей. Повышение температуры индуцирует термолиз потовых желез на определенных участках тела. Лечение предполагает выполнение 4 процедур с интервалом в 1 неделю. Это позволяет достичь выраженного снижения потоотделения в подмышечных областях, устранение неприятного запаха пота на срок до 6 месяцев.
Косметологические процедуры
Инъекционные средства и аппаратные процедуры могут быть использованы для борьбы с чрезмерной потливостью. Преимуществом применяемых в косметологии методик является их универсальность: за одну процедуру можно устранить сразу несколько эстетических проблем. Чаще прочих в борьбе с потливостью применяются:
- Инъекции Ботокса. Введение препаратов ботулотоксина типа А нормализует потоотделение на 4-6 месяцев. На обкалывание одной подмышечной области требуется от 70 до 150 единиц препарата. Большинству пациентов достаточно выполнять инъекции один раз в год весной, чтобы не испытывать дискомфорта при ношении легкой открытой одежды в теплые месяцы.
- Лазерное лечение. Разрушение желез проводится при помощи микро-канюли, которая через небольшие проколы вводится в дерму. Одной процедуры достаточно, чтобы уменьшить потоотделение на 80%. Лечение лазером проводится под местной анестезией в амбулаторных условиях. Компенсаторных реакций после процедуры, как правило, не наблюдается.
Хирургическое лечение
В большинстве случаев консервативное лечение позволяет снизить интенсивность патологических проявлений до приемлемого уровня на длительный срок. Хирургические операции показаны ограниченному кругу лиц, у которых не получилось добиться улучшения другими способами. В настоящее время применяются два основных метода:
- Иссечение кожи подмышечной области. Удаление кожных покровов свода подмышечной впадины – это радикальный метод лечения локализованного гипергидроза, к которому прибегают только в случае отсутствия эффекта от консервативных способов лечения. Края раны стягиваются и сшиваются. Если же свести их не удается, проводится пересадка кожи.
- Кюретаж и липосакция. Канюля для липосакции при кюретаже вводится под кожу на глубину 3-4 мм, где и располагается большинство эккриновых желез. Достаточно провести одно выскабливание, чтобы значительно снизить потливость подмышек. Во время липосакции проблемных областей травмируются нервные окончания, которые в жировой клетчатке идут к коже. Это также способствует уменьшению выделения влаги.
Прогноз и профилактика
Повышенная потливость подмышек – это хроническое заболевание, проявления которого могут лишь слегка уменьшиться в пожилом возрасте. Консервативное лечение позволяет контролировать интенсивность проявлений болезни, благодаря чему большинство пациентов может вести привычный образ жизни, не прибегая к хирургическим вмешательствам. При этом удовлетворительный эффект дают и дорогостоящие инъекции ботулотоксина, и более доступные по цене процедуры УВЧ.
Интенсивность проявлений патологии во многом определяется эмоциональным напряжением, связанным с запахом пота и влажными пятнам на одежде. Пациентам может быть рекомендована работа с психотерапевтом, прием успокоительных средств, занятия йогой, медитацией, другими практиками, направленными на гармонизацию личности и релаксацию.
1. Высокочастотная терапия первичного аксиллярного гипергидроза/ Пинсон И.Я., Олисова О. Ю., Верхогляд И.В.// Российский журнал кожных и венерических болезней. – 2016 - 19 (4).
2. Хронический аутоиммунный тиреоидит как предиктор и предшественник метаплазии/ Лукьянчиков В.С.// Клиническая медицина. – 2013 - №11.
3. Гипергидроз: способ коррекции/ Батыршина С.В., Хаертдинова Л.А.// Практическая медицина.. – 2014 - №8 (84).
4. Ботулинический токсин: вчера, сегодня, завтра/ Артеменко А.Р., Куренков А. Л.// Нервно-мышечные болезни. - 2013 - №2.

Витилиго – это заболевание, при котором на коже лица и тела появляются депигментированные участки белого цвета. Постепенно они становятся больше и сливаются друг с другом. Витилиго не доставляет никаких болезненных ощущений и представляет собой эстетическую проблему. На сегодняшний день не существует высокоэффективного метода лечения витилиго, позволяющего полностью избавиться от белых пятен.
Общие сведения о заболевании
Витилиго – это хроническое дерматологическое заболевание, при котором пигмент меланин на отдельных участках эпидермиса исчезает. Меланоциты – клетки, вырабатывающие меланин – перестают полноценно функционировать, вследствие чего кожа обесцвечивается. Витилиго страдает около 3% населения. Преимущественно поражаются кожные покровы, но также существует витилиго слизистых оболочек. Заразиться витилиго от другого человека невозможно.
Как правило, заболевание проявляется в молодом возрасте, до 40 лет. Патология манифестирует в 10–30 лет. Первоначально пятна имеют небольшой размер, но со временем увеличиваются. Темпы их роста неравномерны. Незначительная часть пятен исчезает в самопроизвольном порядке.
Лицам с витилиго рекомендуется избегать нахождения под открытым солнцем. Поскольку кожа не вырабатывает меланин, можно легко получить солнечный ожог, вплоть до появления волдырей, заполненных жидкостью.
Причины развития
Этиология витилиго остается досконально неизученной. Факторы, предрасполагающие к возникновению белых пятен:
Генетическая предрасположенность. Витилиго имеет сложный механизм наследования, за его развитие ответственны более 54 локуса генов. Прямая наследуемость отмечается примерно у 40% пациентов, но генетический фактор проявляет себя в 80% случаев. Нарушение пигментации, возникшее вследствие определенных сбоев в работе организма, закрепляется генетически и может проявить себя через несколько поколений.
Нейроэндокринные нарушения. Сюда входит сахарный диабет, нарушения работы щитовидной железы и гипофизарно-надпочечниковой системы, дисфункция яичников у женщин.
Занятость на вредном производстве. Если человек в ходе своей работы вынужден постоянно контактировать с агрессивными химическими веществами: фенолом, формальдегидом, детергентами, у него повышается риск профессионального витилиго.
Наличие этих патологий не подразумевает обязательное развитие витилиго, но их сочетание повышает такую вероятность.
Также необходимо принимать во внимание следующие факторы:
использование косметики с некачественным составом.
К появлению витилиго предрасположены люди с дефицитом витамина D и В12.
Как проявляется витилиго

Классический симптом витилиго – появление на коже пятна неравномерной формы с четкими краями, имеющего цвет слоновой кости. Его размер составляет от нескольких миллиметров до нескольких сантиметров. Появлению первого пятна нередко предшествует покраснение кожи и зуд. Цвет здоровой кожи может сохраняться точечно вокруг волосяных фолликулов. Постепенно обесцвечиваются волоски, растущие в зоне пятна витилиго, это явление называется полиоз.
В зависимости от локализации, формы и распространенности, выделяют несколько форм витилиго:
Распространенная (обычная). Самая часто встречаемая форма. Пятна множественные, расположены хаотично, беспорядочно по всему телу, затрагивают лицо.
Акрофациальная. Пятна локализованы на кистях, стопах и лице в зоне глаз, рта и носогубного треугольника. Эта форма практически не встречается у детей.
Универсальная. Пигмент теряет 80–90% всего кожного покрова. Здоровая кожа сохраняется на волосистой части кожи головы, в зоне подмышечных впадин, паховой зоне.
Фокальная (очаговая). Пятна единичные, либо имеют несколько локализованных очагов. Появляются на пальцах, в зоне иннервации тройничного нерва.
Сегментарная. Чаще встречается у детей, чем у взрослых. Витилиго поражает лицо в зоне иннервации тройничного нерва, область груди, шеи, поясницы и крестца.
Пунктирная. Пятна мелкого размера не более 1–2 мм, визуально напоминают конфетти. Располагаются беспорядочно.
Полихромная. Отличается наличием участков гиперпигментации между обесцвеченной и здоровой кожей.
Воспалительная. Встречается редко.Края пятен воспалены, шелушатся и чешутся.
Витилиго слизистых оболочек поражает внутреннюю поверхность полости рта, половой член, вульву у женщин.
Пятна практически никогда не поражают подошвы стоп. У 30 – 40% пациентов отмечается появление преждевременной седины.
Возможные осложнения
На первый взгляд заболевание не представляет опасности, но при неблагоприятном развитии возможны следующие осложнения:
Офтальмологические расстройства. Возможна депигментация радужной оболочки или ее воспаление.
Асептический менингит. При поражении меланоцитов мозговых оболочек может развиться воспаление мозговых оболочек.
Расстройства слуха. Меланоциты участвуют в передаче слуховых раздражителей, поэтому возможны слуховые нарушения.
В клинической практике эти осложнения выявляют редко.
Диагностика
Диагноз устанавливается легко, на основании клинических проявлений заболевания.
Необходимо дифференцировать витилиго от следующих заболеваний:
меланома (злокачественная опухоль кожи);
Если витилиго сложно дифференцировать от перечисленных заболеваний визуально, прибегают к биопсии с последующим гистологическим исследованием взятого материала.
Пациентам рекомендуется сдать общий и биохимический анализ крови, общий анализ мочи, анализ на антитела к тиреоглобулину и тиреоидной пероксидазе, тест на антинуклеарные антитела. Это позволит выявить эндокринные и аутоиммунные нарушения.
Лечение

На сегодняшний день эффективной схемы лечения витилиго не существует. Задача существующих методов терапии – предупреждение появления новых пятен и максимальное уменьшение уже существующих.
Используются следующие препараты:
Топические кортикостероидные средства (местно). Применяются для лечения кожной сыпи, дерматитов. Их используют непрерывно или с периодической отменой. Курс лечения может составлять 2–3 месяца, или 4–6 циклов двухнедельных курсов, перерыв между которыми составляет 2 недели.
Топические ингибиторы кальциневрина (местно). Это новая группа нестероидных средств с противовоспалительным и иммуносупрессивным действием.
Также необходим прием пероральных антиоксидантов, кортикостероидов, аминокислот.
Бороться с витилиго можно и физиотерапевтическими методами:
Узковолновая УФБ-фототерапия. Это фототерапия узкополосным ультрафиолетовым излучением с длиной волны 311 нм. УФ-излучение дает противовоспалительный, антипролиферативный и иммуносупрессивный эффект. Она избирательно действует на структуру кожи и минимизирует побочные эффекты. Противопоказания к процедуре: альбинизм, острые лихорадочные состояния, туберкулез, злокачественные и доброкачественные новообразования.
ПУВА-терапия. Это лечение ультрафиолетом с одновременным применением фотосенсибилизирующих препаратов. Они повышают восприимчивость кожи к ультрафиолету, и облегчают его проникновение в глубокие слои дермы. Именно медикаментозная составляющая – залог успеха ПУВА-терапии. Процедура не подходит пациентам с сердечной, почечной и печеночной недостаточностью.
Селективная фототерапия. Здесь используются средневолновые и длинноволновые лучи, прием сенсибилизаторов не требуется. Начальную дозу облучения определяют, ориентируясь на тип кожи, в дальнейшем ее увеличивают. Курс лечения составляет 20–30 процедур. Целесообразно провести несколько курсов с интервалом в 1–1,5 месяца.
Наиболее подходящий метод физиотерапии рекомендует дерматолог.
Менее распространены хирургические методы лечения:
трансплантация субэпидермального пузыря;
трансплантация кожи с разделенной толщиной;
трансплантация с помощью перфорации;
Для маскировки пятен используют тональные кремы, средства для автозагара. Если наличие витилиго представляет психологическую проблему для пациента, необходимы сеансы психотерапии.
Профилактика
Специальных мер профилактики заболевания не существует. Чтобы остановить распространение пятен и свести к минимуму риск их возникновения следует соблюдать такие рекомендации:
защищать кожу лица и тела от вредного воздействия ультрафиолета;
при нахождении под солнцем использовать солнцезащитный крем с SPF-фактором;
беречь кожу от воздействия травмирующих механических, химических, термических, факторов;
своевременно лечить эндокринные и аутоиммунные заболевания;
максимально исключить стрессовые факторы;
при дефиците полезных веществ в организме принимать минерально-витаминные комплексы.
В 10–15% случаев заболевание регрессирует самостоятельно, но гораздо чаще прогноз по полному избавлению от пятен остается неблагоприятным. При лечении в течение нескольких лет можно добиться уменьшения площади непигментированных участков.

Грибок на теле – это группа заболеваний, которые развиваются в результате заражения грибковыми микроорганизмами. Эти болезни в медицине называют микозами. Чаще всего микозы поражают кожные покровы или слизистые оболочки, однако могут также появляться на ногтях и волосах. При этом грибок на коже тела заразен, поэтому важно на ранней стадии определить заболевание и начать лечение.
В клинике «Диана» опытные дерматологи помогут избавиться от кожного грибка на теле быстро, качественно, комфортно.
Как выглядит грибок на теле?
Грибковая инфекция проявляется комплексом симптомов, которые существенно снижают качество жизни человека. Медицине известны десятки разновидностей грибковой инфекции. Каждый тип микоза проявляется по-разному и локализируется на разных частях тела. В большинстве случаев микоз на теле принимает вид пигментного пятна с четко очерченными краями. Поражение обычно имеет правильную округлую форму и выступает над уровнем здоровой кожи. В зоне поражения кожа принимает ярко-красный, алый или коричневый окрас, появляется шелушение, иногда беспокоит зуд.
Микозы в области стоп проявляются в виде локального шелушения кожи. Она становится очень тонкой, а в зоне поражения появляются трещины, эрозии, которые долго не заживают. Грибок на коже стоп часто распространяется на ногтевую пластину, вызывая ее гниение и расслаивание.



Разные типы грибков размножаются на коже, покрытой волосами. Этот вид болезни характеризуется появление пятен с обильным шелушением и сухостью кожи. При этом волосы теряют блеск, становятся ломкими, тонкими. Зона поражения покрывается желтоватым налетом и очень чешется, что приводит к травмированию дермы. Грибковые пятна принимают розовый оттенок и часто становятся причиной очагового облысения.
От чего появляется грибок на теле?
Основная причина развития грибка на коже тела – заражение грибковыми спорами. Грибок в виде пятен на теле появляется после тесного контакта с инфицированным человеком, животным или предметом. Механизмы передачи микозной инфекции:
- проникновение спор через дыхательные пути;
- контактно-бытовое заражение – через рукопожатие, объятия, поцелуи, общие предметы обихода;
- при тактильном контакте с зараженной почвой, водой, пищей;
- проникновение микроорганизмов через микротравмы на коже человека и зоны избыточного потоотделения.




Заражение происходит при игнорировании правил личной гигиены, особенно в общественных местах. Например, после посещения сауны или бассейна пациенты часто жалуются на появление белых пятен – это грибок. При посещении общественных мест рекомендуется использовать отдельные полотенца, тапочки, постельное белье, дезинфицировать кожу с помощью специальных растворов.
Грибок тела: причины
В норме от размножения болезнетворных грибков человека защищает иммунная система. Поэтому активное деление микроорганизмов и внешнее инфицирование происходит обычно при ослаблении иммунитета. Защитные механизмы дают сбой при:
- перенесении тяжелых болезней, операций;
- после курса химиотерапии;
- нарушение обмена веществ;
- заражении ВИЧ;
- прогрессировании аутоиммунных заболеваний;
- длительной терапии антибиотиками;
- изменении микрофлоры половых путей и желудочно-кишечного тракта;
- приеме гормональных препаратов.
Когда иммунитет ослаблен, происходит резкий рост грибковых штаммов, жизнедеятельность которых негативно влияет на состояние кожи и тканей организма.
Внешние факторы, которые могут вызвать микозное поражение:
- игнорирование правил личной гигиены;
- несоблюдение рекомендаций врач после хирургического вмешательства;
- микоз половых органов;
- ожирение и избыточное потоотделение;
- игнорирование травм, эрозий, язв кожных покровов;
- психологическое переутомление и неврозы;
- плохое питание, недостаток витаминов и микроэлементов;
- индивидуальная предрасположенность организма к микозам;
- специфика трудовой деятельности (например, работа с землей, населенной спорами грибка).



Беременность и грибок на теле часто сопровождают друг друга. Во-первых, при беременности кардинально меняется гормональный фон, что влияет на иммунитет. Во-вторых, на фоне изменения состава микрофлоры половых путей у пациенток может развиваться кандидоз (молочница).
Грибок на теле: симптомы
Грибок на теле человека проявляется комплексом симптомов. Конкретные клинические проявления зависят от типа возбудителя. Но общими симптомами микозной инфекции выступают:
- пятна пигментного типа красного, коричневого, белого, розового цвета;
- зуд в области поражения;
- интенсивное шелушение воспаленной кожи;
- появление сопутствующих высыпаний;
- образование язв, трещин, которые не заживают;
- появление мокнущих ран;
- соединение нескольких очагов в единое пространство;
- постоянная боль в зоне поражения;
- желтоватый или белый налет на коже;
- неприятный запах от пораженных участков.
Грибок тела и признаки болезни зависят от зоны поражения, то есть к общим проявлениям добавляются специфические симптомы:
- кожа головы – избыточное отделение кожного сала или чрезмерная сухость, перхоть;
- ногтевая пластина – расслоение и крошение ногтя, гнойный запах, желтый оттенок;
- стопы – жжение, сильный зуд, пузырчатая сыпь между пальцами, распространение грибка по всему телу;
- системное поражение гладкой кожи – большие гиперемированные зоны, интенсивное шелушение, трещины и раны, экземное поражение.



Иногда микозная болезнь сопровождается общими симптомами:
- повышение температуры тела;
- интоксикация организма;
- длительный кашель неясной природы;
- ринит, не поддающийся лечению обычными методами;
- постоянная слабость.
Симптомы грибка кожи на теле проявляются сразу после инфицирования, реже на поздней стадии болезни.
Виды грибков на теле человека
Существует несколько сотен типов грибковых заболеваний, видовая принадлежность которых зависит от рода возбудителя:
- Microsporum, Trichophyton поражает ногти, волосы, кожные покровы, провоцируя дерматомикоз;
- Candida поражает слизистые оболочки, чаще половых путей, вызывая кандидоз;
- Malassezia furfur провоцирует себорейный дерматит, поражает волосы и ногтевую платину.

В медицинской практике чаще всего встречаются такие виды грибков на теле человека:
- Рубромикоз . Патология развивается после заражения красным трихофитоном. В зоне поражения – кожа стоп и рук, межпальцевое пространство, ногтевые платины. Инфекция проявляется красными грибком на теле в виде шелушащихся пятен. На поздней стадии болезни в зоне поражения появляются мелкие папулы и узелки;
- Микроспория . Возбудитель болезни микроорганизм рода микроспорум. Эта болезнь поражает участки тела, покрытые мелкими волосками. Очаг поражения имеет правильную округлую форму. Пораженные участки окрашены в темно-желтый цвет, а на солнце могут несколько светлеть. Поэтому болезнь называют солнечный грибок на теле. Воспаленная зона гиперемирована и покрыта мелкими пузырьками, чешуйками. Болезнь проявляется единичными воспаленными пятнами, в осложненных случаях появляется сразу несколько пораженных зон;
- Трихофития. Заболевание поражает открытые зоны кожных покровов (лицо, плечи, руки). Грибок Trichophyton на других частях тела встречается редко (только в запущенных случаях). Проявляется болезнь в виде крупных пятен алого цвета с воспаленными краями. Иногда пораженные участки шелушатся, чешутся. В тяжелых случаях грибковая инфекция сопровождается нагноением, образованием абсцессов. Заболевание очень заразно, поэтому требует особых мер личной гигиены;
- Себорейный дерматит. Патологию вызывают споры липофильных грибов. Болезнь поражает кожу и участки, покрытые волосами (голова, лобок, ресницы, область усов). В районе волосяного покрова образуются воспаленные участки, которые шелушатся или покрываются корочками. Железы начинают продуцировать больше кожного сала. Липофильный грибок на теле чешется, поэтому на их месте образуются расчесы, которые опасны присоединением вторичной инфекции;
- Дрожжевой грибок . В некоторых случаях появление неприятных признаков на теле вызывают микроорганизмы рода Candida. Этот тип грибов чаще поражает слизистые оболочки, но в запущенных случаях инфекция распространяется на кожные покровы. В зоне поражения появляются небольшие красные пятна с мелкими пузырьками. С развитием болезнь цвет пятен становится более ярким, появляются эрозии, отслаивается ороговевшая кожа.
Кожное поражение может перейти в форму глубокого микоза, при котором страдают внутренние органы и кости. Подкожный грибок на теле поражает жировую клетчатку, далее слизистые оболочки, ткани нервной системы. Характерный признак глубокого микоза – появление свищей, ран, бородавок на коже.
Часто грибок на теле появляется от пота, из-за активного размножения дрожжевых грибков типа малассезия. Это заболевание называют цветной грибок на теле, поскольку спина, плечи, подмышки покрываются пятнами разного цвета (коричневый, красный, темно-розовый). Пораженные участки зудят, шелушатся, покрываются чешуйками.
Лечение грибка на теле
Лечить микозы следует комплексно под контролем специалиста дерматолога. Если специалист не может поставить диагноз по внешним проявлениям, разновидность микоза определяется при помощи лабораторной диагностики. Точно определив тип возбудителя, врач назначит эффективное лечение.
Терапия состоит из таких направлений:
- Лекарственные средства для наружного применения. Начинают лечение с применения наружных противогрибковых средств (антимикотиков). Эти препараты выпускаются в форме мазей, кремов, лосьонов. Выбор противогрибкового средства зависит от вида возбудителя и его чувствительности к лекарственным средствам. Также пациенту могут назначать мази с размягчающим, отшелушивающим, противовоспалительным действием. Для облегчения состояния больного врач может дополнительно рекомендовать настои и отвары лекарственных трав в виде компрессов или ванночек.
- Лекарственные средства для внутреннего применения. Иногда антимикотики назначаются в виде таблеток для приема внутрь. Также пациенту могут быть прописаны антигистаминные препараты, иммуномодуляторы, витамины.
- Физиотерапия. После снятия острых кожных проявлений, дерматолог может рекомендовать физиотерапевтические процедуры. Для лечения грибка на теле применяется светотерапия, фототерапия, лазерное воздействие. Все эти методы активируют местные обменные процессы, запускают регенерацию тканей, обладают бактерицидным действием.
- Диетотерапия. Соблюдение диеты помогает ускорить лечение микоза. Разрабатывая рацион, предпочтение следует отдавать продуктам, способствующим укреплению иммунитета и активации регенеративных процессов. На время лечения специалисты рекомендуют отказаться от сладостей, простых углеводов, белого хлеба. В рацион желательно включить такие компоненты – чеснок, гвоздика, корица, лимон, корень имбиря, хрен, кисломолочные продукты.


После того, как симптомы микоза проходят, многие пациенты прекращают лечение. Это ошибка, поскольку после завершения лечения, симптомы могут вернуться. Терапия должна продолжаться, пока не завершится курс лечения, назначенный дерматологом.
Заметив первые симптомы грибка тела, следует немедленно обратиться к врачу-дерматологу. В клинике «Диана» в Санкт-Петербурге прием ведут дерматологи высшей врачебной квалификации.
Читайте также:

