Как наступает смерть от рака кожи
Обновлено: 24.04.2024
Меланома уже много лет не теряет свои позиции в рейтинге наиболее злокачественных новообразований. В международной классификации болезней МКБ-10 заболевание имеет код С43. Патология разделяется в зависимости от локализации образования:
- С43.0 — губа;
- С43.1 — веко;
- С43.2 — ухо и наружный слуховой проход;
- С43.3 — неуточненные части лица;
- С43.4 — волосистая часть головы и шеи;
- С43.5 — туловище;
- С43.6 — верхние конечности;
- С43.7 — нижние конечности;
- С43.8 — образование, вышедшее за пределы указанных областей;
- С43.9 — неуточненное расположение.
Опухоль характеризуется агрессивным и быстрым ростом. Не диагностировав меланому на ранних стадиях, можно допустить развитие метастазов и усугубить течение заболевания. В последнее время обнаружение рака кожи любой степени тяжести наблюдается у жителей самых разных стран. Статистика регистрирует прирост случаев впервые выявленной меланомы.
Причины развития рака кожи до конца не изучены. Врачи-онкологи выделяют предрасполагающие факторы, которые запускают механизмы опухолевого роста. Диагностика меланомы затруднена в связи с неточностью клинической картины заболевания на ранних стадиях. Поэтому наблюдается поздняя обращаемость за медицинской помощью. Определение опухоли на начальных этапах развития повышает шансы благоприятного исхода лечения.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом - солнечные ожоги, походы в солярии - все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта

Автор:
Милана Ханларовна Мустафаева
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3–4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
Различия между меланомой и родинкой
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
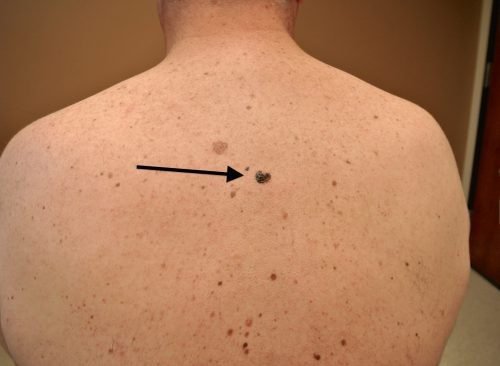
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Диагностика
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1–2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 29.05.2022
- Reading time: 3 минут чтения
Они напоминают, что успешное лечение рака зависит от стадии и его обнаружения. Но люди, получив на руки документы от онколога, не могут разобраться в обозначениях, и не понимают что именно нашли врачи.
Как разобраться в терминах: обширность и распространенность раковой опухоли
Для характеристики опухолей используется TNM-классификация, в которой приняты следующие обозначения:
Т – Tumor (опухоль) — первичный опухолевый очаг. Его размер обозначается цифрами от 0 до 4. Через выше показатель, тем больше опухоль.
N – Nodus(узел) — вовлечение лимфатических узлов. Чем больше цифра после буквы N, тем сильнее поражена лимфатическая система. N0 — самый благоприятный вариант с «чистыми» лимфоузлами, а N2 — самый нежелательный.
M – Metástasis (метастазы) — очаги рака, развившиеся в других органах. М0 — обозначает отсутствие метастаз, а М1 — наличие. При обнаружении метастатических очагов рядом с буквой М указывается латинское сокращение названия органа, на который перешла опухоль.
| Название органа | Латинское сокращение |
| легкие | Pul |
| печень | Hep |
| лимфатическая система | Lym |
| плевра | Ple |
| кожа | Ski |
| костный мозг | Mar |
| кости | Oss |
| головной мозг | Bra |
| брюшина | Per |
| надпочечники | Adr |
| почки | Ren |
| другие органы | Oth |
Например, М1 (Oss) говорит о метастазировании опухоли в костный мозг, а М1 (Hep) — в печень. Если метастаз несколько, их обозначают через запятую М1 (Hep, Lym, Oth). Это значит, что опухоль поразила печень, лимфатическую систему и другие органы.
Дополнительные обозначения, касающиеся диагностики рака
Перед заглавными буквами TNM врачи указывают прописные.
| Буквенное обозначение | означает |
| с | определено диагностическим методом (рентген, УЗИ биопсия, МРТ) |
| р | определено после операции |
| m | обнаружено несколько первичных очагов |
| у | оценка опухоли после лечения |
| r | рецидив — повторная опухоль |
Буквой G обозначается степень злокачественности новообразования. Чем больше цифра (от 0 до 4), тем агрессивнее рак. Обозначение Х означает, что степень злокачественности неизвестна — мало данных или обнаружен редкий малоизученный тип рака.
Пример расшифровки диагноза
rT1N1M0G0 — небольшой слабозлокачественный рецидив опухоли, затрагивающий лимфоузлы, но не давший метастаз.
Стадии рака
- Т0 — нулевая. Маленький опухолевый очаг, который еще не успел разрастись. Выявляется случайно, симптомов не дает, лечится хирургически без облучения и химиотерапии. Практически 100% выживаемость.
- Т1 — первая. Опухоль, не успевшая дать метастаз и не перешедшая на лимфоузлы. Успешно лечится и дает высокую выживаемость.
- Т2 — вторая. Рак распространился на лимфоузлы, но еще не успел дать метастаз. Даже в этом случае удается побороть болезнь. Все зависит от злокачественности новообразования и правильности лечения.
- Т3 — третья. Большая опухоль без метостаз, распространившаяся в лимфоузлы и проросшая в соседние органы. Прогноз при этой форме рака сложный. Но при современном лечении удается продлить жизнь больным.
- Т4 (четвертая) — отличительная черта этой стадии — наличие метастаз. Любой очаг, возникший в отдаленном органе даже без обнаружения раковых клеток в лимфоузлах, указывает на Т4. Прогноз при четвертой степени плохой. Максимум, чего могут добиться врачи — это временная ремиссия.
Обозначения при постановке на учет
Не всегда постановка на учет в онкодиспансере означает, что у больного рак. Все зависит от клинической группы, указываемой в документах.
- Iа — подозрение на рак, без обнаружения опухоли;
- Iб — предраковые патологии;
- II — злокачественная опухоль подлежащая лечению;
- III — больные перенесшие рак и полностью излечившиеся;
- IV – запущенная стадия подлежащая только симптоматическому лечению
Прочитав в медицинских документах неутешительный вариант диагноза, не стоит впадать в панику. Современные методы лечения позволяют помочь больным даже с запущенными формами болезни.

Рак кожи – одно из самых распространенных онкологических заболеваний. Тем не менее, его развитие легко предотвратить.
В последние 20 лет во всем мире диагностируется все больше и больше случаев рака кожи. Только в России в период с 1990 года статистика этого заболевания возросла на 12-16 процентов, уступая лишь раку щитовидной и предстательной желез.
В то же время специалисты считают, что этот вид рака – самый предотвратимый. Он относится к так называемым визуальным локализациям. Это означает, что даже самые первые проявления заболевания можно заметить без специального оборудования и сложных анализов.
Чтобы избежать развития рака кожи, достаточно соблюдать правила пребывания на солнце и внимательно следить за состоянием кожных покровов.
В случае травмы родинок, изменения их цвета и формы или кровоточивости необходимо своевременно обратиться за консультацией к онкологу.
Каким бывает рак кожи?
Рак кожи можно разделить на три группы: плоскоклеточный рак, базально-клеточный рак (88,85 процентов) и меланома (11,15 процентов).
По данным за 2011 год, в России злокачественные новообразования кожи занимают первое место (14 процентов), опережая рак молочной железы у женщин (11,1 процентов) и опухоли легких у мужчин (11 процентов).
При выявлении рака молочной железы на ранних сроках возможно полное излечение в 80 процентах случаев. Убедитесь, что вы знакомы с симптомами этого заболевания.
Несмотря на то, что меланома кожи составляет чуть более десяти процентов от всех форм рака кожи, она становится причиной 80 процентов смертей, приходящихся на злокачественные опухоли кожи.
Факты о раке кожи
1. Около 90 процентов случаев рака кожи, в том числе и меланомы, вызвано чрезмерным ультрафиолетовым излучением: при загаре в солярии и пребывании на открытом солнце.
2. Рак кожи составляет половину всех случаев рака в мире. Это наиболее часто диагностируемый вид рака у мужчин и женщин.
3. То, что от рака кожи умереть невозможно, – распространенное заблуждение. По разным данным, от меланомы каждый час умирает один человек. Большинство этих смертей можно предотвратить, следуя простым правилам.
4. Все люди подвержены риску развития рака кожи – вне зависимости от расовой и этнической принадлежности. Однако этот тип рака чаще – примерно в три раза – возникает у людей со светлой кожей.
5. Специалисты считают, что даже один серьезный солнечный ожог в детстве увеличивает риск развития меланомы в старшем возрасте.
6. Рак кожи – это не исключительно «женское» заболевание. У мужчин в два раза больше шансов на его появление. После 50 лет у представителей сильного пола эта разновидность рака диагностируется чаще, чем рак простаты, легких и толстого кишечника.
Какие изменения кожи должны стать поводом для визита к врачу?
- пятно или родинка стали блестящими, бледного цвета и гладкими по фактуре,
- пятна или родинки приобрели красный цвет,
- у вас появились незаживающие ранки и болезненные образования на коже, которые кровоточат или стали твердыми,
- огрубевшие или чешуйчатые пятна на коже,
- плоские чешуйки на коже, которые стали красными или коричневыми,
- любые новообразования на коже - имейте в виду, что они, как правило, безболезненны и не слишком заметны.
В США существует правило ABCDE, предназначенное для самодиагностики новообразований на коже. Визит к врачу нельзя откладывать, если:
А. Asymmetry. Наблюдается асимметрия. Нормальные родинки и веснушки полностью симметричны. Угрожающим признаком может стать нарушение их формы.
B. Board . У родимого пятна наблюдаются размытые или неровные края.
С. Color. Родинка изменила оттенок или стала неравномерно окрашенной.
D. Diameter. Если родинка стала больше шести мм в диметре, она должна быть осмотрена врачом. Это относится ко всем родинкам – даже ровным и нормально окрашенным.
E. Elevation. Родинка изменила высоту – стала приподнятой над кожей и имеет неровную поверхность.
Специалисты рекомендуют регулярно самостоятельно проводить осмотр кожи, чтобы вовремя заметить патологические изменения. При малейших подозрениях нужно немедленно обратиться к дерматологу или онкологу.
Загар в России по-прежнему в моде. Сергей Чуб, кандидат медицинских наук, сотрудник Центрального научно-исследовательского кожно-венерологического института, рассказывает, почему в случае с загаром лучше быть немодным.
К сожалению, сегодня в России не существует общенациональных программ скрининга рака кожи. Ряд ведущих исследовательских центров разработали несколько методик исследования, позволяющих отслеживать изменения родинок и пигментных пятен.
Однако стоит отметить, что техника дает только дополнительные возможности врачу и сама не может поставить правильный диагноз. В основе всего – осмотр у грамотного специалиста. Это должен быть онколог, а не косметолог.
Кто находится в группе риска?
- имеющим веснушки,
- с белым или очень светлым тоном кожи,
- тем, кто легко получает солнечные ожоги,
- людям со светлыми – голубыми или зелеными – глазами,
- людям с рыжими или очень светлыми волосами,
- людям, которые вынуждены проводить много времени на открытом воздухе,
- людям с семейной историей рака кожи.
Как защититься от рака кожи?
- Используйте солнцезащитный крем. Выбирайте средство с фактором защиты 50 или более. Наносите его каждый раз, когда выходите на улицу под прямые лучи солнца.
- Избегайте воздействия полуденного солнца. Старайтесь не выходить на открытый воздух, когда солнечные лучи наиболее ярки – с 10:00 до 16:00.
- Отдыхайте в тени. Оставаясь в тени, вы сможете избежать не только перегрева, но и снизите вероятность развития рака кожи.
- Выбирайте правильную одежду. Одежда из натуральных дышащих тканей с длинными рукавами и широкополая шляпа отлично защищают даже от самого жаркого тропического солнца.
- Защищайте от солнечных ожогов ваших детей. Существуют специальные солнцезащитные кремы для малышей с увеличенным фактором защиты.
Самое важное
Рак кожи – одно из самых распространенных онкологических заболеваний в мире. Тем не менее, именно от него проще всего защититься.
Соблюдайте правила пребывания на солнце и регулярно осматривайте свою кожу.
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
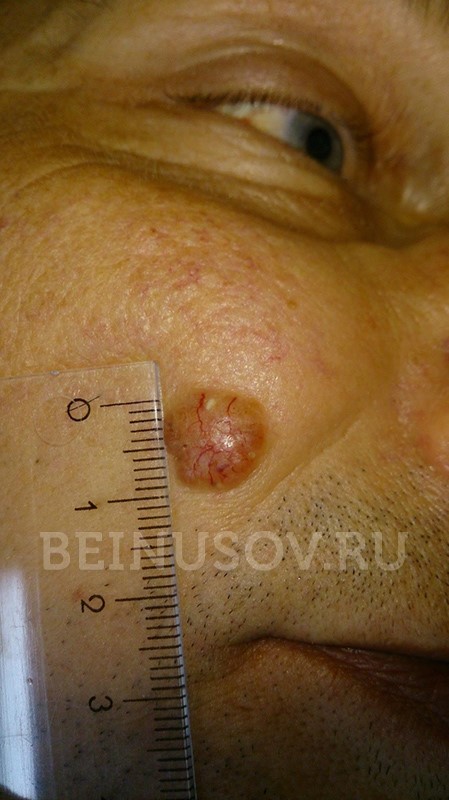
Узловая форма базалиомы
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
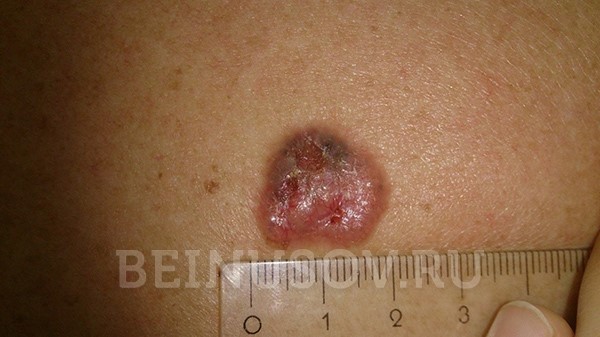
Узловая базалиома с изъязвлением
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
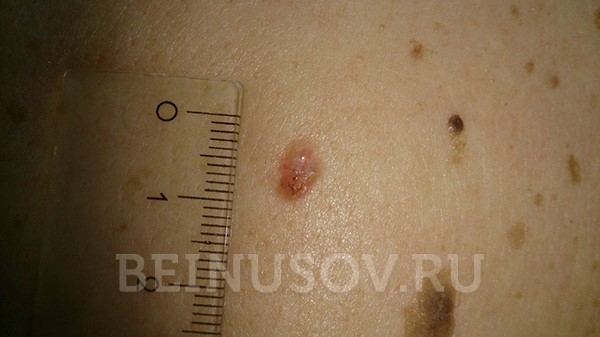
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
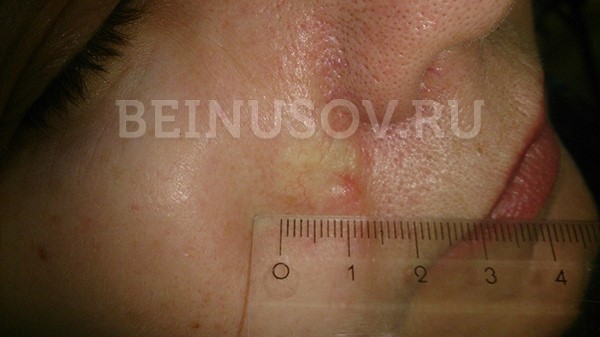
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
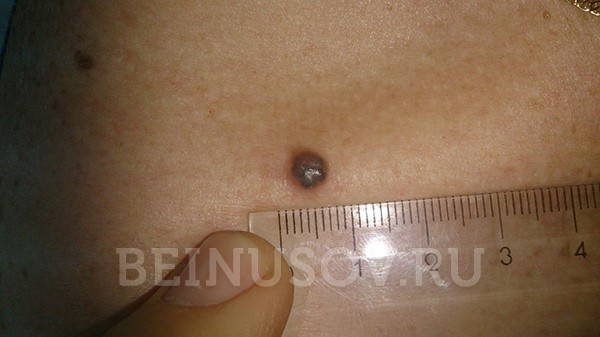
Пигментная форма базалиомы
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
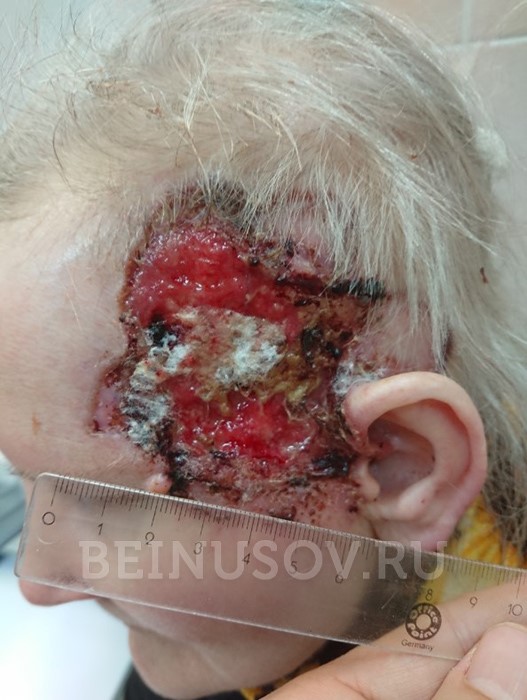
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
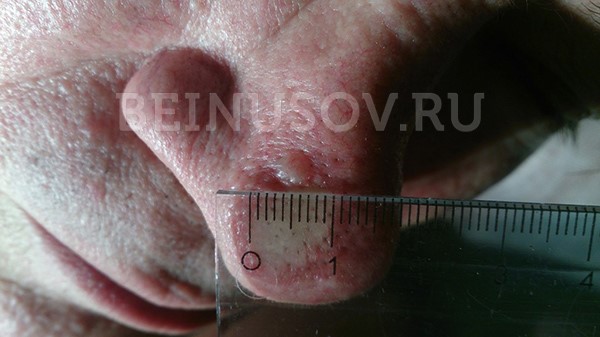
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
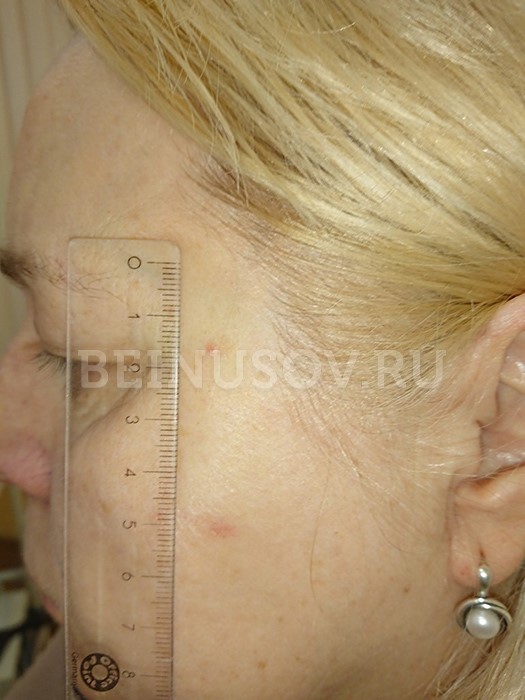
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
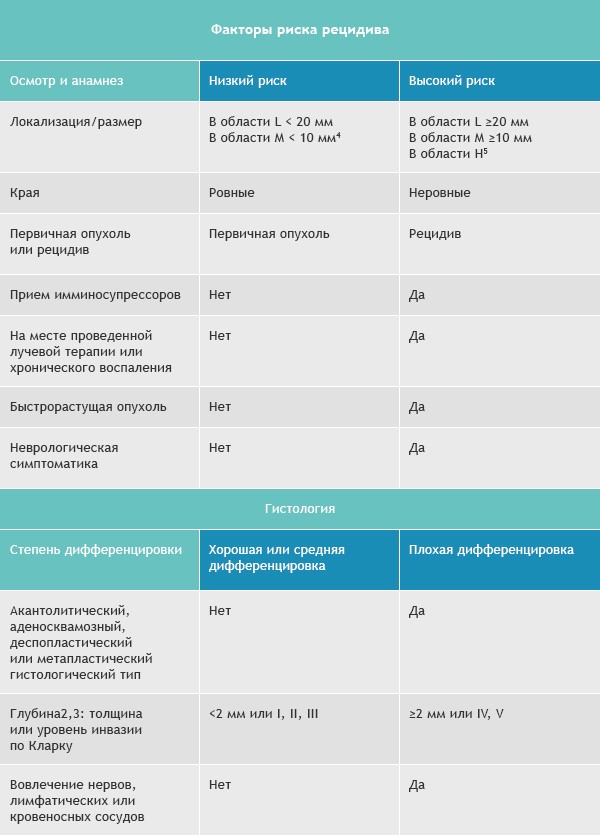
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
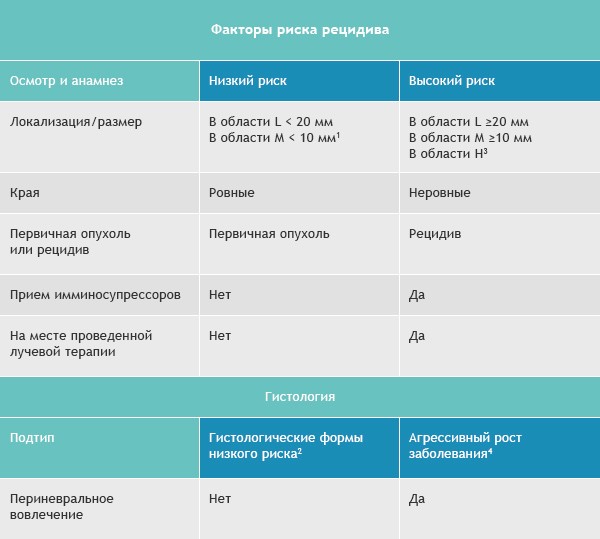
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
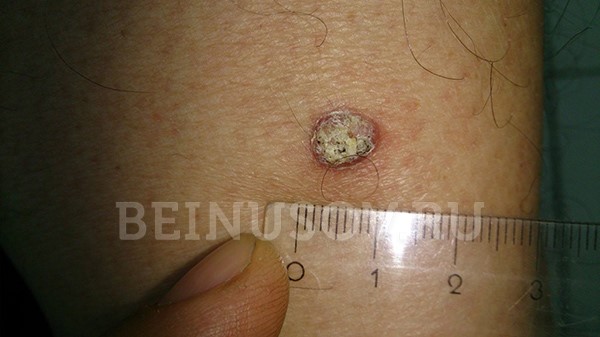
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:

Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
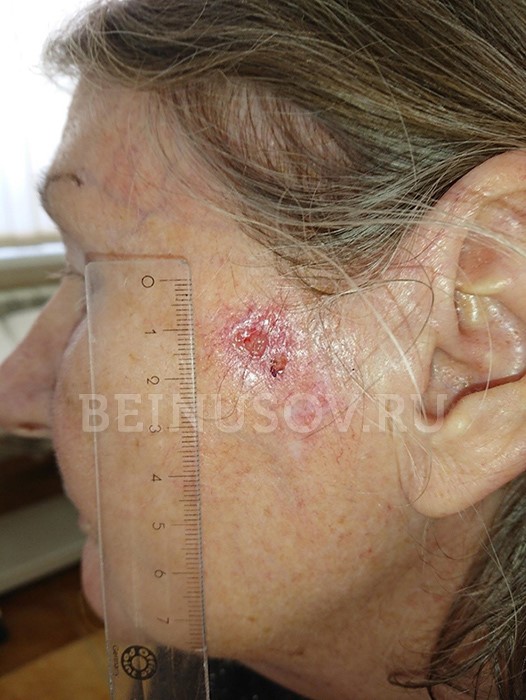
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
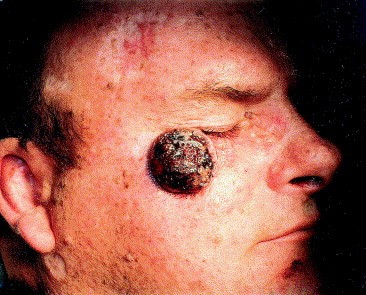
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7–8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.

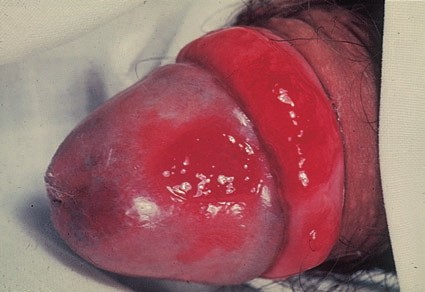
Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4–6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 21.12.2019
- Reading time: 1 минут чтения
Врачи-онкологи клиники Майо в Фениксе, штат Аризона, проведя статистическое исследование пациенток, выживших после лечения рака молочной железы, обнаружили, что многие из них смогли избежать рецидива (возврата) болезни и погибли от других причин.
Исследования основаны на медицинских записях более 754000 американских женщин, у которых был диагностирован рак молочной железы в период с 2000 года. В настоящее время умерло менее четверти больных.
Большинство выживших погибают не о рака
Только 38% смертей в течение следующих пяти лет вызваны вернувшейся болезнью, причем большинство погибших страдали запущенной практически неизлечимой формой онкологии.

Неизлечимая форма онкологии
Среди умерших после 10-летнего срока выживания, рак молочной железы был причиной менее четверти случаев. Большинство погибли от патологий сердца, инсультов, болезни Альцгеймера или других нераковых заболеваний.
Онкологи склонны концентрироваться на раке, но с течением времени риск смерти от онкологии значительно снижается, зато растёт риск других болезней. Это надо учитывать.
Поэтому исследователи подчеркивают необходимость наблюдения за выжившими женщинами. Это особенно касается немолодых пациенток, имеющих другие проблемы со здоровьем помимо онкологии.
Количество выживших после удаления опухолей растет, а их средний возраст увеличивается
По данным некоммерческой организации Susan G. Komen, женщины, у которых диагностирован рак молочной железы на ранней стадии (ограниченный молочной железой), имеют на 99% больше шансов на выживание через 10 лет по сравнению с пациентками, обратившимися с запущенными случаями. Сейчас только в Соединенных Штатах насчитывается около 3,8 миллиона выживших от рака молочной железы.

Диагностика рака молочных желез
Предполагается выпустить рекомендации для этой группы, которые включают в себя скрининги на другие формы рака.
Многие пациентки, и пережив тяжелую болезнь перестают следить за своим здоровьем, запуская другие виды онкологии. Причём у них может развиться не только новая опухоль в молочной железе, но и онкология в матке, желудке кишечнике и других органах. Тем более что у многих организм ослаблен химиотерапией, облучением, приемом сильнодействующих лекарственных средств.
Пациентки¸ перенесшие рак молочной железы, должны придерживаться здоровой диеты, регулярно заниматься спортом и контролировать факторы риска сердечных заболеваний, в том числе, кровяное давление и уровень холестерина.
Читайте также:

