Как можно вылечить стрептодермию на лице
Обновлено: 23.04.2024
Стрептодермия на лице приносит больному помимо неприятных ощущений еще и дискомфорт от своего внешнего непрезентабельного вида. Заболевание относится к разряду инфекционных. Чаще всего бета-гемолитические стрептококки начинают атаку на нежные кожные покровы вокруг носа, губ. Патогенные микроорганизмы проникают через мелкие повреждения кожи, расчесы, их деятельность проявляется в виде пятен розовато-красноватого цвета. Опасной инфекция является и для других органов человека.
Основные причины стрептодермии на лице
Кожный покров представляет собой защитный барьер от попадания внутрь организма инфекционного начала. Защитные реакции могут быть снижены от воздействия неблагоприятных факторов и тогда развитие болезни возможно из-за:
- нарушения санитарно-гигиенических правил ухода за лицом;
- дефектов в местном кровообращении;
- варикозной болезни;
- чрезмерного перегревания и переохлаждения;
- небольших травм кожных покровов.
Признаки болезни
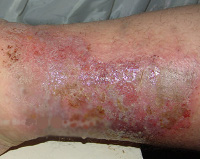
Обнаружить симптомы заболевания просто – стоит внимательно посмотреть на себя в зеркало. Стрептодермия или, как еще ее называют, белый лишай лица, появляется на кожных покровах в виде пятен с нечеткими границами розового или светло-красного цвета. Поверхность пятен мелкочешуйчатая, шелушащаяся. Вначале недуг оккупирует области кожного покрова вокруг носа, губ и подбородок. Не исключен зуд пораженных мест и распространение по соседним участкам кожи.
Диагностика заболевания
Правильно диагностировать болезнь может только врач-дерматолог. Самолечение опасно, так как симптомы поражения похожи на признаки и других кожных заболеваний.
Как лечить белый лишай лица?
Данная форма болезни требует оперативного вмешательства, чтобы исключить возможность появления дефектов на коже. Для лечения болезни применяют:
- мази и кремы с антибиотиками;
- физиотерапевтические процедуры;
- общеукрепляющие мероприятия.
В состав кремов и мазей могут входить стрептоцид, пенициллин, тетрациклин, эритромицин и еще ряд веществ, которые губительны для стрептококков. В период лечения лица не рекомендуются водные процедуры. Неповрежденные места на лице протирают водными растворами дезинфицирующих средств. Участки кожи с признаками лишая при необходимости обрабатывают ультрафиолетовыми лучами.
В среднем курс лечения болезни – 10-12 дней. При затяжном течении болезни назначают витамины и иммуностимулирующую терапию. Из народных средств самыми эффективными способами лечения белого лишая лица считаются ромашка и кора дуба. Отвары этих трав используют для наложения влажных повязок на пораженные области кожного покрова.
Их использование дает отличный подсушивающий эффект. Учитывая заразность болезни, пораженных изолируют не менее чем на 10 дней. Личная гигиена превыше всего. Нельзя пользоваться с больным общими полотенцами, постельным бельём.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Хроническая диффузная стрептодермия – это рецидивирующее рассеянное воспаление кожи кокковой этиологии. Первичными элементами являются плоские буллы, появляющиеся на фоне отёчной эритемы, сливающиеся, образующие крупные очаги с неровными краями. Серозно-гнойные пузыри эрозируются, покрываются корками, рядом появляются новые. Кожа диффузно инфильтрируется. Диагностируют заболевание на основании клиники, микроскопии соскобов и бактериологии мазков с очага поражения. Лечение предполагает улучшение трофики, санацию очагов инфекции. Буллы вскрывают, накладывают влажно-высыхающие антисептические повязки, применяют витаминотерапию и средства, улучшающие периферическое кровообращение.
МКБ-10
Общие сведения
Хроническая диффузная стрептодермия – хроническая поверхностная кокковая инфекция кожных покровов с диффузной инфильтрацией кожи. Особенностью патологии является её излюбленная локализация вокруг незаживающих язв или в местах постоянной травматизации кожи. Заболевание не имеет возрастных, гендерных и сезонных рамок, неэндемично. Точные данные о структуре заболеваемости хронической диффузной стрептодермией отсутствуют, поскольку данная патология в ряде случаев расценивается как экзема или следствие трофических нарушений.
В отечественной дерматологии экземоподобными дерматозами занимался выдающийся представитель петербургской школы кожных болезней профессор С.Т. Павлов. Он первым описал посттравматическую хроническую диффузную стрептодермию, трансформирующуюся в экзему на фоне незаживающей язвы. Он же доказал, что длительно существующий очаг кокковой инфекции в виде хронической диффузной стрептодермии почти в 90% случаев приводит к сенсибилизации дермы и трансформации в микробную экзему. Актуальность проблемы на современном этапе связана с необходимостью своевременной и точной диагностики хронической диффузной стрептодермии при сосудистых заболеваниях нижних конечностей, сопровождающихся выраженными трофическими нарушениями.

Причины
Причиной заболевания является стрептококковая или стрепто-стафилококковая интервенция кожи. Провоцирующими факторами хронической диффузной стрептодермии считают варикоз, тромбофлебит, нерациональную раздражающую терапию.
Патогенез
Механизм возникновения хронической диффузной стрептодермии обусловлен трофическими нарушениями. При первом варианте развития основную роль играет длительное нарушение местного кровообращения. Из-за образования эрозивно-язвенного участка инфицированной кожи возникает ишемия дермы, вызванная спазмом сосудов в результате патогенного действия микробов на их стенку и развитием воспаления. Повреждённые артерии тромбируются, что создаёт дополнительные препятствия локальному кровотоку. Воспаленные ткани вокруг очага хронической диффузной стрептодермии компрессионно сдавливают близлежащие сосуды, а образовавшиеся коллатерали способствуют перераспределению крови, что усугубляет ишемию поражённого участка, нарушает трофику кожи.
Второй вариант развития хронической диффузной стрептодермии связан с гипоксией тканей дермы. Кислородное голодание – следствие ишемии, но не только. Гипоксия дермы развивается в результате инфекционного повреждения ферментов внутриклеточных митохондрий. В результате клетки теряют способность усваивать кислород.
Третий вариант возникновения хронической диффузной стрептодермии – возникновение обменных нарушений. В этом случае воспаление в дерме развивается из-за активации Т-лимфоцитов иммунной системы, что ведёт к усилению клеточной пролиферации с целью восстановления целостности кожных покровов. Для этого, прежде всего, требуется белок – основной строительный материал дермы. Поэтому доставка в кожу белков, жиров и углеводов, обеспечивающих нормальный клеточный метаболизм, меняет свои пропорции в пользу белковой составляющей. Обменный баланс нарушается, а вслед за ним и трофика тканей.
Замедлять метаболизм способно переохлаждение кожи. Кроме того, трофика дермы при хронической диффузной стрептодермии меняется в результате нарушения иннервации кожи. Чаще всего это происходит при ущемлении расположенных в коже многочисленных нервных окончаний рубцами, формирующимися на месте язв.
Симптомы
Заболевание начинается с высыпания серозно-гнойных булл небольших размеров на фоне отёчной и гиперемированной кожи в ответ на действие стрептококковой и стрепто-стафилококковой флоры. При этом нарушаются защитно-барьерные функции кожи, что позволяет микробам закрепиться на поверхности эпидермиса или проникнуть вглубь дермы. Сила ответной реакции организма зависит от состояния иммунной системы пациента, вирулентности кокков, их количества.
Образовавшиеся буллы вскрываются, обнажают эрозивную поверхность, покрывающуюся серозными или серозно-гнойными корками, начинают шелушиться. При хронической диффузной стрептодермии первичные элементы обладают тенденцией к слиянию, поэтому в местах типичной локализации патологического процесса (на нижних конечностях) достаточно быстро возникают крупные очаги с нечёткими контурами, окружённые по периметру отслаивающимся эпидермисом.
Высыпания сопровождаются продромой и неинтенсивным зудом. Цикл существования первичных элементов – 10-12 дней. Рядом с инволюционирующими образованиями появляются свежие, присоединяется мокнутие. Течение хронической диффузной стрептодермии приобретает рецидивирующий характер, кожа диффузно инфильтрируется. В процесс вовлекаются волосяные фолликулы и железистый аппарат дермы, развиваются остиофолликулиты.
С течением времени очаги растут по периферии, регионарные лимфоузлы увеличиваются. На одних участках кожного покрова начинается стихание процесса, появляется крупнопластинчатое шелушение, в соседних очагах возникают мелкоточечные эрозии с серозным наполнением на фоне яркой эритемы, что свидетельствует о сенсибилизации кожи и начале трансформации хронической диффузной стрептодермии в экзему.
Диагностика
Диагностику патологии осуществляет врач-дерматолог на основании анамнеза и клинической симптоматики. Для уточнения диагноза и проведения дифференциальной диагностики выполняют:
- микроскопию соскоба с очага поражения;
- бактериологический посев отделяемого из эпицентра воспаления для определения чувствительности к антибиотикам.
Патогистология констатирует отсутствие рогового и зернистого слоя эпидермиса, чередующееся с явлениями паракератоза, лимфоцитарный инфильтрат. Хроническую диффузную стрептодермию дифференцируют с экземой, атопическим дерматитом, пиодермиями.
Лечение хронической диффузной стрептодермии
Лечение заключается во вскрытии булл и их дезинфекции. Осуществляют перевязки. Местно применяют рассасывающие серные мази, при их неэффективности иногда используют рентгенотерапию. Показано УФО. Внутрь назначают витамины, сосудорасширяющие средства, препараты, улучшающие трофику. Рекомендуется консультация сосудистого хирурга.
Прогноз и профилактика
Прогноз хронической диффузной стрептодермии относительно благоприятный. Профилактика состоит в соблюдении правил личной гигиены и регулярном уходе за кожей.
Обычно стрептодермия, представляющая собой пузырьки и покраснения на коже, поражает маленьких детей, но и старшие пациенты вынуждены сталкиваться с этой болезнью. Поэтому необходимо знать, как выбирать правильное лекарство для терапии взрослых.

Какие препараты помогают от стрептодермии?
Лечение стрептодермии у взрослых или подростков старшего возраста проходит относительно безболезненно. Это обусловлено тем, что им можно назначать препараты всех видов, в том числе антибиотики в виде мазей и таблеток. Обычно используется базовая комплексная терапия, которая включает в себя пероральные, местные лекарства, а также антибиотики.
Перед выбором медикамента надо определить разновидность стрептодермии, существуют заеды, паронихия и импетиго.
Пероральные лекарства снимают неприятные ощущения и восстанавливают иммунитет. Местные препараты, то есть мази или гели, ускоряют действие антибиотиков, капсул и таблеток.

Они также устраняют неприятные на вид корки, которыми сопровождается заболевание на всех его этапах. Что касается антибиотиков, их основной эффект заключается в борьбе с инфекцией. Но важно, чтобы лекарство было выбрано правильно, то есть учитывало особенности спровоцировавшего болезнь микроорганизма. Поэтому следует прислушиваться к советам лечащего врача.
Часто выбор докторов падает на препараты, которые контролируют размножение стрептококков, гонококков, менингококков.
Также можно принимать гормональные мази и покупать фармацевтические средства для снятия зуда. Но первые используются только в исключительно тяжелых случаях, а вторые назначаются исключительно в рамках симптоматического лечения. Иногда медикаментозная терапия поддерживается дополнительными процедурами.

К примеру, назначают ультрафиолетовое излучение. А адепты народной медицины делают ванночки, промывают пятна специальными травяными растворами. Но рассчитывать исключительно на процедуры не следует: они оказывают только вспомогательный эффект.
Список лучших медикаментов
Склонность взрослых людей самостоятельно выбирать препараты может сыграть с ними злую шутку. Если стрептодермия долго не будет лечиться, инфекция окончательно закрепится в организме. Это значит, что болезнь может перейти в хроническую форму. Тогда пузырьки и пятна на щеках, на торсе, на руках или ногах будут беспокоить человека на регулярной основе.
Особенно вероятно развитие хронической формы у лиц с варикозом, сахарным диабетом, заболеваниями кровеносных сосудов.
Мы не рекомендуем выбирать препарат без учета мнения профессионального врача-дерматолога с лицензией на медицинскую деятельность — иногда в дело пытаются вмешаться шарлатаны и целители.

Их методы могут вызвать острые побочные реакции у аллергиков. Но следует знать, какие лекарства наверняка помогут при терапии от стрептококковой инфекции:
Разумеется, препаратов из таблицы не хватит для полного восстановления кожных покровов при стрептодермии. Параллельно с их использованием нужно мазать корки дезинфицирующими средствами. Рекомендуется делать повязки с Банеоцином или Левомеколем на места эрозий. Еще можно протирать больные участки во время их смены борным спиртом или смазывать фукорцином. Но следует разобраться в особенностях препаратов из указанного выше списка. Именно они и отвечают за лечение болезни, а не за купирование симптомов или создание неблагоприятных условий для стрептококковой инфекции.

Анаферон
Анафероном называют эффективное пероральное фармацевтическое средство, которое помогает при ОРВИ, гриппе и прочих заболеваниях бронхиального характера, при осложнениях от простуд, герпетической инфекции в хроническом состоянии. Его выписывают при терапии людей с иммунодефицитами, а также в рамках комплексного лечения от бактериальных инфекций. Именно благодаря последней функции он подходит тем, кто страдает от стрептодермии. Преимущество лекарства в том, что оно подходит как детям и подросткам, так и взрослым. Надо помнить о его характеристиках:
- производится в виде сублингвальных таблеток;
- в зависимости от тяжести поражения принимают от трех до шести таблеток в сутки;
- препарат обойдется в 236-367 российских рублей.

Среди противопоказаний к использованию Анаферона — беременность, лактация или индивидуальная чувствительность к любым компонентам состава. При приеме у тех, кто не входит в описанные категории пациентов, побочные реакции проявляются редко. Но возможны легкие аллергии или боли в голове, которые проходят буквально за несколько суток.
Тавегил
Тавегил отлично справляется с лечением аллергических и псевдоаллергических заболеваний. Он оказывает защиту организма во время переливания крови, введении контрастных веществ. Также лекарство снимает ангионевротический отек и помогает как дополнительное средство при борьбе с анафилактическим шоком. Тавегил способствует снятию воспаления и припухлости рядом с очагами поражения стрептодермией, улучшает кровообращение и, соответственно, сокращает сроки лечения. Он подходит при стрептодермии с любым расположением, в том числе на носу и на лице. Краткие данные о Тавегиле таковы:
- выпускается в форме раствора для внутривенного и внутримышечного введения или в форме таблеток;
- в день взрослые должны получать по два миллиграмма или по два миллилитра в зависимости от разновидности;

Тавегил запрещен детям до года, людям с гиперчувствительностью, беременным и кормящим женщинам. Опасно давать его параллельно с приемом ингибиторов МАО, при непереносимости фруктозы или болезнях дыхательных путей. Часто тех, кто использует Тавегил при лечении дерматологических заболеваний, преследуют слабость, сонливость, седативный эффект, отдышка и острое ощущение усталости даже после долгого сна. Поэтому Тавегил не рекомендуют тем, чья профессиональная деятельность связана с высоким уровнем умственной нагрузки или вниманием.
Амоксиклав
Амоксиклав помогает при болезнях инфекционно-воспалительного характера. Причем они могут проявляться во всех системах органов, лекарство все равно помогает устранить симптомы и разрушить клеточную структуру возбудителей. При стрептодермии этот антибиотик снижает популяцию возбудителя в крови больного. Помните, что:
- распространяется медикамент в аптеках в виде таблеток и порошка для разведения суспензии;
- предельная доза для взрослого пациента составляет шесть грамм, но она должна корректироваться по показаниям;

Нельзя назначать Амоксиклав при лимфолейкозе, инфекционном мононуклеозе, желтухе или перенесенных ранее заболеваниях печени. Он представляет опасность при высокой чувствительности к препаратам из пенициллиновой группы или при непереносимости компонентов. При приеме данного антибиотика есть риск столкнуться со следующими побочными эффектами: с зудом, с отсутствием чувства голода, со рвотой и тошнотой, с диареей, крапивницей, отеками конечностей. Тем не менее, вероятность возникновения таких симптомов при правильной дозировке минимальна.
Азитромицин
Азитромицин вне зависимости от формы выпуска используется при лечении инфекций органов дыхательной системы, мягких тканей и кожи. Он способствует устранению скарлатины, боррелиоза, заболеваний двенадцатиперстной кишки и желудка, которые провоцируются Helicobacter pylori. Благодаря применению от недели этот препарат почти полностью уничтожает стрептококковые инфекции в крови больного. Так как возбудителя больше нет, мокнущие от выделений корки и пузырьки начинают постепенно пропадать. Не забывайте об особенностях Азитромицина:
-
препарат реализуется в виде капсул и таблеток с перевариваемой оболочкой;

Лекарство противопоказано при непереносимости макролидных антибиотиков. Оно не усваивается теми, кто страдает от тяжелых патологий печени и почек. Также препарат не используется в педиатрии. Наиболее часто встречаемые побочные действия от применения Азитромицина — диарея, снижение концентрации внимания, слабость, боли в голове или настоящие мигрени. Примерно в 1% случаев возникают судороги, крапивница, светочувствительность, обостряются зафиксированные ранее хронические заболевания. Обычно побочные эффекты преследуют тех, кто употребляет дозировку больше нормы.

Серная мазь
Серная мазь выписывается дерматологами часто. Она стоит недорого, но умудряется помогать при большей части кожных заболеваний. Стандартные показания к применению — псориаз, лишай, себорея, акне, чесотка, микозы разного характера и сикоз. Лечение стрептодермии у взрослых мазью на основе серы также возможно: она препятствует появлению осложнений, заживляет наружные проявления болезни. Но, перед ее использованием в домашних условиях, нужно вспомнить о некоторых характеристиках. И, что главное, о графике нанесения на пораженные зоны кожных покровов:
-
производится исключительно в виде густой желтоватой мази;

Противопоказания к применению основываются на том, что сера — то есть основной компонент мази — обладает заметным раздражающим действием. У пациентов с чувствительной кожей отмечают опухоли, крапивницу, увеличение красных пятен. Поэтому не рекомендуется назначать Серную мазь, если больной склонен к аллергическим реакциям или не достиг трех лет.
Цинковая мазь
Показания к использованию Цинковой мази в медицинской практике — небольшие солнечные или термические ожоги, дерматиты, опрелости, царапины, экземы. Также лекарство помогает при лечении акне и мелких высыпаний на лице. При стрептодермии это лекарство способствует заживлению и безболезненному исчезновению пузырьков. А если на их месте уже сформировались сухие корки, обработка Цинковой мазью поможет быстрее свести их с кожи. Плюс мази в том, что ее можно использовать где угодно, в том числе в волосах. Необходимо помнить о характеристике этого фармацевтического средства:
-
выпускается только в виде густой мази в баночках от 10 до 25 миллилитров;

Применение Цинковой мази запрещено при гиперчувствительности к компонентам медикамента, при гнойных заболеваниях, которые проявляются неподалеку от места обработки. К потенциальным побочным эффектам относят кожный зуд, гиперемию, временное покраснение кожи или раздражение. Надо опасаться попадания средства на слизистые и в глаза.
Очевидно, что вероятность передозировки мазью ничтожна. Но если по какой-то причине она попала в рот или внутрь, у больного возникнут диарея, рвота или даже продолжительные судороги. Единого способа вылечиться нет, поэтому требуется срочная симптоматическая терапия и вмешательство врачей. Возможно, даже скорой помощи.

Выводы о лечении стрептодермии
Лечение стрептодермии ведется не только местно. Нужно обрабатывать пораженные болезнью места и параллельно с этим принимать необходимые лекарства внутрь. Обычно используются антибиотики, мази быстрого местного действия и таблетки, повышающие иммунитет или снимающие воспаление с очагов заболевания. Иногда к ним добавляют процедуры, народные методы или повязки с антисептическими мазями. В любом случае, важно, чтобы терапию контролировал врач. Самолечение и неправильный подбор препаратов может привести к обострению болезни или ее переходу в хроническую форму.
Стрептодермия - группа кожных заболеваний инфекционно-воспалительной природы, вызванных стрептококками. Бактерии проникают в эпидермис, поэтому на поверхности возникают гнойнички, которые можно устранить при помощи комбинированной терапии, обязательно содержащей антибиотик.

Краткая характеристика заболевания
Стрептококк - это условно-патогенный микроорганизм, который в норме присутствует на кожных покровах всех людей. Для его размножения должны возникать повреждающие факторы. К ним относятся:
- снижение резистентности иммунной системы;
- частое использование антибактериальных средств не по назначению или большими дозировками;
- наличие стрептококка гемолитического типа;
- наличие повреждений на коже, через которые проникают патогенные микроорганизмы.

Стрептококк у детей чаще заселяется в места частых порезов, ссадин, укусов насекомых. Кожа внешне выглядит целостной, однако на ней присутствуют микротрещины, через которые проникает бактерия, вызывая воспаление. Сначала образуется покраснение, скопление серозного экссудата, затем выделяется гной.
Патологией может страдать 1 ребенок, но нередко она появляется в виде вспышки эпидемии, например, в детском саду.
Патогенные микроорганизмы распространяются от зараженного человека или носителя, предметов быта. У пациента повышается температура тела, ухудшается самочувствие. Происходит интоксикация организма, вызывая головную, суставную, мышечную боль. Главный симптом: страдают кожные покровы, на них появляются обильные нагноения, проникающие до глубоких слоев эпидермиса.

Проведение диагностики перед назначением лечения
Невозможно определить метод терапии, если не установлена точная причина патологии. Применяют несколько видов диагностики, чтобы дифференцировать диагноз. Используют лабораторные и инструментальные методы.
- Сбор анамнеза со слов родителей или ребенка.
- Общий осмотр. На теле появляются области покраснения, воспаления, повреждения кожных покровов. Из-за размножения стрептококка могут формироваться эрозии, язвы. Часто наблюдаются высыпания, содержащие гной.
- Общеклинический анализ мочи и крови, биохимический тест. Определяют состояние внутренних органов, биологических жидкостей. При бактериальном носительстве повышено СОЭ, увеличено количество лейкоцитов.
- Бактериологический посев. Это основной метод, определяющий возбудитель. Берут мазок из пораженной области, засевая его на питательную среду. Результат определяют через 5-7 дней. Выявляют не только бактерию, но и антибиотики, к которому у нее есть чувствительность.

С помощью бактериологического посева находят препараты, к которым микроорганизм имеет чувствительность. Это позволяет врачу назначать верный способ терапии. Устраняется риск использования большого количества антибиотиков, из-за чего может развиться суперинфекция. То есть штамм патогенных бактерий, у которого отсутствует чувствительность к любым видам противомикробных средств.
Правила гигиены при терапии
Помимо употребления лекарственных средств, пациент и родители должны соблюдать правила гигиены, чтобы возбудитель не распространился на окружающих людей. Стрептодермия заразна, поэтому ребенок опасен, может вызвать вспышку эпидемии. Выделяют следующие методы, направленные на нормализацию гигиены пациента.
- В первые 4 дня терапии нельзя мыться. Иначе консистенция очага поражения станет влажной, инфекция распространится по другим областям тела. Применение мазей затрудняется.
- Чтобы не допустить загрязнения тела на период отсутствия купания, пораженные участки протирают полотенцем с водой или растительными отварами.
- Запрет на расчесывание пораженных областей. При сильном зуде наносят антигистаминную мазь.

Применение методов гигиены не устраняет заболевание, но контролирует его, не дает произойти заражению других людей. Если родители продолжают водить ребенка в общественное учреждение, возникает риск эпидемии.
Препараты и средства для местного применения
Пораженные участки и окружающие ткани должны периодически обеззараживаться. Раньше применялись устаревшие препараты для лечения стрептодермии у детей, но больше эти методы не рекомендуются из-за высокого риска побочных эффектов. К ним относится азотнокислое серебро, ртутная мазь.
Дополнительно применялись настои трав. К ним относится ромашка, календула, череда, мать-и-мачеха. Они обладают антисептическими, противовоспалительными, заживляющими свойствами. Метод эффективен, но народные методы - это вспомогательные компоненты. Требуется применение лекарств.
Часть дерматологов, педиатров советует использовать раствор марганцовки. Она продается не во всех аптеках. Купить ее можно только по рецепту врача. Это вызывает осложнения при продолжительной терапии.

Рекомендуется использовать современные антисептики, антибиотики, обладающие качественным составом. Их наносят курсом не более 10 дней, чтобы у бактерии не возникло резистентности к действующему веществу.
Антисептическая обработка
В отличие от антибиотиков, антисептики содержат компоненты, редко вызывающие побочные реакции. Это снижает риск аллергии, ухудшающей самочувствие человека. Предпочтительно использовать следующие средства:
- бриллиантовый зеленый, 2%;
- перекись водорода, 1%;
- спирт салициловый, 2%;
- борная кислота;
- фукорцин.

Когда лекарство наносится первые 1-2 дня, ребенок чувствует боль, жжение. При заживлении кожных покровов дискомфорт исчезает. Рекомендуется обрабатывать пораженные участки и кожу вокруг них в диаметре 5 см каждый день. Когда пораженный участок подсох после нанесения раствора, используют мазь. Она обладает густой консистенцией, поэтому задерживается на тканях, вызывая пролонгированный эффект.
Антисептики нельзя применять в качестве единственного лечения, обязательно используют антибактериальные мази.
Антистатическим действием обладает отвар растений. Они уничтожают часть бактерий, снимают раздражение, зуд, боль. Но в качестве основного способа лечения народные средства не используются. Их эффективности недостаточно.

Местная антибактериальная терапия
Используют мази на основе антибиотика, реже применяют дополнительное вещество стероидного происхождения. Средство уничтожает патогенную микрофлору, снимает воспаление, заживляет ткани. Виды комбинированных лекарственных средств, их цены представлены в таблице.
| Антибактериальная мазь | Цена (руб.) | Мазь с антибиотиком и гормоном | Цена (руб.) |
| Левомеколь | 40 | Тридерм | 750 |
| Эритромициновая | 30 | Акридерм | 420 |
| Тетрациклиновая | 50 | Канизон | 500 |
| Ретапамулин | 120 | Целестодерм | 500 |
| Бактробан | 300 | Лоринден | 320 |
| Мупироцин | 370 | Белогент | 350 |
| Линкомициновая | 50 | ||
| Гентамициновая | 30 | ||
| Синтомицин | 40 |

В комбинированных мазях используют антибактериальные и противовоспалительные компоненты, может присутствовать вещество против грибка. Это связано с тем, что при продолжительной антибактериальной терапии может развиться кандидоз, ухудшающий состояние тканей.
Гормональные компоненты негативно влияют на эндокринную систему малыша. Есть риск отклонений состояния здоровья. Дерматолог может назначить препарат, но вызываемый эффект должен превышать риск побочных действий.
Принципы антибактериальной терапии
Перед применением антибиотиков врач предупреждает пациента о риске, возникающего при неправильном применении. Запрещено использовать средства более 10 дней.

Нельзя наносить или пить большие дозы, это вызовет резистентность патогенной микрофлоры. Существует 2 способа употребления антибиотиков.
- Местно. Средство проникает только в глубокие слои эпидермиса, минуя системный кровоток. Поэтому побочные реакции в виде диспепсии, невралгии не появляются.
- Системно. Используют таблетки, капсулы, инъекции. Форму лекарства назначают при тяжелых поражениях, чтобы вызвать быстрое действие. Рекомендовано дополнительно употреблять лактобактерии, чтобы не возникло диспепсических расстройств. Средство проникает во все ткани, поэтому риск распространения стрептококка внутрь отсутствует.

Бактерия вызывает обширные воспалительные процессы. Это связано с реакцией иммунитета, направляющей в очаг поражения лимфоциты, выделяющая медиаторы воспаления. Чтобы устранить действие, применяют не одни только антибиотики, а комплекс с гормональными веществами.
Для детей до 5-6 лет предпочтительнее препараты в форме суспензии. Они мягче действуют на ЖКТ, реже вызывают нарушение формирования стула. Ребенку старшего возраста или взрослому назначают таблетки. Редко используют инъекции.
Системные антибактериальные лекарства
При распространении стрептококка повышается риск развития осложнений в виде ангины, фронтита, синусита. В тяжелых случаях развивается гнойный перикардит. То есть бактерии вместе с токсинами накапливаются в околосердечной сумке, постепенно образуется поражение миокарда.
Чтобы препятствовать распространению микроорганизма, рекомендуется использовать системные лекарства, то есть влияющие на весь организм. Их назначают после бактериологического посева. Врач использует дозировку, соответствующую весу ребенка. Это исключает риск тяжелых побочных последствий. Рекомендованы препараты следующих групп:
-
пенициллины (Амоксициллин, Амоксиклав, Аугментин);

Каждый день пьют препараты, восстанавливающие состав кишечной микрофлоры (для детей подходит Линекс, Нормобакт-L). Это препятствует диарее, воспалительным процессам на слизистой оболочке пищеварительного тракта. Если у ребенка появляются побочные реакции, не дожидаясь привыкания средство отменяют.
Применение лекарства перорально в правильной дозировке предупредит гастрит, обострение язвы, колит, другие воспалительные патологии ЖКТ.
Если ребенок на момент лечения ранее не употреблял противомикробные препараты, начинают с самых легких лекарств. Бактериологический тест к средству должена быть положительным.

Дополнительные правила при антибиотикотерапии
На время антибиотикотерапии самочувствие пациента ухудшается. Это связано с влиянием действующего вещества на внутренние органы. Оно распространяется через системный кровоток, проникая в печень, почки, сердце, головной мозг. Это не только вызывает уничтожение бактерий, но и вредит собственным тканям. Поэтому требуется соблюдать следующие правила:
- ежедневно пить воду без газа в соотношении 50 мл жидкости на 1 кг тела;
- ребенок должен спать ночью, иметь дневной сон;
- употреблять таблетки вместе с пищей, чтобы снижать нагрузку на пищеварительный тракт;
- пить кефир, ряженку, чтобы восполнять уничтоженные лактобактерии кишечника;
- снизить физическую нагрузку;
- употреблять поливитаминные комплексы, препятствуя гиповитаминозу;
- при отсутствии повышения температуры тела гулять на свежем воздухе без контактов с другими детьми.

Несмотря на большое количество побочных эффектов от лечения лекарствами, без антибиотиков обойтись нельзя. Бактерии уничтожаются только этими категориями препаратов. Если использовать лишь антисептики или народные методы, высок риск распространения патогенного микроорганизма в системный кровоток.
Правила профилактики
Легче устранить риск заражения, чем лечить патологию. При обильном заселении кожных покровов и слизистых оболочек терапия затрудняется. Поэтому рекомендуется придерживаться условий профилактики:
- ежедневные гигиенические процедуры, очищающие эпидермис, слизистые оболочки;
- антисептическая обработка предметов быта, домашней мебели;
- своевременное лечение инфекционных патологии любой локализации, даже если это простые выделения из носа (большая часть стрептококковой инфекции локализуется в ЛОР-органах);
- использование антибиотиков только по правилам;
- применение антибактериальных препаратов после сдачи бактериологического теста, исключая возможность применения неправильных средств;
- антисептическая обработка кожи, слизистых только при наличии бактериальной инфекции, но не для профилактики;
- периодическое посещение педиатра для проверки состояния здоровья, которая включает в себя сдачу лабораторных анализов;
- если на лице и других участках тела появились высыпания, выдавливать, устранять их самостоятельно другими методами нельзя, обращаются к косметологу или дерматологу.
Правила профилактики не смогут устранить риск заражения стрептококком. Он распространяется воздушно-капельным, контактно-бытовым путем от больного человека. Поэтому рекомендуется избегать мест со скоплением людей в осенне-зимний период.
Опасности стрептококка
Стрептококк относится к условно-патогенному виду. Если состояние здоровья пациента в норме, он находится на участках тела в нормальном количестве. Но под действием негативных факторов окружающей среды, неправильном лечении, снижении функции иммунитета, развивается бактерионосительство.

Госпитализация не требуется, лечение стрептодермии у детей можно проводить в домашних условиях, так как опасности для жизни в период употребления лекарств нет, родители справятся самостоятельно.
Особую опасность представляет гемолитический стрептококк, способный вызвать воспалительные патологии внутренних органов.
Если своевременно проводить терапию, устраняется риск развития резистентного штамма бактерии, ее распространения в миндалины, внутреннее ухо, перикард, мочеполовую систему. Препараты выбора - антибиотики. Желательно не применять широкий спектр действия, а использовать лекарство, к которому у микроба есть чувствительность. Терапия проводится 7-10 дней, доза ограничивается.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
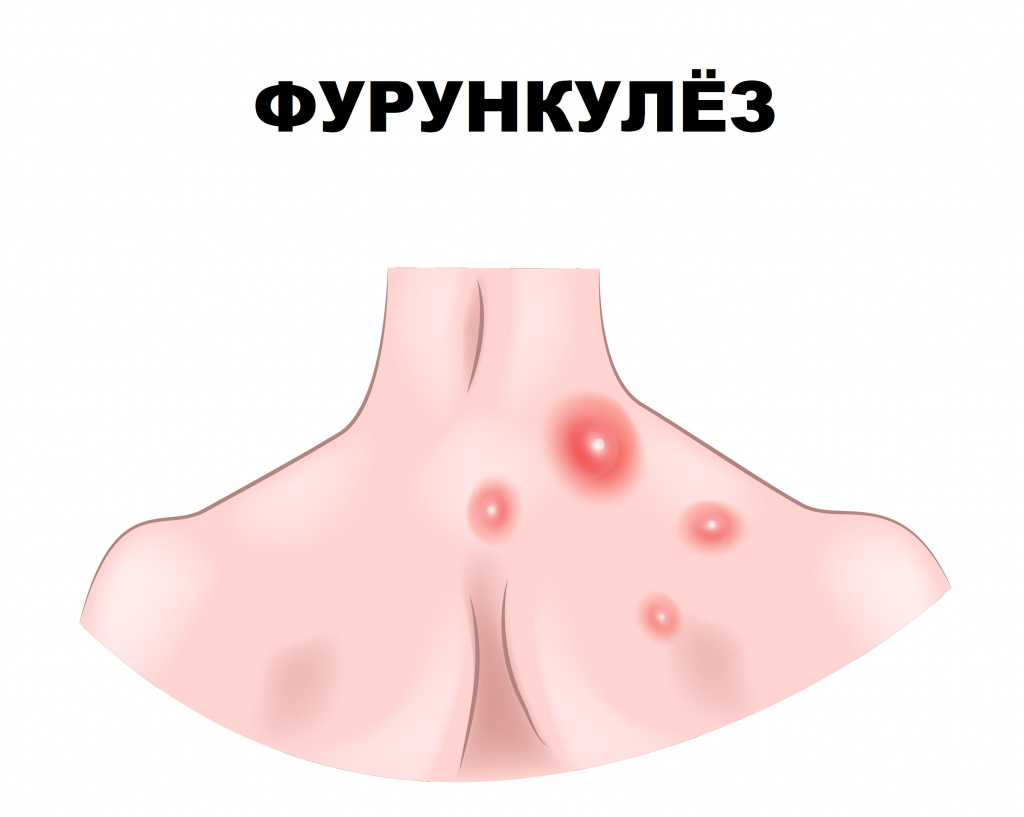
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

