Как лечить вирусные бородавки народными средствами
Обновлено: 28.04.2024
Инфекция, вызываемая вирусом папилломы человека, одна из самых распространенных в мире. Ситуация усугубляется тем, что проблема редко открыто обсуждается в обществе, и люди приходят к врачу уже на поздних стадиях заболевания. Другая сложность заключается в том, что вирус, который уже проник в организм, не лечится. Единственный способ защититься от него – своевременная вакцинация.
Что такое ВПЧ?
Вирус папилломы человека (ВПЧ) – это безоболочный ДНК-содержащий вирус относительно малого размера и простого строения. ВПЧ хорошо переносит высокие температуры, воздействие ультрафиолетовых лучей, эфира, хлороформа и химических веществ. Активность вируса нейтрализуется рентгеновскими лучами.
ВПЧ – это не один конкретный вирус, а большая группа патогенных генетически разнородных инфекционных агентов различных видов. В природе их существует около 600, но большинство из этих вирусов распространяются только среди животных и абсолютно безопасны для человека. Из общего числа ВПЧ только около ста поражают эпителий и слизистые оболочки людей. В подавляющем большинстве случаев вирус передается половым путем. На вероятность заражения могут влиять различные факторы, связанные со здоровьем и поведенческими привычками человека (рис. 1).
Заболевания, ассоциированные с ВПЧ, известны с античных времен. В дошедших до нас документах упоминаются бородавки на руках и подошвах и папилломы на гениталиях. Однако возможность повлиять на распространение вируса появилась только в начале XXI века вместе с созданием эффективных вакцин против ВПЧ. Работа по созданию вакцин активизировалась после того, как была установлена связь между инфицированием вирусом и развитием злокачественных опухолей, в первую очередь, рака шейки матки.
Все известные медицине вирусы папилломы человека разделены на типы в зависимости от того, способны ли они вызывать рак. Согласно классификации, предложенной Международным агентством по изучению рака (IARC), выделяется 3 группы ВПЧ высокого риска:
- группа 1 — высокого канцерогенного риска,
- группа 2A — вероятно канцерогенного риска,
- группа 2B — возможно канцерогенного риска.
Порядка 14 видов вируса папилломы человека являются онкогенными, то есть могут вызывать рак. За 75% случаев рака шейки матки ответственны вирусы 16 и 18 типов.
Инфекционный процесс при заражении ВПЧ протекает без типичной воспалительной реакции, так как это единственный изученный вирус, который не попадает в кровь зараженного человека. ВПЧ через слизистые оболочки проникает в базальный слой эпидермиса. Это нижний слой кожи, состоящий из способных к делению клеток. Процесс постоянного деления обеспечивает быстрое обновление кожи.
Инкубационный период папилломавирусной инфекции составляет в среднем 3 месяца. Далее заболевание протекает в трех формах:
- скрытой (латентной), когда у человека отсутствуют любые клинические симптомы, но он становится носителем вируса и начинает заражать своих половых партнеров;
- субклинической с минимально выраженными симптомами, зависящими от серотипа вируса;
- клинической (манифестной) с обильными высыпаниями в области гениталий.
Важно! Инфицирование вирусом и болезнь – это не одно и то же. В молодом возрасте, когда иммунная система работает в полную силу, она способна самостоятельно удалить патоген из организма. Во многих странах мира скрининг на ВПЧ делают только после 30 лет, так как до этого он не информативен.
Попадая внутрь здоровой клетки, вирус начинает производить в ней свою ДНК. Клетки морфологически изменяются, разрастаются, превращаясь в кондиломы, бородавки и другие кожные образования.
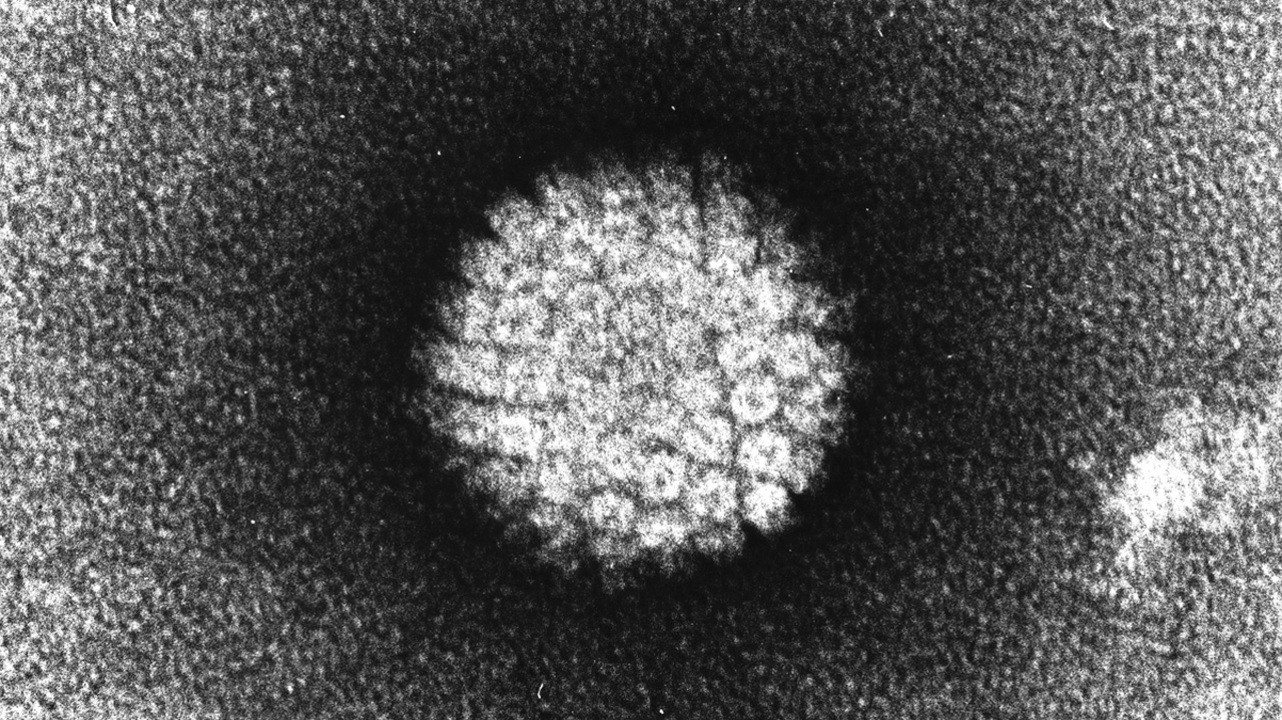
Вирус папилломы человека. Фото: Wikipedia
В зараженной клетке вирус существует в двух формах:
- доброкачественной – вне клеточной хромосомы,
- злокачественной – когда ДНК вируса внедряется в геном клетки.
Интересные факты о вирусе папилломы человека
- И в развитых, и в слаборазвитых странах ВПЧ – самая распространенная инфекция, передающаяся половым путем.
- Частицы вируса имеют настолько микроскопический размер, что от заражения при половом акте на 100% не помогает даже презерватив.
- Около 75% людей заражаются во время единственного полового акта без презерватива.
- Больше всего инфицированных в возрастной группе от 20 до 24 лет, основная группа риска – молодые люди 17-33 лет.
- Риск заражения напрямую связан с иммунологическим статусом: при ослаблении иммунитета, например, во время беременности, вероятность инфицирования резко повышается.
- Сам по себе ВПЧ не является смертельно опасным заболеванием, риск летального исхода возникает при трансформации новообразований в злокачественные опухоли.
Клинически ВПЧ проявляется по-разному:
- Обыкновенные бородавки на тыльной стороне ладоней, стопах, между пальцами, на волосистой части головы.
- Длинные нитевидные бородавки на руках (бородавки Батчера).
- Группа немного возвышающихся над кожей плоских бородавок в области гениталий, по краю роста волос, на коже предплечий.
- Наследственная болезнь Левандовского-Лютца. Проявляется большим количеством мелких темных бородавок или выраженной пигментацией.
- Остроконечные кондиломы на слизистой влагалища и мужских половых органах.
ВПЧ поражает кожный эпителий и слизистые оболочки мужских и женских гениталий, верхних дыхательных путей, прямой кишки и других органов. Кондиломы, бородавки и папилломы снижают качество жизни, ухудшают внешний вид и влияют на самооценку.
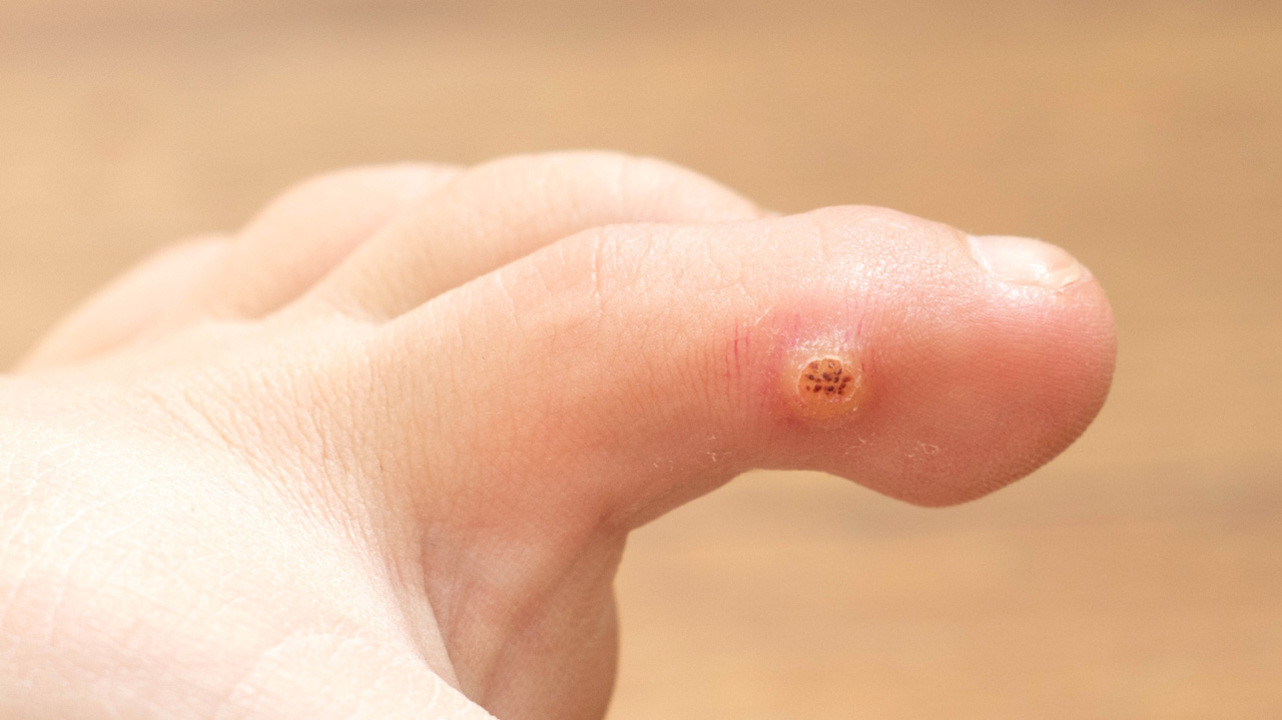
Бородавка на пальце ноги. Фото: mila1977/ Depositphotos
Куда обращаться при заболевании
Поскольку заболевание часто протекает бессимптомно, оно чаще всего обнаруживается случайно при прохождении диспансеризации. Поводом для беспокойства и обращения к врачу обычно становятся различные новообразования на коже – папилломы на шее, в подмышечной области, под грудью, на гениталиях и других частях тела.
При появлении любого вида папиллом, бородавок и других новообразований на коже следует незамедлительно обратиться к врачу-дерматологу или дерматовенерологу.
Для определения степени риска развития рака проводится цитологический анализ тканей:
- Для определения онкогенности новообразований на коже удаляется одна из кондилом и исследуются ее клетки для оценки наличия в них изменений. Об онкологии свидетельствуют перерождающиеся или уже переродившиеся в раковые клетки.
- Для оценки развития рака шейки матки проводится цитологическое исследование соскобов со слизистой шейки и цервикального канала. Анализ проводится по специально разработанной для ранней диагностики предраковых заболеваний шейки матки методике – окрашивание по Папаниколау (ПАП-тест).
- Для подтверждения наличия вируса в организме и определения его типа назначается ПЦР-анализ мазков из канала шейки матки у женщин и из уретры у мужчин. Молекулярно-биологический метод ПЦР используется в дополнение к цервикальному скринингу у женщин старше 30 лет. Анализ также назначается при сомнительных результатах цитологии.
У 10-15% инфицированных тест выявляет сразу несколько вариантов вируса.
Важно! Обращаться к врачу необходимо при первых замеченных новообразованиях на коже или слизистых. Ранняя диагностика рака дает большой шанс на полное выздоровление.
При наличии папиллом на коже и кондилом на слизистых оболочках половых органов необходимо хотя бы 1 раз в 2 года проходить обследование на онкологию.
Медикаментозная терапия
Специфического лечения ВПЧ на сегодняшний день не существует. Несмотря на постоянно проводимые во всем мире исследования, препарат для уничтожения вируса папилломы человека до сих пор не создан.
Доказано: риск инфицирования ВПЧ напрямую связан с иммунным статусом человека: при сниженном иммунитете вирус ведет себя более агрессивно и чаще вызывает преобразование клеток кондилом и папиллом в злокачественные опухоли. В связи с этим существует мнение, что в качестве лекарственной терапии заболевания можно использовать препараты из группы иммуномодуляторов.
Однако клиническая эффективность препаратов для повышения иммунитета не доказана ни одним научным исследованием, и они не применяются нигде в мире, кроме постсоветских стран. Большинство специалистов считают, что уверения производителей в высокой эффективности и абсолютной безопасности этих средств – не более, чем маркетинговый ход.
Иммунитет – это сложнейшая многокомпонентная система, и современная наука не располагает знаниями о том, какие звенья этой системы необходимо стимулировать для борьбы с вирусами.
В клинической практике в основном используются деструктивные методы лечения – удаление бородавок и папиллом при помощи электрокоагуляции, лазера, криодеструкции, радиохирургии, химических препаратов. Через какое-то время после удаления новообразования на коже могут появиться вновь, поскольку деструктивные методы не способны бороться с самим вирусом. При рецидивирующем течении показано повторное удаление.
Специфика лечения у женщин
Вопрос об эффективности лечения и профилактики ВПЧ у женщин имеет особую важность, так как вирус – одна из основных причин развития рака шейки матки (рис. 2). Это четвертое наиболее распространенное онкологическое заболевание у женщин всего мира.
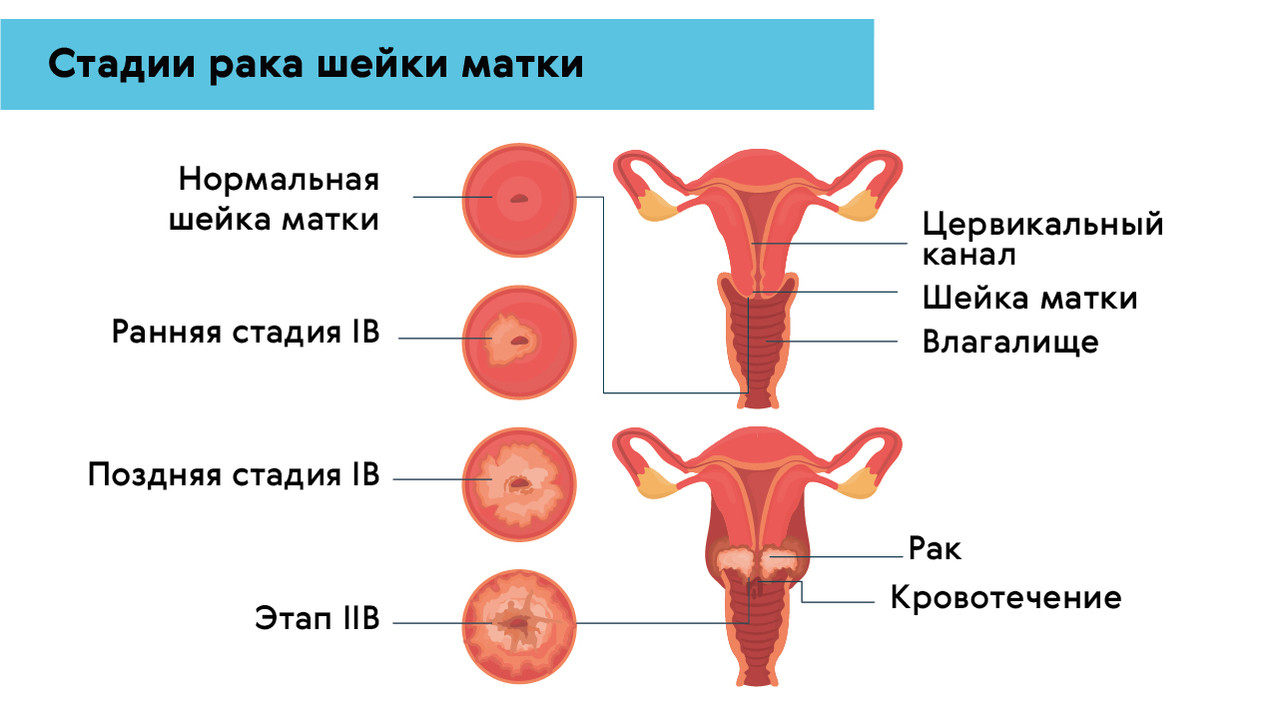
Рисунок 2. Стадии рака шейки матки. Источник: МедПортал
ВПЧ у женщин проявляется в виде бледно-розовых сосочковых разрастаний в области наружных половых органов, преддверия и стенок влагалища, шейки матки, мочеиспускательного канала. Образования на шейке матки обнаруживаются при осмотре гинекологом при помощи зеркал.
Всем женщинам старше 21 года и ведущим половую жизнь рекомендуется каждый год проходить скрининг на ВПЧ. При обнаружении ВПЧ на скрининге назначается ПАП-тест.
Если оба анализа подтвердили наличие в организме вируса, назначается более детальное обследование, включающее анализ на выявление патологических изменений тканей.
При отрицательном результате обоих тестов следующее комплексное обследование можно проходить через 3 года. В группу риска попадают женщины с отрицательным ПАП-тестом, но с положительным результатом скрининга на наличие ВПЧ: им назначается кольпоскопия (исследование шейки матки) и биопсия – взятие образца тканей для исследования. Следующий осмотр назначается не позднее, чем через год.
Важно! ВПЧ не является препятствием для беременности и родов: риск передачи вируса ребенку минимален. Если женщина не болеет ВПЧ и не вакцинировалась от инфекции, то прививку нужно отложить до окончания периода лактации.
Лечение у мужчин
У мужчин ВПЧ часто протекает бессимптомно, но при этом мужчины являются носителями вируса и заражают своих половых партнеров. Если же папилломы все же появляются, то они обычно локализуются на крайней плоти и головке полового члена, на мошонке, в области ануса и в мочеиспускательном канале.
Комплекс лечения включает деструкцию папиллом с целью физического повреждения их клеток.
Народные методы
Народная медицина предлагает множество рецептов избавления от папиллом, но необходимо понимать, что удаление любых новообразований на коже без консультации со специалистом и цитологического исследования клеток может привести к крайне негативным последствиям. Агрессивное воздействие на раковые клетки ускоряет их рост и ведет к стремительному развитию злокачественных новообразований.
Из народных рецептов удаления папиллом заслуживают внимания:
- сок чистотела помогает избавиться от папиллом при нанесении его на само образование и его корень несколько раз в сутки;
- спиртовая настойка цветов одуванчика – смазывать несколько раз в день до полного исчезновения;
- смесь кашицы из выдавленного чеснока с любым кремом или сливочным маслом наносится на папилломы в виде компресса на 2-3 часа.
Важно! Перед использованием любого средства народной медицины необходимо проконсультироваться с врачом!
Удаление папиллом хирургическими методами
Современная медицина предлагает различные эффективные методики хирургического удаления папиллом:
- лазеротерапия – эффективность достигает 90%, но существует риск рецидивов, и раны долго заживают;
- криотерапия – высокая эффективность, но процедура требует высокой точности, чтобы не затронуть здоровые ткани;
- удаление химическими препаратами сейчас использует редко из-за невысокой эффективности и риска поражения слизистых.
Удалять папилломы стоит при:
- значительном эстетическом дискомфорте,
- высоком риске травмирования,
- вероятности перерождения в злокачественные новообразования.
Удалять папилломы следует только в медицинском учреждении по рекомендации врача.
Что делать, если повреждена папиллома
Травмирование папилломы опасно риском инфицирования раны и ускорением процесса роста новых образований.
При случайном повреждении папилломы необходимо обработать место травмы асептическим средством и наложить на рану бактерицидный лейкопластырь. По возможности следует проконсультироваться со специалистом.
Лучшее лечение — профилактика
Основной метод защиты от ВПЧ – своевременная вакцинация (видео 1). Вакцинация во всех развитых странах проводится девочкам, начиная с 9-11 лет, а, например, в США и Канаде прививка делается и мальчикам для снижения числа носителей вируса.
Видео 1. Как работает вакцина против ВПЧ. Источник: WHO Regional Office for Europe
В России вакцинация от ВПЧ не является обязательной и не входит в Национальный календарь прививок, однако она рекомендована Союзом педиатров России. Понимая важность борьбы с распространением ВПЧ, многие регионы выделяют средства на бесплатную вакцинацию девочек.
Важно! Наиболее эффективной вакцинация является до начала половой жизни. Хотя вакцину можно получить в любое время, она сможет защитить только от тех типов ВПЧ, с которыми человек еще не сталкивался.
Вакцины от ВПЧ прошли множество клинических испытаний и доказали свою высокую эффективность и полную безопасность. В них содержатся только белки вирусной оболочки, служащие антигенами для клеток иммунитета. Риск развития рака шейки матки после вакцинации снижается более чем на 90%.
Заключение
ВПЧ – крайне распространенная инфекция, во многих случаях существенно снижающая качество жизни. Несмотря на отсутствие лекарств от вируса, избежать заболевания поможет своевременная вакцинация и серьезное отношение к методам защиты от инфекции при половых контактах.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Вирусная бородавка у ребенка – это проявление папиломавирусной инфекции (ПВИ), характеризующееся доброкачественным пролиферативным ростом ткани эпидермиса и слизистых оболочек. Простые бородавки имеют вид узелковых элементов розового или телесного цвета, возвышающихся над уровнем кожи. Также к вирусным образованиям относятся кондиломатозные образования в аногенитальной области. Для диагностики заболевания достаточно визуального осмотра, сбора жалоб, проведения дерматоскопии. Основной способ лечения — деструкция физическими или химическими способами.
МКБ-10

Общие сведения
Вирусные бородавки часто встречаются в педиатрической практике. По статистическим данным, ими страдает 10% детского населения. На данную патологию приходится треть от первичных дерматологических консультаций. Пик заболеваемости отмечается в возрасте 12-17 лет. У детей, рожденных от матерей с ПВИ, в первый год жизни частота обнаружения вируса в носоглотке достигает 30% и выше. Истинную заболеваемость выявить сложно по нескольким причинам: низкая обращаемость пациентов, самолечение, самопроизвольный регресс бородавок у части детей.

Причины
Этиологический фактор развития вирусной бородавки у ребенка — ДНК-содержащий вирус папилломы человека (ВПЧ) из семейства Papovaviridae. Вирус паразитирует на коже и аногенитальной слизистой. Семейство насчитывает более 179 подвидов (штаммов) представителей. Непосредственными возбудителями вирусных бородавок являются ВПЧ следующих типов: 1, 4, 2, 7, 6, 10, 11, 31-34. Из них онкогенными считаются 31, 33, 16, 18, 11 и 6 штаммы.
Основной механизм передачи ВПЧ у детей реализуется при контакте с кожей, слизистыми больного или вирусоносителя. Вирус сохраняет жизнедеятельность во влажной среде, поэтому возможно заражение в местах общественного пользования (туалет, бассейн, баня). Доказана возможность вертикальной передача вируса ‒ от матери к ребенку трансплацентарно или интранатально. В подростковом возрасте актуален половой путь передачи, в младшем ‒ самозаражение (перенос из одной зоны в другую).
Средняя продолжительность инкубационного периода 1-3 месяца, возможно латентное носительство сроком до года. Обязательным условием проникновения ВПЧ в глубокие слои дермы является повреждение кожного покрова: микротравмы, ссадины. Заражению способствуют факторы:
- позитивный ВИЧ-статус;
- иммунодефицитные состояния;
- гипергидроз;
- психоэмоциональное или соматическое истощение организма.
Патогенез
Папилломавирус обладает тропностью к эпителиальным клеткам, которые содержит кожа, слизистые оболочки. Попадая в клетку, вирус перемещается в ядро. Используя свой геном и ресурс клетки-хозяина, вирус начинает репликацию — синтез себе подобных вирионов. Таким образом, в поврежденном слое происходит продукция новых вирусных клеток.
Постепенно активность пролиферации снижается, участок гиперплазии ограничивается. Так формируется объемное, четко очерченное образование — вирусная бородавка. ВПЧ латентно находится в базальном слое дермы до нескольких лет. Активация продукции новых вирионов может наступить при воздействии провоцирующего фактора.
Классификация
В мире нет единой классификации вирусных бородавок у детей. Детские дерматологи зачастую пользуются разделением бородавок по категориям, основанным на морфологии и расположении образований:
- Обыкновенные (вульгарные). Наиболее частый вид вирусных бородавок в педиатрии. Элементы узелковой формы, с локализацией на тыльных поверхностях стоп, кистей.
- Плоские, или юношеские. Распространены у подростков. Излюбленное расположение — кожа лица.
- Околоногтевые. Имеют вид ограниченных уплотнений кожи около ногтевого ложа.
- Подошвенные (плантарные). Плоские или мозаичные вирусные элементы, формирующиеся на подошве. Обычно имеется связь с нагрузкой на стопу, ее повышенной потливостью.
- Остроконечные кондиломы. Очень редкое заболевание для детского возраста. Бородавки появляются при передаче вируса половым или вертикальным путем.
Симптомы
К общим проявлениям вирусных бородавок у ребенка относят наличие патологического образования на слизистой или коже, которое вызывает неприятные ощущения или болезненность при пальпации, деформацию подлежащего участка (подошва, околоногтевой валик). Разные типы бородавок имеют свои клинические особенности.
Вульгарные бородавки представляют собой плотные папулы до 0,5 см в диаметре с шероховатой поверхностью. Папула может быть как единичной, так и с множественными сателлитами вокруг первичного очага. Околоногтевые бородавки — бляшки или узелки розового оттенка, расположенные по периферии от ногтя. В процессе разрастания вызывают разрушение ногтевого валика.
Плантарные бородавки располагаются на подошвенной поверхности, часто в области переднего отдела стопы, в местах интенсивной нагрузки. Выглядят бугристыми или плоскими образованиями, иногда при ходьбе вызывают болезненность. Разрастаясь, подошвенные бородавки сливаются, занимая большую поверхность, формируя очаги мозаичного гиперкератоза на подошве.
Юношеские бородавки визуально определяются как небольшие узелки (1-3 мм) в тон кожи, с гладкой поверхностью. Чаще формируются в области лица, но возможно появление и на других частях тела. Кондиломы — это вирусные разрастания телесного или розового цвета, по форме схожие с цветной капустой, петушиным гребнем. Располагаются в зоне промежности.
Осложнения
Вирусная бородавка у ребенка ‒ не безобидное заболевание. Несвоевременная терапия грозит развитием ассоциированных патологий. Образования, расположенные на лице и открытых участках, представляют эстетический дефект, что может привести к психологическим проблемам у ребенка. Самое опасное осложнение вирусной бородавки — озлокачествление. Предраковые заболевания развиваются при заражении онкогенными подтипами ВПЧ. Дети, страдающие аногенитальными бородавками, в будущем имеют высокий риск развития раковых опухолей шейки матки, полового члена, гигантской опухоли Бушке-Левинштейна.
Диагностика
Постановка диагноза не вызывает особых сложностей у педиатра и дерматолога, базируется на типичной клинике и анамнестических данных. При наличии более 5-ти элементов ребенка консультирует иммунолог. Вирусная бородавка у детей требует дифференциации с контагиозным моллюском, эпителиальным бородавчатым невусом, базалиомой. Алгоритм обследования:
- Первичная консультация. Для анамнеза характерны жалобы на постепенное разрастание образования, возможно, контакт с больным ПВИ. Визуально определяется вид бородавки, локализация. Характерный признак – наличие темных точек внутри пролиферативной ткани (затромбированные сосуды).
- Дерматоскопия. Проведение исследования рекомендовано при неясной клинической картине. Вирусная бородавка под дерматоскопом выглядит как плотный узелок с множеством капилляров.
- Биопсия. Исследование проводят в случае подозрения на злокачественное новообразование. Бородавочный биоптат не содержит атипичных клеток, выглядит как доброкачественная эпителиома.
Лечение
Принципы лечения
В детской дерматологии существует правило: вирусные бородавки, которые не беспокоят ребенка и не имеют риска малигнизации, требуют только активного наблюдения. Такие образования могут самопроизвольно регрессировать в течение двух лет. Обязательно нужно лечить бородавки у больных с иммунодефицитными состояниями во избежание самозаражения.
Также терапия показана, если бородавка вызывает зуд, болезненность, создает психологический дискомфорт, кровоточит. Основным способом лечения вирусной бородавки у ребенка остается удаление путем деструкции. Иммунолог может назначить противовирусную терапию препаратами интерферона.
Физическая деструкция
Для детей данный вид терапии приоритетный, так как не имеет токсических побочных реакций. Выбор метода зависит от расположения бородавки, ее типа, размера. Любая из техник проводится на фоне местного обезболивания (анестезирующий крем или инфильтративная анестезия раствором лидокаина):
- Криодеструкция. Суть метода – воздействие на зону пролиферации жидким азотом. Используется контактный криозонд со специальными насадками. Время экспозиции ‒ до пяти минут. Повторные процедуры проводятся по необходимости спустя 1–2 недели.
- Электрокоагуляция. Разрушение вирусной бородавки происходит в результате действия электрического тока низкой мощности. Коагулятор провоцирует послойное термическое повреждение патологической ткани. Техника бескровная, позволяющая максимально точно работать в очаге.
- Радиокоагуляция. При данном виде деструкции используются электромагнитные волны. Под воздействием радиоволны происходит разрыв межклеточных связей, патологическая ткань расслаивается и разрушается.
- Лазерная деструкция. Удаление бородавки происходит путем лазерной абляции. Воздействие лучом длится в зависимости от размера образования до 2-3 минут. Если есть необходимость повтора, следующая манипуляция проводится через 1 месяц.
Химическая деструкция
Основа методики – аппликационное нанесение местных средств с кератолитическим действием с целью цитолиза патологических тканей. К применению у детей разрешены несколько кислот: салициловая 15-40%, щавелевая, уксусная, молочная, азотная в разных комбинациях. Схема лечения зависит от течения заболевания. Препаратом выбора для терапии плоских бородавок являются крема на основе транс-ретиноевой кислоты (форма витамина А). Курс использования длительный – до трех месяцев.
Хирургическое лечение
Оперативное вмешательство оправдано при риске атипичной трансформации вирусной бородавки у ребенка, при обширной площади поражения. Способы хирургической коррекции:
- Иссечение тупым методом. Для удаления образования используются неострые хирургические инструменты – ножницы специальной конструкции. Метод считается самым эффективным у детей. Имеет наименьшее количество рецидивов – около 10%.
- Кюретаж. Представляет собой вылущивание бородавки хирургической кюреткой. Эффективность потенцирует параллельное проведение криодеструкции. Кюретаж используют при вирусных бородавках средних размеров.
- Эксцизия. Полноценное оперативное лечение с удалением бородавки скальпелем в пределах здоровой ткани. Метод травматичный, поэтому используется при крайней необходимости. Эксцизия показана при глубоком повреждении дермы.
Прогноз и профилактика
На сегодняшний день нет метода, который бы гарантировал полное выздоровление. Рецидивы вирусных бородавок у ребенка происходят в 10-30% случаев. С другой стороны, у половины больных возможно самопроизвольное разрешение болезни. К методам специфической профилактики можно отнести вакцинацию против ВПЧ, но прививка не защищает от всех штаммов вируса. Неспецифическая защита включает общее оздоровление организма: закаливание, полноценное питание, рациональный режим дня. Для подростков важное значение имеет гигиена половой жизни.
1. Папилломавирусная инфекция сегодня: клиническое разнообразие, лечение и профилактика/ Касихина Е.И.// Лечащий врач.‒ 2011.
2. Бородавки у детей: особенности клиники, терапии/ Левончук Е.А., Яхницкий Г.Г.// Проблемы здоровья и экологии. — 2010.
Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Эти образования часто доставляют физические неудобства из-за своего расположения. Даже после лечения имеют тенденции к рецидивированию.
Виды и причины
Разновидностей бородавок очень много, их классифицируют по ряду признаков:
- Простые. Возникают на открытых частях тела, руках, ногах, лице, в области волосистой части головы. Обычно они не опасны, но не эстетичны и способны быстро размножаться, поражая большие участки кожи. Располагаются как бы «семейками».
- Подошвенные. Их локализация исключительно стопы. Причиняют неудобства при ходьбе.
Главная причина возникновения – заражение вирусом папилломы человека, который поражает слизистые оболочки и кожу.
Вирус папилломы человека
Это один из самых распространенных вирусов на Земле. Заражение может происходить несколькими путями:
- контактно-бытовым (через прикосновения);
- половым (генитальный, анальный, орально-генитальный);
- в родах от матери к ребенку.
Период развития заболевания – от нескольких недель до десятков лет, это объясняется тем, что вирус может не проявлять себя долгое время, но как только иммунитет становится чуть слабее, так сразу же на коже и/или слизистых появляются разрастания. Самая главная опасность этого заболевания в том, что определенные типы ВПЧ с большой вероятностью вызывают образование злокачественной опухоли (рак кожи или слизистых). Чтобы убедиться в том, что заболевание не приведет к образованию опухоли, необходимо пройти обследование у врача и не заниматься самолечением.
Симптомы и виды бородавки на стопе
Подошвенная бородавка выглядит как утолщение, похожее на мозоль, с роговым слоем кожи. Она мешает при ходьбе, приносит болезненные ощущения. Пассивное состояние характеризуется медленным размножением, не доходя до рогового слоя эпителия, поэтому внешне это состояние никак не проявляется.
Активное состояние характеризуется тем, что вирус быстро развивается и, поднимаясь в верхние слои эпидермиса, проявляется многочисленными симптомами. Подошвенную бородавку также называют шипица, куриная бородавка. Вирус проникает во время своего контакта с кожей через порезы и ссадины во внешнем слое кожи:
- Сначала появляется мелкая желтовато-серая папула с неровной поверхностью.
- Постепенно мелкий элемент становится плотным, приобретает грязноватый цвет.
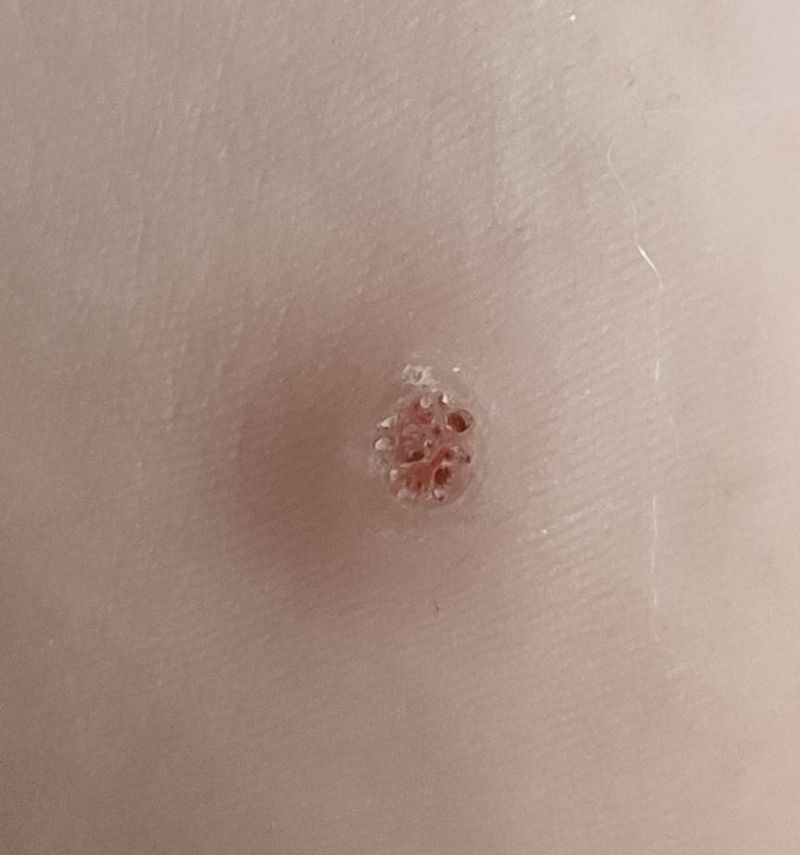
Изнутри подошвенная бородавка выглядит как сросшиеся сосочки разных размеров с розоватым оттенком. Там формируются дополнительные капиллярные сосуды, вызывающие кровотечение в случае, если зацепите бородавку.
Удаление подошвенных бородавок
Заниматься лечением подошвенной бородавки стоит, если:
- Есть болезненные ощущения.
- Бородавка кровоточит.
- На ней появились вкрапления.
- Бородавка быстро увеличивается в размере.
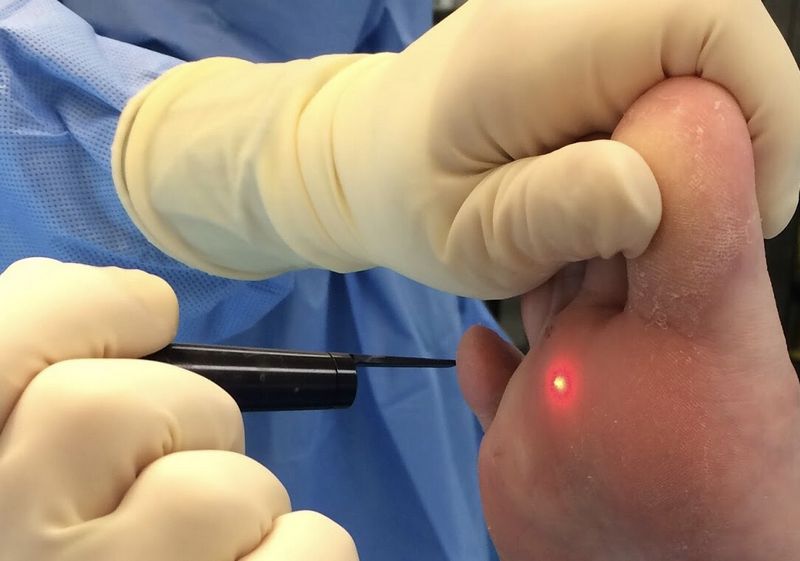
Методов лечения много. Одним из них является криодеструкция. Смысл метода в том, что на бородавку оказывается воздействие жидким азотом с температурой минус 196 градусов. Происходит замораживание пораженного вирусами участка и удаление бородавки.
Применяют обычный и агрессивный метод воздействия. При агрессивном методе азот наносится на несколько секунд дольше, однако этот метод более болезненный. Важно отметить, что если бородавка появилась и существует более шести месяцев, то эффективность криодеструкции сильно снижается, и смысл такой операции, соответственно, тоже уходит.
После удаления подошвенной бородавки с помощью жидкого азота стоит выполнять некоторые рекомендации:
- пузырь, оставшийся на месте бородавки, нельзя вскрывать;
- во избежание механических повреждений использовать не пластырь, а стерильный бинт;
- два раза в день обрабатывать пораженный участок салициловым спиртом 2%;
- стараться не допускать попадание воды на место воздействия.
Еще одним способом является лазерная коагуляция. Это один из самых распространенных методов удалением бородавок. Большинство лазерных установок оснащено специальной системой охлаждения. Таким образом, процедура проходит с минимальным дискомфортом, не допускает воспалительного процесса, так как лазер обладает антисептическими свойствами. К тому, же, это бесконтактная методика.
Есть несколько способов:
- Углекислотный (CO2) – лазер. Лечение в этом случае происходит с помощью инфракрасного света. Способ эффективен на 70%, однако минус в том, что могут быть повреждены и здоровые ткани.
- Эрбиевый лазер. Для этого метода лечения используется более короткая волна, что снижает вероятность образования рубцов после операции. Эффективность как правило составляет 75%.
- Импульсный лазер на красителях. При этом методе воздействия первостепенно происходит разрушение расширенных капилляров в бородавке и стимуляция иммунитета, что способствует эффективному излечению. Результативность лечения около 95%.
После лазерного лечения на пораженном участке образуется корочка, которая самостоятельно отпадает в течение семи-десяти дней. Рекомендации при этом методе лечения те же, что и после воздействия азотом – не допускать механических повреждений и попадания воды.
Следующим способом удаления бородавок является электрокоагуляция. При этом на бородавку воздействуют током высокой частоты. Лечение проводится под местным обезболиванием. Воздействие высоких температур на бородавку приводит к испарению клеток, пораженных вирусом папилломы. Плюс данного метода еще и в том, что прижигание сосудов предотвращает кровотечение. После операции на пораженном участке кожи образуется корочка, которая отпадает в течение 7 – 10 дней.
Вылечить подошвенную бородавку можно с помощью прямого хирургического вмешательства. При этом происходит иссечение под местным обезболиванием, потом накладываются швы. После проведения операции врач назначит определенные рекомендации. Так, рекомендуется не допускать попадание воды и мыльных средств на пораженный участок, не срывать образовавшуюся корочку, а в первые 7-10 дней обрабатывать пораженный участок антисептическим средством.
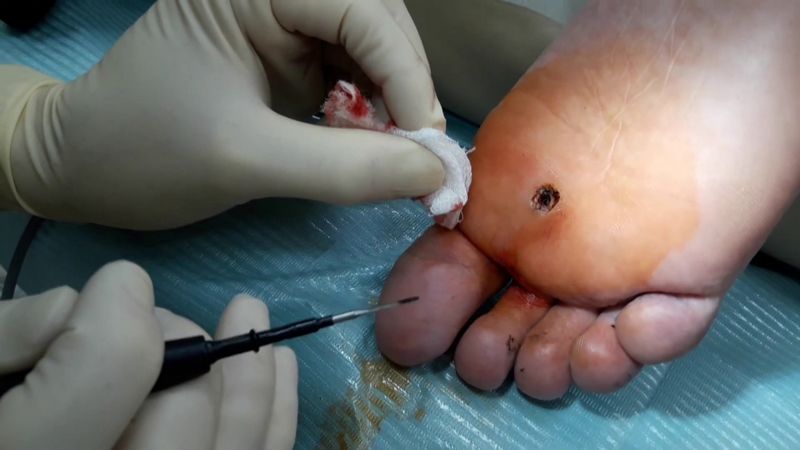
Для каждого вида операций есть определенные противопоказания. Так, невозможно будет провести операцию, если имеет место быть:
- беременность;
- сахарный диабет;
- злокачественные опухоли в организме;
- инфекция и воспаление около бородавки;
- обострение герпеса;
- повышенная температура.
При высоком давлении процедуру также следует отложить.
Лечение бородавок без операции
Часто человек задается вопросом, как убрать подошвенную бородавку без операции. Для этого можно использовать аптечные мази и растворы:
- салициловую;
- оксолиновую;
- виферон;
- риодоксол.

В основном эти мази оказывают эффекты:
- противовоспалительный;
- антисептический;
- иммуномодулирующий;
- противовирусный;
- противогрибковый.
К тому же, возможно содержание витамина E, что также положительно сказывается на лечении, так как витамины в целом укрепляют организм и снижают риск рецидива.
Важно, что применять эти средства стоит при единичных и неглубоких подошвенных бородавках. Причем если возникают любые побочные эффекты, необходимо смыть препарат большим количеством теплой воды и незамедлительно обратиться за помощью к врачу.
Итак, вылечить бородавки можно, для этого существует множество способов, однако нельзя заниматься этим без предварительной консультации с врачом, чтобы не навредить своему здоровью. Кроме того, категорически нельзя заниматься самолечением, если лечащий врач назначает противопоказания.
Другие статьи:

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.

Девушки всегда стремились выглядеть красивее. И чего только не сделаешь, чтобы стать привлекательнее. Одной из множественных «процедур красоты» стала контурная пластика губ.
Папилломы представляют собой разрастания на коже и слизистых оболочках. Наиболее часто папилломы на интимных местах расположены на коже наружных половых органах и слизистых уретры, влагалища, шейки матки, в области вокруг анального отверстия.

Причины появления папиллом
Причиной появления папиллом на интимных местах является вирус папилломы человека (ВПЧ), циркулирующий в крови почти каждого мужчины и женщины, начиная с подросткового возраста. По данным ВОЗ ВПЧ инфицировано 80-90% населения.
Наиболее часто папилломы встречаются у лиц молодого возраста, имеющих большое количество половых партнеров. Генитально-анальные папилломы – типичные проявления папилломавирусной инфекции. В 90% случаев вызываются шестым и одиннадцатым типами ВПЧ.
В повседневной жизни каждого человека увеличивают риск инфицирования следующие воздействия:
- курение;
- стресс;
- использование чужих гигиенических принадлежностей;
- посещение бань, саун;
- рукопожатие с носителями на этапе обострения;
- снижение иммунитета.
Глобально на распространение ВПЧ влияет множество факторов, в числе которых социально-экономические, медицинские, гигиенические и географические. Вирус может годами находиться в организме, никак себя не проявляя. Провоцирует его активизацию ослабление защитных сил иммунной системы, что и влечет за собой появление папиллом на интимных местах, как у женщин, так и у мужчин.

Беременность, гормональные сбои, нарушение обмена веществ, острые вирусные инфекции, длительные хронические заболевания, плохое питание и недосып могут также спровоцировать рост папиллом на интимных местах.
Пути заражения
Инфицирование возможно не только через половую близость, хотя она является наиболее частой причиной. Заражение ВПЧ также возможно бытовым путем:
- при использовании общих гигиенических и столовых принадлежностей;
- через контакт с инфицированным в стадии обострения при наличии микротравм;
- возможность передачи ВПЧ через бытовые предметы все еще обсуждается.
Редко встречается трансплацентарный путь инфицирования – от матери к ребенку, еще на этапе внутриутробного развития плода.
Вероятность заражения
Примерно в равной степени женщины и мужчины имеют риск стать инфицированными, совершенно не подозревая об этом, поскольку пик заражения приходится на подростковый период и старше, когда снижается настороженность в отношении заражения герпесвирусной, папилломовирусной, ВИЧ-инфекцией.
При этом большее внимание уделяется заболеваниям, передающимся половым путем, которые, тем не менее, также отличаются высокой динамикой заражения.
Важным моментом остается количество половых партнеров, так как на сегодняшний день уже описано более 190 типов ВПЧ и с каждым годом штаммов вируса становится больше. Международное агентство по изучению рака выделяет 12 штаммов, которые связаны с развитием рака различной локализации:
- шейки матки;
- вульвы;
- влагалища;
- анального канала;
- пениса.

Выбирая наименьшее число сексуальных партнеров, риск заразиться ВПЧ, в том числе его онкогенными штаммами, значительно снижается.
Необходимо помнить об индивидуальной гигиене, а также о существовании вакцинации, которая на 95% снижает риск развития ВПЧ. Эффективнее проводить вакцинацию в возрасте до 14 лет, но возможен вариант и до 25 лет. Наибольшую защищенность вакцина дает в случае, если она была введена до начала половой жизни.
Симптомы
При наличии папиллом на интимных местах симптомы делят на субъективные (ощущения, жалобы) и объективные (что непосредственно может увидеть специалист). К субъективным относятся:
- наличие разрастаний (одиночных или множественных);
- пятна на коже и слизистых оболочках половых органов;
- зуд и другие неприятные поверхностные ощущения в области поражения;
- болезненность во время полового акта;
- если мужские папилломы на интимных местах расположены в области уретры, могут наблюдаться жжение и болезненный зуд, нарушение мочеиспускания.
Для патологии характерно наличие болезненных трещин и кровоточивости кожи и слизистых.
К объективным симптомам относятся:
- высыпания;
- папулы и пятна;
- бородавчатоподобные папилломы;
- остроконечные кандиломы, локализованные в промежности и перианальной зоне.
Диагностика
Для того чтобы более достоверно определить, относится ли новообразование к аногенитальным бородавкам, проводится проба с 5% раствором уксусной кислоты, после обработки которым папилломы на интимных местах сохраняют серовато-белую окраску при изменяющемся, усиливающимся сосудистом рисунке нормальной кожи. Также в диагностике могут быть использованы лабораторные исследования – идентификация генотипа ВПЧ с прогнозом течения заболевания.

Для диагностики предраковых состояний на фоне папиллом в интимных местах у женщин рекомендована консультация акушера-гинеколога и уролога при локализации папиллом на интимных местах у мужчин, например, при внутриуретральной локализации. При наличии папилломатозных процессов в анальной области рекомендована консультация проктолога.
Лечение
На вопрос, чем лечить папилломы на интимных местах, современная медицина дает однозначный ответ: их необходимо удалять. Деструкция доброкачественных новообразований может проводиться различными методами:
- электрокоагуляция – воздействие током высокой частоты;
- криодеструкция – удаление с помощью обработки холодом;
- лазерное удаление – послойная обработка излучением лазера;
- химическая деструкция – с помощью специальных химических растворов.
Также возможен вариант классического хирургического удаления.
Конкретную схему, как полноценно и безопасно убрать папилломы на интимных местах, назначает специалист в соответствии с локализацией процесса, тяжестью течения, сопутствующими заболеваниями.
Немаловажный аспект лечения папиллом на интимных местах – это изменение образа жизни и укрепление иммунной системы. Комплексный подход позволяет избежать появления новых образований.
Другие статьи:

Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.
Читайте также:

