Как лечить пигментные белые пятна на теле в домашних условиях
Обновлено: 19.04.2024
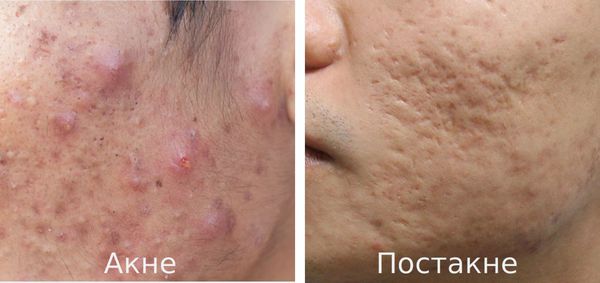
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
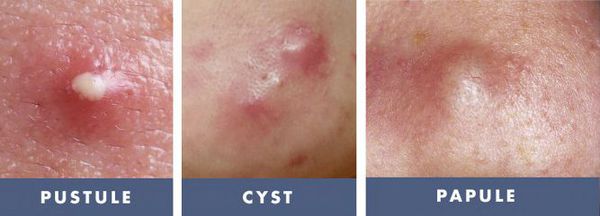
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
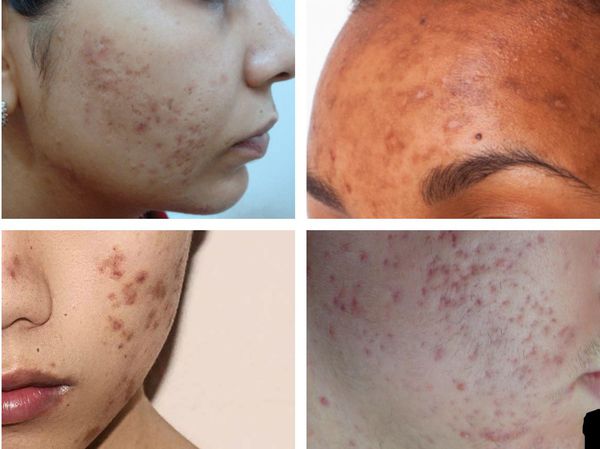
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
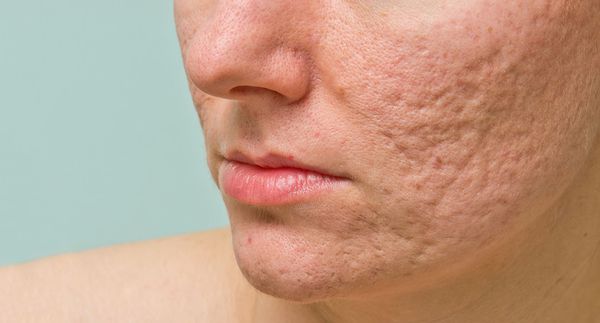
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
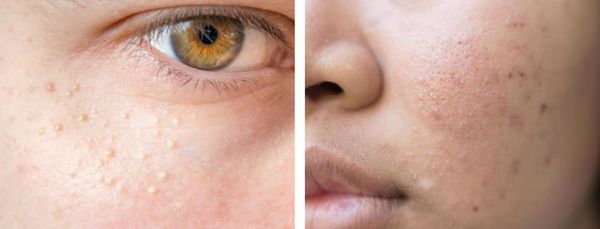
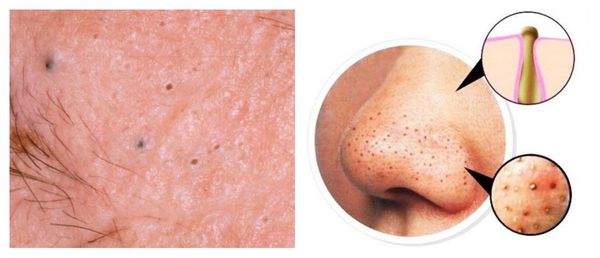
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
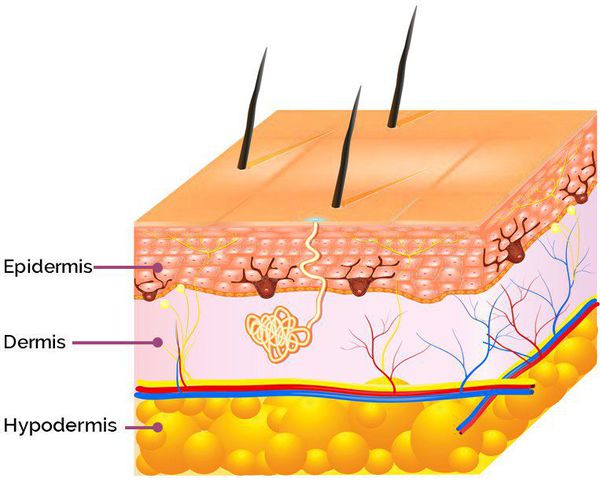
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
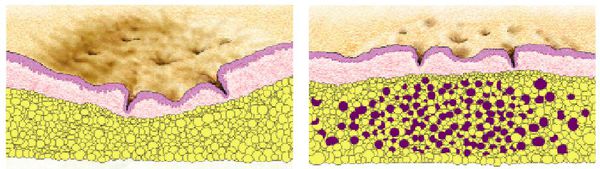
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
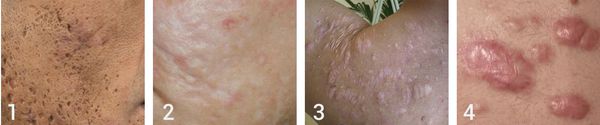
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
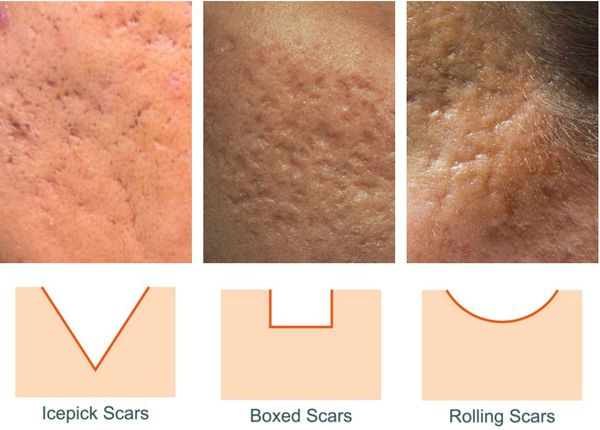
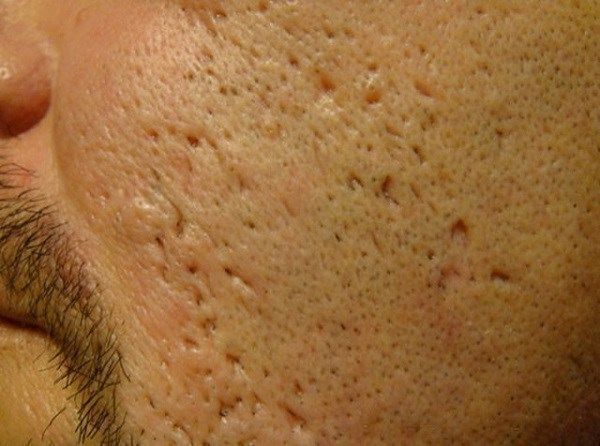
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
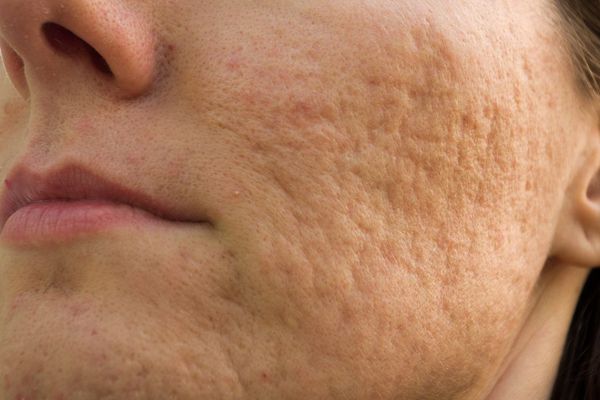
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
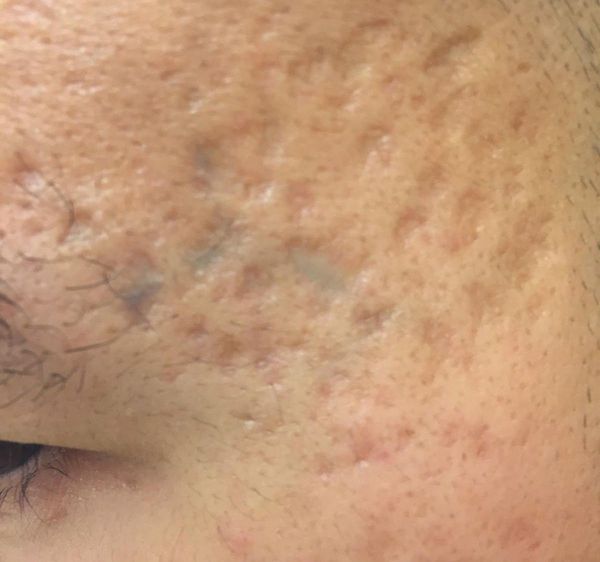
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
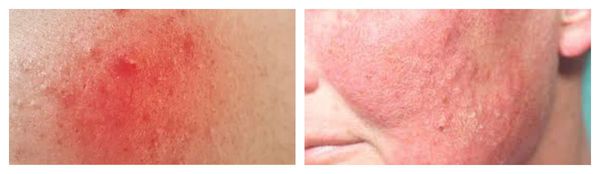
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
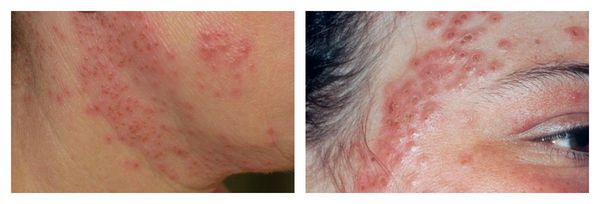
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]

Витилиго – это пигментная аномалия. Данное заболевание способствует разрушению окрашенных клеток кожи — меланоцитов, вместо которых на пораженном месте кожного покрова проявляются белые пятна. Заболевание характеризуется появлением депигментированных пятен небольшого размера, которые склонны к увеличению в размерах и слиянию.
Количество подобных пятен в ряде случаев достигает нескольких десятков. Также обесцвечиванию поддается и волосяной покров на пораженной коже. Болезнь способна проявиться в любом возрасте, независимо от пола человека. Для этого заболевания присущи различная локализация и довольно длительное, как правило, прогрессирующее течение. Часто процесс обостряется после поездок на солнечные курорты.

Что это такое?
Витилиго — это нарушение пигментации, выражающееся в исчезновении пигмента меланина на отдельных участках кожи. Болезнь возникает на коже, предположительно, в результате действия некоторых лекарственных и химических веществ, нервно-трофических, нейроэндокринных и аутоиммунных факторов меланогенеза, а также после воспалительных и некротических процессов на коже.
Предрасположенность к витилиго может наследоваться. Природа заболевания до конца не изучена.
Статистика
Это часто встречающаяся кожная патология. Количество больных достигает 0,5-8% населения планеты, что составляет около 40 млн человек. Витилиго чаще появляется в молодом возрасте: 50% больных – это люди 10-30 лет. Старт заболевания у людей старше 40 лет – редкость. Подъем заболеваемости отмечают в весенне-летние месяцы, когда кожа более подвержена воздействию солнечных лучей.
Причины возникновения
Интересным можно считать тот факт, что данная патология не является врожденной, лечить белые пятна приходится после воздействия не только внешних, но и внутренних факторов. Расовая принадлежность не имеет особого значения, тем не менее чаще заболевание диагностируют у пациентов с темной кожей.
Провоцировать развитие болезни могут следующие причины:
- Наследственность.
- Эндокринные и гормональные нарушения.
- Воздействие химических веществ, которые могут использоваться при производстве некачественной косметики.
- Длительное нахождение на солнце.
- Применение определенных фармацевтических препаратов.
- Патологии пищеварительной системы.
- Наличие в организме аутоиммунных процессов, при которых антитела стремятся поразить здоровые клетки вместо патологических.
- Различные повреждения кожного покрова, ожоги – в пострадавших зонах запускаются воспалительные реакции с аутоиммунной составляющей, чаще всего подобным образом реагируют именно клетки, вырабатывающие пигмент.
Развитие витилиго может начаться совершенно незаметно для человека. Иногда ему предшествует незначительный зуд, повышенная чувствительность кожных покровов, ощущение покалываний, «мурашек». Каждое появляющееся пятнышко имеет четкие очертания, чаще такие пятна с ровными либо фестончатыми краями имеют округлую форму. Помимо белого цвета не наблюдается никаких изменений кожи, отсутствует шелушение либо атрофия.
При дальнейшем развитии патологии пятна начинают сливаться, увеличиваться в размерах, наблюдаться на любой части тела. Отсутствие пигментации – не единственный признак болезни, иногда наблюдается раздражение кожного покрова.

Классификация
Витилиго, в зависимости от расположения пятен, делятся на три основных типа:
- локализованная форма: пятна расположены в определенных местах;
- генерализованная форма (наиболее распространенная форма): пятна располагаются по всему телу;
- универсальная форма (встречается реже всего): практически полная потеря пигмента (более 80% площади тела).
В свою очередь основные типы подразделяется на подгруппы. Генерализованная форма включает акрофациальное витилиго (только лицо и конечности), вульгарное витилиго (пятна разбросаны по телу симметрично), смешанное витилиго (сочетание разных типов). К локализованной форме относят фокальное витилиго (пятна есть на 1–2 участках), сегментальное витилиго (пятна расположены на одной стороне тела), слизистое витилиго (пятна есть только на слизистых оболочках).
Также существует деление по типу пятен:
- голубое пятно — пятна имеют голубоватый оттенок;
- воспаленное пятно — граница пятна воспалена и приподнята;
- трехцветное пятно — между здоровой кожей и пятном есть средне пигментированная зона;
- четырехцветное пятно — в добавок к трем цветам появляется зона сильной пигментации вокруг пятна.
Течение патологического процесса при витилиго разделяют на виды:
- стабильный вид: белое пятно появляется и остается неизменным продолжительное время;
- прогрессирующий вид: наблюдается постоянный прогресс процесса депигментации, иногда это происходит быстро, иногда – медленно;
- нестабильный вид: некоторые пятна исчезают, в то же время другие образования увеличиваются.
Какие симптомы у болезни?
Главным проявлением болезни являются белые пятна на теле. Очаги болезни способны возникать в любом возрасте, часто в детском и юношеском, могут образовываться на всех участках кожи. Наибольшему риску появления депигментированных областей подвержены те места, где кожа больше всего травмируется – пятна возникают на ногах, коленях, кистях рук, локтях.
- В очагах витилиго нарушается потоотделение, кожа становится неспособной нормальным образом реагировать на холод и жару. Волосы на побелевших участках тела у многих больных тоже обесцвечиваются. Отдельные пятна способны исчезать самопроизвольно даже без лечения, но при прогрессировании болезни очаги депигментации могут образовываться на местах недавно полученных травм, трения или давления на кожу.
- Начальная стадия витилиго выражена совсем слабо. Она характеризуется незначительными очагами депигментации – пятнами небольшого размера, выглядящими как заметный, но не особенно выделяющийся косметический дефект, который легко замаскировать одеждой. Постепенно светлые пятна на коже увеличиваются и объединяются, образуя большие области молочно-белого цвета.
Каких-либо беспокоящих симптомов болезнь витилиго не вызывает, она не заразная, но ее сложно излечить. Витилиго воспринимается больными как серьезный эстетический дефект, поэтому болезнь способна вызывать сильнейший психологический дискомфорт. После загара бесцветные участки становятся очень заметными, пораженные области кожи очень чувствительны к ультрафиолету и быстро «сгорают».
Как выглядит витилиго: фото
На фото ниже показано, как проявляется заболевание у человека в начальной и других стадиях.

Диагностика
Пятна при витилиго при первом взгляде можно спутать с пятнами, возникающими при лишае или сифилисе. Однако два последних заболевания характеризуются проявлением других симптомов помимо обесцвечивания кожи. Так, при сифилисе наблюдаются специфические поражения слизистой оболочки, а при лишае поверхность пятен шелушится.
Точнее всего можно определить витилиго, посветив на пятна лампой Вуда. Под ней пораженные участки подсветятся бело-голубым, а также станут видны зоны, где пигмент только начал исчезать. При посещении дерматолога лучше настоять именно на этом диагностическом методе.
Как лечить витилиго?
Если площадь поражения витилиго составляет не более 20% тела, в первую очередь для лечения назначаются топические глюкокортикостероидные средства в виде кремов и мазей.
- метилпреднизолона ацепонат (адвантан и аналоги);
- алклометезона дипропионат (афлодерм и аналоги);
- бетаметазона дипропионат (актидерм и аналоги).
Существует несколько схем применения указанных препаратов, оптимальную схему выбирает врач на основе результатов анализов, площади поражения, возраста пациента и других факторов. Если видимого эффекта не наблюдается в течение 4-6 месяцев, назначаются препараты второй очереди — топические ингибиторы кальциневрина:
- такролимус, мазь различной степени концентрации;
- пимекролимус, крем.
Стоит учесть, что несмотря на успешно проведенные исследования (2013г.), диагноз витилиго до сих пор официально не входит в показания к применению.
Как можно избавиться от витилиго?
Новые методы в лечении это заболевания:
- Отбеливание кожи. Это попытка уровнять тон пораженных участков и здоровой кожи. На сегодня наиболее популярные средства для этой процедуры – инъекции элоквина, гидрохинон (2-4%) и его монобензиловый эфир (Монобензон) наружно. Все препараты достаточно агрессивны и имеют массу побочных эффектов, поэтому не могут считаться панацеей в решении проблемы депигментации. К тому же ценники на них весьма кусаются (инъекция элоквина стоит порядка 50 тысяч рублей), а осветление происходит участками, поэтому требуется практически постоянное применение препараты.
- Лазеротерапия. Это устранение участков депигментации узконаправленным излучением с длиной волны 308 нм. При этом механизм действия почти аналогичен фототерапии. При этом наибольшая эффективность достигается у лиц с локальными формами заболевания и длительностью патологического процесса не более пяти лет. Продолжительность действия излучения за одни сеанс составляет секунды. Другие названия этого метода – эксимерный лазер или Ratokderm. Подробнее о противопоказаниях и показаниях лазеротерапии.
- Мелагенин плюс. Это спиртовой экстракт из плаценты человека, производимый Кубой. Под названием Мелагенин препарат фигурирует на рынке с 1998 года, отличается средней эффективностью в отношении локализованных форм болезни.
- Трансплантация меланоцитов. Это внесение пигментных клеток, забранных из здоровых участков кожи самого пациента в его проблемную кожу.
- Создание вакцины. В 2013 году ученые из медицинской школы при Чикагкском Университете в ряде экспериментов на мышах опробировали белковую вакцину, подавляющую аутоиммунную реакцию, приводящую к витилиго. Однако, до сего дня о завершении работы над вакциной информации не поступало.
Фототерапия
Фототерапия — лечение светом определенной длины волны — при витилиго используется в виде селективной фототерапии, ПУВА-терапии, узковолнофой УФБ-фототерапии на длине волны 311 нм. Селективная фототерапия наименее эффективна, ПУВА-терапия (прием фотосенсибилизаторов псораленов внутрь с последующим облучением кожи УФА-лучами) значительно эффективнее в сравнении с селективной фототерапией, однако токсические эффекты, проявляющиеся тошнотой, рвотой, головной болью, головокружением, а также риск развития рака кожи при длительном применении ограничивают применение ПУВА-терапии при лечении витилиго.
Узковолновая 311 нм УФБ-фототерапия по эффективности сопоставима с ПУВА-терапией (восстановление пигментации более 75% площади очагов витилиго у 70% пациентов), однако при этом лишена токсических побочных эффектов и, к тому же, разрешена для использования при лечении детей. Наиболее ощутимый лечебный эффект наблюдается при наличии очагов в области лица, шеи, туловища и проксимальных отделов конечностей. При локализации на пальцах рук и ног эффект менее выражен. Кроме того, лучше реагируют на лечение очаги, возникшие не более, чем 2-5 лет тому назад.
Фототерапия, а именно узковолновая 311 нм УФБ-фототерапия, считается на данный момент одной из наиболее доступных и эффективных методов лечения витилиго. Метод довольно безопасен, а это важно при длительном применении. Для достижения хорошего эффекта требуется от 30 до 100 процедур, с периодичностью 2-3 раза в неделю.

Хирургическое вмешательство
В 20% случаев консервативное лечение витилиго не дает желаемого результата, тогда рассматривается вопрос об операции. Хирургическое лечение заключается в пересадке собственных здоровых меланоцитов на очаги лишенные пигмента. После операции происходит образование новых меланоцитов в глубоких слоях эпидермиса. Процесс восстановления пигментации занимает несколько месяцев.
Показания к хирургическому лечению витилиго
- Очаги расположены на открытых участках тела (лицо, шея, область декольте, руки). Они являются значительным косметическим дефектом и нарушают психологический статус больного.
- Отсутствие результата от местной и системной терапии на протяжении 12 месяцев.
- Болезнь в стадии ремиссии. На протяжении 1-2 лет новые пятна не появляются, а существующие не растут.
Существует несколько методик хирургического лечения витилиго
- Пересадка эпидермиса. Пораженные участки кожи иссекают. На их место ставят подготовленные методом ПУВА аутотрансплантат (лоскут эпидермиса со здорового участка тела).
- Минитранспланты. В депигментированные очаги пересаживают участки здоровой кожи размером менее 1 мм.
- Трансплантация культивированных или некультивированных меланоцитов. В кожу вживляют отдельные клетки, вырабатывающие пигмент.
Побочными действиями хирургического лечения могут стать:
- Появление рубцов;
- Неравномерная пигментация;
- Отторжение пересаженных участков эпидермиса;
- Склонность к появлению рубцов;
- Непереносимость УФО и лазерной терапии.
Как замаскировать пятна витилиго?
Стремление скрыть белые пятна на лице и теле – это вполне естественное желание людей, страдающих витилиго. Потому пока осуществляется лечение, можно воспользоваться следующими способами:
- Помочь замаскировать витилиго может такой способ, как дермабразия. При этом кожа обрабатывается послойно, а глубина проникновения зависит от формы болезни, возраста пятен и пр.
- Использование автозагара. Если выполнить эту процедуру в условиях салона, то цвет получится более ровным и держаться он будет дольше. К тому же самостоятельно бывает проблематично подобрать оттенок и нанести на тело. В отличии от косметических средств, автозагар удобно использовать на руках и ногах, так как он не пачкает одежду.
- Использование зеленой кожуры грецкого ореха. Для этого её необходимо измельчить с помощью блендера и оставить на 2 часа. После этого смесь должна приобрести коричневый окрас. Сок от кожуры нужно отжать и с помощью ватного диска нанести на пятна, что будет способствовать их окрашиванию. Одно из преимуществ этого средства – оно не оставляет следов на одежде.
- Использование косметических средств. Это наиболее доступный и простой способ сделать пятна менее заметными. При этом наносить тональный крем и прочие матирующие средства нужно правильно. Сперва кожу необходимо выровнять до её естественного цвета, а уже после начинать матировать. Кроме того, можно воспользоваться перманентным татуажем, который будет более стойким и не сотрется при контакте с одеждой или водой.
Однако при использовании этих средств важно не забывать о правилах ухода за пораженной кожей. Не следует лишний раз травмировать её или подвергать воздействию аллергенов. Важно не носить слишком тесную одежду и обувь, не допускать натирания пятен, если есть необходимость воспользоваться бритвой, то стоит быть максимально осторожным. Украшения не должны оставлять видимых следов на шее и пальцах. Необходимо ограничивать времяпрепровождение как на солнце, так и на морозе. Ведь загар чаще всего провоцирует образование новых пятен.
Ученые создали генетически модифицированный белок, который лечит витилиго у мышей. Ранее проведенные исследования показали, что ключевую роль в заболевании витилиго играет HSP70i — стресс-индуцибельный белок теплового шока (активация его синтеза происходит при повышении температуры).
- HSP70i состоит из 641 аминокислоты. Исследователи из университета Лойолы в Новом Орлеане заменили одну из этих аминокислот, получив генно-модифицированную версию HSP70i. Новый модифицированный белок вытесняет своего нормального предшественника и останавливает развитие аутоиммунной реакции.
- Ученые ввели модифицированный HSP70i подопытным мышам, страдающим от витилиго и имеющим окрас «соль с перцем». Через некоторое время шерсть мышей приобрела нормальный черный цвет. Сходные эффекты были получены при проведении опытов на культуре клеток человеческой кожи.
Экспериментаторы надеются, что исследования на людях подтвердят эффективность нового метода и наконец позволят найти лекарство от витилиго. Правда, опыты проводились еще в 2013 году, и больше о них ничего не было слышно. Возможно, опыты прекратились из-за небезопасности генно-модифицированных разработок.

Профилактика
Так как причина появления витилиго не установлена, то профилактика этого заболевания недостаточно обоснована. Однако замечено, что благотворное влияние на пациентов с витилиго оказывает регулярное пребывание на морских курортах, поэтому, если в семье есть случаи витилиго, следует организовывать ежегодный (а при возможности и чаще) отдых семьей на море. Для закрепления профилактического эффекта можно принимать солнечные ванны по 10 минут в день весь теплый период года.
Следует избегать перегрузки организма веществами нарушенного обмена: лечить хроническое заболевание пищеварительной системы, сбалансированно питаться.

Меланому считают одной из самых коварных злокачественных опухолей человека, заболеваемость и смертность от которой неуклонно возрастает из года в год. О ней говорят по телевизору, пишут в журналах и интернете. Интерес обывателей связан с тем, что опухоль все чаще стала обнаруживаться у жителей самых разных стран, а число смертельных случаев по-прежнему велико, даже несмотря на интенсивное лечение.
По распространенности меланома значительно отстает от эпителиальных опухолей кожи (плоскоклеточный рак, базалиома и др.), составляя по разным данным от 1,5 до 3% случаев, но она куда более опасна. За 50 лет прошлого столетия заболеваемость увеличилась на 600%. Этой цифры достаточно, чтобы всерьез опасаться заболевания и искать причины и способы его лечения.
Что это такое?
Меланома — это злокачественная опухоль, развивающаяся из меланоцитов — пигментных клеток, продуцирующих меланины. Наряду с плоскоклеточным и базальноклеточным раком кожи относится к злокачественным опухолям кожи. Преимущественно локализуется в коже, реже — сетчатке глаза, слизистых оболочках (полость рта, влагалище, прямая кишка).
Одна из наиболее опасных злокачественных опухолей человека, часто рецидивирующая и метастазирующая лимфогенным и гематогенным путём почти во все органы. Особенностью является слабая ответная реакция организма или её отсутствие, из-за чего меланома зачастую стремительно прогрессирует.
Причины возникновения
Разберемся с основными причинами, вызывающими развитие меланомы:
- Длительное и частое воздействие ультрафиолетового излучения на кожу. Особенно опасно солнце, находящееся в зените. Сюда же относится воздействие искусственных источников ультрафиолета (солярии, бактерицидные лампы и другие).
- Травматические поражения пигментных пятен, невусов, особенно в тех, местах, где происходит постоянный контакт их с одеждой и другими факторами внешней среды.
- Травматические поражения родинок.
Из родинок или невусов меланомы развивается в 60 % случаев. Это достаточно много. Основными местами, на которых развиваются меланомы, являются такие части тела, как: голова; шея; руки; ноги; спина; грудь; ладони; подошвы; мошонка.
Наиболее подвержены возникновению меланомы люди, у которых есть несколько из приведенных ниже факторов риска:
- Наличие в анамнезе солнечных ожогов.
- Наличие в роду заболеваний кожи, рака кожи, меланом.
- Генетически обусловленный рыжий цвет волос, наличие веснушек и также светлая кожа.
- Светлая, почти белая кожа, обусловленная генетическими особенностями, малым содержанием пигмента меланина в коже.
- Наличие на теле пигментных пятен, невусов. Но, если на невусе растут волосы, то этот участок кожи не может переродиться в злокачественную форму.
- Наличие большого количества родинок на теле. Считается, что если родинок больше 50 штук, то это уже может быть опасно.
- Пожилой возраст, но в последнее время меланом все чаще встречается у молодых людей.
- Наличие заболеваний кожи, которые могут спровоцировать развитие меланомы. Это такие болезни, как меланоз Дюбрея, пигментная ксеродерма и некоторые другие.
Если человек относится к какой-либо группе из приведенного списка, то ему уже следует быть очень осторожным на солнце и внимательным к своему здоровью, поскольку у него есть довольно-таки большая вероятность развития меланомы.

Статистика
По данным ВОЗ, в 2000 г. во всем мире было диагностировано более 200 000 случаев заболевания меланомой и произошло 65 000 связанных с меланомой случаев смерти.
В период с 1998 г. по 2008 г. прирост заболеваемости меланомой в РФ составил 38,17 %, а стандартизированный показатель заболеваемости вырос с 4,04 до 5,46 на 100000 населения. В 2008 г. в РФ количество новых случаев меланомы кожи составило 7744 человека. Смертность от меланомы В РФ в 2008 г. составила 3159 человек, а стандартизированный показатель смертности 2,23 человека на 100000 населения. Средний возраст больных меланомой с впервые жизни установленным диагнозом в 2008 г. в РФ составил 58,7 лет[3]. Наибольшая заболеваемость отмечена в возрасте 75—84 лет.
Клинические виды
На самом деле, встречается немалое количество меланом, среди которых меланома крови, меланома ногтя, меланома легкого, меланома хориоидеи, меланома беспигментная и прочие, которые развиваются со временем на разных участках организма человека за счет течения болезни и метастаз, но в медицине выделяют следующие, основные виды меланом:
- Суперфициальная, или поверхностная меланома. Это более распространенный вид опухоли (70%). Течение болезни характеризуются длительным относительно доброкачественным ростом в наружном слое кожи. При таком виде меланомы появляется пятно с неровными краями, цвет которого может изменяться: стать коричневым, как загар, красным, черным, синим или даже белым.
- Узловая (нодуряная) меланома стоит на втором месте по числу диагностируемых больных (15-30% случаев). Наиболее часто встречается у людей старше 50 лет. Может образовываться на любом участке тела. Но, как правило, такие опухоли появляются у женщин – на нижних конечностях, у мужчин – на теле. Часто узловая меланома образуется на фоне невуса. Характеризуется вертикальным ростом и агрессивным развитием. Развивается за 6-18 месяцев. Этот вид опухоли имеет округлую или овальную форму. Пациенты зачастую обращаются к врачу, когда меланома уже приняла форму бляшки черного или черно-синего цвета, которая имеет четкие границы и приподнятые края. В некоторых случаях узловая меланома разрастается до больших размеров, или принимает форму полипа, имеющего изъязвления и характеризующаяся гиперактивностью.
- Лентигинозная меланома. Эта форма болезни известна также под названиями злокачественное лентиго или веснушка Хатчинсона. Чаще всего формируется из старческого пигментного пятна, родимого пятна, реже из обычной родинки. Этот вид опухоли склонен к образованию на тех участках тела, которые наиболее подвержены воздействию солнечного ультрафиолета, это лицо, уши, шея, кисти рук. Развивается эта меланома у большинства болеющих людей очень медленно, иногда до последней стадии ее развития может пройти до 30 лет. Метастазирование происходит редко, имеются данные и о рассасывании этого образования, поэтому лентигинозная меланома считается наиболее благоприятным в плане прогноза онкологическим заболеванием кожи.
- Злокачественное лентиго похоже на поверхностную меланому. Развитие долгое, в верхних слоях кожи. При этом пораженный участок кожи плоский или немного приподнятый, неравномерно окрашенный. Окрас подобного пятна узорный с коричневыми и темно-коричневыми компонентами. Такая меланома зачастую встречается у пожилых людей из-за постоянного нахождения под солнечными лучами. Очаги появляются на лице, ушах, руках, и верхней части туловища.

Симптомы меланомы
В начальной стадии развития злокачественной опухоли на здоровой коже, а тем более на фоне невуса, явных визуальных отличий между ними мало. Доброкачественные родимые пятна характерны:
- Симметричной формой.
- Плавными ровными очертаниями.
- Равномерной пигментацией, придающей образованию окраску от желтой до коричневой и даже иногда черной.
- Плоской поверхностью, находящейся на одном уровне с поверхностью окружающей кожи или незначительно равномерно над ней возвышающейся.
- Отсутствием увеличения в размерах или незначительным ростом в течение длительного времени.
Основные симптомы меланомы проявляются в следующем:
- Выпадение волос с поверхности невуса обусловлено перерождением меланоцитов в опухолевые клетки и разрушением волосяных фолликулов.
- Зуд, жжение и покалывание в области пигментного образования обусловлен усиленным делением клеток внутри него.
- Появление язв и/или трещин, кровотечения или выделения влаги обусловлено тем, что опухоль разрушает нормальные клетки кожи. Поэтому верхний слой лопается, обнажая нижние слои кожи. В результате при малейшей травме опухоль «взрывается», а ее содержимое изливается. При этом раковые клетки попадают на здоровую кожу, внедряясь в нее.
- Увеличение в размерах говорит об усиленном делении клеток внутри пигментного образования.
- Неровность краев и уплотнение родинки — признак усиленного деления опухолевых клеток, а также их прорастанием в здоровую кожу.
- Появление «дочерних» родинок или «сателлитов» возле основного пигментного образования — признак местного метастазирования опухолевых клеток.
- Появление вокруг пигментного образования покраснения в виде венчика — воспаление, свидетельствующее о том, что иммунная система распознала опухолевые клетки. Поэтому она направила в опухолевый очаг специальные вещества (интерлейкины, интерфероны и другие), которые призваны бороться с раковыми клетками.
- Исчезновение рисунка кожи вызвано тем, что опухоль разрушает нормальные клетки кожи, образующие кожный рисунок.
- Признаки поражения глаз: появляются темные вкрапления на радужке глаза нарушения зрения и признаки воспаления (покраснение), имеются боли в пораженном глазу.
- Изменение цвета:
1) Усиление или появление более темных участков на пигментном образовании обусловлено тем, что меланоцит, перерождаясь в опухолевую клетку, теряет свои отростки. Поэтому пигмент, не имея возможности выхода из клетки, накапливается.
2) Просветление связанно с тем, что пигментная клетка теряет способность вырабатывать меланин.
Каждое «родимое» пятно проходит следующие стадии развития:
- Пограничный невус, представляющий собой пятнистое образование, гнезда клеток которого размещаются в эпидермальном слое.
- Смешанный невус — клеточные гнезда мигрируют в дерму по всей площади пятна; клинически такой элемент представляет собой папулезное образование.
- Внутридермальный невус — клетки образования полностью исчезают из эпидермального слоя и остаются только в дерме; постепенно образование утрачивает пигментацию и подвергается обратному развитию (инволюции).
Стадии
Течение меланомы определяется конкретной стадией, которой соответствует на конкретный момент состояние пациента, всего их пять: нулевая стадия, I, II, III и IV стадии. Нулевая стадия позволяет определить опухолевые клетки исключительно в рамках внешнего клеточного слоя, прорастания их к глубоколежащим тканям на этом этапе не происходит.
- Меланома в начальной стадии. Лечение заключается в местном иссечении опухоли в пределах нормальных, здоровых тканей. Общее количество здоровой кожи, которая подлежит удалению, зависит от глубины проникновения заболевания. Удаление лимфоузлов вблизи меланомы не увеличивает выживаемость заболевших людей с меланомой I стадии;
- 2 стадия. Помимо иссечения образования производится биопсия регионарных лимфатических узлов. Если в ходе анализа пробы подтвержден злокачественный процесс, то удаляется вся группа лимфатических узлов в этой области. Дополнительно с целью профилактики могут быть назначены альфа-интерфероны.
- 3 стадия. Кроме опухоли иссекаются все лимфоузлы, которые расположены поблизости. При наличии нескольких меланом – все они подлежат удалению. В области поражения проводится лучевая терапия, также назначается иммунотерапия и химиотерапия. Как нами уже было отмечено, не исключаются и рецидивы заболевания даже при верно определенном и проведенном лечении. Вернуться патологический процесс может как в область, ранее подвергшуюся поражению, так и сформироваться в той части тела, которая не имела отношения к прежнему течению процесса.
- 4 стадия. На данной стадии больных меланомой полностью вылечить невозможно. С помощью хирургических операций удаляют крупные опухоли, вызывающие крайне неприятные симптомы. Крайне редко удаляются метастазы из органов, однако это напрямую зависит от их места расположения и симптомов. Часто в данном случае применяется химиотерапия, иммунотерапия. Прогнозы на данной стадии заболевания крайне неутешительны и в среднем составляют до полугода жизни людей, заболевших меланомой и дошедших до данной стадии. В редких случаях, люди, у которых выявлена 4 стадия меланомы, живут еще несколько лет.
Главным осложнением меланомы является распространение патологического процесса с помощью метастазов.
Среди послеоперационных осложнений можно выделить появление признаков инфекции, изменение послеоперационного разреза (отек, кровотечение, выделения) и болевой синдром. На месте удаленной меланомы или на здоровой коже может развиться новая родинка или произойти обесцвечивание покровов.

Метастазирование
Злокачественная меланома склонна к достаточно выраженному метастазированию, причем не только лишь лимфогенным путем, но и путем гематогенным. Преимущественно поражению, как мы уже отмечали, подвергаются мозг, печень, легкие, сердце. Помимо этого нередко происходит диссеминация (распространение) опухолевых узлов вдоль кожного покрова туловища или конечности.
Не исключается вариант, при котором обращение пациента за помощью специалиста происходит исключительно на основании актуального увеличения лимфоузлов какой-либо области. Между тем, тщательный опрос в таком случае может определить, что определенное время назад, например, он, в качестве достижения соответствующего косметического эффекта, удалил бородавку. Такая «бородавка» на самом деле оказалась меланомой, что впоследствии подтверждается результатами гистологического исследования относительно лимфоузлов.
Как выглядит меланома, фото
На фото ниже показано, как проявляется заболевание у человека в начальной и других стадиях.

Меланома может иметь вид плоского пигментного или непигментированного пятна с небольшим возвышением, округлой, полигональной, овальной или неправильной формы с размером в диаметре более 6 мм. Она длительное время может сохранять гладкую блестящую поверхность, на которой в дальнейшем возникают небольшие изъязвления, неровности, кровоточивость при незначительной травме.
Пигментация чаще носит неравномерный характер, но более интенсивная в центральной части, иногда с характерным ободком черной окраски вокруг основания. Окраска всего новообразования может быть коричневой, черной с синеватым оттенком, багровой, пестрой в виде отдельных неравномерно распределенных пятнышек.
Диагностика
Заподозрить меланому врач может уже по жалобам пациента и по визуальному осмотру измененного кожного покрова. Для подтверждения диагноза проводят:
- Дерматоскопию – осмотр участка кожи под специальным прибором. Это обследование помогает рассмотреть края пятна, его прорастание в эпидермисе, внутренние включения.
- Биопсию – взятие образца опухоли для гистологического исследования.
- УЗИ и компьютерная томография назначаются для выявления метастазов и для определения стадии ракового образования.
При необходимости и для исключения других заболеваний кожи врач может назначить еще ряд диагностических процедур и сдачу анализов крови. От точности диагностики меланом во многом зависит и эффективность их устранения.
Как лечить меланому?
В начальной стадии меланомы обязательно проводится хирургическое иссечение опухоли. Оно может быть экономным, с удалением не более 2 см кожи от края меланомы или широким, с резекцией кожи до 5 см вокруг границы новообразования. Единого стандарта в хирургическом лечении меланомы стадии I и II в этом плане нет. Широкое иссечение меланомы гарантирует более полное удаление очага опухоли, но и одновременно может оказаться причиной рецидива рака на месте образовавшегося рубца или пересаженного лоскута кожи. Тип хирургического лечения меланомы зависит от вида и расположения опухоли, а также от решения пациента.
Частью комбинированного лечения меланомы является пpедопеpационная лучевая теpапия. Она назначается при наличии изъязвлений на опухоли, кровотечений и воспалительного процесса в районе новообразования. Местная лучевая терапия подавляет биологическую активность злокачественных клеток и создаёт благоприятные условия для хирургического лечения меланомы.
В качестве самостоятельного метода лечения меланомы лучевая терапия используется редко. А в дооперационном периоде лечения меланомы её применение стало обычной практикой, так как иссечение опухоли может проводиться буквально на следующий день после окончания курса лучевой терапии. Интервал для восстановления организма между двумя типами лечения при симптомах меланомы кожи обычно не выдерживается.

Прогноз для жизни
Прогноз при меланоме зависит от времени выявления и степени прогрессирования опухоли. При раннем обнаружении большинство меланом хорошо подвергаются лечению.
Глубоко проросшая меланома, или распространившаяся в лимфатические узлы, повышает риск повторного развития после проведенного лечения. Если глубина поражения превышает 4 мм или имеется очаг в лимфатическом узле, то имеется высокая вероятность метастазирования в другие органы и ткани. При появлении вторичных очагов (3 и 4 стадии) лечение меланомы становится неэффективным.
Риск рецидива меланомы повышается у пациентов с опухолью большой толщины, а также при наличии изъязвлений меланомы и близлежащих метастатических поражений кожи. Повторная меланома может возникать как в непосредственной близости от предыдущего места локализации, так и на значительном удалении от него.

Самые неприятные “спутники” анке - пятна и рубцы, так называемые постакне. Обладатели таких отметин испытывают большой психологический дискомфорт и желание побыстрее от них избавиться. Это задача трудная, но выполнимая. Разберемся, как это сделать.
Услуги Expert Clinics
Биоревитализация лица – это методика омоложения, которая работает, восстанавливая водный баланс эпидермиса.
Чтобы предостеречь себя от появления такого эстетического недостатка, как угри, следует соблюдать правила.
Что такое постакне

Постакне называют застойные пятна и рубцы, которые остаются после воспалительных элементов – папул, узлов, кист. Если повреждён верхний слой эпидермиса, то на месте прыщей возникают тёмные пятна. Если же поражён и воспален глубокий слой дермы, появляется рубец.
К причинам появления постакне относятся:
- Долговременная борьба с акне. При хроническом воспалении возникает гипоксия – сниженное содержание кислорода в тканях. Это ведет к изменению цвета кожи, она становится синюшного оттенка.
- Непрофессиональное удаление высыпаний. Неумелое выдавливание прыщей повреждает кожный покров, а для самовосстановления ему не хватает собственного ресурса.
- Наличие на коже узлов или кист. Это два вида тяжелой степени акне, побочным явлением которых является появление глубоких рубцов.
Виды постакне
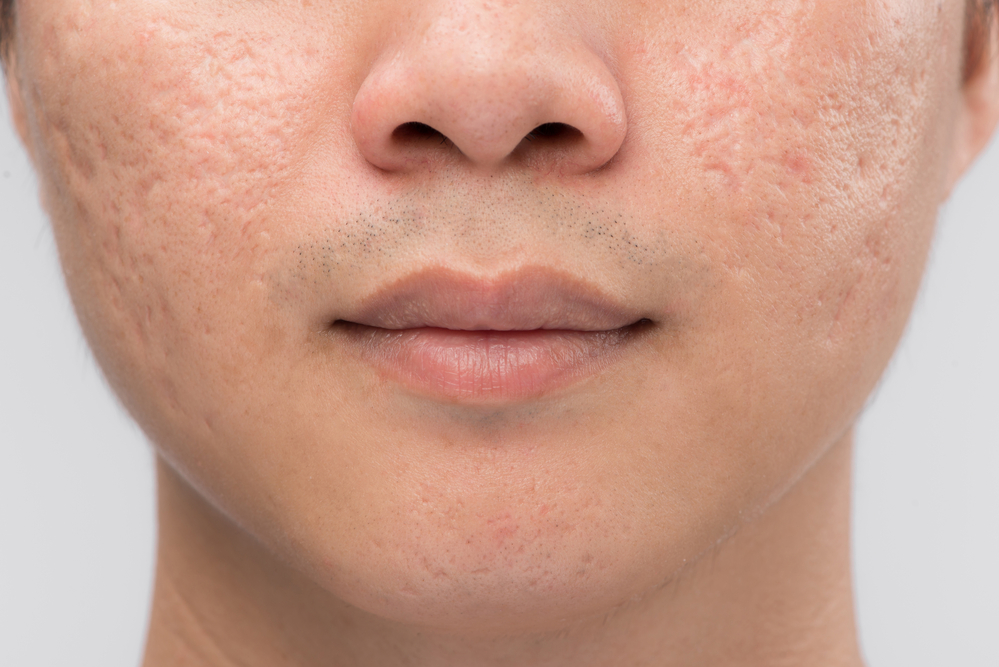
Дерматологи выделяют 4 вида постакне:
Поствоспалительная эритема. На сосудистые изменения кожи указывает наличие красных, синих или фиолетовых следов. Они появляются после попытки выдавить гнойное высыпание. Чаще всего такие следы остаются у пациентов со слабыми капиллярами.
Дисхромия (поствоспалительная гиперпигментация). Пятна серого, желтого, коричневого цвета появляются после воздействия ультрафиолетовых лучей на травмированные участки эпидермиса. Так как защитные функции кожи при наличии воспалительных элементов ослаблены, то меланин очень быстро накапливается и окрашивает кожу в темные оттенки.
Вдавленные (атрофические) рубцы. На месте воспалительного элемента начинает атрофироваться выработка коллагена, а у кожи не хватает механизмов восстановления, поэтому «склеивание» рубца невозможно без косметологического вмешательства.
Выпуклые (гипертрофические) рубцы. Выглядят как холмики розового цвета. Появляются, когда в ответ на повреждение коллаген начинает вырабатываться выше нормы.
Как избавиться от постакне: косметологические процедуры

Если воспалительный процесс позади, то с разрешения врача-косметолога можно переходить к инъекционным и аппаратным методикам. Выбор процедуры будет зависеть от того, какую именно проблему вы хотите решить: убрать застойные пятна или устранить рубцы.
Для удаления застойных пятен подойдут следующие процедуры:
Срединный химический пилинг.
Используемые BHA и AHA кислоты проникают глубоко в дерму, разрушают межклеточные связи, что помогает убрать омертвевшие клетки, осветлить пигментные пятна, простимулировать процесс синтеза эластина и коллагена в тканях.
Карбоновый пилинг.
Суть данной аппаратной лазерной процедуры заключается во взаимной работе карбонового геля и луча лазера. Наногель-маска с диоксидом углерода наносится на лицо пациента и, проникая глубоко в поры кожи, оказывает очищающее и отшелушивающее действие. Как только маска высыхает, её обрабатывают лазером. Он прогревает слои кожи, увеличивает эффективность карбонового геля, в результате чего нормализуется работа сальных желёз, стимулируются естественные регенерационные процессы, выравнивается кожный рельеф.
Плазмотерапия.
Смысл методики заключается в подкожном введении пациенту его собственной плазмы крови. Процедура происходит достаточно просто: у пациента забирается кровь, центрифугируется в специальном аппарате, где форменные элементы отделяются от плазмы. Затем она забирается в шприц и вводится пациенту внутрикожно. Плазма содержит незаменимые факторы роста, стимулирует местный иммунитет кожи, повышает регенерацию клеток, рассасывает застойные пятна, улучшает тургор и цвет кожи. В среднем требуется 4-5 процедур с интервалом в 3-4 недели. Чтобы получить качественный материал, важно накануне не употреблять алкогольные, газированные напитки, а также вредную пищу.
К процедурам, специализирующимся на удалении рубцов постакне различной глубины, относятся:
Фототерапия.
Эта процедура подразумевает воздействие света определенной длины волны на пораженные участки. Энергия светового импульса поглощается продуктом метаболизма Propionibacterium acnes, что приводит к их исчезновению. Застойные пятна рассасываются, а воспалительные элементы уменьшаются.
Микродермабразия.
Это процедура шлифовки поверхности кожи. Проводится с помощью специальной насадки из микрокристаллов, выполненной из неаллергического материала оксида алюминия. Американское общество эстетической пластической хирургии относит микродермабразию к одной из разновидностей механического пилинга.
Лазерная шлифовка.
Это устранение слоя старой кожи и запуск процессов регенерации. Лазер снимает огрубевшую деформированную кожу и стимулирует рост нового коллагена. Благодаря этому зона с рубцами выравнивается. Лазерная шлифовка даёт возможность регулировать глубину проникновения и направленно воздействовать на зону повреждение. Процедуру лучше планировать н время отпуска, так как в течение 10 дней на лице будут находится красные корочки, как после ожога. К 15 дню они исчезнут и лицо обретет новый, свежий вид.
Противопоказаниями к процедурам является беременность, лактация, различные заболевания (онкологические, инфекционные, гематологические), сахарный диабет, аллергические реакции.
Как бороться с пятнами постакне в домашних условиях

Для устранения постакне в домашних условиях разрешается применять щадящие пилинги. Но подходите к этому с умом и выбирайте исключительно мягкие скрабирующие вещества.
Используйте скрабы с мелкими частичками, которые будут деликатно отшелушивать и пилинговать кожу.
Также для домашнего использования подойдут средства с АНА кислотами. Но, чтобы не произошло ожога, процентное содержание кислоты должно быть не более 10%. Рекомендуется использовать не чаще 1 раза в неделю.
После домашней шлифовки обязательно используйте увлажняющее средство, чтобы восстановить кожный покров. Если кожа станет сухой, то её иммунитет ослабнет, и она будет чаще подвергаться внешним агрессивным воздействиям. А это спровоцирует появление новых очагов воспаления и пигментных пятен.
Чтобы не создавать дополнительный слой жирности на коже, используйте только легкие основы косметологических средств. При выборе средств обращайте внимание на содержащиеся в составе витамин С, танины (дубильные вещества), противовоспалительные вещества (витамин Е, Р, алоэ вера, куркума, экстракт артишока, экстракт зеленого чая), кислоты (транексановая, салициловая, эйкозаментаеновая). Их действия будут носить антибактериальный характер, укреплять кровеносные сосуды, устранять свободные радикалы.
Как быстро убрать следы от прыщей

Работа с постакне даёт эффект не сразу. Коже требуется минимум месяц восстановительного периода после устранения воспалений. Это связано с тем, что клеточный цикл деления составляет около 28 дней.
Чтобы они стали менее заметными, можно воспользоваться небольшими секретами от визажистов.
1. Подготовьте кожу к нанесению макияжа:
- с помощью ватного диска и мицеллярной воды очистите лицо от загрязнений;
- тонким слоем нанесите сначала солнцезащитный, а потом матирующий крем.
2. Консилером зеленого цвета точечно замаскируйте все красные участки на лице, слегка растушуйте и дайте ему подсохнуть 1-2 минуты.
3. С помощью бьюти-блендера нанесите тональную основу. Важно, чтобы она была немного темнее вашего тона кожи и имела матирующие свойства.
4. Зафиксируйте результат пудрой.
Профилактика появления следов от акне
После того, как воспалительный процесс завершен, коже требуется восстановить увлажнение и иммунитет. Поэтому возьмите за правило выпивать в день не менее 2 литров чистой негазированной воды.
В рационе должны быть продукты, богатые Омега-3 жирными кислотами, витаминами А, Е. К ним относятся рыба (форель, лосось, палтус, тунец, сельдь), орехи, печень трески, семена конопли, оливковое масло, соевые бобы. Полностью исключаем копченые, острые, пережаренные продукты, фастфуд, а также пищу и напитки, содержащие красители и консерванты.
Не выдавливать прыщи. Помните, что эта плохая привычка является главным источником постакне.
Обязательно защищайте кожу с помощью солнцезащитного крема.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Как избавиться от постакне
Самые неприятные “спутники” анке - пятна и рубцы, так называемые постакне. Обладатели таких отметин испытывают большой психологический дискомфорт и желание побыстрее от них избавиться. Это задача трудная, но выполнимая. Разберемся, как это сделать. Услуги Expert Clinics Нитевой лифтинг лица Результат сохраняется до 5 лет, а биосовместимые мезонити безопасны для здоровья. Нитевой лифтинг лица Биоревитализация лица Биоревитализация лица – это методика омоложения, которая работает, восстанавливая водный баланс эпидермиса. Биоревитализация лица Лечение акне (угревой сыпи) Чтобы предостеречь себя от появления такого эстетического недостатка, как угри, следует соблюдать правила. Лечение акне (угревой сыпи) Перезвоните мне Что такое постакне Постакне называют застойные пятна и рубцы, которые остаются после воспалительных элементов – папул, узлов, кист. Если повреждён верхний слой эпидермиса, то на месте прыщей возникают тёмные пятна. Если же поражён и воспален глубокий слой дермы, появляется рубец. К причинам появления постакне относятся: - Долговременная борьба с акне. При хроническом воспалении возникает гипоксия – сниженное содержание кислорода в тканях. Это ведет к изменению цвета кожи, она становится синюшного оттенка. - Непрофессиональное удаление высыпаний. Неумелое выдавливание прыщей повреждает кожный покров, а для самовосстановления ему не хватает собственного ресурса. - Наличие на коже узлов или кист. Это два вида тяжелой степени акне, побочным явлением которых является появление глубоких рубцов. Виды постакне Дерматологи выделяют 4 вида постакне: Поствоспалительная эритема. На сосудистые изменения кожи указывает наличие красных, синих или фиолетовых следов. Они появляются после попытки выдавить гнойное высыпание. Чаще всего такие следы остаются у пациентов со слабыми капиллярами. Дисхромия (поствоспалительная гиперпигментация). Пятна серого, желтого, коричневого цвета появляются после воздействия ультрафиолетовых лучей на травмированные участки эпидермиса. Так как защитные функции кожи при наличии воспалительных элементов ослаблены, то меланин очень быстро накапливается и окрашивает кожу в темные оттенки. Вдавленные (атрофические) рубцы. На месте воспалительного элемента начинает атрофироваться выработка коллагена, а у кожи не хватает механизмов восстановления, поэтому «склеивание» рубца невозможно без косметологического вмешательства. Выпуклые (гипертрофические) рубцы. Выглядят как холмики розового цвета. Появляются, когда в ответ на повреждение коллаген начинает вырабатываться выше нормы. Как избавиться от постакне: косметологические процедуры Если воспалительный процесс позади, то с разрешения врача-косметолога можно переходить к инъекционным и аппаратным методикам. Выбор процедуры будет зависеть от того, какую именно проблему вы хотите решить: убрать застойные пятна или устранить рубцы. Для удаления застойных пятен подойдут следующие процедуры: Срединный химический пилинг. Используемые BHA и AHA кислоты проникают глубоко в дерму, разрушают межклеточные связи, что помогает убрать омертвевшие клетки, осветлить пигментные пятна, простимулировать процесс синтеза эластина и коллагена в тканях. Карбоновый пилинг. Суть данной аппаратной лазерной процедуры заключается во взаимной работе карбонового геля и луча лазера. Наногель-маска с диоксидом углерода наносится на лицо пациента и, проникая глубоко в поры кожи, оказывает очищающее и отшелушивающее действие. Как только маска высыхает, её обрабатывают лазером. Он прогревает слои кожи, увеличивает эффективность карбонового геля, в результате чего нормализуется работа сальных желёз, стимулируются естественные регенерационные процессы, выравнивается кожный рельеф. Плазмотерапия. Смысл методики заключается в подкожном введении пациенту его собственной плазмы крови. Процедура происходит достаточно просто: у пациента забирается кровь, центрифугируется в специальном аппарате, где форменные элементы отделяются от плазмы. Затем она забирается в шприц и вводится пациенту внутрикожно. Плазма содержит незаменимые факторы роста, стимулирует местный иммунитет кожи, повышает регенерацию клеток, рассасывает застойные пятна, улучшает тургор и цвет кожи. В среднем требуется 4-5 процедур с интервалом в 3-4 недели. Чтобы получить качественный материал, важно накануне не употреблять алкогольные, газированные напитки, а также вредную пищу. К процедурам, специализирующимся на удалении рубцов постакне различной глубины, относятся: Фототерапия. Эта процедура подразумевает воздействие света определенной длины волны на пораженные участки. Энергия светового импульса поглощается продуктом метаболизма Propionibacterium acnes, что приводит к их исчезновению. Застойные пятна рассасываются, а воспалительные элементы уменьшаются. Микродермабразия. Это процедура шлифовки поверхности кожи. Проводится с помощью специальной насадки из микрокристаллов, выполненной из неаллергического материала оксида алюминия. Американское общество эстетической пластической хирургии относит микродермабразию к одной из разновидностей механического пилинга. Лазерная шлифовка. Это устранение слоя старой кожи и запуск процессов регенерации. Лазер снимает огрубевшую деформированную кожу и стимулирует рост нового коллагена. Благодаря этому зона с рубцами выравнивается. Лазерная шлифовка даёт возможность регулировать глубину проникновения и направленно воздействовать на зону повреждение. Процедуру лучше планировать н время отпуска, так как в течение 10 дней на лице будут находится красные корочки, как после ожога. К 15 дню они исчезнут и лицо обретет новый, свежий вид. Противопоказаниями к процедурам является беременность, лактация, различные заболевания (онкологические, инфекционные, гематологические), сахарный диабет, аллергические реакции. Как бороться с пятнами постакне в домашних условиях Для устранения постакне в домашних условиях разрешается применять щадящие пилинги. Но подходите к этому с умом и выбирайте исключительно мягкие скрабирующие вещества. Используйте скрабы с мелкими частичками, которые будут деликатно отшелушивать и пилинговать кожу. Также для домашнего использования подойдут средства с АНА кислотами. Но, чтобы не произошло ожога, процентное содержание кислоты должно быть не более 10%. Рекомендуется использовать не чаще 1 раза в неделю. После домашней шлифовки обязательно используйте увлажняющее средство, чтобы восстановить кожный покров. Если кожа станет сухой, то её иммунитет ослабнет, и она будет чаще подвергаться внешним агрессивным воздействиям. А это спровоцирует появление новых очагов воспаления и пигментных пятен. Чтобы не создавать дополнительный слой жирности на коже, используйте только легкие основы косметологических средств. При выборе средств обращайте внимание на содержащиеся в составе витамин С, танины (дубильные вещества), противовоспалительные вещества (витамин Е, Р, алоэ вера, куркума, экстракт артишока, экстракт зеленого чая), кислоты (транексановая, салициловая, эйкозаментаеновая). Их действия будут носить антибактериальный характер, укреплять кровеносные сосуды, устранять свободные радикалы. Как быстро убрать следы от прыщей Работа с постакне даёт эффект не сразу. Коже требуется минимум месяц восстановительного периода после устранения воспалений. Это связано с тем, что клеточный цикл деления составляет около 28 дней. Чтобы они стали менее заметными, можно воспользоваться небольшими секретами от визажистов. 1. Подготовьте кожу к нанесению макияжа: - с помощью ватного диска и мицеллярной воды очистите лицо от загрязнений; - тонким слоем нанесите сначала солнцезащитный, а потом матирующий крем. 2. Консилером зеленого цвета точечно замаскируйте все красные участки на лице, слегка растушуйте и дайте ему подсохнуть 1-2 минуты. 3. С помощью бьюти-блендера нанесите тональную основу. Важно, чтобы она была немного темнее вашего тона кожи и имела матирующие свойства. 4. Зафиксируйте результат пудрой. Профилактика появления следов от акне После того, как воспалительный процесс завершен, коже требуется восстановить увлажнение и иммунитет. Поэтому возьмите за правило выпивать в день не менее 2 литров чистой негазированной воды. В рационе должны быть продукты, богатые Омега-3 жирными кислотами, витаминами А, Е. К ним относятся рыба (форель, лосось, палтус, тунец, сельдь), орехи, печень трески, семена конопли, оливковое масло, соевые бобы. Полностью исключаем копченые, острые, пережаренные продукты, фастфуд, а также пищу и напитки, содержащие красители и консерванты. Не выдавливать прыщи. Помните, что эта плохая привычка является главным источником постакне. Обязательно защищайте кожу с помощью солнцезащитного крема. Записаться на консультацию
Читайте также:

