Как лечить герпетический панариций
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
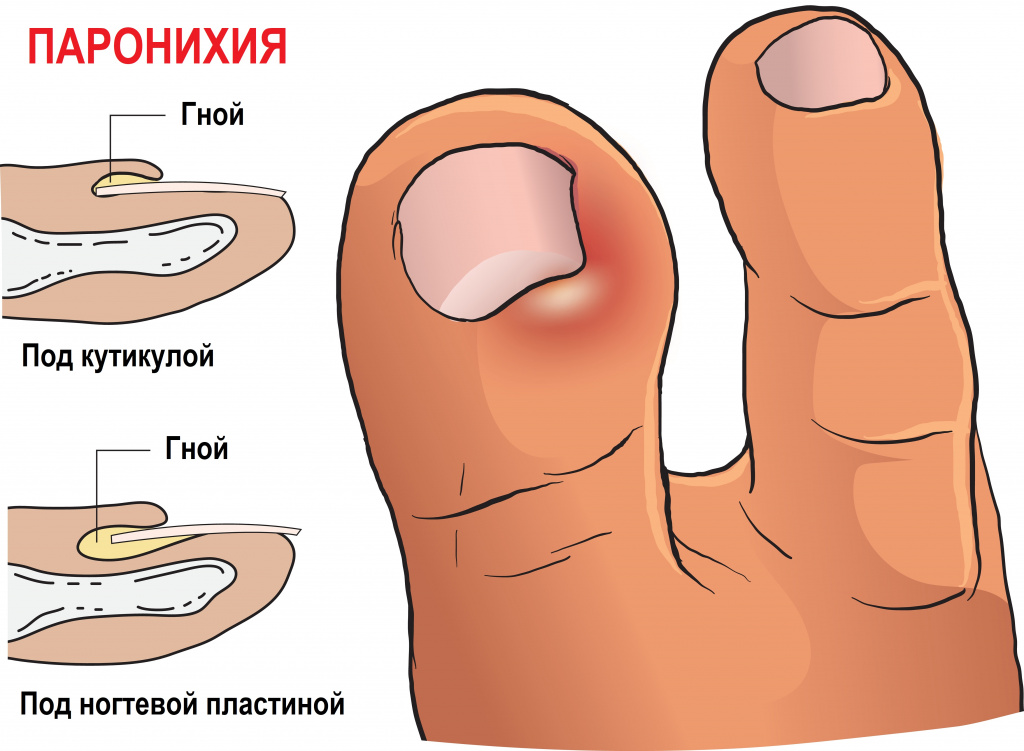
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Герпетический панариций является кожной инфекцией дистального отдела пальца, вызванной вирусом простого герпеса.
Герпетический панариций может вызывать интенсивную боль. Ткани пальца не слишком напряжены. Пузырьки развиваются на ладонной или тыльной поверхности дистальной фаланги, но зачастую не ранее чем через 2–3 дней после появления боли. Интенсивная боль может симулировать бактериальный панариций Панариций Панариций – инфекция тканей пальца, обычно вызываемая стафилококками и стрептококками. (См. также Обзор и оценка заболеваний кистей рук (Overview and Evaluation of Hand Disorders)). Наиболее. Прочитайте дополнительные сведения , но для герпетического характерны отсутствие выраженного напряжения тканей и наличие пузырьков. Герпетический панариций может также имитировать паронихию Острая паронихия Паронихия – это инфекция околоногтевых тканей. Острая паронихия сопровождается отеком, локальным повышением температуры и болезненностью по краю ногтя. Диагноз становится на основании данных. Прочитайте дополнительные сведения или другие вирусные инфекции кисти (например, вирус Коксаки). Заболевание разрешается самопроизвольно, но может рецидивировать.
Здравый смысл и предостережения
Перед иссечением предполагаемого панариция или паронихии следует исключить наличие вирусных инфекций, таких как герпетический панариций, иссечение которого проводить нельзя.
Вскрытие и дренирование противопоказаны. Местное применение мази 5% ацикловира может уменьшить длительность первой атаки. Применение перорального ацикловира (800 мг 2 раза в сутки) может предотвратить рецидив, если лечение начато сразу после появления первых симптомов. Вскрывшиеся пузырьки должны быть закрыты повязкой для исключения передачи инфекции.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Герпетическая инфекция — одна из самых распространенных и плохо контролируемых вирусных инфекций человека и представляет серьезную медико-социальную проблему. На территории России различные формы герпетической инфекции на коже и слизистых оболочках ежегодно поражают более 20 млн человек. Проведенные за последние 12 лет сероэпидемиологические исследования показали, что к 15-летнему возрасту вирусом простого герпеса (ВПГ) инфицировано около 83 % населения, а в возрасте 30 лет и старше более 90 % населения имеют антитела к ВПГ.
По данным ВОЗ, заболевания, обусловленные ВПГ, как причина летального исхода занимают второе (15,8 %) место после гриппа (35,8 %).
Возбудителем заболевания является вирус простого герпеса.
Некоторые вирионы после выхода из клетки прикрепляются к нервным рецепторам и по аксонам нервов проникают в тела нервных клеток симпатических ганглиев Гассерова узла. Здесь вирус не реплицируется, а переходит в неактивное состояние, находясь в цитоплазме в виде эписомы в течение многих лет. Реактивация вируса, причины которой до сих пор не выяснены, приводит к развитию рецидивирующей герпетической инфекции. Предположительно, рецидив заболевания может возникнуть на фоне снижения защитных сил организма.
Источником заражения ВПГ являются больные люди и вирусоносители. ВПГ передается только от человека к человеку контактным путем (прямой контакт, контактно-бытовой), воздушно-капельным путем и через поврежденные кожные покровы.
В связи с выраженным клиническим полиморфизмом острых и рецидивирующих герпес-вирусных заболеваний больные могут обращаться к врачам различных специальностей, вследствие чего в клинической практике диагноз герпес-вирусного заболевания зачастую носит топический характер, этиология заболевания игнорируется и программное этиопатогенетическое лечение не проводится. Это одна из самых распространенных врачебных ошибок в проблеме герпес-вирусных заболеваний человека.
Медицинские работники, в частности врачи-стоматологи, имеют непосредственный контакт с инфицированными ВПГ больными.
Мы наблюдали случай заражения врача-стоматолога во время приема пациента вирусом герпеса с развитием герпетического панариция (рис. 1–4).
В клинику обратился пациент с острой болью. Был поставлен диагноз «26-й: обострение хронического фиброзного пульпита». Сопутствующей патологией был острый герпетический стоматит. Несмотря на клинические проявления герпетической инфекции, пациенту была оказана терапевтическая стоматологическая помощь по поводу обострения хронического фиброзного пульпита. Во время приема пациента врач-стоматолог уколола себе 4-й палец левой руки зондом (рис. 1). Место укола было обработано согласно правилам санитарно-эпидемиологического режима.
Рис. 1. Место укола через 2 дня. Мелкие пузырьки, слившиеся в один пузырек, заполненный мутноватым серозным содержимым.
Спустя 2 дня на месте укола на коже дистальной фаланги безымянного пальца левой руки на фоне гиперемии и отека кожных покровов появились мелкие пузырьки, заполненные серозным содержимым, которые слились в один большой пузырек, заполненный мутноватым серозным содержимым (рис. 1). Герпетический пузырек через несколько дней вскрылся. Покрышка пузырька сохранена (рис. 2). Спустя неделю пузырьки подсохли, образуя корочку, после обнажения которой обнажилась эпителизирующаяся поверхность кожи (рис. 3).
Рис. 2. Через несколько дней герпетический пузырек вскрылся. покрышка пузырька сохранена.
Первоначально был поставлен диагноз «подкожный панариций 4-го пальца левой кисти». Герпетическая этиология заболевания не была выявлена. Рецидив заболевания возник через 1 год. Был поставлен диагноз «герпетический панариций 4-го пальца левой кисти». Назначена и этиотропная терапия: «Ацикловир» в таблетках внутрь по 200 мг 5 раз в день; «Ацикловир», 5%-ная мазь, местно 3–4 раза в день; «Циклоферон» внутримышечно 1 раз в день 10 инъекций (по схеме) в межрецидивный период. Несмотря на проведенную терапию, наблюдаются ежегодные (1 раз в год) обострения заболевания в осенне-зимний период уже в течение 12 лет. Фактор, способствующий обострению, четко не определен; предположительно, этому способствует снижение защитных сил организма.
Рис. 3. Спустя неделю пузырек подсох и образовалась корочка. Произошла эпителизация.
Рецидивирующая герпетическая инфекция обычно проявляется в зоне иннервации одного нерва. У нашей пациентки хронический рецидивирующий герпес поочередно проявляется на этом же пальце в месте первичного проникновения вируса и на ладони одной и той же руки (рис. 4).
В среднем длительность периода обострения составляет 7–10 дней. Во время обострения врач-стоматолог не ведет прием пациентов по причине высокого риска их инфицирования.
Рис. 4. Очередной рецидив герпетической инфекции с локализацией на ладони той же руки.
Прием пациентов с проявлениями герпетической инфекции врачам-стоматологам необходимо отсрочить до полной эпителизации элементов поражения, за исключением пациентов с острой болью. Жидкость из пузырьков может служить источником заражения медицинского персонала и других пациентов. Заражение может произойти, помимо трансмиссионного и контактно-бытового пути, и воздушно-капельным путем во время приема пациентов путем распыления аэрозольного облака турбинного наконечника. В этом случае вирус герпеса может попасть на слизистую оболочку глаз (офтальмогерпес), слизистую оболочку верхних дыхательных путей (интерстициальная герпетическая пневмония: летальность составляет 80 %); также возможно инфицирование при оседании частиц вируса на поврежденных кожных покровах.
Для профилактики заболевания герпесом, как в вышеописанном случае, необходимо соблюдать правила санитарно-эпидемиологического режима: применение членами стоматологической команды (врач, медсестра, санитарка) средств индивидуальной защиты (защитная одежда, очки, лицевые экраны, маски, перчатки). Необходимо соблюдать правила работы с колющими инструментами, в том числе с инъекционными иглами, снимать и закрывать колпачки на карпульных иглах с помощью пинцета; в противном случае, при уколе, это может привести к заражению не только вирусом герпеса человека, но и вирусом иммунодефицита человека.
Медицинскому персоналу, имеющему герпетические высыпания на руках или пальцах, необходимо обратиться за квалифицированной помощью с последующим оформлением больничного листа по причине высокого риска передачи и дальнейшего распространения инфекции.
Кожные болезни:
Популярные разделы сайта:
Герпетический панариций - диагностика, лечение
Герпетический панариций является герпетической инфекцией кожи дистальных фаланг пальцев, обычно развивается при рецидивах вирусов простого герпеса 1-ого и 2-ого типов, инокуляция которых произошла в ткани кисти.
Эпидемиология герпетического панариция
Возраст: дети болеют чаще взрослых.
Пол: не имеет значения.
Заболеваемость: частое заболевание.
Патофизиология герпетического панариция
Герпетический панариций обычно встречается у врачей, стоматологов, зубных техников, нянь и детей. Вирус простого герпеса с зараженной слизистой попадает на кожу пальца, что приводит к развитию герпетического панариция. После первичного инфицирования вирус герпеса, находясь в ткани нервных окончаний переходит в латентное состояние, при этом рецидивы заболевания могут возникать в одном и том же месте.
Анамнез герпетического панариция
В течение 2-8 дней после инфицирования в области кончиков пальцев появляются болезненные пузырьковые высыпания. В редких случаях наблюдаются лихорадка и регионарная лимфаденопатия. Кожные поражения регрессируют в течение 1-3 недель, возможны рецидивы.
Клиника герпетического панариция
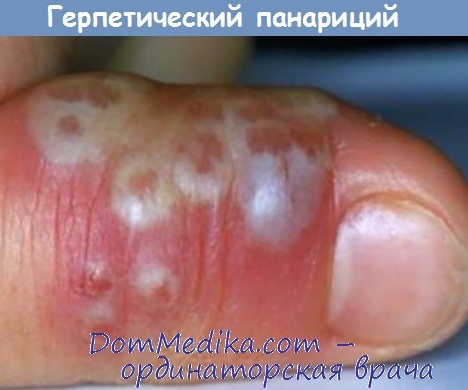
Тип высыпаний: везикулы.
Цвет: беловато-красный или синюшный.
Размер: пузырьки от 2 до 4 мм в диаметре.
Взаиморасположение: сгруппированные пузырьки.
Локализация: дистальные фаланги пальцев.
Дифференциальный диагноз при герпетическом панариции проводится с дисгидротической экземой, контактным дерматитом, контагиозным пустулезным дерматитом или другой паронихиальной инфекцией.
Лабораторная диагностика герпетического панариция
Мазок Тцанка: мазок берется со дна интактного пузырька, помещается на предметное стекло, высушивается, окрашивается по методу Райта или Гимзы, при исследовании обнаруживаются мультинуклеарные гигантские кератиноциты.
На ранних стадиях заболевания положительный результат отмечается в 75% случаев, однако это не является дифференциально-диагностическим признаком между вирусом простого герпеса 1-ого типа (HSV-1), вирусом простого герпеса 2-ого типа (HSV-2) и вирусом Varicella-zoster (VZV). Прямая иммунофлюоресценция: при исследовании клеток, взятых со дна интактного пузырька, используются иммунофлюоресцентные антитела, которые позволяют выявить HSV-1 или HSV-2.
Патогистология: баллонирующая и ретикулярная эпидермальная дегенерация, акантоз, образование внутриэпидермальных пузырьков. Включения внутри ядра, многоядерные гигантские кератиноциты, могут выявляться многокамерные везикулы. Электронная микроскопия: могут быть выявлены частицы HSV.
Культуральный метод: вирус простого герпеса 1-ого типа (реже вирус простого герпеса 2-ого типа) может быть культивирован в течение 2-5 дней, материалом является содержимое пузырьков или мазок со дна эрозий.
Серологический метод: инфекция, вызванная вирусом простого герпеса, определяется с помощью титров антител - IgM и IgG.
Течение и прогноз герпетического панариция. Герпетический панариций самопроизвольно разрешается без лечения, однако возможны рецидивы.
Лечение герпетического панариция. В большинстве случаев лечение герпетического панариция симптоматическое: обезболивающие препараты, пенцикловир (крем), или 5% ацикловир (мазь). В тяжелых или устойчивых случаях перорально назначаются ацикловир, валацикловир или фамцикловир.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.
Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.

Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.
Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
По клинической картине и локализации высыпаний:
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.
Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.

При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

