Как лечить экзему на руках при диабете
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
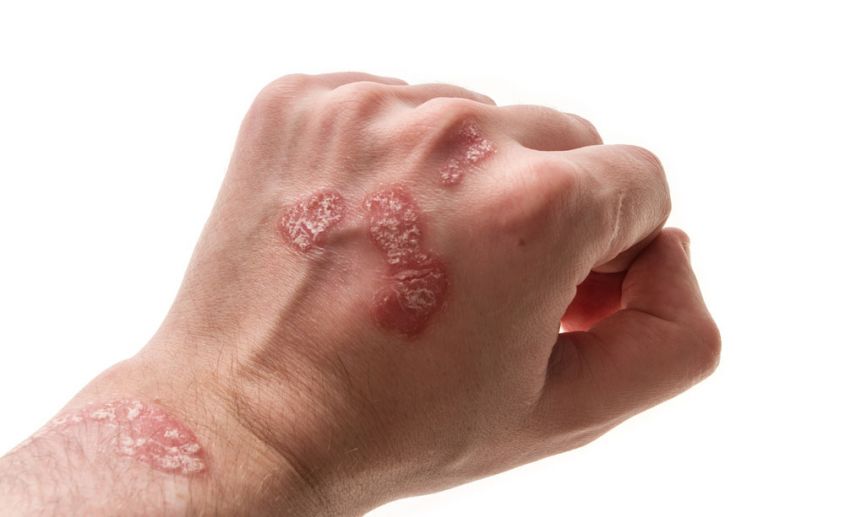
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Сахарный диабет – это заболевание, которое протекает со множеством осложнений, затрагивая все системы организма. Одним из первых признаков диабета являются различные кожный недуги, которые не только ухудшают внешний вид больного, но и причиняют ему огромные страдания.
Наиболее распространенной кожной болезнью при сахарном диабете является экзема, которая может поражать обширные участки кожи.
Причины
Экзема при сахарном диабете может возникать по следующим причинам. Нарушение кровообращения. Оно развивается в следствии повышения уровня сахара в крови, которое разрушает стенки кровеносных сосудов, что препятствует нормальному кровообращению в организме.
Особенно губительное воздействие сахар оказывает на капилляры, полностью уничтожая их структуру и нарушая поступление к тканям кислорода и необходимых питательных веществ. Это приводит к постепенному омертвению клеток кожи и образованию экземы.
Сухость кожи. Одним из основных симптомов диабета является обильное мочеиспускание, которое приводит к серьезной потере влаги в организме и развитию хронического обезвоживания. Особенно сильно на недостаток влаги реагирует кожа, которая становится очень сухой и начинает шелушиться.
В сочетании с нарушением кровоснабжения тканей, это вызывает сильнейший зуд, который невозможно терпеть. Расчесывая зудящие участки кожи, больной травмирует их, оставляя сильные расчесы и царапины. Такие повреждения является одной из главных причин развития экземы.
Аллергические реакции. Регулярные инъекции инсулина и принятие препаратов для понижения сахара в крови часто провоцируют развитие различных аллергических реакций, таких как крапивница и дерматит. В наиболее тяжелых случаях кожная аллергия проявляется в виде экземы. Сложность данный ситуации заключается в том, что диабетик не может отказаться от применения лекарственных средств, что ухудшает течение аллергии и приводит к более тяжелым стадиям экземы.
Пониженный иммунитет. Плохая работа иммунной системы часто провоцирует развитие экземы даже у здоровых людей. А так как сахарный диабет наносит серьезный удар по иммунитету, то все пациенты, страдающие от этого заболевания, являются наиболее подверженными образованию экземы.
Резкий скачки сахара являются дополнительным фактором, способствующим развитию экземы. Так довольно часто больной может заметить на своей коже первые признаки экземы после приступов гипергликемии.
Симптомы
Экзема – это воспалительное заболевание кожи, для которого характерны следующие симптомы:
- Воспаление поражённых участков кожи, на которых появляются ярко-алые пятна, не имеющие четко очерченных границ;
- Образование папулезной сыпи, которая имеет вид небольших пузырьков. Они могут быть разного диаметра от 5 мм до 2 см. С развитием заболевания пузырьки лопаются и на их месте появляются эрозии;
- Развитие серозных колодцев, как еще называют эрозии. Они появляются в виде язв из которых сочится серозная жидкость. По этой причине экзему часто называют мокнущим лишаем;
- Сильный зуд, который может стать настоящим мучением для больного. Расчесывая и без того воспаленную кожу, диабетик усугубляет течение болезни и повышает риск инфицирования язв;
- Со временем язвы покрываются коркой, пораженная кожа начинает шелушится и покрываться глубокими трещинами.
При сахарном диабете экземы часто переходят в хроническую форму, которая протекает с частыми рецидивами. Избавиться от хронической экземы крайне сложно, так как она плохо поддается лечению.
Экзема при сахарном диабете не у всех пациентов развивается одинаково. Так у больных диабетом 1 типа и 2 типа данная болезнь часто протекает по-разному, что следует обязательно учитывать при лечении экземы, вызванной повышенным сахаром в крови.
Экзема при диабете 1 и 2 типа проявляется следующими признаками:
-
развивается в следствии значительного уменьшения или полного прекращения выработки гормона инсулина, необходимого для усвоения глюкозы. Данный недуг обычно поражает больного в детстве или юности. Для диабета 1 типа характерно очень быстро прогрессирование, что приводит к скорому появлению у больного осложнений, в том числе и кожных заболеваний. Поэтому первые признаки экземы могут наблюдаться у больного уже на втором году болезни. Она, как правило появляется внезапно и очень быстро достигает наиболее тяжелых стадий.
- Диабетом 2 типа чаще всего заболевают люди в зрелом возрасте, когда внутренние ткани больного теряют чувствительность к инсулину. При этом недуге уровень сахара в крови повышается медленно, из-за чего первые признаки диабета могут начать проявляться только спустя длительное время. В следствие этого экзема может приобретать вялотекущий хронический характер с периодическими рецидивами. При этом типе диабета экзема долго протекает в легкой форме.
Таким образом тип диабета имеет ключевое значение при развитии экземы. Именно он определяет тяжесть поражения и скорость ухудшения болезни.
Лечение
Лечение экземы при сахарном диабете – это длительный процесс, который требует применения сильнодействующих препаратов.
Как правило для лечения этой болезни применяются следующие медицинские препараты:
- Кортикотропин;
- Преднизолон;
- Триамцинолон; .
Важно подчеркнуть, что принимать их больным сахарным диабетом необходимо с большой осторожностью и только под присмотром врача, так как одним из побочных эффектов этих средств является повышение уровня сахара в крови.
Кроме того, для улучшения состояния кожи и повышения иммунитета больным диабетом очень полезно принимать витаминные препараты. Наиболее полезными при диабете считаются следующие средства:
- Масляный раствор витамина Е;
- Аскорбиновая и никотиновая кислота в таблетках;
- Уколы витаминов группы В;
- Фолиевая кислота в капсулах или таблетках.
Такая витаминная терапия полезна, как при легких формах экземы, так и при тяжелых течениях болезни.
Для местного применения против экземы можно использовать специальные мази, которые помогают снять зуд и ускорить заживление кожи. Наиболее популярны в борьбе с экземой, такие мази как:
- Эплан;
- Бепантен (или его аналоги Пантенол, Д-Пантенол, Пантодерм);
- Скин-Кап;
- Радевит;
- Гистан (не путать с Гистан Н);
- Элидел;
- Лостерин;
- Тимоген;
- Нафтадерм;
- Видестим.
Некоторые из этих препаратов будут эффективны на начальных стадиях экземы, другие хорошо справляются с хроническим поражением кожи, а третьи способны вылечить экзему, даже осложнённую бактериальной инфекцией. Поэтому перед тем как выбрать наиболее подходящее средство следует ознакомится с их составом, фармакологическим действием и способом применения. Видео в этой статье расскажет, что делать при зуде и экземе.
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
Российский государственный медицинский университет
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова», Москва, Россия, 117997
Хроническая экзема у пациентки с сахарным диабетом 2-го типа, ассоциированная с инфекцией, обусловленной Klebsiella spp.
Журнал: Клиническая дерматология и венерология. 2017;16(5): 12‑15
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
Различные формы экземы могут осложняться вторичной инфекцией. Описано выявление S. aureus, Str. faecalis, Str. pyogenes, Candida. В литературе представлены результаты многочисленных исследований развития экземы при сахарном диабете (СД). Показано значительное распространение аллергических заболеваний у пациентов от 4 до 18 лет с СД 1-го типа. Патологические изменения сосудов и нарушения иммунного статуса могут приводить к возникновению и развитию экземы при СД 2-го типа. В статье представлено описание хронической экземы у пациентки, страдающей СД 2-го типа и другими тяжелыми коморбидными состояниями. Интерес данного случая заключается в выявлении Klebsiella spp. в очагах поражения при хронической экземе. Обсуждаются различные патологические состояния, когда была выявлена Klebsiella. Высказывается предположение, что инфицирование Klebsiella spp. способно значительно затруднить терапию хронической экземы при СД.
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
Российский государственный медицинский университет
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова», Москва, Россия, 117997
В настоящее время накоплен обширный материал по обнаружению сопутствующей инфекции при разных формах экземы [1—5]. Наибольшее количество исследований было проведено при микробной экземе. При обострении заболевания возрастает частота идентификации грибов преимущественно в ассоциации со S. aureus, Str. faecalis, Str. pyogenes при практически неизмененной микробиоте кожи [2]. Представлены особенности течения дерматоза, осложненного кандидозом [3]. При обследовании пациентов с микробной экземой в очагах поражения отмечен значительный рост грамположительных микроорганизмов, представленных бактериями рода Staphylococcus, в меньшей степени Streptococcus. Плотность грамотрицательных бактерий в зоне поражения значительно возрастала. Численность грамотрицательных палочек также увеличивалась. Показано, что патогенные микроорганизмы S. aureus и S. pyogenes вытесняют представителей нормальной микробиоты, что свидетельствует об участии патогенной микрофлоры в патологическом процессе [4]. Перифокальная варикозная экзема нередко ассоциируется с микотической инфекцией [5].
В литературе [6—8] представлены описания многочисленных исследований по клиническим проявлениям экземы у пациентов, страдающих сахарным диабетом (СД). Показано значительное распространение аллергических заболеваний у пациентов в возрасте от 4 до 18 лет с СД 1-го типа [9]. Распространенность экземы у пожилых лиц с СД и при его отсутствии существенно не различается в возрастной группе от 65 лет [10]. В то же время патологические изменения сосудов и нарушения иммунного статуса могут приводить к возникновению и развитию экземы при СД 2-го типа [11].
Представляем клиническое наблюдение развития осложненной хронической экземы у пациентки, страдающей СД 2-го типа.
Пациентка К., 75 лет, обратилась с жалобами на высыпания на коже нижних конечностей, сопровождающиеся сильными болями и постоянным интенсивным зудом в местах высыпаний.
Считает себя больной в течение 2 лет, когда впервые без видимой причины отметила появление высыпаний на коже туловища, ног. В течение 13 лет наблюдалась флебологом по поводу хронической лимфовенозной недостаточности. Двадцать лет назад выявлен СД 2-го типа, на период обращения эндокринолог по месту жительства оценивал это заболевание как средней степени тяжести в состоянии компенсации. Кроме того, в последнее время наблюдалась по поводу ожирения II степени, эутиреоза, диффузного узлового зоба, нефросклероза смешанного генеза, диабетической полинейропатии, деформирующего остеоартроза коленных суставов, хронической болезни печени (III стадия), цереброваскулярной болезни (хроническая ишемия головного мозга сложного генеза), дорсопатии вне обострения, пресбиопии слабой степени, осложненной катарактой, ангиопатии сетчатки обоих глаз, хронической венозной недостаточности III степени. Сенсибилизацию к пищевым продуктам и лекарственным препаратам не отмечала.
По поводу высыпаний на коже обращалась к дерматологу по месту жительства: диагностирована экзема, рекомендованы наружные средства для применения в амбулаторных условиях. В дальнейшем периодически отмечала обострения кожного процесса, получала лечение амбулаторно и стационарно. Настоящее обострение — в течение 1 мес. В связи с отсутствием эффекта от проводимого амбулаторного лечения была госпитализирована.
Патологический процесс на коже носит распространенный островоспалительный характер. Очаги локализуются на коже туловища, ног (преимущественно в средней и нижней трети). Высыпания полиморфны, представлены округлыми папулами ярко-красного цвета до 0,2 см в диаметре, эритематозно-сквамозными очагами с нечеткими границами и очертаниями, в пределах которых отмечаются точечные и линейные экскориации, эрозии, покрытые серозно-геморрагическими и серозно-гнойными корочками, линейные трещины, очаги мокнутия. На коже ног расположены симметричные участки отечно-инфильтрированной застойной эритемы с участками индурации и фиброза синюшно-багрового цвета, в пределах которых отмечаются эрозивные дефекты, массивные рыхлые серозно-геморрагические корки, очаги рубцовой атрофии (рис. 1); на левой голени — эрозивно-язвенные дефекты от 3 до 6 см в диаметре (рис. 2). Дермографизм смешанный. Видимые слизистые чистые. Выражена отечность в области голеностопных суставов. Отмечает болезненность крупных и мелких суставов верхних и нижних конечностей при активных и пассивных движениях.

Рис. 1. Пациентка К. до лечения.

Рис. 2. Очаги поражения пациентки К. до лечения.
Диагноз клинический: «хроническая распространенная экзема, стадия обострения (простой раздражительный контактный дерматит, причина не уточнена, L24.9). Вторичная инфекция (импетигинизация других дерматозов Д01.1)».
Данные лабораторной диагностики. В общем анализе крови отмечено повышение СОЭ до 36 мм/ч. В анализе мочи лейкоцитов 5—8 в поле зрения. Основные биохимические показатели в пределах нормы. Уровень гликемии натощак и после нагрузки: в 8:00 — 5,9 ммоль/л, в 11:00 — 6,8 ммоль/л.
Проведено бактериологическое исследование отделяемого эрозивно-язвенных дефектов на условно-патогенную микрофлору воспалительных процессов: идентифицирована Klebsiella spp., чувствительная к цефуроксиму, цефтриаксону, эритромицину, азитромицину, левофлоксацину, мупироцину, фузидиевой кислоте.
В соскобе с кожи стоп патогенные грибы не обнаружены.
— 2% раствор пентоксифиллина 5,0 + раствор актовегина 5,0 + раствор натрия хлорида 200,0 внутривенно капельно № 10;
— раствор цефтриаксона 1 г внутримышечно № 10 (после курса азитромицина);
— 30% раствор тиосульфата натрия 10,0 внутривенно струйно № 10;
— раствор баралгина внутримышечно № 5 (по требованию).
— азитромицин 500 мг 2 раза в день курсом 5 дней (перед курсом цефтриаксона);
— клемастина гидрофумарат (тавегил) 1 мг 1 раз в день;
— полиметилсилоксана полигидрат (энтеросгель) 1 столовая ложка;
— комбинированный препарат, содержащий алкалоиды белладонны + фенобарбитал + эрготамин (Alcaloida belladonnae + Phenobarbitalum + Ergotaminum) (беллатаминал) 2 раза в день.
— влажно-высыхающие повязки с 2% водным раствором ихтиола 2 раза в день на голени;
— 1% раствор метиленового синего на экскориации, трещины, на очаги на туловище;
— мазь, содержащую 0,64 мг бетаметазона дипропионата;
— 30 мг салициловой кислоты (акридерм).
За 3 нед, проведенные в стационаре, эрозивно-язвенные дефекты эпителизировались, большинство высыпаний регрессировали до поствоспалительных пятен (рис. 3). При выписке зуд отсутствовал, болевые ощущения значительно уменьшились, сохранялась незначительная инфильтрация очагов поражения, свежих высыпаний не отмечали.

Рис. 3. Очаги поражения пациентки К. после проведенного лечения.
Таким образом, в приведенном нами наблюдении хроническая экзема протекала на фоне тяжелой коморбидной патологии. Интерес данного случая заключается в выявлении Klebsiella spp. в очагах поражения при хронической экземе.
Klebsiella относится к семейству Enterobacteria-ceae. Эти грамотрицательные палочки являются факультативными анаэробами, способны образовывать капсулу, благодаря которой устойчивы в окружающей среде. В клинической практике известны различные поражения, обусловленные клебсиеллами. Так, при ангиоматозе кожи со вторичными кишечными изъязвлениями у 63-летней пациентки была обнаружена Klebsiella pneumoniae [12]. Данный возбудитель нередко обладает резистентностью ко многим лекарственным препаратам (РМЛП).
При обследовании взрослых 235 пациентов, приехавших в Швейцарию или наблюдавшихся в других странах, у 43 (18%) обнаружена РМЛП. У 42 (98%) пациентов были обнаружены грамнегативные возбудители, в большинстве случаев Escherichia coli и K. pneumoniae [13]. С другой стороны, K. pneumoniae оказалась на втором месте после Streptococcus agalactiae среди причин неонатального сепсиса на Гаити [14]. K. rhinoscleromatis является возбудителем риносклеромы, эндемичной для Египта [15]. У пациентов, страдающих СД, описаны различные патологические состояния, обусловленные клебсиеллами. В частности K. pneumoniae, продуцирующая карбапенемазу, при колонизации прямой кишки рассматривается как фактор риска, увеличивающий летальность пациентов с инфицированной диабетической стопой [16]. K. oxytoca с пониженной чувствительностью к хлоргексидину была обнаружена в материале с поверхности язвы при диабетической стопе [17].
В представленном нами наблюдении Klebsiella spp. обнаружена в экзематозных очагах у пациентки с СД 2-го типа и тяжелой коморбидной патологией. Процесс на коже носил распространенный характер, очаги поражения на коже туловища наиболее соответствовали клинической характеристике идиопатической экземы, процесс на нижних конечностях — варикозной экземе. Для достижения терапевтического эффекта потребовалось последовательное назначение двух антибиотиков (азитромицин и цефтриаксон). В результате проведенной терапии было достигнуто улучшение состояния, но полного регресса не наблюдалось. По-видимому, инфицирование Klebsiella spp. способно значительно затруднить терапию хронической экземы при СД.
Представляется целесообразным изучение частоты инфекций, обусловленных клебсиеллами, и разработка методов лечения пациентов, страдающих экземой и СД.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
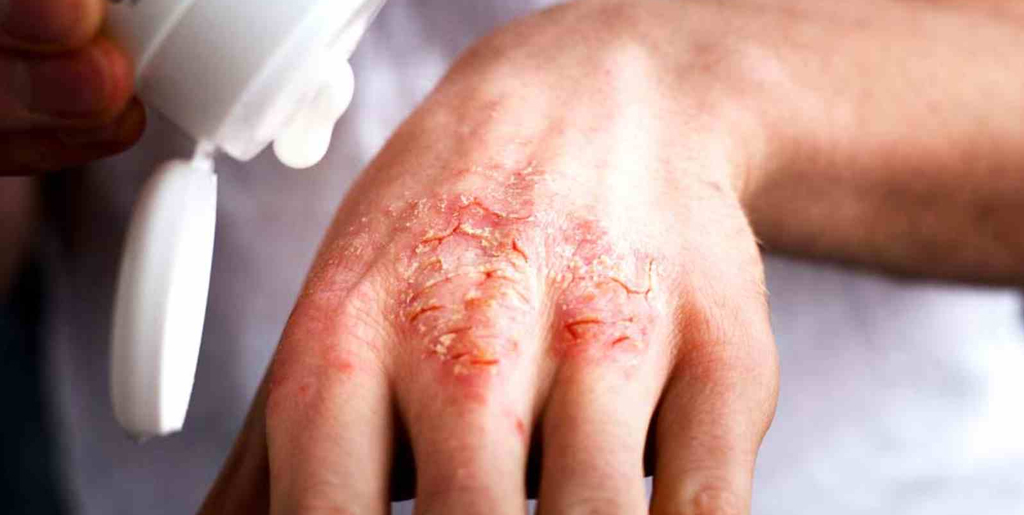
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
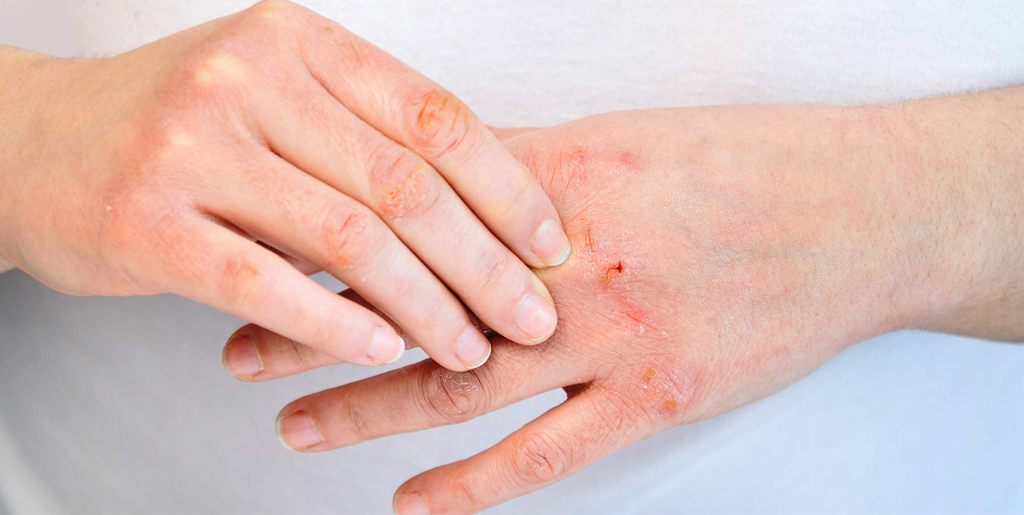
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Читайте также:

