Как лечить экзему барсучьим жиром
Обновлено: 19.04.2024
Назначили барсучий жир: полезные свойства, болезни при которых применяется
Издревле жир барсука считался хорошим общеукрепляющим лечебным средством. Он содержит большое количество необходимых компонентов - витаминов, полезных кислот и минеральных веществ. Барсуку они необходимы в долгий период спячки и сразу после нее, поскольку в это время он не питается, а организм должен продолжать нормально работать. Биологически активные вещества барсучьего жира имеют животное происхождение, поэтому их биодоступность выше, и усваиваются они лучше.
Полиненасыщенные жирные кислоты, содержащиеся в жире барсука, являются для человека незаменимыми, то есть они не производятся в нашем организме, мы должны получать их с пищей. Но рацион городских жителей далек от идеала, поэтому у них нередко возникает недостаток незаменимых жирных кислот, что чревато повышением уровня холестерина в крови и появлением атеросклеротических бляшек. Полиненасыщенные кислоты помогают нормализовать уровень холестерина, устранить воспалительные процессы, улучшить тканевое питание и обмен веществ.
Витамины, содержащиеся в жире барсука, улучшают состояние кожи, дарят блеск и силу волосам. Также благодаря наличию минеральных веществ, жир становится отличным средством для профилактики возникновения заболеваний, лечения хронических заболеваний различных органов и систем, позволяет восстановить резервы и улучшить работу иммунной системы. Однако один лишь барсучий жир не способен излечить от острых заболеваний, требующих медикаментозной терапии. Но ведь натуральное средство можно принимать вместе с обычными лекарствами - комплексное лечение всегда эффективнее.
При каких заболеваниях жир барсука бывает особенно полезен? Его применяют при болезных легких и дыхательных путей. Как вспомогательное средство жир употребляют при туберкулезе, считается, что он губителен для туберкулезной палочки. Рекомендуется пить жир барсука при бронхитах и пневмониях, а также при всех простудных заболеваниях. Его принимают растворенным в стакане подогретого молока, в теплом виде с медом (в соотношении 3 части меда и 1 часть жира) или просто так. Взрослым жир барсука необходимо пить 3 раза в день по 1 столовой ложке за полчаса до еды в течение двух недель. Затем он принимается уже 2 раза в день: утром и вечером, через пару часов после последнего приема пищи. Детям до 6 лет барсучий жир дается в количестве 1 чайной ложки. Очень полезно запивать жир отваром шиповника или зверобоя, это позволяет ему максимально усваиваться в организме. Если пить барсучий жир ни в обычном виде, ни с молоком и медом совсем не получается, можно употреблять его в капсулах, которые продаются в аптеке.

Помимо применения внутрь, жир барсука можно использовать наружно. При простуде детям втирают его в грудь, спину или стопы. Он обладает разогревающей способностью, укрепляет иммунитет и хорошо впитывается в кожу.
Нельзя не отметить хорошее воздействие барсучьего жира на сердечнососудистую систему. Его рекомендуют пить при ишемической болезни сердца, гипертонии, атеросклеротической болезни и нарушении мозгового кровообращения, так как он способствует нормализации давления, восстановлению сосудистой стенки и снижению уровня холестерина в крови.

Наконец, важно сказать о способности барсучьего жира улучшать состояние кожи и слизистых оболочек. Его применяют при длительно не заживающих ранах и язвах, в том числе и трофических при тромбофлебитах. Состояние кожи после нанесения барсучьего жира улучшается при псориазе, экземе, так как нормализуются процессы питания тканей. А еще он отлично разглаживает морщинки, увлажняет и создает омолаживающий эффект при равномерном нанесении на кожу лица тонким слоем.
Как и всякое средство, воздействующее на организм, барсучий жир имеет и противопоказания к применению. На него может развиваться аллергическая реакция, проявления которой начинаются легким зудом и крапивницей, а закончиться могут отеком Квинке. Поэтому перед применением нанесите немного жира на внутреннюю поверхность руки, если через некоторое время там появились зуд и покраснение, пить его вам не рекомендуется.
Важно соблюдать дозировку, указанную выше. При значительном ее превышении появляются тошнота, рвота и понос. Тем же, у кого имеются заболевания поджелудочной железы, желчного пузыря, желчевыводящих путей и печени, рекомендуется воздержаться от приема барсучьего жира, особенно в период их обострений, ведь жир станет для этих органов серьезной нагрузкой.
Не забывайте и том, что покупать жир барсука лучше всего в крупных муниципальных аптеках. Часто можно увидеть, как этот лечебный продукт продают охотники, но он вполне может оказаться подделкой, которую неопытный человек не сможет сразу отлить от жира настоящего. Также есть вероятность того, что он окажется низкокачественным из-за неправильного хранения, так что такую покупку вы совершите на свой страх и риск.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.

Вот еще продукты, провоцирующие псориаз:
- торты, пирожные, газированные напитки, содержащие большое количество сахара;
- алкоголь;
- полуфабрикаты.
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
- аскариды;
- острицы;
- лямблии;
- бычий цепень и другие.
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью "Все о псориазе во время беременности".

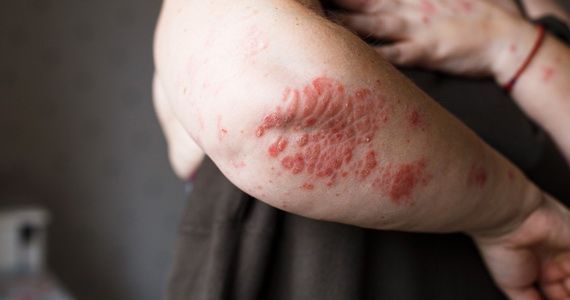
Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
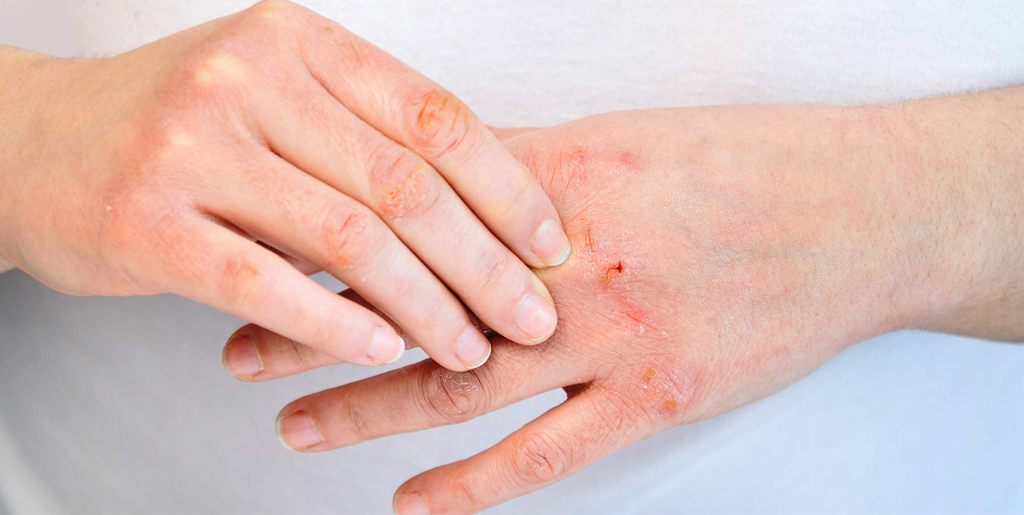
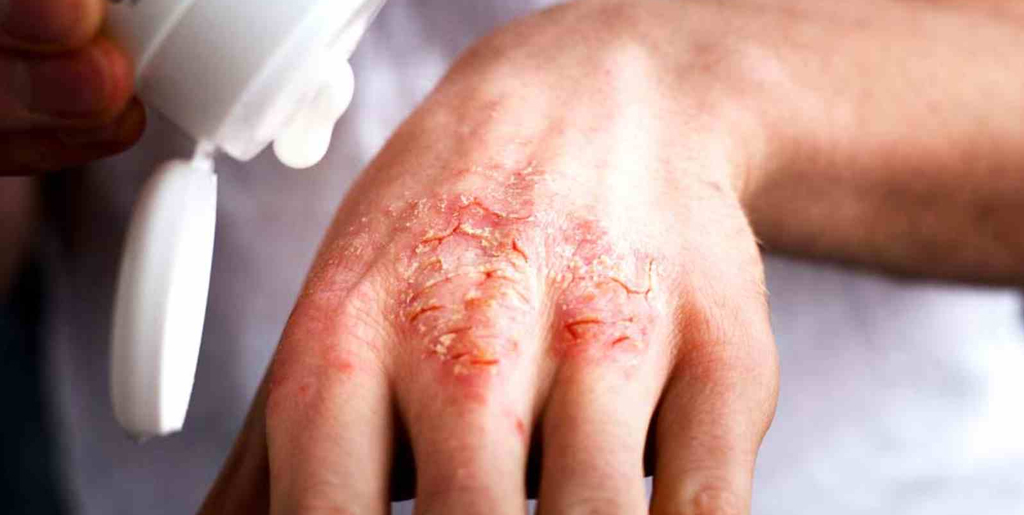
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
1. Большое значение имеет факторы, влияющие на образ жизни. При этом необходимо:
• Избегать раздражающих веществ и «влажной» работы по дому и на рабочем месте.
• Отказаться от применения раздражающих средств, немедленно заменив их другими продуктами, или создать физический барьер, используя виниловые или нитриловые перчатки с хлопчатобумажной подкладкой, либо сменить место работы.
• Избегать ношения латексных перчаток, поскольку при дерматите кистей высок риск аллергии на латекс.
• Восстановлению нормальной барьерной функции кожи способствует частое и обильное применение смягчающих препаратов. Простые недорогие эмолепты на основе вазелина так же эффективны, как и эмолепты, содержащие родственные коже липиды, что было продемонстрировано в двухмесячном исследовании с участием 30 пациентов, страдавших легким и умеренным дерматитом кистей.
• Каждый вечер перед сном в течение 3-5 минут принимать теплые ванночки для рук, наносить мазь триамцинолона 0,1% и надевать на всю ночь хлопчатобумажные перчатки, которые можно использовать неоднократно, даже если они впитают некоторое количество мази.
• При мытье посуды или уборке с применением моющих жидкостей надевать нитриловые перчатки поверх хлопчатобумажных.
• Не мыть руки обычным мылом, либо использовать только самые мягкие сорта (например, «Dove»). Пользоваться цетафилом (Cetaphil) - очищающим средством, не содержащим мыла.

2. Местные препараты для лечения экземы кистей:
• При воспалительном дерматите кистей местные стероиды являются препаратами первой линии. Мази считаются более эффективными и содержат меньше консервантов и добавок, чем кремы. Некоторые пациенты предпочитают основу в форме крема, поэтому при назначении местного стероида следует учитывать их предпочтения. Пусть лучше больной пользуется кремом, чем не пользуется мазью.
• Лечение можно начать с нанесения мази триамцинолона 0,1% два раза в день, поскольку это недорогой и эффективный препарат. Затем доза по возможности снижается, чтобы избежать атрофии кожи, стрий и телеангиэктазий.
• При лечении атопического и других аллергических типов дерматита кистей эффективны местные ингибиторы кальциневрина, такролимус и пимекролимус. Жжение кожи и неприятное ощущение тепла отмечается примерно у 50% пациентов, применявших такролимус местно и у 10% пациентов, которым назначался пимекролимус.
3. Фототерапия и ионизирующее излучение при экземе кистей:
• Для лечения пациентов с любой формой дерматита кистей применяются псорален и УФА-облучение (ПУВА).
• Лучи Гренца (ионизирующее облучение ультрамягкими рентгеновскими лучами или лучами Букки). Обычно требуется 200-400 рад (2-4 Грей), можно при менять 1—3 недели (всего 6 сеансов) после чего следует шестимесячный перерыв.
Экзема кистей
4. Системная терапия экземы кистей:
• При лечении самых тяжелых и торпидных случаев дерматита кистей можно назначить системный преднизон. Применяется пульс-дозировка: 40-60 мг ежедневно в течение 3-4 дней.
• Циклоспорин - мощное иммуномодулирующее средство, применяемое для лечения тяжелых и торпидных случаев атопического дерматита и дерматита кистей. К сожалению, после прекращения приема циклоспорина часто возникают рецидивы.
б) Наблюдение пациента врачом. Пациенты с хроническим дерматитом кистей психологически нуждаются в наблюдении врача до достижения контроля над заболеванием.
в) Список использованной литературы:
1. Warshaw Е, Lee G, Storrs FJ. Hand dermatitis: A review of clinical features, therapeutic options, and long-term outcomes. Am J Contact Dermat. 2003; 14:119-137.
2. Bolognia J. Dermatology. Mosby, London, 2003.
3. Warshaw EM, Ahmed RL, Belsito DV, et al. Contact dermatitis of the hands: Cross-sectional analyses of North American Contact Dermatitis Group Data, 1994-2004. J Am Acad Dermatol. 2007; 57(2):301-314.
4. Li LF,Wang J. Contact hypersensitivity in hand dermatitis. Contact Dermatitis. 2002;47:206-209.
5. Kucharekova M,Van De Kerkhof PC,Van Der Valk PG.A randomized comparison of an emollient containing skin-related lipids with a petrolatum based emollient as adjunct in the treatment of chronic hand dermatitis. Contact Dermatitis. 2003;48:293-299.
6. Warshaw F.M. Therapeutic options for chronic hand dermatitis. Dermatol Ther. 2004;17:240-250.

В клинику 5 декабря 2020 года обратился пациент с жалобами на болезненные высыпания и жжение в области ладоней и стоп, болезненность большого пальца правой стопы и изменение ногтей.
Жалобы
Высыпания локализовались на ладонях и стопах. Болезненность умеренная, усиливалась при ходьбе и контакте с водой.
Боль часто усиливалась к концу рабочего дня. Обезболивающие препараты облегчали её на несколько часов, но полностью не устраняли. После сна боль, как правило, снижалась или полностью исчезала.
Анамнез
Впервые высыпания появились в 2001 году. Пациент связывал их со стрессом. Количество обострений не помнит.
Высыпания на стопах появились месяц назад. Боли в области большого пальца правой стопы беспокоят две недели.
Самостоятельно периодически использовал крем Акридерм, который временно оказывал положительный эффект.
Был осмотрен ревматологом и хирургом. Ревматолог поставил диагноз «п сориатический артрит, олигоартритический вариант на фоне очагового псориаза ладоней и подошв » . Хирург предположил, что это псориаз.
Сопутствующие заболевания: гипертоническая болезнь II стадии, алиментарное ожирение II степени, остеохондроз поясничного отдела позвоночника.
Обследование
Патологический процесс расположен на ладонях и подошвах, представлен полиморфной сыпью в виде папул, пустул, чешуек и единичных эритематозно-сквамозных бляшек на локтях и передней поверхности правой голени (см. фото).
На ногтевых пластинах есть углубления, напоминающие ямочки напёрстка. Наблюдается частичный онихолизис (отслоение ногтя от ногтевого ложа) и п одногтевая псориатическая эритема. При такой экземе под ногтями образуются кровоизлияния, выглядящие как красные точки или пятна. Сами ногти толстые, мутные, слоятся, околоногтевой валик кончиков пальцев воспалён.
По результатам МРТ шейного отдела позвоночника выявлены дегенеративные изменения межпозвонковых дисков, дискоэкзофитарные комплексы позвонков С3–С4, С5–С6, С6–С7, спондилёз, спондилоартрозы шейного отдела позвоночника.
По результатам общего анализа крови: СОЭ (скорость оседания эритроцитов) 46 мм/ч, размер, количество лейкоцитов увеличено (13,3 × 10^9/л), С-реактивный белок 30,68, мм/л, ревмофактор 11,3 МЕ/л, мочевая кислота 457 мкм/л, холестерин 5,54 ммоль/л.
Читайте также:

