Как лечить дерматит на ногах между пальцами
Обновлено: 25.04.2024
От чего появился зуд между пальцами ног? Лечение грибка пальцев ног
Достаточно часто у многих людей появляется зуд между пальцами ног, что чаще всего является признаком грибкового поражения кожи. Все начинается с легкого покраснения между четвертым пальцем и мизинцем: сначала чувствуется только дискомфорт и зуд, а через некоторое время начинается локальное отслоение кусков кожи и возникают трещины. Микоз кожи между пальцами ног считается одним из самых распространенных дерматологических заболеваний.
По статистике в нашей стране им болеет каждый пятый человек. Возбудителем микоза кожи ног в большинстве случаях выступает грибок Tinea pedum, который растет и размножается в теплой и влажной среде. Поэтому чаще всего грибок поражает кожу тех, у кого сильно потеют ноги. Обычно повышенной потливостью ног страдают спортсмены и мужчины, которые носят плохо проветриваемую обувь и носки из синтетики. У женщин и детей грибковые заболевания ног встречаются редко. Заразиться грибком ног можно при непосредственном контакте с больным микозом ног и при использовании его вещей, в частности полотенца, педикюрных принадлежностей и тапочек, но подхватить его можно и при посещении бассейна, сауны, бани и других мест, где люди ходят босиком. Больше других грибком между пальцами ног страдают люди с пониженным иммунитетом и нарушением обмена веществ.
В целом зуд и дискомфорт при грибковых поражениях пальцев ног незначительные и поэтому большинство людей предпочитают их игнорировать. Но если своевременно не начать лечение грибка между пальцами ног, то через некоторое время он переселяется на ногти, что приводит к тому, что ногтевая пластина утолщается, меняет свой цвет и начинает слоиться. Особенно часто это встречается у больных сахарным диабетом и при длительном приеме антибиотиков. Избавиться от кожного грибка между пальцами в принципе несложно.
Ежедневно утром и вечером надо мыть ноги, тщательно намыливая кожу между пальцами хозяйственным мылом. Затем сушить межпальцевые области феном или одноразовым полотенцем, и в завершении процедуры нанести на чистую сухую кожу мазь клотримазол. Также прекрасно справляются с грибком между пальцами препараты миконазол, экзодерил, низорал, ламизил и десенекс. Чтобы предотвратить повторное заражение грибком ног, необходимо носить открытую обувь, каждый день менять носки и обрабатывать внутреннюю поверхность обуви уксусом, раствором формалина или хлоргексина. Но все эти средства для обработки обуви имеют неприятный запах, избавиться от которого можно только длительным проветриванием.
Поэтому предпочтительно дезинфицировать обувь специальным аппаратом, который помещается в обувь и выделяет ультрафиолетовые лучи, оказывающие антигрибковое действие. Также для обработки обуви можно купить в аптеке жидкость "Самаровка", протереть ею обувь изнутри и подержать в герметичном пакете около 3-х часов. Самым важным условием при лечении грибка между пальцами является регулярность. Нельзя отказываться от ежедневного ухода за ногами и применения мазей сразу же, как только прекратится зуд и исчезнет покраснение на коже. Лечение надо проводить в течение еще одной недели после исчезновения видимых симптомов поражения грибком.
Существуют множество народных способов лечения грибка между пальцами ног, которые также оказывают хороший эффект при регулярном их применении. Самые популярные народные методы лечения грибка, которые привлекательны дешевизной и легкостью приготовления лекарственного средства, следующие:
1. Заварите 50 мл крепкого чая и добавьте в него две чайные ложки 9% уксуса. Смочите ватные тампоны в чайно-уксусном растворе и протирайте им пораженные грибком участки кожи. Чем чаще вы будете проводить эту процедуру в течение дня, тем быстрее произойдет заживление кожи.

2. Купите в аптеке флакончик глицерина, перелейте его в 0,5 литровую банку, добавьте туда столько же 70% уксуса, закройте банку крышкой и несколько раз встряхните. Полученным лекарством протирайте кожу между пальцами до полного исцеления от грибка.
3. Ежедневно делайте ванночки для ног из морской соли, высушите кожу между пальцами и смажьте соком чистотела или алоэ.
4. Приготовьте теплую ванну для ног, добавив на 2 литра воды 1 чайную ложку соды и 1 кг соли. Попарьте ноги в ванночке и хорошенько протрите ноги тряпочкой. Ополаскивать водой ноги не нужно, грибок не любит соль. Чтобы избавиться от него рекомендуют даже спать в чистых носках, посыпав в них немного соли.
5. Хорошо помогают от зуда между пальцами ножные ванночки с добавлением яблочного уксуса. Подержите 15-20 минут ноги в ванне, затем протирайте пораженные места настойкой прополиса или маслом чайного дерева.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дерматит – обширная группа заболеваний, связанных с воспалением кожи.
Он может возникнуть на любых участках тела, в том числе на ногах.
Поговорим о том, какие виды дерматитов могут поражать кожу нижних конечностей.
Обсудим методы лечения этой патологии в разных клинических ситуациях.

Простой контактный дерматит на ногах
Дерматит на коже ног может возникать вследствие воздействия химических раздражителей.
Контактный дерматит бывает простым или аллергическим.
При простом кожа воспаляется вследствие воздействия вещества, способного вызывать признаки дерматита на ногах у любого человека.
А при аллергическом – только у тех, кто имеет повышенную чувствительность к определенным химическим соединениям.
Причиной простого дерматита на ногах может быть попадание на коже извести, кислот, керосина, фенола и множества других веществ.
Это заболевание острое, а не хроническое.
Оно возникает при каждом контакте с раздражающим веществом, но человек обычно старается избегать подобных контактов.
Как выглядит дерматит на ногах?
На коже появляются красные пятна с четкими границами.
Возможно появление бляшек с мелкими множественными пузырьками.
Нередко формируются эрозии, из которых сочится сукровица или кровь.
Она подсыхает с формированием корочек.
Простой контактный дерматит проходит через несколько недель.
За этот период морфологические элементы появляются в такой последовательности:
- эритема (красные пятна);
- пузыри или мелкие везикулы;
- эрозии, иногда кровоточащие;
- корки; .
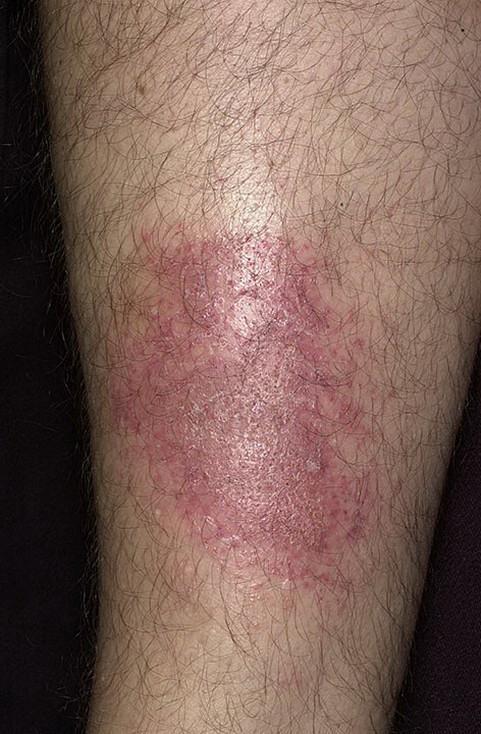
Некоторые люди контактируют с раздражающими химическими веществами постоянно.
Причины тому могут быть разными.
Человек может не знать о свойствах того или иного химического соединения, использовать его с лечебной целью или применять на работе без специальных средств защиты.
В этом случае простой контактный дерматит становится хроническим.
Он характеризуется воспалительным уплотнением и отеком кожи.
Появляется шелушение, трещины и корки.
Со временем развивается лихенизация – кожа утолщается, усиливается кожный рельеф.
Аллергический дерматит на ногах
Аллергический контактный дерматит отличается тем, что воспаление кожи становится реакцией на химическое соединение.
У большинства людей оно может не вызывать никаких симптомов.
То есть причиной является индивидуальная реакция гиперчувствительности.
Воспаление кожи возникает только в месте контакта с аллергеном.
Оно может развиться везде: на пальцах, между пальцами ног, на сгибе ноги и т.д.
Дерматит имеет четко ограниченные очаги, но они обычно немного выходят за пределы зоны контакта с аллергеном.
Развивается этот вид заболевания у взрослых людей.
У маленьких детей патология встречается очень редко.
При внешнем осмотре ключевым отличием аллергического контактного дерматита от простого является наличие папул.
В остальном проявления очень похожи.
Кроме того, он чаще протекает в хронической форме.
Потому что если раздражающие кожу химические вещества в большинстве случаев человеку известны, и он стремится оградить себя от них, то аллергены выявить удается не всегда.
К тому же, аллергический контактный дерматит – это реакция гиперчувствительности замедленного типа.
Она развивается только через 2-3 недели после контакта с аллергеном.
Соответственно, человек не в состоянии вспомнить, какие вещества контактировали с кожей ног за это время.

Выявить аллерген часто удается только при помощи кожных проб в условиях медицинского учреждения.
При остром аллергическом контактном дерматите контакт с аллергеном приводит к появлению красных пятен.
Затем на их месте образуются папулы (красные пупырышки) и везикулы (водянистые маленькие пузырьки).
Разрешение морфологических элементов сопровождается образованием корочек.
Затем они отходят.
На месте корочек остается шелушащаяся кожа.
При хроническом аллергическом дерматите на ноге появляются папулы, затем шелушение.
Со временем развивается лихенизация (утолщение и огрубение кожи) и экскориации (повреждения кожи в результате расчесов).
Атопический дерматит на ногах
Атопический дерматит – это воспаление кожи наследственного происхождения, вызванное аллергической реакцией.
От контактного аллергического дерматита он отличается отсутствием четкой локализации.
Сам термин «атопия» с греческого переводится как «без места».
Для патологии характерна сезонность.
Обычно заболевание обостряется зимой, а его симптомы затухают летом.
Возникает атопический дерматит где угодно: и на ногах, и на руках, и подошвах, голенях, лице и т.д.
Обычно заболевание манифестирует в детском возрасте.
В 60% случаев первое обострение возникает в ребенка до 1 года.
Ещё в 30% случаев – от 1 до 5 лет.
Остальные 10% людей получают первое обострение до 20 лет.
У взрослых атопический дерматит впервые не возникает.
Это хроническое врожденное заболевание – если его не было в детстве, то и в зрелом возрасте уже не будет.
Основные жалобы пациентов:
- сухость кожи;
- нестерпимый зуд;
- расчесывание кожи;
- её утолщение.
Часто наблюдаются сопутствующие аллергические заболевания – поллиноз, бронхиальная астма и т.д.
Провоцирующие факторы, вызывающие обострение:
- беременность;
- эмоциональные нагрузки;
- менструация;
- инфекционные заболевания;
- шерстяная одежда.
В острой стадии атопического дерматита на ногах и других участках тела появляются красные пятна, бляшки и папулы.
Иногда они сопровождаются шелушением.
Кожа выглядит отечной.
Со временем появляются эрозии и корки.
При присоединении вторичной инфекции возможны пустулы (небольшие гнойнички).
В хронической стадии атопического дерматита на ногах утолщается кожа.
Усиливается кожный рисунок.
На месте волосяных фолликулов появляется большое количество маленьких папул.

Возможно появление трещин на коже – особенно на ступнях ног.
Один из характерных признаков атопического дерматита – это белый дермографизм.
Если провести по коже ногтем, появится белая, а не красная полоса, что связано со спазмом мелких сосудов.
Сильнее всего выражены симптомы атопического дерматита на ногах у детей.
По мере взросления обострения становятся слабее, а ремиссии – дольше.
Обычно болезнь длится не больше 20 лет.
В редких случаях атопический дерматит начинается в зрелом возрасте.
Он характеризуется тяжелым клиническим течением.
Холодовой дерматит на ногах
Холодовой дерматит – это присутствие в крови иммуноглобулинов, растворяющихся при температуре тела.
Но в условиях низкой температуры они выпадают в осадок и провоцируют воспалительную реакцию.

Такие иммуноглобулины называют криоглобулинами.
Есть несколько их типов.
Криоглобулины могут быть:
- моноклональными (могут вызывать гангрену кончиков пальцев);
- поликлональные (провоцируют геморрагическую сыпь);
- смешанные.
Обычно при моноклональной криоглобулинемии дерматита нет.
Кожной воспалительной реакцией сопровождается поликлональная криоглобулинемия.
На переохлажденных участках кожи появляются мелкие участки кровоизлияний.
Дерматит на руках – неприятное заболевание, которое может тревожить любого человека.
Правда, как отмечают медицинские работники, страдают от недуга в основном представительницы женского пола.
Под дерматитом понимают воспалительный процесс, который затрагивает кожные покровы.
Чем лечить дерматит на руках, часто интересуются пациенты у своих лечащих врачей, и каковы симптомы этой болезни.
Какие мази помогут, и есть ли народные рецепты, способные избавить от заболевания?
Причины дерматита на руках
Многих пациентов волнуют причины развития заболевания. Ведь симптомы редко появляются на пустом месте.
Как отмечают врачи, факторов, способствующих развитию патологии, может быть несколько.
Выделяют, например:
- Различные физические раздражители
В эту обширную группу входят физические явления, такие как трение, действие некоторых видов облучения, температурный режим.
Лучший пример действия физических факторов – дерматит холодового типа.
Развивается из-за резкого спазма периферических сосудов на холоде.
Отсутствие полноценного кровотока быстро приводит к воспалительной реакции.
- Раздражители биологической природы
В эту группу обычно входят различные растения.
Самый наглядный пример – действие крапивы на кожные покровы любого человека.
Однако важно иметь в виду, что симптомы патологии могут появляться и при контакте с другими растениями.
- Раздражители химического происхождения
В повседневной жизни мы постоянно сталкивается с различными химическими агентами.
Они могут вызывать негативную реакцию со стороны кожных покровов.
В первую очередь стоит вспомнить средства для стирки белья, а также для мытья посуды.

Подобные средства способны вызывать шелушение и раздражение кожных покровов, что и является яркой картиной дерматита.
Список аллергенов очень обширен и вариабелен для каждого отдельного человека.
Люди могут страдать от аллергии, проявляющейся поражениями кожи.
При контакте, например, с животными, пыльцой, продуктами питания, некоторыми медикаментами, косметическими средствами и др.
Предугадать, какой агент внешней среды станет аллергеном для того или иного человека бывает не просто сложно, но и вовсе невозможно.
Атопическая предрасположенность также может вести к поражению кожи.
Более того, в значительном числе случаев в качестве основополагающего фактора выступает именно она.
А остальные факторы лишь способствуют тому, чтобы заболевание расцветало буйным цветом.
Различные хронические патологии внутренних органов, эндокринные заболевания, неполадки в работе организма – все это может привести к тому, что кожный покров ответит воспалительной реакцией на любое стороннее воздействие.
В связи с этим при оценке тяжести и выборе способов его лечения стоит учитывать также общее состояние организма человека.
Дерматит у взрослого на руках может появляться по огромному числу причин.
Задача врача – установить их и дать рекомендации по грамотному прекращению воздействия на организм вредных факторов.
Дерматит на руках: разновидности болезни
Многие пациенты задаются вопросом о том, какие виды дерматита на руках встречаются в медицинской практике.
Вариантов заболевания очень много.
В первую очередь недуг принято делить на несколько разновидностей в зависимости от причины.
Наиболее часто диагностируются:
При атопии основной фактор развития заболевания – генетический.
Именно из-за наличия предрасположенности пациент страдает от проявлений патологии.
Контактный вариант – еще один частый вид заболевания, диагностируемый дерматологами.
В этом случае патология развивается из-за того, что кожные покровы пациента достаточно часто контактируют с различными раздражающими агентами.
Это могут быть, например, моющие и стирающие средства, неподходящие ткани и др.
О солнечном типа заболевания говорят в том случае, если у пациента появляются признаки патологии после пребывания на солнце.
В зависимости от того, насколько сильно выражена болезнь, даже кратковременное пребывание на солнце может приводить к негативным последствиям.
Заболевание аллергической природы развивается в том случае, если руки пациента контактируют с чем-либо, на что у него аллергия.
Это может быть, например, какой-либо продукт питания, неверно подобранный крем, мазь для ухода за кожей и др.
Существует множество других вариантов заболевания, которые знает любой хороший врач-дерматолог.
Важно также деление патологии на острую и хроническую.
Хронический дерматит на руках обычно имеет рецидивирующее течение.
Поддается лечению значительно сложней, чем острый вариант патологии.
Симптоматика дерматита рук
Симптомы поражения рук должны быть хорошо известны любому человеку.
Это поможет своевременно обнаружить заболевание и обратиться к врачу.
В результате удастся предотвратить переход острой формы в хроническую.
Об остром процессе говорят обычно следующие жалобы:
- интенсивный зуд в проблемной зоне, появление жжения, болевых ощущений;
- изменение цвета кожных покровов в зоне негативного воздействия на красный или темно-розовый;
- появление специфического отека, который в зависимости от тяжести болезни может значительно варьироваться по выраженности;
- сильный дерматит на руках может проявляться пузырьками, которые со временем лопаются, оставляя после себя болезненные, длительно заживающие эрозии и трещины, зоны шелушения.
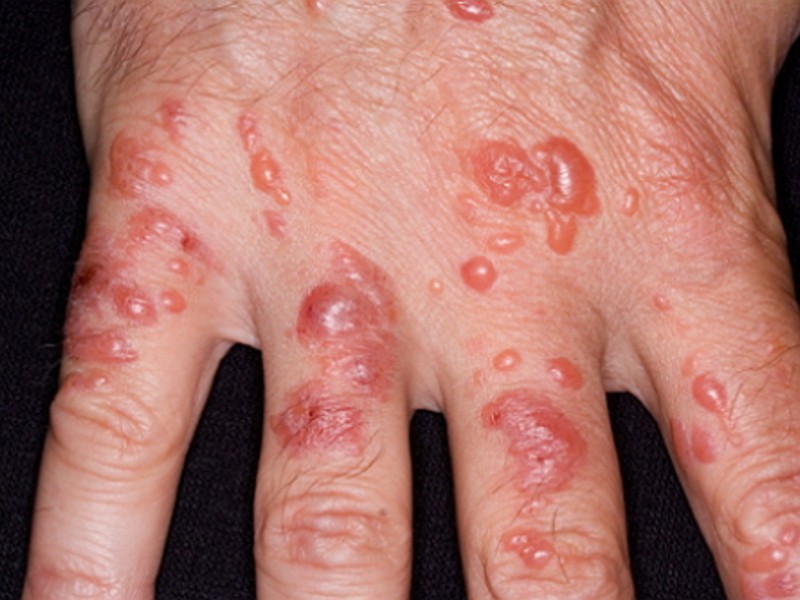
Хронические признаки дерматита на руках обычно отличны от острых.
Картина дополняется:
- утолщением некоторых слоев дермы;
- выраженным шелушением кожных покровов;
- изменением цвета кожных покровов на синюшный;
- образованием участков повышенной сухости, склонным к появлению трещин;
- постепенной атрофией эпидермиса.
Первые признаки дерматита на руках
Важно иметь в виду, что заболевание развивается далеко не сразу.
Нужно внимательно следить за собственным здоровьем кожи рук, чтобы не пропустить первые тревожные признаки.
В первую очередь дерматит на руках у ребенка или взрослого проявится следующими признаками:
- зуд кожного покрова;
- отечность;
- покраснение проблемной зоны;
- скачок местной температуры тела;
- возможны болевые ощущения.
Именно эти симптомы являются «красными флажками» и постепенно нарастают по мере ухудшения состояния пациента.

При осмотре кожи можно обратить внимание на то, что она напоминает по структуре треснутое стекло.
Это значит, что на ней сильнее видны ранее незаметные линии.
А также определяются очаги образований, напоминающих папулы, которые могут быть заполнены светлой жидкостью.
Также осмотр позволит определить наличие эрозий и трещин, которые остаются после того, как папулы с жидкостью прорвутся.
В большинстве случаев появление болевого синдрома связывают именно с образованием трещин и эрозий.
До того, как они сформируются, боли могут отсутствовать, даже если прочая симптоматика выражена явно.
Диагностика дерматита рук
Многие пациенты спрашивают, какой врач поможет при данном заболевании.
Обращаться стоит в первую очередь к дерматологу.
Этот медицинский работник сможет оценить симптомы болезни и дать оптимальные рекомендации относительно лечения.
Прежде чем будет назначена терапия, доктору необходимо будет провести ряд исследований.
С их помощью удастся установить, какова причина развития болезни.
Рекомендуется обычно сдать:
- анализы крови, а также мочу, чтобы установить, каково общее состояние организма, и нет ли каких-либо тревожных отклонений, свидетельствующих о хронических патологиях, не затрагивающих эпидермис;
- аллергопробы помогут установить, есть ли у обратившегося человека аллергия и, если есть, то на что именно;

- соскоб с кожи – еще один метод диагностики, который применяется для того, чтобы убедиться, что эпидермис человека не затронут никакими инфекционными процессами, которые могут вызывать неприятные симптомы;
- выполнение биопсии – исследование, которое показано далеко не всем пациентам, может потребоваться при подозрении на новообразования или другие злокачественные процессы в коже.
Важно помнить о том, что помимо консультации у дерматолога может потребоваться консультация аллерголога.
Это особенно важно в том случае, если у пациента диагностирована аллергия.
Что использовать для лечения дерматита рук
Применяются медикаментозные средства, которые могут использоваться как для приема внутрь, так и для наружной обработки кожных покровов.
Для приема внутрь рекомендуются:
- противоаллергические средства, которые купируют воспалительный процесс, облегчат общее состояние человека (Зодак, Зиртек, Кларитин и др.);
- сорбенты, которые помогут нормализовать работу ЖКТ, нормализовать процессы пищеварения, вывести из организма патологические вещества, способные запускать негативные реакции;
- витамины при дерматите на руках, необходимы для нормальной регенерации кожных покровов, адекватного противостояния инфекционным процессам.
Крем, гель или мазь – отдельная и очень важная часть терапии.
Местные средства способны останавливать воспалительный процесс, устранять зуд, увлажнять кожу, уменьшать интенсивность шелушения.
Сегодня существует огромное количество средств для местного ухода.

Например:
- Эплан – средство с выраженным антибактериальным, регенерирующим воздействием на кожные покровы, которое также используют при ожоговых поражениях кожи;
- Пантенол – одно из самых популярных и эффективных средств, которое способствует процессам регенерации, насыщает кожные покровы влагой;
- Радевит – средство на основе витамина A, имеющее яркий регенеративный эффект, также способно уменьшать выраженность зуда;
- Фенистил – противозудное средство, выпускаемое в основном в виде геля, обладает охлаждающим эффектом, устраняя желание расчесывать зоны поражения;
- Ла-кри – еще один эффективный успокаивающий крем, устраняющий шелушение, зуд, гиперемию, обладает также выраженным увлажняющим эффектом.
Важно помнить о том, что мало просто применять лекарственные средства.
Важным этапом в лечении контактного дерматита на руках и других видов патологии является своевременное устранение раздражающих факторов.
Это значит, что если выявлена аллергия, необходимо прекратить контакт с аллергеном.
Если причина в контакте с какими-то негативными факторами, рекомендуется избегать их действия и т.д.
Глюкокортикоиды и иммунодепрессанты при дерматите рук
Если не проходит дерматит на руках, несмотря на все усилия, врач моет прибегнуть к глюкокортикоидам или средствам из группы местных иммунодепрессантов.
Среди глюкокортикоидов чаще всего используют:
- Акридерм;
- Клобетазол;
- Локоид;
- Синолар и др.
Эти средства рекомендуется использовать только короткими курсами для того, чтобы устранить выраженный воспалительный процесс.
Важно помнить о том, что препараты при длительном использовании провоцируют развитие атрофии кожных покровов.
А также могут приводить к появлению системных эффектов.
Системные эффекты в основном появляются в том случае, если наносить их на зону лица, где кровоток очень интенсивен.
Но не исключено их появление и при использовании на конечностях.
Современная альтернатива глюкокортикостероидам – это иммунодепрессанты местного применения.
Часто используются Элидел при дерматите рук, а также Протопик.

В основе этих препаратов лежат вещества, которые способны устранить местные воспалительные реакции за счет подавления агрессивности иммунитета, облегчив состояние пациента.
Средства применяют с осторожностью.
Так как в некоторых случаях они могут провоцировать развитие бактериальных и грибковых инфекций.
Способы помощи ребенку при дерматите на руках
Лечение дерматита на руках у ребенка еще более сложное, чем у взрослого человека.
Объясняется это тем, что в детском возрасте использование многих лекарственных средств или существенно ограничено, или вовсе находится под запретом.
При появлении признаков болезни, необходимо обязательно показать малыша педиатру.
А не предпринимать попытки избавиться от болезни самостоятельно.
Только детский врач совместно с дерматологом и аллергологом смогут подобрать оптимально лечение, чтобы малыш не мучился от симптомов болезни.
В первую очередь рекомендуется устранить тот фактор, который провоцирует появление воспалительных кожных реакций.
Главное – правильно определить фактор.
Устранение патологического агента уже сыграет большую роль в терапии.
После назначают крема и мази без глюкокортикостероидов и иммунодепрессантов.
Рекомендуется отдавать предпочтение, например, Пантенолу или Радевиту.

Так как эти средства обладают высокой степенью безвредности.
А Пантенол и вовсе применяется, чтобы лечить у грудничков опрелости, что говорит о высокой степени его безопасности.
Препараты системного действия, иммунодепрессанты, а также глюкокортикостероиды стараются назначать в исключительных случаях.
Их применение рекомендовано, если устранение провоцирующего фактора и использование местных безопасных средств не дали достаточной эффективности.
Возможные осложнения при дерматите рук
Дерматит кистей рук – неприятное заболевание.
Она не только существенно снижает качество жизни пациентов, но и способно приводить к ряду серьезных осложнений.
Среди них:
- вероятность развития экземы, которая формируется в том случае, если на открытые ранки оседает бактериальная, грибковая или вирусная инфекция (заболевание довольно сложно поддается лечению и доставляет пациентам множество неудобств);
- вероятность формирования сепсиса в том случае, если организм человека недостаточно готов к тому, чтобы бороться с патогенными микроорганизмами, и пропустил их вглубь, позволяя попасть в кровь и органы;
- развитие психоэмоционыльных расстройств, которым способствуют постоянный зуд и жжение в зонах поражения.
Естественно, если дерматит лечить своевременно и полноценно, избежать осложнений болезни можно будет без особого труда.
Профилактика дерматита на руках
Лучшее средство от дерматита на руках – это своевременная его профилактика.

Чтобы не столкнуться с заболеванием, пациентам всех возрастов и обоих полов рекомендуется:
- использовать перчатки при мытье посуды и стирке белья, чтобы ограничить контакт кожи с агрессивными моющими средствами;
- выбирать средства для мытья посуды и стирки белья, которые будут иметь в своем составе минимум агрессивных реагентов;
- защищать руки перчатками или варежками в морозное время года;
- использовать качественные средства для ухода за кожей рук, обладающие высокой способностью к увлажнению;
- при наличии аллергии избегать контакта с аллергенами, которые могут спровоцировать обострение болезни;
- пользоваться увлажняющими кремами для рук, чтобы защитить кожные покровы от воздействия негативных факторов внешней среды и обеспечить достаточное увлажнение.
Если возник вопрос о том, как вылечить дерматит на руках, всегда необходима врачебная консультация.
Заниматься самолечением при этом заболевании не рекомендуется.
Так как оно довольно быстро хронизируется и в будущем может значительно снизить качество жизни пациента.
Обращение к медику защитит не только от хронизации процесса, но и от возможных осложнений.
При появлении дерматита на руках обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.
Мозоль между пальцами появляется в результате постоянного механического раздражения кожи.
В медицине используется термин механически индуцированный гиперкератоз, что отражает и причину, и суть данного процесса.
В результате постоянного травмирующего воздействия на кожу происходит её утолщение.
Это связано с включением механизмов компенсации.

Мозоль дает защиту от физических повреждающих факторов, препятствуя травмированию глубоких слоев кожи.
С другой стороны, сама по себе мозоль часто является источником болевых ощущений, причиной дискомфорта и фактором нарушения трудоспособности.
Поэтому от неё желательно избавиться как можно быстрее.
Мозоль между пальцами: распространенность и причины
Чаще всего появляется мозоль между пальцами ног, реже – между пальцами рук.
Они распространены как среди молодых людей, так и среди пожилых пациентов с хроническими заболеваниями.
Нарост как мозоль между пальцами ног может появиться в результате:
- занятий спортом;
- тяжелого физического труда;
- любой деятельности, связанной с механическим трением (лазание по канату, работа в сельском хозяйстве и т.д.);
- ношения неудобной обуви, которая натирает кожу.

В большинстве случаев люди, у которых появились шишечки типа мозоли между пальцами, не обращаются к врачу.
Гиперкератоз они не считают заболеванием.
На самом деле решением подобных проблем занимаются врачи-дерматологи.
Вне зависимости от причины, мозоли между пальцами ног могут быть весьма опасными.
Чем опасны мозоли?
Не стоит полагать, что мозоль – это безобидный косметический дефект.
Данное образование может стать причиной значительного дискомфорта и даже вызывать осложнения.
Особенно опасен механически индуцированный гиперкератоз в пожилом возрасте и у пациентов с сопутствующим сахарным диабетом.
Очень часто мозоль между пальцами болит, что может стать причиной нетрудоспособности.
При локализации на руке человек не способен выполнять свою работу.
Если же болезненное образование находится на ноге, часто он не может нормально ходить, так как каждый шаг сопровождается болевыми ощущениями.
Пожилой человек в результате появления мозоль между пальцами мизинца ноги может упасть и травмироваться.
У больных диабетом мозоли гиперкератоз может осложняться формированием трофических язв.
У пожилых пациентов нередко появляются трещины.
В случае диабета они очень долго заживают или не заживают вовсе.
Трещины – это входные ворота для инфекций.
У здорового человека может возникнуть нагноение.
Длительный и тяжелый воспалительный процесс нередко требует хирургического лечения и длительного восстановления.
А при диабете, в условиях сниженного иммунитета и плохого кровообращения, появление трещин и трофических язв на фоне гиперкератоза в итоге может привести к потере конечности.
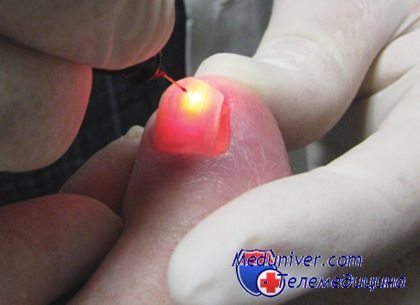
Поэтому нужно следить, чтобы мозоли не формировались.
А при их появлении желательно обращаться к врачу для получения лечения.
Необходимость визита к специалисту связана также с тем, что человек может перепутать мозоль с другим заболеванием, которое внешне выглядит точно так же.
Мозоль между пальцами: основные факторы риска
Существует множество факторов риска формирования мозолей между пальцами и на других участках кожи ног.
Они бывают контролируемыми и неконтролируемыми.
К числу неконтролируемых факторов относят:
Возраст.
У мужчин пик обращаемости к врачам по поводу механически индуцированного гиперкератоза стоп приходится на возраст от 50 до 60 лет.
Женщины гораздо чаще обращаются в 60-70 лет.
При этом рецидивы чаще развиваются у лиц после 65 лет, о чем свидетельствует статистика повторных обращений к дерматологу по поводу мозолей.
В качестве основной причины воздействия возрастного фактора называют изменения кожи.
У пожилых людей:
- повышается частота дерматологических заболеваний;
- происходит обезвоживание эпидермиса;
- уплощаются кератиноциты (клетки рогового слоя);
- снижается толщина подкожно-жирового слоя.
Пол.
У женщин мозоли появляются в полтора раза чаще, чем у мужчин.
Причины этого не известны.
Исследования показывают, что эластичность кожи у женщин выше, что должно уменьшить частоту формирования мозолей.
Некоторые авторы связывают повышенный риск гиперкератоза с предпочтениями в обуви.
Для женщин красота часто важнее комфорта.
Они выбирают обувь с узким носком, которая повышает риск формирования мозолей.
Форма стопы.
Различные формы стопы приводят к формированию зон перегрузки при ходьбе.
Основные факторы риска:
- эквинусная и эквиноварусная деформации;
- низкая высота продольного свода стопы (повышает риск мозолей в 3,5 раза);
- увеличение высоты свода (провоцирует появление гиперкератоза на больших пальцах и мизинцах);
- плантарфлексия;
- длинная плюсневая кость;
- вальгусная деформация первого пальца.
Существует также контролируемые факторы риска, влияющие на вероятность возникновения участков гиперкератоза.
Так как они называются контролируемыми, соответственно, они поддаются контролю.
Поэтому знание этих факторов важно для людей, которые хотят предотвратить появление мозолей.
К числу таких факторов относятся:
- масса тела – при избыточном весе риск гиперкератоза возрастает;
- стоячая работа;
- бег на большие дистанции;
- ношение узкой обуви – в большей мере проблема характерна для женщин;
- повышенная потливость ног (плохая вентиляция обуви, слишком теплые носки и т.д.);
- использование неправильно подобранных ортопедических стелек.
Риск появления мозолей увеличивают некоторые заболевания.
К числу таких относятся ревматоидный артрит, артроз коленного или тазобедренного сустава, сахарный диабет.
Сухие мозоли между пальцами
Существует три наиболее часто встречающихся вида мозолей между пальцами:
К редко встречающимся относятся фиброзная и васкулярная (сосудистая) мозоль.
Сухая мозоль представляет собой участок утолщенного рогового слоя эпидермиса (верхнего слоя кожи).
Обычно он полупрозрачный, имеет желтый или естественный телесный цвет.

Такая мозоль имеет четкие границы.
Толщина её равномерная на всем протяжении гиперкератоза.
Наиболее частая локализация:
- плюснефаланговые суставы;
- пятка;
- нагружаемые участки подошвенной и боковой поверхности стоп.
Часто сухие мозоли бывают болезненными.
В состоянии покоя они обычно не болят.
Но при надавливании на них возникает болевой синдром.
Такие формы гиперкератоза нередко вызывают у человека затруднение при ходьбе.
Одной из разновидностей сухих мозолей является подногтевой гиперкератоз (врастающая мозоль).
При этом кератинизация затрагивает область гипонихия.
Это самый нижний слой ногтевой пластины.
Он представляет собой ростковый слой эпидермиса.
В результате такой мозоли роговой слой растет под дистальный (концевой) край ногтя.
Это состояние может быть следствием онихомикоза.
Мозоли между пальцами со стержнем
Стержневая мозоль представляет собой круглой формы плотный участок гипертрофированного рогового слоя эпидермиса.
Он имеет ровные края.
Располагается в области давления выступающих фрагментов костей на мягкие ткани.
Чаще всего такие образования формируются на боковых поверхностях пальцев (например, между мизинцем и безымянным пальцем).

Во внешнем виде отличие от сухой мозоли состоит в том, что в центре находится стержень.
Он представляет собой полупрозрачную зону высокой плотности.
Направлен стержень в глубину эпидермиса.
По мере удаления поверхностных её слоев, центральная часть становится все более заметной.
Стержень формируется в результате чрезмерного деления эпителиоцитов под действием высокого механического давления.
Вертикальная пальпация такой мозоли практически всегда сопровождается болевыми ощущениями.
Они обусловлены тем, что нервные окончания оказываются сдавлены костным выступом с одной стороны и стержнем участка гиперкератоза – с другой.
Мягкая мозоль между пальцами
Мягкая мозоль имеет обычно белый цвет.
Она возникает чаще всего между пальцами ноги – обычно между мизинцем и 4 пальцем.
Такая мозоль является результатом повышенного потоотделения или плохой вентиляции стопы.
Постоянная влажность вызывает мацерацию кожи.
Результатом становится гиперкератоз, приводящий к утолщению эпидермиса.
Со временем здесь могут образоваться болезненные трещины и эрозии.
Часто происходит вторичное инфицирование грибком.
Часто мягкую мозоль в виду особой локализации называют межпальцевой.
Другие виды мозолей между пальцами
Встречаются также другие виды мозолей между пальцами, хотя и значительно реже.
Сосудистая мозоль с виду напоминает стержневую.
Она развивается на том же месте – в участках давления костных выступов на мягкие ткани.
Отличие заключается лишь в том, что под действием сильного давления происходят разрывы базальной мембраны.
В результате сосуды из дермы начинают прорастать в эпидермис.
Существует также нейрофиброзная мозоль – самая болезненная из всех.
Она очень плотная.
На вид практически ничем не отличается от сухой.
Но при удалении её верхнего слоя открывается пористая структура ограниченного участка гиперкератоза.

В отдельную форму также выделяют омозолелость.
Это крупная область гиперкератоза с избыточным ороговением без четких границ.
Особенностью омозолелости является отсутствие болевых ощущений при пальпации или давлении.
Это участки с утолщенной кожей, которые могут быть как следствием механического воздействия, так и дерматологического заболевания (первичное нарушение кератинизации).
Дерматофития (грибок) стоп. Диагностика и лечение
Везикулезная дерматофития стоп с пузырями, которые являются следствием воспалительной реакции на дерматофитию Реакция аутосенсибилизации при воспалительной дерматофитии стоп на коже кисти. Для реакции аутосенсибилизации, которая известна также как ID-реакция, характерны везикулы между пальцами
б) Распространенность (эпидемиология):
• Дерматофития стоп считается самым распространеннным в мире дерматофитозом.
• 70% населения в различные периоды жизни инфицируются возбудителем дерматофитии стоп.
• Мужчины болеют чаще, чем женщины.
• До подросткового периода заболевание встречается редко, с возрастом распространенность инфекции увеличивается.
в) Этиология (причины), патогенез (патология):
• Данную кожную грибковую инфекцию чаще всего вызывает Trichophyton rubrum.
• Следующими по частоте возбудителями являются Trichophyton mentagrophytes и Epiderrnophyton floccosum.
• Большинство случаев дерматофитии стоп и онихомикоза вызвано T. rubrum.
Выделяют три клинических формы дерматофитии стоп:
• Межпальцевая - наиболее распространенная.
• Мокасиновая.
• Воспалительная/везикулезная - наиболее редкая.
Некоторые авторы описывают также язвенную форму.
Дерматофития стоп в промежутке между 4 и 5 пальцами стопы. Это самый распространенный участок локализации дерматофитии на стопах Дерматофития стоп с локализацией по типу мокасин Мокасиновый вид дерматофитии стоп с распространением кверху Язвенная дерматофития стоп с распространяющимися везикулами - результат бактериальной суперинфекции. Пациенту были назначены противогрибковые препараты и антибиотики Микроскопия соскобов со ступни пациента с нераспознанной дерматофитией. После пролиферации гифы хорошо заметны при 40-кратном увеличении и окрашивании по Swartz-Lamkins
г) Клиника грибка стоп:
• Межпальцевая форма: в межпальцевых промежутках наблюдается рост грибов, проявляющийся белым или зеленоватым цветом кожи, эритродермой, мацерацией, мелкими и глубокими трещинами, особенно между 4 и 5 пальцами стоп. При сухом типе заболевания преобладает шелушение, а при влажном - мацерация.
• Мокасиновая форма: чешуйки располагаются на боковых поверхностях и подошвах стоп.
• Везикулезная форма проявляется везикулами и пузырями на стопах.
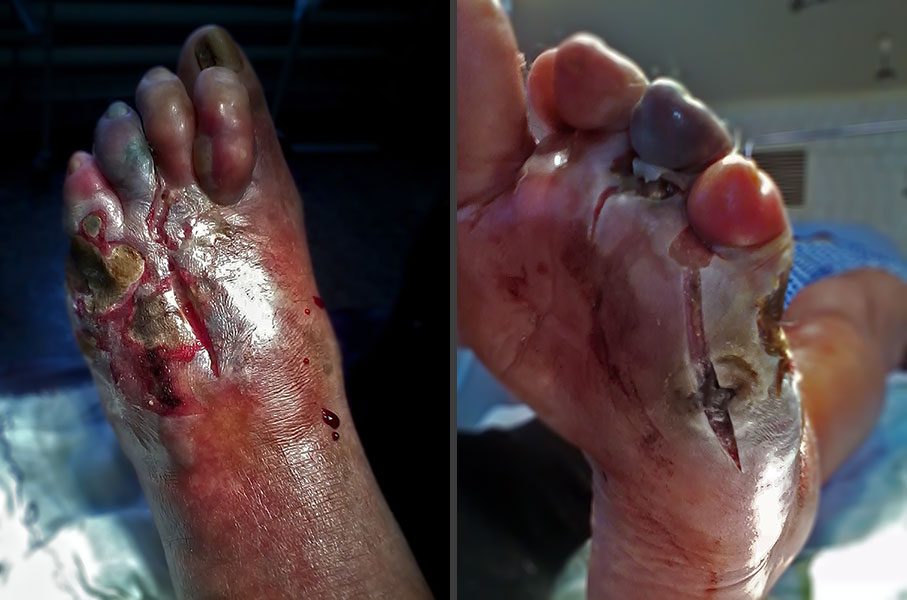
• Для язвенной дерматофитии стоп характерно быстрое распространение везикулезно-пустулезных очагов, язв и эрозий, в типичных случаях расположенных в межпальцевых промежутках. Заболевание сопровождается вторичной бактериальной инфекцией. Это может привести к целлюлиту или лимфангиту.
• Аутосенцибилизация (или ID-реакция) представляет собой гиперчувствительный ответ па грибковую инфекцию, в результате которого возникают папулы на кистях.
• Необходимо осмотреть ноги на наличие онихомикоза. Грибковая инфекция ногтей может включать подногтевой кератоз, желтую или белую пигментацию и деформацию ногтей.
• Пациента необходимо осмотреть для исключения целлюлита, который может проявляться эритемой, отеком, болезненностью и красными полосами, идущими от стопы вверх по голени.
д) Типичная локализация на теле. Между пальцами ног, на подошвах и боковых поверхностях стоп.
е) Анализы при заболевании. Диагноз часто устанавливается на основании клинической картины, при этом помогает микроскопическое исследование кожных соскобов, обработанных КОН и грибковым красителем.
В случае нераспознанной дерматофитии на стопе и голени пациента врачи были введены в заблуждение признаками системной красной волчанки. Исследование кожных соскобов показало наличие дерматофитии, а не волчанки, и пациент получил необходимое лечение.
Кожные соскобы с культуральным анализом помогают установить окончательный диагноз, но эта процедура дорогостоящая, а для выращивания культуры может потребоваться до двух недель.
Нераспознанная дерматофития на стопе 63-летнего темнокожего пациента с красной волчанкой. Пациент применял местные стероиды, не мешающих дерматофиту расти и распространяться Точечный кератолиз с неприятным запахом на ступне, который иногда принимают за дерматофитию стоп. При внимательном осмотре выявляются мелкие точечные углубления на подъеме свода стопы Контактный дерматит, вызванный теннисными туфлями, с типичной локализацией, переходящей на дорсальную поверхность стопы Климактерическая кератодермия, которая началась у пациентки в менопаузе Дисгидротическая экзема с везикулами на стопе, напоминающими зерна тапиоки, и шелушением кожи на втором пальце. Такие же везикулы наблюдаются у пациента в межпальцевых промежутках Подошвенный псориаз у пациента с очагами псориаза на других участках туловища
ж) Дифференциальный диагноз грибка стоп:
• Точечный кератолиз проявляется четко отграниченными углублениями или эрозиями на подошвах стоп, которые вызываются бактериями.
• Контактный дерматит обычно локализуется на дорсальной стороне и боковых поверхностях стопы.
• Для кератодермии характерно утолщение кожи по дошв, которое может быть вызвано целым рядом причин, включая менопаузу. Эти заболевания похожи на мокасиновую форму дерматофитии стоп.
• Для дисгидротической экземы характерно шелушение и мелкие везикулы по типу шариков тапиоки на кистях и стопах.
• Пузыри от трения возникают па стопах у людей, занимающихся легкоатлетическими видами спорта.
• Псориаз может имитировать дерматофитию стоп, но при этом очаги псориаза могут отмечаться и на других участках тела.
з) Лечение дерматофитии (грибка) стоп:
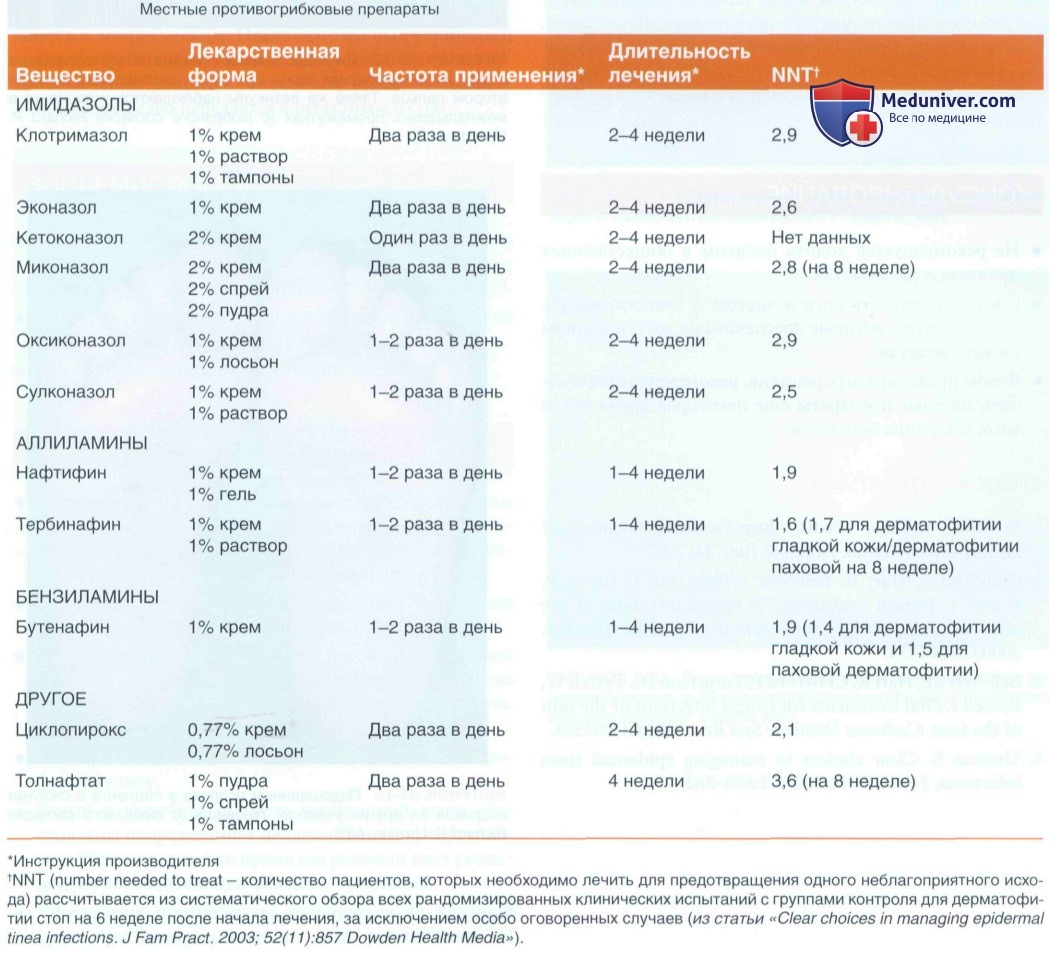
1. Местное лечение:
• Систематический обзор 70 клинических испытаний местных противогрибковых препаратов показал хо ротную эффективность (в сравнении с плацебо) следующих препаратаов:
- Аллиламинов (нафтифина, тербинафина, бутенафина).
- Азолов (клотримазола, миконазола, эконазола).
- Аллиламины немного эффективнее, чем азолы, но более дорогие.
- Разницы в эффективности между отдельными препаратами внутри группы аллиламинов и группы азолов не выявлено.

2. Системное лечение:
• Систематический обзор 12 клинических испытаний с участием 700 человек: системный тербенафин в течение двух недель излечивал на 52% больше пациентов, чем системный гризеофульвин.
• Тербинафин и итраканазол равны по клинической эффективности.
• Не обнаружено существенной разницы при сравнении ряда системных противогрибковых препаратов.
3. Дозировка при дерматофитии стоп, требующая системной терапии:
• Итраконазол две таблетки по 100 мг ежедневно в течение недели.
• Тербинафин 250 мг перорально ежедневно в течение 1-2 недель.
У пациентов с онихомикозом возможны рецидивы кожной инфекции в связи с грибком, оставшимся в ногтях, поэтому для достижения лучшего результата может потребоваться системная терапия в течение трех месяцев.
Местные препараты мочевины (кармол, кералак) могут помочь в уменьшении шелушения у пациентов с гиперкератозом подошв. Препараты имеются в концентрациях 30% и 40%.
и) Консультирование врачом пациента:
• Не рекомендуется ходить босиком в общественных душевых и раздевалках.
• Следует содержать ноги в чистоте и сухости, носить носки и обувь, которые обеспечивают доступ к ногам свежего воздуха.
• Чтобы предотвратить рецидив, рекомендуется применять местные препараты еще некоторое время после того, как стопы очистятся.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

