Как лечить блефарит при розацеа
Обновлено: 02.05.2024
ФГБУ "НИИ глазных болезней" РАМН, Москва
ФГБНУ «НИИ глазных болезней», ул. Россолимо, 11, А, Б, Москва, Российская Федерация, 119021
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова», Москва
Лечение хронических блефаритов
Журнал: Вестник офтальмологии. 2020;136(1): 97‑102
ФГБУ "НИИ глазных болезней" РАМН, Москва
Комбинация комплекса лечебных средств (гигиена век, медикаментозное и аппаратное лечение) хронического блефарита – заболевания с многофакторным патогенезом, – требующая индивидуального подхода для каждого пациента, является наиболее эффективным методом терапии.
ФГБУ "НИИ глазных болезней" РАМН, Москва
ФГБНУ «НИИ глазных болезней», ул. Россолимо, 11, А, Б, Москва, Российская Федерация, 119021
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова», Москва
Хронический блефарит – это состояние, характеризующееся воспалением краев век и являющееся причиной дискомфорта у пациентов всех возрастов, этнической принадлежности и пола [1]. Вариабельное течение и наличие общих с другими глазными заболеваниями симптомов приводит к клинической недооценке заболевания. Патогенез блефарита является многофакторным, включающим хронические инфекции краев век и паразитарные инвазии [2, 3].
Анализ рандомизированных контролируемых исследований, опубликованных в период с 1956 по 2011 г., показал отсутствие универсального подхода в лечении блефарита [4]. Значительные различия в дизайне исследований создали трудности при составлении алгоритма лечения хронических блефаритов. Наиболее эффективным в настоящий момент считают индивидуальный подбор гигиенического, медикаментозного и аппаратного воздействия на пациента [5–7].
Гигиена век. На сегодняшний день гигиена и массаж век являются основополагающими методами лечения хронического блефарита. Учитывая частые рецидивы заболевания, терапия должна быть пожизненной, но не оказывающей отрицательного воздействия на глазную поверхность. Средства, применяемые для гигиены и массажа век, не сложны в использовании и не содержат раздражающих веществ и консервантов, повреждающих межэпителиальные соединения клеток роговицы и конъюнктивы, бокаловидные клетки [8].
Данный фактор является основой безопасности щадящих вспомогательных методов лечения, способствующих сохранению функции век и мейбомиевых желез, сохранению их анатомии и значительному улучшению качества жизни пациентов, страдающих блефаритом. Гигиена век включает поэтапное проведение механического очищения век, теплового воздействия (тепловые компрессы по 5–10 мин) и самомассажа век с удалением патологически измененного секрета. Мероприятия по гигиене век проводят с применением специальных гигиенических салфеток, шампуней, скрабов для ресниц, лосьонов, косметических гелей, глазных тепловых масок. Эти действия направлены на улучшение проходимости мейбомиевых желез, стабилизацию липидного слоя слезной пленки, уменьшение бактериальной колонизации [1, 9].
В период обострения процедуру необходимо проводить 2–4 раза в день в течение 3 нед с последующим переходом на поддерживающее лечение (1 раз в день 3 мес). Массаж век стеклянной палочкой рекомендуют при демодекозных и задних блефаритах 1 раз в день в течение 3–10 дней [10]. Эффективность применения гигиенических процедур для век составляет 83% [11]. Однако при проведении рандомизированных контролируемых клинических исследований достоверные данные о положительном клиническом эффекте гигиены век отсутствуют, что обусловлено выполнением гигиены век большинством пациентов только в период обострения без учета хронического характера заболевания.
Медикаментозное лечение хронического блефарита. У пациентов с пораженными мейбомиевыми железами и патологически измененным липидным слоем слезной пленки повышенное испарение ее водного слоя вызывает формирование синдрома сухого глаза (ССГ). Лечение сопутствующего хроническому блефариту ССГ направлено на восстановление липидного слоя слезной пленки [12]. С этой целью используют слезозаместительные препараты, содержащие минеральное масло, гидроксипропилгуар, фосфатидилглицерол («Систейн Баланс», Alcon Laboratories, Испания), минеральное масло и глицерин («Катионорм» Santen, Финляндия). Данные препараты, оказывая противовоспалительное действие, способствуют увеличению секреции мейбомиевых желез. При комбинированной форме ССГ, когда в патологический процесс веки вовлекаются вторично, комплексную терапию дополняют препаратами с 0,24% гиалуроновой кислотой («Артелак Всплеск Уно», Dr. Gerhard Mann Chem.-Pharm. Fabrik GmbH, Германия) [13]. Нередко воспалительный процесс на краях век сопровождается развитием эпителиопатии роговицы. В этом случае используют репаративные средства, содержащие гипромеллозу («Гипромеллоза П», Юнимед фарма, Словакия), декспантенол («Стиллавит», STADA, Россия, «Хилозар-комод», Урсафарм Арцнаймиттель ГмбХ, Германия, «Корнерегель», Dr. Gerhard Mann Chem.-Pharm. Fabrik GmbH, Германия) [4, 14].
Однако следует отметить, что некоторым пациентам с хроническим блефаритом и объемом слезопродукции в пределах нормальных значений (по данным теста Ширмера) слезозаместительные препараты не показаны. В некоторых случаях они могут вызвать у пациентов глазной дискомфорт.
Локальное применение антибиотиков приводит к уменьшению бактериальной обсемененности век и, соответственно, амплитуды воспаления. Предпочтение отдают антибиотикам II, III, IV поколения из группы фторхинолонов – 0,3% офлоксацин («Флоксал», Dr. Gerhard Mann Chem.-Pharm. Fabrik GmbH, Германия), 0,5% левофлоксацин («Сигницеф», Promed Exports, Индия, «Офтаквикс», Santen, Финляндия), 0,5% моксифлоксацин («Вигамокс», Alcon, США), соответственно, и аминогликозидов – 1,5% азитромицин («Азидроп», Laboratoires Thea, Франция). Терапия основана на определении наличия микроорганизмов и их чувствительности к антибиотикам [15].
Наиболее эффективен 1,5% глазной раствор азитромицина при коротком, импульсном режиме дозирования 2 раза в день в течение 3 дней после проведения гигиены век. Азитромицин способствует дифференциации и аккумуляции липидов из эпителиальных клеток мейбомиевых желез человека, сохраняя нормальный уровень пролиферации, снижению уровня IL-6 и 8. Подавляя бактериальную липазу, азитромицин положительно действует на состав секрета мейбомиевых желез. Кроме того, ряд зарубежных исследователей рекомендуют использование 1% раствора азитромицина в течение 1 мес [16–18]. Как показали наблюдения в течение последующих 3 мес после окончания инстилляций препарата, ухудшение клинической картины не отмечено [19].
Следует подчеркнуть, что длительное локальное использование антибактериальных препаратов может негативно влиять на стабильность слезной пленки и потенциировать развитие ССГ [20]. В случае непереносимости антибактериальных препаратов местно применяют антисептические средства: 0,05% пиклоксидин («Витабакт», Эксельвижн, Франция) и 0,01% бензилдиметил [3-(миристоиламино)пропил] аммоний хлорид моногидрат («Окомистин», «Инфамед», Россия). Их назначают 2 раза в день в течение 7–14 дней [21]. Однако отмечено, что при продолжительных инстилляциях данные средства могут вызывать жжение и резь в глазах [22].
Применение системных антибиотиков оправдано при отсутствии ответа на местную терапию или вторичном инфицировании. По данным M. Doughty, препаратами выбора являются доксициклин («Вибрамицин», «Пфайзер», Бельгия), миноциклин («Минолексин», «АВВА РУС», Россия) и тетрациклин («Тетрациклин», «Биохимик», Россия) в связи с их модулирующим воздействием на секрецию мейбомиевых желез (ингибирование бактериальной липазы, уменьшение свободных жирных кислот в секрете). Терапию проводят не менее 4–6 нед (доксициклин 100 мг 1 раз в день 3 нед, миноциклин 100 мг 1 раз в день 8 нед, тетрациклин 250 мг 4 раза в день 12 нед) [23].
В работах M. Zandian, N. Rahimian отмечен положительный эффект приема 100 мг доксициклина в течение 3 нед в сочетании с гигиеной и массажем век [24]. T. Igami, R. Holzchuh выявили уменьшение количества дебриса и телеангиоэктизии век, увеличение времени разрыва слезной пленки при пульс-терапии 500 мг азитромицина в день в течение 3 дней в 3 циклах с 7-дневными интервалами. При пероральном приеме концентрация азитромицина сохраняется в ткани конъюнктивы и слезной жидкости не менее 14 дней [25]. Длительное применение системных антибиотиков может спровоцировать развитие дисбактериоза и отказ пациента от терапии [26].
Выраженный воспалительный процесс, не поддающийся вышеуказанной терапии, является показанием для назначения кортикостероидных препаратов как средств резерва. Кортикостероиды хорошо сочетаются и дополняют местную антибактериальную терапию. Наибольший противовоспалительный эффект достигают при использовании гелевых и мазевых лекарственных форм («Гидрокортизон-ПОС», Урсафарм Арцнаймиттель ГмбХ, Германия, «Декса-гентамицин», Урсафарм Арцнаймиттель ГмбХ, Германия).
В работе R. Belfort (2012) показано, что комбинация 0,5% моксифлоксацина и 0,1% дексаметазона уменьшает сроки лечения в сравнении с раздельно используемыми препаратами, оказывая эквивалентный терапевтический эффект [27]. Комбинация 1% азитромицина с 0,1% дексаметазоном превосходит 1% азитромицин по срокам достижения клинического излечения и 0,1% дексаметазон в скорости эрадикации возбудителя [28]. Кортикостероидные препараты применяют только короткими курсами в связи с наличием побочных эффектов.
Пероральный прием омега-3 жирных кислот влияет на липидный состав секрета мейбомиевых желез. Системное применение омега-3 жирных кислот (докозагексаеновая и эйкозапентаеновая) оказывает противовоспалительное действие на эпителиальные клетки мейбомиевых желез, влияя на уровень цитокинов, уменьшая экспрессию циклооксигеназы 2 и увеличивая экспрессию эндогенного липидного медиатора resolvin D1. Клинический эффект применения 1,5 г омега-3 жирных кислот в день происходит за счет увеличения времени разрыва слезной пленки [29].
Анализ литературы показал отсутствие стандартизации в дизайне исследований с преобладанием субъективных методов оценки лечения нутрицевтиками. В связи с этим необходимо проведение дополнительных клинических исследований, включающих ряд объективных диагностических тестов для выявления доказательств эффективности омега-3 жирных кислот и выявления нежелательных явлений [30].
Наличие рецепторов андрогенов в мейбомиевых железах стало основанием для применения гормональных средств в алгоритме лечения хронических блефаритов. У пациентов с дефицитом андрогенов отмечен положительный эффект использования трансдермальных андрогенных патчей. В литературе результаты гормонального лечения хронического блефарита единичны [31].
Особый интерес представляет перспективное, но малоизученное к настоящему времени направление в лечении хронического блефарита – иммуномодулирующая терапия. В клинических исследованиях была доказана краткосрочная клиническая эффективность и улучшение состояния глазной поверхности при локальном использовании 0,03%, 0,1% мази такролимуса или его аналога пимекролимуса у пациентов с рефрактерным задним блефаритом [32].
В последнее время в комплексной терапии хронического блефарита стали использовать инстилляции циклоспорина. Данный препарат, ингибируя пролиферацию и активность Т-клеток, оказывает частичное иммуномодулирующее и противовоспалительное действие.
Циклоспорин зарекомендовал себя в качестве эффективного метода лечения различных заболеваний глазной поверхности, эвапоративного ССГ и заднего блефарита. На данный момент работы по применению циклоспорина при хроническом блефарите единичны [13, 33].
Многочисленную группу пациентов с хроническими блефаритами представляют больные с демодекозным поражением век [34]. Современные акарицидные препараты содержат серу, метронидазол, масло чайного дерева, экстракт полыни, кумарин [35–38]. Помимо антипаразитарного действия данные средства обладают противовоспалительным (снижение интерлейкина-18) и увлажняющим эффектом. Трудности в лечении хронического демодекозного блефарита обусловлены развитием аллергических реакций и индивидуальной непереносимостью отдельных компонентов [39].
Аппаратное лечение хронического блефарита. В практике апробирован новый комбинированный метод лечения хронического блефарита, ассоциированного с ССГ с применением слезозаместителей, циклоспорина с помощью очковой оправы «Blephasteam». Очки «Blephasteam» оказывают одновременное тепловое и увлажняющее воздействие на глазную поверхность, сводят к минимуму отрицательные побочные эффекты от применения циклоспорина (жжение, раздражение конъюнктивы и изменение остроты зрения). Авторы установили, что увеличение объема слезопродукции и стабилизация прекорнеальной слезной пленки через 2 нед были обусловлены выраженным противовоспалительным, увлажняющим эффектом терапии. Повторные курсы лечения сохраняют положительный терапевтический эффект и продлевают ремиссию до 6 мес [40].
По литературным данным, получен положительный клинический ответ при лечении блефарита с помощью аппарата «LipiFlow» (Tear Science, Morrisville, NC, СШA). Система «LipiFlow» одновременно оказывает тепловое (42,5 °C) воздействие на внутреннюю поверхность обоих век и пульсирующее, механически давящее – на наружную в течение 12 мин. В результате происходит повышение температуры мейбомиевых желез, устранение обструкции, разжижение и эвакуация секрета, что увеличивает время разрыва слезной пленки. Положительный клинический эффект после лечения сохраняется до 12 мес [41].
Одним из способов лечения хронического блефарита является применение на область век интенсивного импульсного света – широкодиапазонного, некогерентного, полихроматического с диапазоном длин волн 500–1200 нм. Преимущества импульсного света были впервые выявлены R. Toyos в 2002 г. [42]. На кожу век наносят проводящий гель, который используют при ультразвуковых исследованиях, затем воздействуют импульсным светом на центральную и латеральную части нижнего века. Для верхних век данный метод не применяют в связи с возможностью повреждения внутриглазных структур. Пациентам проводят 4 процедуры с 3–6-недельным интервалом, затем 1 поддерживающую процедуру каждые 6–12 мес.
Интенсивный импульсный свет, проходя через кожу и абсорбируясь гемоглобином, уменьшает телеангиоэктазию, вызывая коагуляцию и абляцию сосудов, способствует гибели демодекса, улучшает экспрессию секрета мейбомиевых желез. После воздействия импульсным светом на периокулярную область зафиксировано снижение уровня воспалительных маркеров (интерлейкинов-17A, 6 и простагландина E2) в слезе, что является дополнительным доказательством противовоспалительного действия этого метода [43].
Для лечения переднего и демодекозного блефарита применяют BlephEx (Rysurg, Fort Worth, FL, СШA) [44]. Устройство состоит из набора вращающихся с большой скоростью одноразовых наконечников и специального мыла с запатентованным составом для микроэксфолиации краев век и ресниц. Продолжительность сеанса лечения составляет 8–14 мин.
Аппаратные методы лечения являются достаточно дорогостоящими. Ряд авторов не выявил значимых различий в эффективности лечения хронического блефарита между BlephEx и гигиеной век [45].
Зондирование мейбомиевых желез. Для устранения обструкции и восстановления функции мейбомиевых желез применяют инвазивный метод внутрипротокового зондирования мейбомиевых желез [46, 47]. Он направлен на улучшение липидного состава мейбума, стабилизацию слезной пленки, повышает доступность лекарственных средств пораженным железам. Процедуру выполняют под щелевой лампой. С помощью зонда длиной 2–6 мм проходят через устье в проток мейбомиевой железы, осуществляя эвакуацию секрета. Усиливает терапевтический эффект сочетание внутрипротокового зондирования с последующей гигиеной век на фоне системного применения омега-3 жирных кислот [48]. По данным литературы, результат от проводимого лечения сохраняется в течение 11 мес, однако долгосрочные наблюдения представлены на недостаточном клиническом материале [49]. Зондирование мейбомиевых желез является перспективным методом для лечения хронического блефарита, резистентного к консервативной терапии [50].
Заключение
Анализ данных современной литературы позволяет сделать вывод о невозможности достижения терапевтического эффекта при хроническом блефарите с использованием однокомпонентной схемы лечения. Подход к лечению должен быть комплексный и поэтапный с учетом условий для развития хронического блефарита (заболевания различных органов и систем и проводимая по этому поводу терапия), существования анатомических и морфологических изменений век, признаков воспаления глазной поверхности. Современной моделью терапии блефаритов является длительное выполнение гигиены век в сочетании с использованием локальных медикаментозных средств, которые положительно зарекомендовали себя при купировании воспалительного процесса на веках. Учитывая, что одним из звеньев патогенеза хронического блефарита является нарушение стабилизации прекорнеальной слезной пленки, инициирующей воспаление глазной поверхности, перспективным направлением лечения хронических блефаритов следует считать применение в алгоритме лечения иммуномодуляторов. Объективизация результатов морфофункционального состояния век позволит применять индивидуальный подход к лечению хронического блефарита и выбирать наиболее эффективные методы.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Сведения об авторах

Блефарит и розацеа — два, казалось бы, совершенно различных заболевания. Блефарит относится к часто встречающимся болезням глаз, розацеа представляет собой разновидность хронического дерматоза. Между ними существует определенная связь, поскольку проявлениями глазного подтипа розацеа (офтальморозацеа) являются блефарит и конъюнктивит.
Что такое розацеа?

Розацеа — это хронический дерматоз, имеющий локализацию на коже лица, шеи и области декольте. Это заболевание периферических сосудов проявляется значительным спектром симптомов, которые различаются в зависимости от того или иного подтипа.
В этой статье
Данная болезнь является весьма распространенной. Однако наиболее часто подвержены ей представители европеоидной расы со светлой кожей, относящейся к I – II подтипам светочувствительности: жители таких стран, как Великобритания, Ирландия и, как ни странно, Италия, особенно южная ее часть. Обычно заболевание появляется, начиная с 40-летнего возраста, хотя отдельные признаки, например, гиперемия лица, могут присутствовать и у 20-летних. Обычно розацеа подвержены женщины, тем не менее у мужчин данное заболевание также встречается и имеет в большинстве случаев гораздо более сложное течение.
Виды и симптомы
В соответствии с современной классификацией выделяют 4 подтипа розацеа, имеющих различную симптоматику.
Эритемато-телеангиэктатический, протекание которого сопровождается следующими симптомами:
- Умеренная и тяжелая персистирующая эритема — значительное покраснение кожных покровов (от яркого розового до красно-синюшного цвета), появляющееся на щеках и в области носа;
- Телеангиэктазия — появление на лице сосудистых «звездочек» и «сеточек» разнообразного диаметра;
- Стойкая отечность кожи, сопровождающаяся жжением и покалыванием.
Папуло-пустулезный подтип, сопровождающийся такими проявлениями:
- Появление высыпаний ярко-красного цвета, похожих на мелкие прыщики (папул);
- Превращение папул в пустулы с гнойным содержимым;
- Появление отека в области высыпаний.

Фиматозный (гипертрофический) подтип, отличающийся наиболее тяжелым течением, проявляется симптомами:
- Заметное утолщение кожной ткани с выраженной бугристостью кожи;
- Появление шишковидных образований, которые локализуются в области носа, на лбу, подбородке, поверхности ушных раковин и даже век (блефарофимоз).
Глазной подтип (офтальморозацеа) сопровождается такими заболеваниями, как блефарит и конъюнктивит и имеет следующую симптоматику:
- Светобоязнь;
- Жжение в области век;
- Ощущение инородного тела в глазу;
- Появление на краях век рецидивирующих узелков, похожих на ячмень (халязион);
- Телеангиэктазия конъюнктивы;
- Повторяющиеся острые воспаления мейбомиевых желез с локализацией на внутреннем веке (мейбомит).
В некоторых случаях состояние может осложняться, помимо блефарита, воспалением роговицы глаза (кератит), острым воспалением глубинных слоев склеры (склерит) либо воспалением радужки (ирит).

В большинстве случаев симптомы офтальморозацеа заметны уже при наличии выраженной кожной симптоматики и являются дополнительными критериями, позволяющими диагностировать заболевание. Однако у некоторого числа пациентов отмечается появление глазных симптомов еще до того, как наступает заметное поражение кожных покровов. В некоторых случаях кожа и глаза поражаются почти одновременно.
Причины появления розацеа
В этиологии данного заболевания выделяют значительное количество факторов, которые принято объединять по группам:
- сосудистые нарушения, выражающиеся в ослаблении тонуса поверхностных кожных сосудов лица, шеи, зоны декольте;
- патологические изменения соединительной ткани дермы;
- нарушения работы пищеварительной системы;
- ослабление иммунной системы;
- сбои гормонального фона;
- стрессы, приводящие к психовегетативным расстройствам;
- микробиологические факторы, наиболее значительными среди которых называют бактерию Bacillus oleronius из клеща рода Demodex и эпидермальный стафилококк;
- генетическая предрасположенность, одним из проявлений которой является светочувствительность кожи, относящейся к I, II или III типу.
Факторы, осложняющие течение заболевания
Среди сопутствующих факторов, способных спровоцировать появление розацеа и усугубить ее протекание, значительное место занимают:
- неблагоприятное воздействие климатических условий, например, интенсивное УФ-излучение, излишняя жара, морозы, травмирующее воздействие ветра или пыли;
- применение раздражающих косметических средств/процедур (пилинги, средства удаления водостойкой косметики, «горячие» маски, т.п.);
- климактерический синдром;
- медикаментозные препараты системного применения, усиливающие эритему;
- употребление острой пищи, горячительных напитков, переедание, прочие факторы, вызывающие прилив крови к лицу.
Стоит отметить, что выявление и устранение данных факторов в значительной степени облегчают процесс лечения розацеа и сопутствующих симптомов блефарита.
Дифференциальная диагностика
Для постановки диагноза требуется присутствие стойкой эритемы центральной части лица, которая беспокоит пациента на протяжении не менее 3-х месяцев. Более точное определение подтипа возможно при наличии хотя бы одного из дополнительных симптомов.

Чтобы лечение было назначено верно, врачу требуется дифференцировать розацеа с такими серьезными заболеваниями, как:
- Истинная полицитемия;
- Системные поражения соединительной ткани;
- Карциноидные опухоли;
- Мастоцитоз;
- Розацеаподобный или стероидный дерматит;
- Контактные дерматиты.
Общие рекомендации по терапии
Врач, наблюдающий больного розацеа, обязательно доводит до его сведения перечень необходимых рекомендаций. Они отличаются в зависимости от степени тяжести состояния пациента, его возрастных особенностей (особенно это касается женщин в климактерическом периоде). Лечебные мероприятия основываются на обеспечении ежедневного адекватного и полноценного ухода за пораженной кожей, имеющего целью восстановление ее защитных функций.
Как уже говорилось выше, важное значение придается определению и исключению сопутствующих факторов, усиливающих тяжесть состояния: травмирующее воздействие погодных условий, употребление острых/горячих блюд и напитков, а также алкоголя, неумеренность в еде, использование раздражающей косметики и пр.
К важным рекомендациям можно отнести применение солнцезащитных препаратов, необходимых для безопасности кожи. Средства должны выбираться с учетом высокой чувствительности пациентов, одновременно иметь достаточный солнцезащитный фактор, не обладать раздражающим воздействием.

Наименьшее раздражение способны вызвать индифферентные составы: диоксид титана или оксид цинка, которые блокируют солнечное излучение за счет физических свойств. При выборе крема с химическими УФ-фильтрами стоит отказаться от составов с лаурилсульфатом натрия, ментолом и камфарой, отдавая предпочтение силиконам — циклометикону либо диметикону. Силиконовые добавки обладают низкой комедогенностью, имеют водоотталкивающие свойства, уменьшают раздражающее воздействие химических УФ-фильтров.
Ежедневный уход за кожей больных допускает применение тонирующих косметических средств, имеющих легкую консистенцию, которые можно наносить от 1 до 2 раз на протяжении дня. Это может быть пудра либо взбалтываемая смесь-флюид. Применение подобных легких косметических средств не способно усугубить протекание болезни и позитивно влияет на общее самочувствие больного.
Как лечить розацеа?
Лечение розацеа должно осуществляться врачом-дерматологом. В тех случаях, когда речь идет о глазном подтипе, — офтальморозацеа — имеющем выраженные симптомы блефарита либо конъюнктивита (с опасностью поражения зрения), к процессу подключается офтальмолог.
Иногда продуктивным бывает получение консультаций у следующих врачей:
- Микробиолога, помощь которого может потребоваться для идентификации патогенной микрофлоры и подбора антибиотиков.
- Гастроэнтеролога, который поможет в лечении заболеваний ЖКТ, способных вызывать рефлекторное расширение сосудов лица.
- Эндокринолога — его вмешательство необходимо в случае наличия гормональных расстройств у больного.

- Невропатолога, способного помочь в том случае, когда заболевание является следствием вегетососудистой дистонии или невроза.
- Диетолога, консультация которого поможет определиться с перечнем продуктов, провоцирующих обострения болезни.
- Хирурга — он может понадобиться в тех случаях, когда медикаментозное лечение оказывается неэффективным.
Как лечить розацеа эритемато-телеангиэктатического подтипа
Лечение отличается в зависимости от подтипа болезни и назначается исключительно лечащим врачом. В случае эритемы — покраснения кожных покровов, сопровождающегося появлением на лице сосудистых «звездочек» с отечностью кожи, — применяется наружное лечение. Для этого используется азелаиновая кислота. Крем (15%) или гель наносится на пораженную кожу дважды в сутки. Для обработки поверхности лица обычно достаточно 2,5 см средства. Улучшения ожидаются через 4 недели, но для достижения стабильного результата рекомендуется продолжать применять препарат на протяжении нескольких месяцев.
Для удаления следов розацеа врачом может быть назначена лазерная терапия: облучение длинно-импульсным неодимовым лазером (Nd:YAG-лазеры), безопасным для кожи любого фототипа.
В некоторых случаях эффективным бывает применение микротоковой терапии либо криотерапии.
Лечение розацеа папуло-пустулезного подтипа
Заболевание данного подтипа характеризуется появлением папул яркого красного цвета, имеющих тенденцию превращения в гнойники, а также отечностью в области высыпаний.
При состоянии легкой либо средней степени тяжести врачом назначается комплексное лечение, включающее обработку кожи кремом или гелем с азелаиновой кислотой в комбинации с применением крема или геля «Метронидазола», которое может совмещаться с коротким курсом антибактериальных средств перорально («Доксициклин», «Эритромицин», «Кларитромицин»).
В целях уменьшения эритемы может быть назначена мазь «Такролимус» (0,03%, 0,1 %) либо 1% крем «Пимекролимус». Выбор средства осуществляет лечащий врач с учетом отсутствия признаков улучшение на фоне применения средств с азелаиновой кислотой.
При тяжелом состоянии врач может назначить длительное лечение «Доксициклином» (4-х недельным курсом с последующим уменьшением дозы на 50%). По показаниям (при резистентной к лечению болезни) могут быть назначены также низкие дозы «Изотретиноина» на протяжении 4-6 месяцев.
«Изотретиноин» относится к системным ретиноидам, имеет тератогенное действие и ни в коем случае не может быть использован для самостоятельного лечения, поскольку имеет серьезные побочные эффекты. При его назначении раз в 2 недели необходимо осуществлять контроль химического состава крови по 8 основным параметрам, позволяющий своевременно оценивать состояние печени и липидного обмена.
Также необходимо помнить, что в случае планирования беременности на протяжении 1 месяца после отмены этого препарата должен быть выдержан контрацептивный период в связи с высокой опасностью для здоровья ребенка.
Лечение фимозного (гипертрофического) подтипа
Гипертрофический подтип розацеа имеет наиболее тяжелое течение. Он проявляется нагрубанием и утолщением кожной ткани, появлением шишковидных образований, которые могут располагаться по всему лицу на поверхности ушных раковин и даже век. На начальной стадии при незначительных проявлениях врачом назначается монотерапия «Изотретиноином», которая бывает довольно эффективна.

Однако при запущенном заболевании требуется обязательная консультация хирурга, который, скорее всего, порекомендует хирургическое иссечение пораженных тканей.
Как лечить розацеа с симптомами блефарита?
Офтальморозацеа, или розацеа с симптомами блефарита, может быть сложна для диагностирования в связи с тем, что глазные симптомы иногда появляются несколько раньше кожных проявлений. Это может быть светобоязнь, жжение в области век, появление на краях век рецидивирующих «узелков», похожих на ячмень (халязион), покраснение конъюнктивы и пр.
При обращении к врачу назначают препараты с содержанием природного антибиотика — фузидиевой кислоты — на край века. Возможно применение системных тетрациклинов с целью снижения продукции липазы. В зависимости от тяжести состояния может быть назначен «Метронидазол». Для осуществления ухода рекомендуется очистка век слабо щелочными растворами. Для уменьшения дискомфорта и устранения симптомов «сухого глаза» обычно назначаются препараты искусственной слезы.
Поддерживающая терапия
Поскольку розацеа представляет собой хронический воспалительный дерматоз, после прохождения основного курса лечения необходима поддерживающая терапия: азелаиновая кислота (гель 15%) либо «Метронидазол» (гель 0,75%), применяемые 2 раза в день наружно на протяжении 6 месяцев.
Хотя розацеа относится к неизлечимым заболеваниям, но при правильном подходе поддается медикаментозной коррекции, позволяющей заметно улучшить самочувствие пациента. Следует помнить, что лечение розацеа должно осуществляться исключительно под врачебным контролем.

Хронические офтальмологические заболевания очень трудно поддаются лечению и часто рецидивируют, что обычно связано с локализацией патологического процесса, а также его этиологией. Одно из таких опасных болезней — блефарит. Узнаем, что это такое, из-за чего данная патология развивается, как она лечится и можно ли ее предотвратить?
В этой статье
Блефарит — что это такое?
Блефарит — это воспаление краев век. Как правило, данное заболевание является хроническим. Однако не всегда. Это зависит от формы патологии. Собственно, блефарит — это группа болезней глаз, сопровождающихся воспалительным процессом на веках. Самая распространенная его причина — инфицирование век стафилококком. Проявляется патология в таких типичных офтальмологических симптомах, как зуд, слезотечение, выделение секрета и появление высыпаний на веках. При неблагоприятном прогнозе у пациента может сильно ухудшиться зрение. Есть риск и полностью его утратить. При этом блефарит, наряду с кератитом и конъюнктивитом, одно из самых частных глазных заболеваний. Почему оно так опасно? Чтобы ответить на данный вопрос, необходимо понять, как развивается недуг.

Как возникает блефарит?
Как блефарит будет развиваться, зависит от этиологии заболевания, состояния иммунитета человека и других факторов. Общие принципы возникновения болезни можно описать на примере попадания в организм стафилококков или стрептококков. Именно эти микроорганизмы наиболее часто вызывают появление блефарита.
На веках есть микроскопические отверстия. Они называются выводными протоками. В них размещаются мейбомиевые железы. Также на протоках находятся ресницы, которые имеют собственные железы (Цейса, Молля). Вирусы, бактерии, грибки могут попасть в выводные протоки. Это не сразу приводит к воспалительному процессу. Он начнется при ослабленном иммунитете. Микробы будут находиться в протоках и начнут там активно размножаться, стоит человеку немного простудиться или переохладиться. Описанная картина является типичной, но блефарит может начаться также при аллергии, из-за гормонального сбоя и по другим причинам.

Причины блефарита
Условно все причины воспаления краев век можно разделить на две группы: внешние (экзогенные) и внутренние (эндогенные). К экзогенному фактору относится инфицирование полостей в веке бактериями (золотистым, эпидермальным стафилококком, стрептококками), клещами демодекс (угревой железницей), вирусами (герпесом и аденовирусами), грибками (кандидами, аспергиллами) и другими видами патогенных микроорганизмов.
Также экзогенными причинами являются различные внешние раздражители из окружающей среды: пыль, ветер, пыльца, пух, дым, солнце, ультрафиолет в солярии, химические вещества (шампунь, мыло, косметика) и др.
Эндогенные причины блефарита — что это?
Зачастую блефарит развивается на фоне ослабленного иммунитета. Это происходит в результате переохлаждения организма, постоянных стрессов, переутомления, недосыпания, изнуряющих диет, гиповитаминоза, а также при хронических болезнях, обменных нарушениях и гормональных сбоях.
Перечислим основные внутренние причины блефарита:
- аллергия;
- нехватка витаминов и микроэлементов;
- дефекты рефракции: астигматизм, миопия, гиперметропия;
- патологии строения глаз;
- травмы органов зрения;
- внутренние инфекции: синусит, ОРЗ, фурункулез;
- болезни желудочно-кишечного тракта: панкреатит, энтероколит;
- татуаж глаз и др.

И это далеко не все причины. Спровоцировать блефарит может анемия, корь, сахарный диабет, псориаз, экзема, синдром «сухого глаза» и иные болезни. Все эти факторы определяют тип блефарита. Их достаточно много, каждый имеет свои специфические симптомы.
Блефарит век: формы заболевания
Разработано две классификации блефарита. По клиническим признакам его разделяют на простой, чешуйчатый, язвенный, демодекозный, мейбомиевый, аллергический и угревой. Простой блефарит сопровождается покраснением конъюнктивы, краев век и их утолщением, образованием в уголках глаз секрета сероватого цвета, расширением мейбомиевых желез. Данная форма является одной из самых распространенных. Рассмотрим признаки других видов воспаления.

Что такое чешуйчатый блефарит?
Чешуйчатый/себорейный блефарит характеризуется утолщением краев век и покраснением, зудом, формированием мелких чешуек у оснований ресниц. Эти слущенные частички эпидермиса могут попадать на брови и волосы. У некоторых пациентов ресницы начинают седеть и выпадать. По этим чешуйкам данную форму блефарита проще отличить от других его разновидностей.
Язвенный блефарит — как он проявляется?
Фолликулы ресниц воспаляются, в железах образуется гнойный секрет. Причиной воспаления становятся бактерии, попавшие в волосяные полости. Зачастую этими бактериями являются золотистые стафилококки. В местах инфицирования наблюдаются корочки. После их отделения формируются рубцы на веках. На них возникает множество мелких морщин. Ресницы белеют, выпадают и перестают расти.

Демодекозный блефарит — что это?
При таком воспалительном процессе больного беспокоит нестерпимый зуд. Другие симптомы патологии — резь в глазах, липкие выделения по краям век, их утолщение и покраснение, появление сухих корочек между ресницами. Виновник заболевания — клещ демодекс. Он попадает на веки и начинает размножаться, питаясь секретом сальных желез. Клещи видны при микроскопическом исследовании. Они располагаются у корней ресниц.
Мейбомиевый блефарит — как развивается и проявляется?
При этой форме болезни веки сильно воспаляются, уплотняются и краснеют. Связано это с тем, что мейбомиевые железы начинают вырабатывать очень много секрета, однако он практически не выводится из-за закупорки выводных протоков сальных желез.
Аллергический блефарит
Воспаление, возникающее на фоне аллергии, всегда сопровождается слезотечением, отеками, зудом, повышенной светочувствительностью, резью в глазах, покраснением век, а также конъюнктивы, так как воспалительный процесс охватывает и слизистую оболочку. Чаще всего развивается заболевание весной или летом. У некоторых пациентов диагностируют лекарственную форму аллергического блефарита.
Что такое блефарит Розацеа?
Еще его называют угревым. На коже лица появляются угри розового цвета. На веках наблюдаются серовато-красные гнойники.
При блефарите может возникнуть ячмень (гордеолум). Он образуется в мейбомиевых железах или в местах роста ресниц. Под кожей прощупывается шаровидное уплотнение. Веки опухают, краснеют, зудят. Больному кажется, что в глазу присутствует инородное тело. Сильное воспаление может сопровождаться повышением температуры тела и головными болями.
Виды блефарита по локализации воспаления
По данному основанию блефарит разделяют на передний краевой, задний краевой и ангулярный. В первом случае поражение охватывает только ресничный край века. При заднем блефарите воспаляются мейбомиевые железы, а при ангулярном воспалительный процесс локализуется в уголках глаз.

Итак, у блефарита достаточно много типов, каждый из них имеет свои специфические симптомы. Существуют и общие признаки, характерные для большинства форм данной патологии. Первичные — зуд в глазах, покраснение и припухлость век. К вторичным симптомам относятся:
- утолщение краев века;
- светобоязнь;
- слезоточивость;
- ощущение тяжести в глазах;
- выделения, в том числе гнойные;
- язвы по краям век, высыпания;
- резь в глазах и ощущение инородного тела.
Диагностика блефарита
Врач может выявить блефарит уже в ходе визуального осмотра. Для подтверждения диагноза, установления вида заболевания и его причин проводится биомикроскопия глаза, исследуются под микроскопом ресницы на наличие клеща, проверяется острота зрения. При подозрении на аллергический блефарит ставят соответствующие пробы. Если наблюдаются корочки, назначается бактериологические исследование выделяемого секрета. Врачу очень важно установить причину воспаления. От этого зависит способ лечения блефарита.

Блефарит у взрослых: лечение
Чем лечится блефарит век? При данной патологии могут быть назначены антибактериальные и антигистаминные препараты, сульфаниламиды, антисептические средства, витаминные комплексы, глюкокортикостероиды и другие лекарства. Помимо медикаментозной терапии, может проводиться физиотерапевтическое и хирургическое лечение. Простой блефарит лечится с помощью «Фурацилина» и дексаметазоновой мази. Раствором, сделанным из таблеток «Фурацилина», убираются корочки с века. Края их можно осторожно обработать раствором бриллиантового зеленого. Мазь, которая помогает снять воспаление, используется в первые 2-3 дня развития болезни.
Вылечить себорейный блефарит также можно с помощью лекарств. В качестве гормональной мази для устранения воспалительного процесса может быть назначен «Гидрокортизон-Пос» 1-процентный. При тяжелом течении — 2,5-процентная мазь. Снять симптомы патологии помогает «Искусственная слеза» и «Офтагель». Если наблюдаются признаки конъюнктивита, закапываются растворы на основе дексаметазона — «Дексапос», «Максидекс».
Чем лечить блефарит демодекозный? К этой болезни приводит попадание на веки клеща. В связи с этим необходимо сначала остановить его размножение. Секрет с век убирается тампоном. Его можно смочить в физрастворе или детском шампуне. Уничтожить клещей помогает «Декса-Гентамицин». Мазь нужно наносить толстым слоем.

Аллергический блефарит можно вылечить с помощью глазных капель противоаллергенных («Аломид» или «Лекролин»). «Гидрокортизон-Пос» применяется для снятия воспаления.
Ячмень лечится теплыми компрессами, антибактериальными каплями («Левомицетин», «Флоксал») и «Тетрациклиновой мазью». Нельзя делать холодные примочки. Из-за этого может нарушиться циркуляция крови в веках, что приведет к осложнениям.
Блефарит у взрослых лечится не так, как у детей. Маленьким пациентам не назначаются сильные антибиотики и гормональные препараты. В любом случае больному должно быть понятно, что лечить такую серьезную патологию самостоятельно в домашних условиях нельзя. При первых ее признаках отправляйтесь на прием к офтальмологу.
Блефарит у взрослых: лечение физиотерапевтическое
Болезнь блефарит требует комплексного подхода. Применяются и физиотерапевтические методы лечения. Они позволяют устранить воспаление, способствуют заживлению поврежденных тканей, нормализуют обменные процессы. Обычно назначают следующие процедуры:
- электрофорез;
- УВЧ-терапию;
- магнитотерапию;
- ультрафиолетовое облучение;
- облучение лучами Букки (самое мягкое рентгеновское излучение);
- дарсонвализацию — воздействие на мягкие ткани и слизистую оболочку импульсным током высокой частоты.
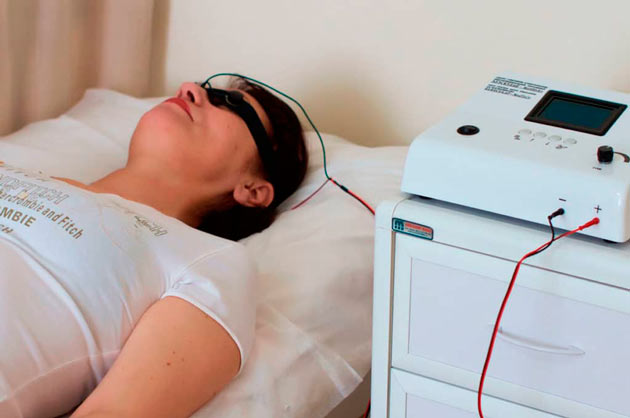
Физиопроцедуры подходят для лечения взрослых. Детям назначается электрофорез, магнитотерапия. Это решает врач в каждом конкретном случае. Витамины, особенно аскорбиновую кислоту и витамин А. В некоторых случаях врач советует пациенту придерживаться диеты. При блефарите желательно есть как можно больше молочных и растительных продуктов. Еду лучше готовить на пару. Из рациона следует исключить жареное, соленое, копченое, жирное, сладкое, маринованное. От алкоголя также рекомендуется отказаться. Он сильно подрывает иммунитет.
Как лечится блефарит хирургическим способом?
Операционный метод лечения применяется только в крайних случаях, когда лекарственная и физиотерапия не приносят никаких результатов. При появлении халязиона — доброкачественного уплотнения на веке — назначается операция по удалению новообразования. Также хирургическое вмешательство необходимо, если произошел выворот (эктропион) или заворот (энтропион) века. При трихиазе — аномальном росте ресниц в сторону глазного яблока — требуется пластическая операция.

Можно ли вылечить блефарит народными средствами в домашних условиях?
Вылечить веки при воспалении средствами народной медицины не представляется возможным. Причиной заболевания зачастую является инфекция, с которой необходимо бороться медицинскими препаратами. Однако «народные лекарства» помогают улучшить состояние глаз и век, снизить такие симптомы, как зуд, отечность, слезоточивость. Вы можете делать примочки из чая, календулы, базилика, ромашки и других трав. Не забывайте, что компрессы должны быть теплыми.
Блефариты – это группа глазных болезней, протекающих с воспалением век различного характера, вызываемых множественными причинами и имеющих различную длительность. Возникает блефарит обычно при устойчивом пониженном иммунитете.
Наиболее частыми причинами болезни являются вирусные инфекции, всевозможные аллергические и инфекционные агенты, анемии и болезни ротовой полости. Патологические нарушения рефракции, такие как близорукость, дальнозоркость, астигматизм могут спровоцировать развитие блефарита. Внешние раздражители: пыль, ветер, дым - также способствуют появлению болезни. Явления блефарита часто наблюдаются у больных сахарным диабетом, иногда он сопровождает глистные инвазии. Плохо поддается лечению хронический блефарит, основным возбудителем которого чаще всего является золотистый стафилококк.
Виды блефарита
По состоянию развития болезни, блефарит делят на несколько видов: чешуйчатый, мейбомиевый, язвенный, розацея, аллергический, демодекозный.
Наиболее простое и чаще встречающееся заболевание – чешуйчатый блефарит. При нем наблюдается покраснение и утолщение краев век. Образуются мелкие чешуйки эпидермиса и отлущенного эпителия. Чешуйки плотно оседают на коже век в основании ресниц. Лечение простого блефарита длительный процесс. Чаще всего он переходит в хроническую форму.
Повышенная секреция желез века, одновременно со снижением вывода секрета вызывает мейбомиевый блефарит. При этой форме заболевания железы выделяют густое содержимое бело-желтого цвета, образующее впоследствии серо-желтые корочки на веках.
При язвенном блефарите характерно протекание гнойно-воспалительных процессов в ресничных волосяных мешочках, с образование изъязвлений по краям век, покрытых плотными корочками. При попытке снять их возможно удаление вместе с ними и части ресниц. Порою происходит значительная потеря ресниц. Могут появиться процессы рубцевания на веках.
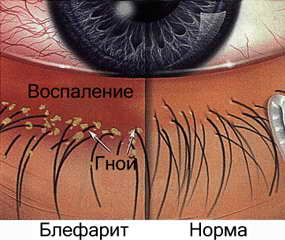

Демодекозный блефарит появляется в случае заражения от птиц или их пуха клещом демодекс. Заражение может произойти совершенно случайно от инфицированной одежды или постельных принадлежностей. Клещ обитает в луковицах ресниц и не всегда вызывает развитие болезни. Блефарит проявляется в этом случае в виде покраснения и утолщения кроев век с липкими выделениями и зудом.
Аллергический вид блефарита наблюдается у людей подверженных особой чувствительности к лекарственным средствам, пыльце цветов и деревьев, шерсти, косметическим изделиям, бытовой химии и пр. Острый аллергический блефарит вызывает внезапные отеки век, рези в глазах, зуд, слезотечение. Чаще этот вид болезни носит сезонный характер.
Блефарит, протекающий с образованием на коже век красно-серых мелких пузырьков с пустулами на концах называется розоцея.
По распространению блефарита на веках определяют ангулярный блефарит, передний крайний и задний крайний.
При переднем крайнем течении болезни характерны поражения только на ресничной области века. Задний крайний блефарит поражает толщу век, с сопутствующим воспалением мейбомиевых желез. Иногда эта форма болезни приводит к поражению роговицы и конъюнктивы. Для ангулярного поражения век характерна локализация заболевание в уголках глаз, т.е. в области глазной щели, где возможны пенистые скопления, с образованием трещин и язвочек. Наиболее часто данная форма встречается у подростков.
Симптомы блефарита
Первыми признаками появления блефарита являются покраснение и припухлость век, зуд и дискомфорт в области глаз. У детей наблюдается частое мигание, капризность, плохой сон. Затем на веках появляются отложения в виде корочек или чешуек, гнойнички, пенистые выделения, склеивающие ресницы. Часто наблюдается сухость глаз, жжение. При аллергическом блефарите возможно потемнение век. При появлении данных симптомов необходимо срочно показаться врачу, чтобы сохранить здоровье глаз.
Лечение блефарита
Для успешного лечения блефарита необходимо точное выявление причины, приведшей к развитию заболевания и по возможности полное ее устранение. Проводится обследование век при помощи щелевой лампы или офтальмологического микроскопа. При подозрении на клещевую природу болезни используют соскоб конъюнктивы для лабораторного подтверждения диагноза.
Лечение данного заболевания длительный процесс, т.к. часто острый блефарит переходит в хроническую форму. В ходе терапии необходимо особое внимание уделять общеукрепляющей витаминной терапии и строгому соблюдению гигиены глаз. Если вы носите контактные линзы, то до полного выздоровления от них лучше отказаться.
Все наросты и нагноения удаляются стерильными тампонами. В случае сложности удаления чешуек из-за твердости покрова, необходимо использовать размягчение их с помощью специальных лекарственных препаратов или отваров трав. После отделения наростов накладывается мазь, содержащая антибиотики или кортикостероиды. Мази накладываются по назначению врача с учетом причины блефарита.
При выраженном покраснении глаз используют капли. При мейбомиевой форме блефарита помимо общих для всех видов болезни процедур и препаратов назначается массаж век и смазывание их раствором бриллиантового зеленого. В случаях себорейной формы используется глазная мазь на основе гидрокортизона, препараты максидекс или дексапос. Аллергический блефарит лечится назначением антигистаминнных препаратов. Желательно провести аллергические пробы, которые позволят выявить аллерген. Устранение контакта с аллергеном предотвращает рецидивы заболевания.
Самостоятельное применение различных мазей и капель для лечения блефарита без консультации с врачом не допускается. Для того чтобы сохранить здоровье ваших глаз проходите осмотр офтальмолога.

В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Заключение
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.
Читайте также:

