Как лечить акне 3 стадии
Обновлено: 25.04.2024
Угри (синоним акне) – является полиморфным, воспалительным заболеванием кожи, обычно поражающим лицо (99% случаев), реже спину, грудь; на фоне сопутствующей себореи.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| L 70 | Угри |
| L 70.0 | Угри обыкновенные |
| L 70.1 | Угри шаровидные |
| L 70.2 | Угри осповидные |
| L 70.3 | Угри тропические |
| L 70.4 | Детские угри |
| L 70.5 | Acne excariee des jeunesfilles |
| L 70.8 | Другие угри |
| L 70.9 | Угри неуточненные |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| РКИ | – | рандомизированное клиническое исследование |
| КВД | – | кожно-венерологический диспансер |
| УД | – | уровень доказательности |
| МНН | – | международное непатентованное название |
| ФСГ | – | фолликулостимулирующий гормон |
| ЛГ | – | лютеинизи́рующийгормо́н |
| ДГЭА | – | дегидроэпиандростерон |
| Мл | – | миллилитр |
| Мг | – | милиграмм |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| СГКС | – | системные глюкокортикостероиды |
| ВРО | – | бензоила пероксид |
| ИМТ | - | индекс массы тела |
| КОК | - | комбинированные оральные контрацептивы |
| SAHA- синдром | - | симптомокомплекс себорея, акне, гирсутизм, алопеция |
| КФК | - | креатининфосфокиназа |
| АЛТ | - | аланинаминотрансфераза |
| АСТ | - | аспартатаминотрансфераза |
| ТГ | - | триглицериды |
Пользователь протокола: врач общей практики, терапевт, педиатр, дерматовенеролог.
Категория пациентов: дети, взрослые.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследованиt случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация [1,2,4]
Основной классификацией является деление угрей по степени тяжести:
· комедональные угри – комедоны (открытые и закрытые);
· легкие и умеренные папулопустулёзные угри – комедоны, папулы и до 5 пустул;
· тяжелые папулопустулёзные или умеренные узловые угри – комедоны, папуло-пустулезная сыпь, до 5 узлов;
· тяжелые узловые или конглобатныеакне – выраженная воспалительная реакция в глубоких слоях дермы с формированием множественных болезненных узлов и кист.
Классификация основана на подсчёте воспалительных элементов: папул, пустул, узлов и считается наилучшей оценкой степени тяжести.
Кроме этого существуют клинические разновидности акне:
· угри новорожденных;
· угри младенцев;
· угри юношеские;
· угри поздние;
· угри fulminans;
· грамотрицательный фолликулит;
· механические угри;
· угри маслянные, смоляные;
· хлоракне;
· экскориированные угри;
· постоянные угри, связанные с генетическими или ятрогенными эндокринопатиями (угри взрослых: локализованные на спине, постювенильные угри у женщин, постменопаузальные, синдром маскулинизации у женщин, поликистоз яичников, андролютеома беременных, избыток андрогенов у мужчин, допинговые, тестостерон-индуцированные молниеносные угри у чрезвычайно высоких подростков мужского пола);
· Болезнь Фавра – Ракушо;
· Акне – келоид.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ 1
Диагностические критерии
Жалобы и анамнез:
Жалобы:
· на высыпания на коже лица, шеи, груди, спины, волосистой части головы, сопровождающиеся болезненностью;
· отказ от посещения учебных заведений, общественных мест, угнетённое настроение.
Анамнез:
· Угри новорожденных возникают в первые недели после рождения;
· Угри младенцев возникают на 6 – 9 месяце жизни;
· Угри юношеские (подростковые) возникают в возрасте 11 лет и старше;
· Угри поздние возникают в возрасте 25 лет и старше или являются переходом угрей юношеских;
Как правило, выявляется отягощенный наследственный анамнез по заболеванию и/или наследственно обусловленная гиперандрогения.
Физикальное обследование:
· Неонатальные и младенческие угри возникают на коже щёк;
· Подростковые или юношеские угри возникают в Т-зоне (лоб, нос, подбородок);
· Поздние угри возникаю в U-зоне (подбородок, нижняя челюсть, шея).
В дальнейшем сыпь может распространяться на другие участки.
Инициирующим первичным морфологическим элементом являются не воспалительные элементы: микрокомедоны открытые, черноточечные и/или закрытые, белые. Локализуются на коже лба, носа и щек, подбородка.
Не воспалительные элементы затем трансформируются в поверхностные воспалительные элементы: папулы, пустулы, которые в свою очередь при тяжелой степени тяжести переходят в глубокие, воспалительные, болезненные узлы,размер> 1 см. Узлы могут переходить в кисты, сливаться с образованием шаровидных (конглобатных) угрей, абсцедироваться, образовывать свищевые ходы между собой. Заканчиваются формированием обширных и обезображивающих рубцов. Вторичные морфологические элементы представлены: гнойными и гнойно-геморрагическими корками, пятнами поствоспалительной гиперпигментации, атрофическими рубцами, редко келоидными рубцами. Рубцы постакне всегда аномальные и делятся на закругленные, квадратные, вдавленные фибротические и тип «осколки льда». Goodman, 2011.
Для экскориированной формы акне характерно небольшое количество первичных воспалительных элеменов и обилие геморрагических корок.
Для механическихакне характерна локализация открытых и закрытых комедонов, папулопустул в месте механического воздействия на кожу: например под шлемом, шапкой, челкой, повязкой.
Инструментальные исследования: нет.
Лабораторные исследования:
· общий анализ крови: может быть увеличение СОЭ и лейкоцитоз с нейтрофильным сдвигом.
· общий анализ мочи: изменений быть не должно
· биохимические анализы крови: показатель
· микрореакция преципитации (старше 14 лет): отрицательный результат
· исследование кала на гельминты и простейшие (дети до 14 лет): отрицательный результат
· ревмопробы больным с фульминантнымиакне – увеличение значения показателей: С-реактивный белок, антистрептолизин О. Ревматоидный фактор отрицательный.
Перед назначением изотретиноина и каждые 4 – 6 недель в процессе его приема [УД – В]:
Биохимический анализ крови: определение АЛаТ, АСаТ, холестерина, триглицеридов, креатининфосфокиназы (для спортсменов): перед курсом приема изотретиноина все показателли должны быть в пределах нормы.
Тест на беременность:перед курсом приема изотретиноина, в течение всего периода приема и в течение 6 месяцев после окончания приема изотретиноина должен быть отрицательным.
Исследование гормонального статуса [УД – А]:
· для мужчин с поздними акне,несмотря на проведенную классическую терапию;
· для женщин с поздними акне, не принимающих КОК, на 2 – 4 день менструального цикла;
· для девушек с юношескими акне, имеющими признаки SAHA –синдрома (гирсутизм,акне, себорейная алопеция, себорея) и/или нарушения менструального цикла, не принимающих КОК,на 2 – 4 день менструального цикла;
· у новорожденных, у которых сохраняются угри дольше 16-24 недель и/или у детей, у которых развивается акне в возрасте 3-7 лет
ФСГ, ЛГ, с подсчетом индекса ЛГ/ФСГ, пролактин, свободный и связанный тестостерон, глобулины, связывающие половые стероиды, ДГЭА-сульфат, эстрадиол, 17-КС на 20 – 22 день менструального цикла – прогестерон.
· для больных с индексом массы тела больше 25
гликолизированный гемоглобин
Взятие крови должно быть осуществлено в период с 8.00 до 9.00 часов утра.
В любом из перечисленных лабораторных тесов могут быть отклонения.
Микроскопическая диагностика содержимого пустул на клещ Demodexfolliculorum – может быть обнаружен у 30% больных, страдающих воспалительными формами угрей [21]:
Микробиологическая рутинная диагностика пациентам с акне не рекомендуется, она проводится при:
· подозрение на грам-орицательный фолликулит;
· подозрение на антибиотикорезистентность;
· определение чувствительности к антибиотикам при абсцедирующей форме акне.
Показания для консультации специалистов:
· консультация терапевта – при наличии симптомов сопутствующего заболевания;
· консультация гинеколога – при наличии симптомов нарушения менструального цикла или наличии жругих симптомов.
· консультация психотерапевта – при наличии отказа от посещения учебных заведений, общественных мест, угнетённого настроения, дисморфофобии.
· консультация эндокринолога – при наличии признаков SAHA-синдрома, изменений в лабораторных анализах гормонального профиля, индексе массы тела больше 25, acantosisnigricans.

Диагностический алгоритм:
Акне — болезнь распространенная и не всегда хорошо поддающаяся лечению. Если раньше ею в основном страдали подростки в период полового созревания, и с его окончанием болезнь проходила сама, то в последние годы угревая сыпь все чаще стала становиться серьезной проблемой и для взрослых пациентов.
Для того чтобы правильно назначить лечение, необходимо установить степень тяжести акне, понять, насколько сильно поражен организм пациента.
Оценивается степень акне по нескольким показателям:
· место расположения высыпаний;
· элементы сыпи, присутствующие на коже.
Врачи выделяют четыре степени тяжести акне: легкая, средняя, тяжелая, очень тяжелая.

II СТЕПЕНЬ

III СТЕПЕНЬ

IV СТЕПЕНЬ
Наиболее тяжелая форма
Для оценки изменения степени тяжести акне, удобно делать фото на протяжении некоторого периода, через регулярные промежутки, сопровождая записями о состоянии больного. Так легче отследить особенности развития заболевания и установить, дает ли терапия положительный эффект или динамика остается отрицательной.
Чтобы точно оценить состояние кожи при акне, степени заболевания устанавливаются по характеру высыпаний. Выделяют следующие виды прыщей и угрей:
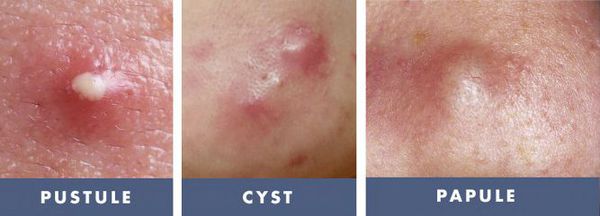
· комедоны — образуются, когда поры кожи забиты кожным салом и частичками ороговевшей кожи, вокруг бывает незначительное воспаление; делятся на открытые (черная точка на коже) и закрытые (белые угри);
· папулы — узелки (прыщики) розового или синюшно-красного цвета, чаще безболезненные, по размеру не превышающие в диаметре пяти миллиметров;
· пустулы — прыщи, внутри которых беловато-желтый гной, кожа вокруг них чаще всего воспалена;
· узлы — крупные болезненные угри, имеющие плотную консистенцию и диаметр более пяти миллиметров, высыпания имеют синюшно-розовый цвет, на их месте часто остаются рубцы, шрамы и пигментные пятна.

Легкая степень акне
Даже у людей с красивой здоровой кожей иногда появляются прыщики на лице. Это связано с незначительными гормональными изменениями, иногда — с механическими повреждениями кожи. Обычно такие прыщи проходят сами и никаких следов не оставляют. Если появились комедоны, то уже стоит задуматься, так как они могут воспалиться, привести к образованию папул. При небольшом количестве прыщиков и комедонов (не более 10), постоянно присутствующих на лице, ставится диагноз — легкая степень акне. Пустулы и, тем более, узлы при такой стадии заболевания не образуются. Эта степень тяжести акне еще не требует медикаментозного лечения, достаточно правильных гигиенических процедур.
Средняя степень акне
Тяжелая степень акне
Третья, тяжелая степень акне диагностируется, когда количество комедонов достигает 26–50 папул и 30 пустул, а также появляются узлы, число которых может доходить до 5. Тяжелая степень акне характеризуется появлением больших воспаленных участков кожи, болезненностью узлов. После узлов остаются заметные рубцы. Тяжелая степень акне часто связана с серьезными внутренними проблемами, среди которых:
· нарушение работы иммунной системы;
· болезни пищеварительной системы и т. д.
Акне тяжелой степени лечить только наружными средствами бесполезно. Требуется системная медикаментозная терапия, в состав которой обязательно входят антибиотики. Антибиотиками первого выбора при акне являются препараты тетрациклинового ряда.
Четвертая стадия акне
Для акне очень тяжелой степени характерно наличие более 50 комедонов, более 30 папул, пустул, более 5 узлов. К сильному психологическому дискомфорту добавляются серьезные болевые ощущения, так как пустулы могут сливаться, образуя большие гнойники. Узлы, находящиеся в глубоких слоях кожи, также очень болезненны, а остающиеся после них рубцы сильно заметны. Вся кожа воспалена, краснеет. Такое состояние нередко усугубляется серьезными депрессиями, а антидепрессанты и транквилизаторы — препараты, негативно воздействующие на состояние кожи. Кроме того, ежедневный стресс негативно сказывается на пищеварении и иммунной системе, что тоже не улучшает состояния кожных покровов. Поэтому, если у больного диагностируется третья или четвертая степень акне, ему нужна не только помощь дерматолога, но и консультация психолога.
Правильная оценка состояния больного и стадии заболевания дает врачу возможность назначить адекватное лечение, которое при запущенной болезни может длиться от нескольких месяцев до года. Подсчет папул и пустул, комедонов и узлов легко провести, если предварительно сделать фото, которое поможет оценить степень акне.
Третью степень акне обозначают как тяжелую стадию; в таком состоянии это воспалительное кожное заболевание признается проблемным. Его хронический характер и высокий риск рецидивов усложняют процесс лечения.
Основные признаки 3 стадии:
- значительное количество комедонов (от 25 до 50);
- до трех десятков пустул и папул;
- для тяжелой формы акне характерно наличие нескольких крупных (более 5 мм) узлов, расположенных глубоко в коже, характеризующихся болезненностью и синюшно-розовым цветом;
- обширный воспалительный процесс кожных покровов лица;
- покраснение кожи, возможна синюшность в местах сильных воспалений;
- на коже могут быть рубцы.
Как выглядит акне тяжелой формы, можно увидеть на фото.

Лечение тяжелой формы акне
Лечение тяжелого акне 3 степени проводится дерматологом и основано на комплексном подходе, включающем как наружную, так и системную терапию угревой болезни.
Комплексная терапия, при тщательном соблюдении пациентом рекомендаций, может дать очень хороший результат — даже тяжелую форму акне можно полностью и навсегда излечить, исключив риск рецидива.
Выбор методов лечения тяжелой формы акне невозможен без проведения широкого спектра анализов, призванных выявить конкретную причину появления и развития заболевания. Угревая болезнь может быть спровоцирована различными внутренними нарушениями работы организмы, в первую очередь связанными с гормональной нестабильностью. В числе наиболее часто назначаемых анализов фигурируют комплексный анализ крови (в т. ч. на определенные гормоны) и исследования микрофлоры (соскобы кожи, посев для выявления бактериальной культуры и уровня чувствительности к воздействию антибиотиков).
Конкретная программа, в соответствии с которой ведется лечение акне 3 степени, носит индивидуальный характер. При выборе препаратов и методов лечения врач должен учесть ряд важных факторов:
· длительность угревой болезни;
· особенности течения заболевания;
· состояние кожи, специфика высыпаний;
· результаты назначенных анализов;
· наличие и тяжесть гормональных нарушений;
· наличие у пациента иных заболеваний, индивидуальных особенностей организма.
Стандартной практикой при акне 3 степени является комбинированная медикаментозная терапия, предполагающая использование как системных, так и наружных препаратов, позволяющая устранить папулы, пустулы, узлы, а также ликвидировать причину их появления. Кроме того, серьезную роль играет соблюдение гигиены и определенный режим питания.
Основным средством лечения тяжелой формы акне выступают антибиотики для внутреннего применения, относящиеся к тетрациклиновой группе. Системный прием подобных препаратов дополняется местными средствами, содержащие в своем составе бензоилпероксид или ретиноиды, но без антибактериального компонента.
Отличные показатели эффективности лечения акне 3 степени имеют тетрациклиновые антибиотики. Благодаря высокому уровню липофильности, он обеспечивает выраженное бактериостатическое действие, а также способен накапливаться в секрете сальных желез, обеспечивая продолжительный эффект. Ключевая особенность курса системного антибактериального лечения — его значительная длительность, в среднем от 6 до 8 недель. Исследования показывают, что после шестинедельного приема тетрациклиновых антибиотиков число воспалительных высыпаний сокращается вдвое.
Если комбинированная терапия антибиотиков и препаратов местного применения не демонстрирует достаточной эффективности, назначается курс системных ретиноидов. Эти препараты не обладают прямым антибактериальным действием, однако демонстрируют довольно высокую эффективность в борьбе с угревой болезнью за счет прямого воздействия на сальные железы. В целом для системных ретиноидов характерно комплексное действие, сочетающее кератолитический, антисеборейный и противовоспалительный эффекты.
Эффект от применения системных ретиноидов заметен даже при самых тяжелых формах угревой болезни, однако их использование может быть чревато достаточно серьезными побочными эффектами, и ограничено связанными с этим противопоказаниями.
Одно из наиболее важных — выраженное тератогенное действие, т. е. нарушение правильного развития плода. По этой причине системные ретиноиды запрещены к употреблению беременным женщинам и тем, кто планирует забеременеть в ближайшее время.
В целом беременность и период кормления являются серьезным противопоказанием и для приема и других средств, применяемых для борьбы с тяжелой угревой болезнью — антибиотиков и гормональных препаратов.
Для женщин с акне 3 степени, в случае обнаружения дисбаланса половых гормонов, с лечебной целью могут назначаться гормональные оральные контрацептивы, обладающие антиандрогенным эффектом. Эта мера позволяет восстановить адекватный гормональный фон организма и ликвидировать истинную причину акне.
Кроме того, дополнительные гормональные препараты могут быть назначены по заключению эндокринолога, после проведения соответствующих анализов.
Отдельно стоит упомянуть вероятность целесообразности назначения антидепрессантов после консультации у психотерапевта или психиатра, так как тяжелая форма акне способна привести к формированию стойкого психоэмоционального расстройства, депрессии, дизморфофобии.
Особенность течения третьей степени акне заключается в эффекте постакне — даже при успешном лечении на кожном покрове остаются заметные рубцы и шрамы на месте узлов. Данный косметический дефект может создавать немало негатива в психологическом плане, поэтому рекомендуется приложить усилия и к его устранению. Последствия тяжелой формы угревой болезни можно минимизировать или даже полностью устранить при помощи разнообразных пилингов и прочих косметологических процедур.
Особая забота о коже потребуется и прямо в ходе лечения — агрессивные препараты, с помощью которых лечится тяжелая форма акне, часто вызывают шелушение, раздражение, покраснение и сухость кожи.
Благодаря комплексному подходу и сочетанному назначению высокоэффективных препаратов местного и системного действия может быть вылечена даже тяжелая 3 степень акне.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
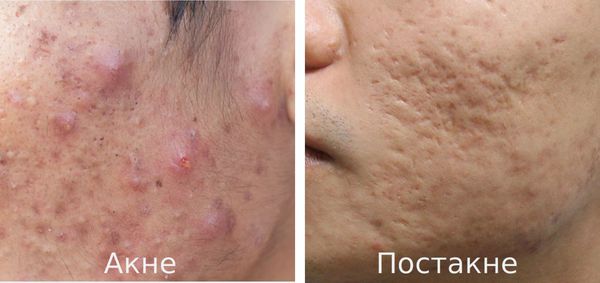
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
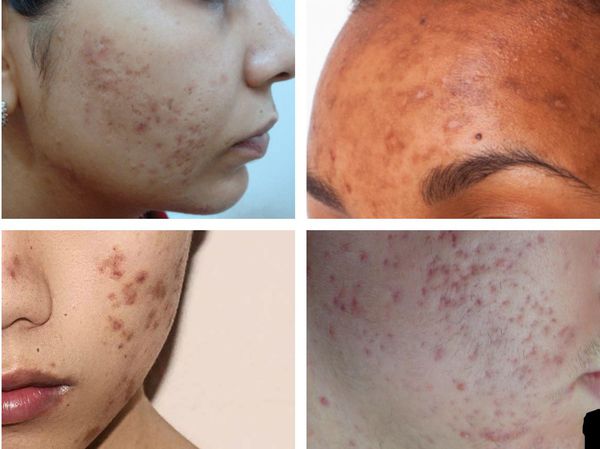
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
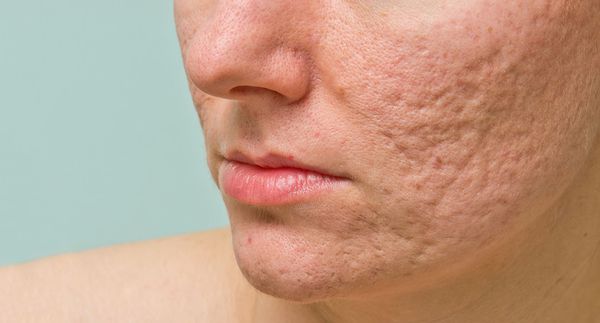
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
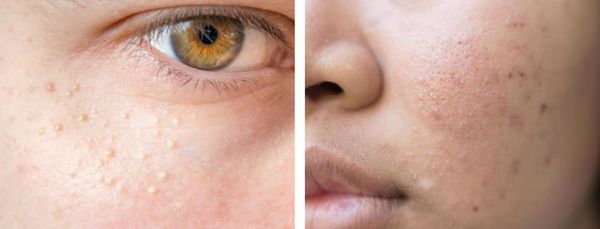
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
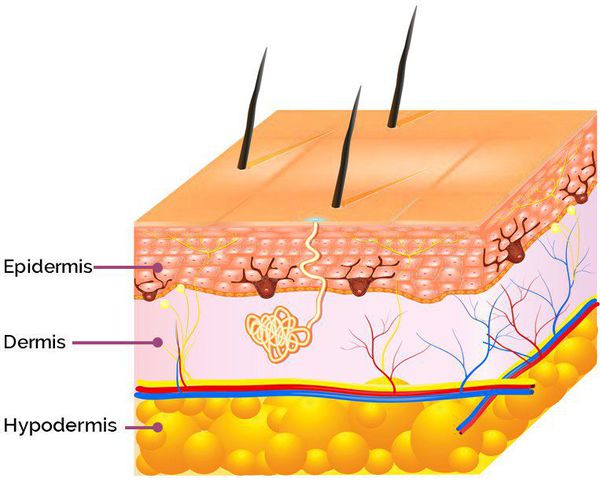
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
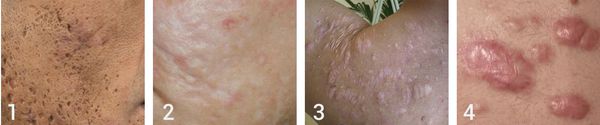
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
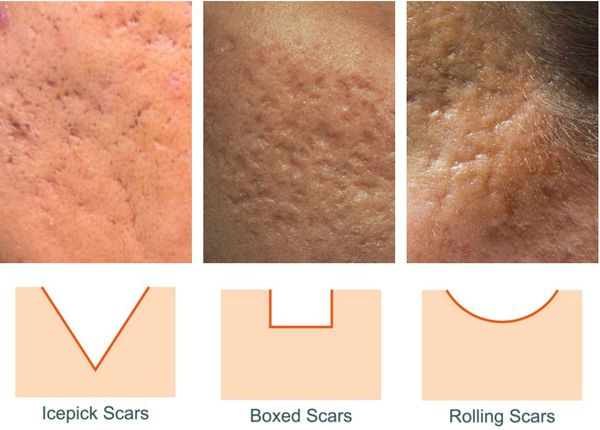
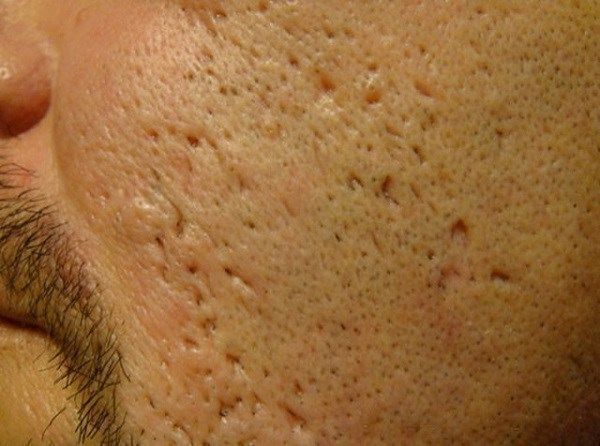
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
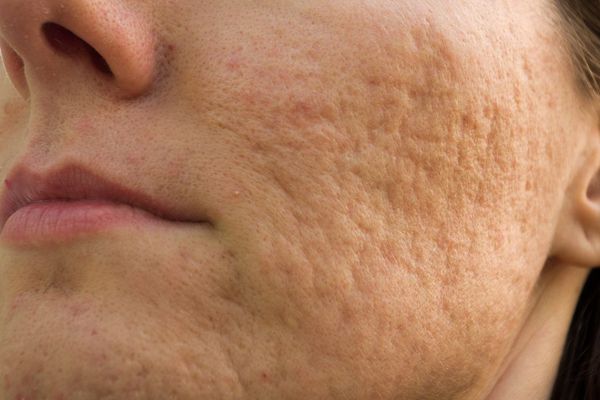
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
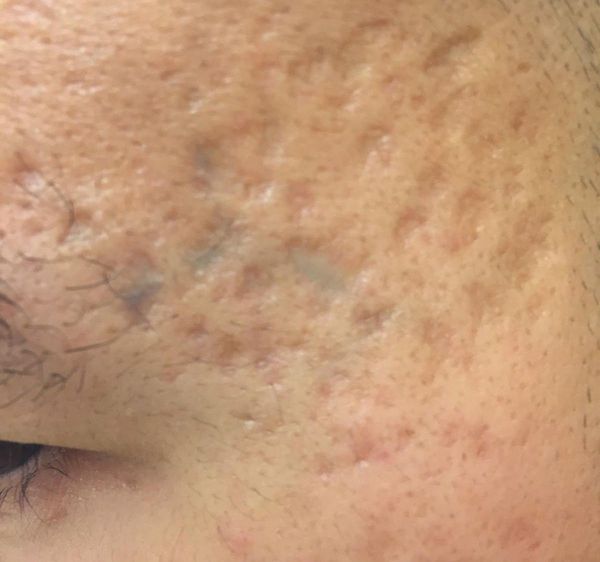
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
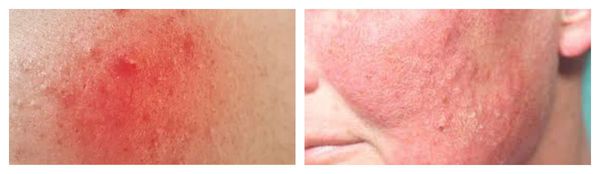
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
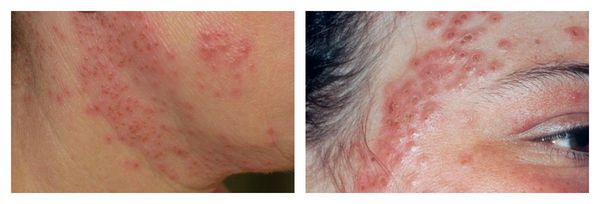
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
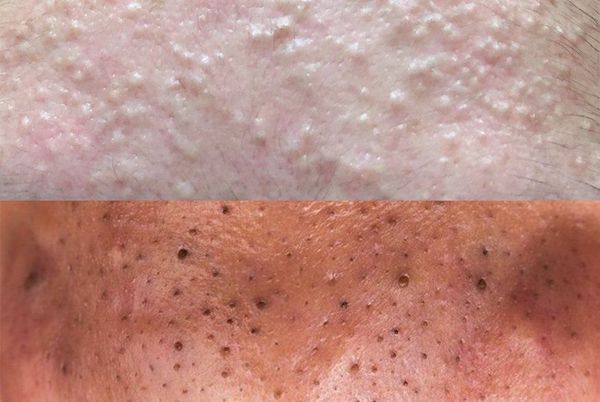
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
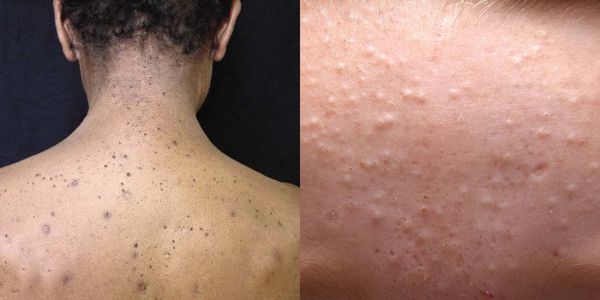
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
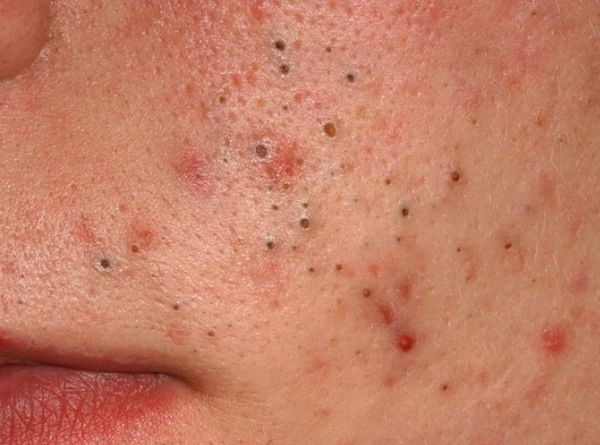
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
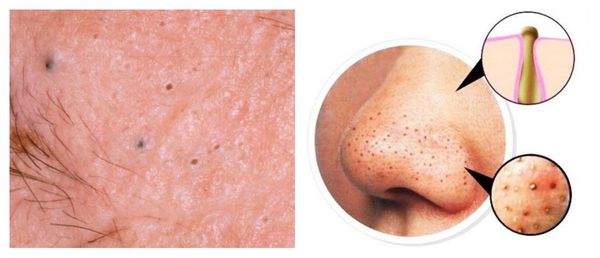
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
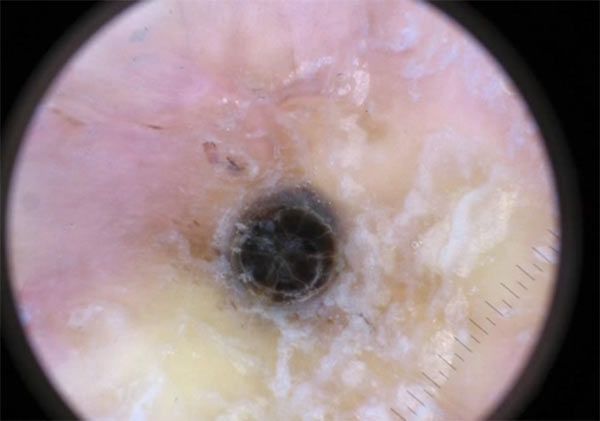
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
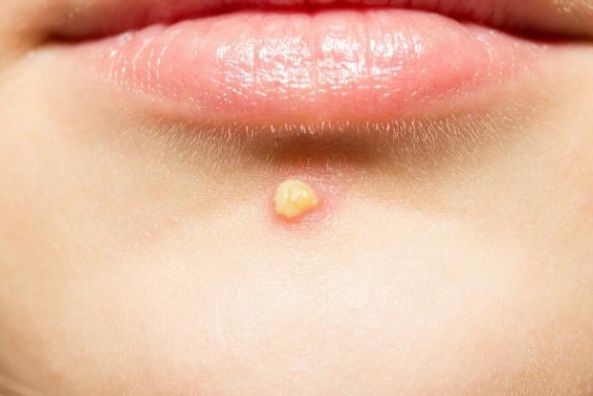
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
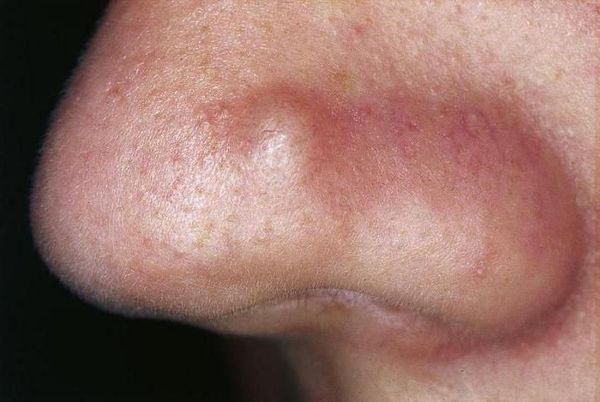
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
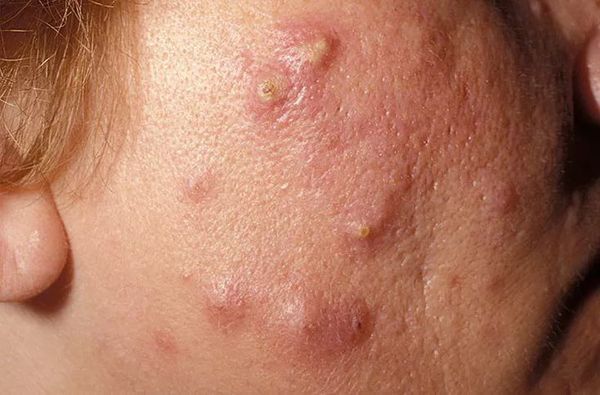
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
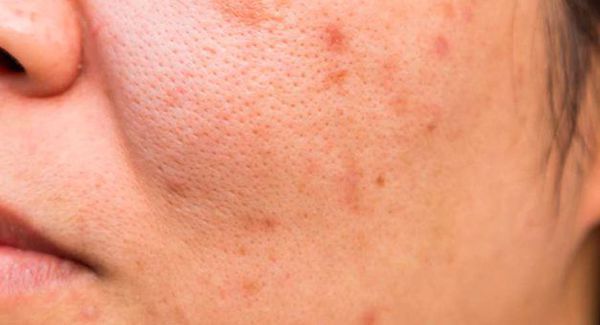
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
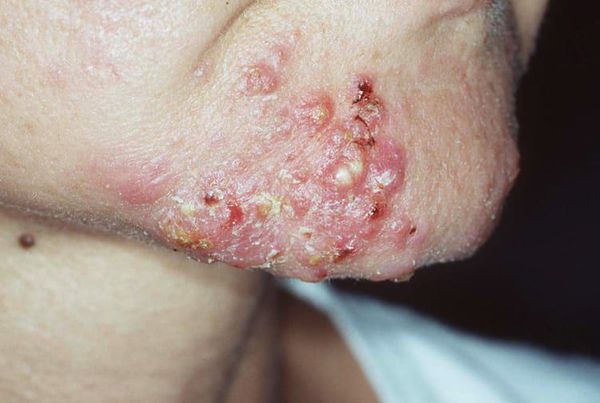
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
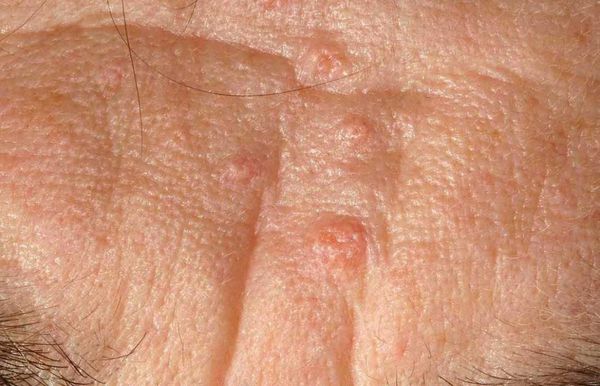
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
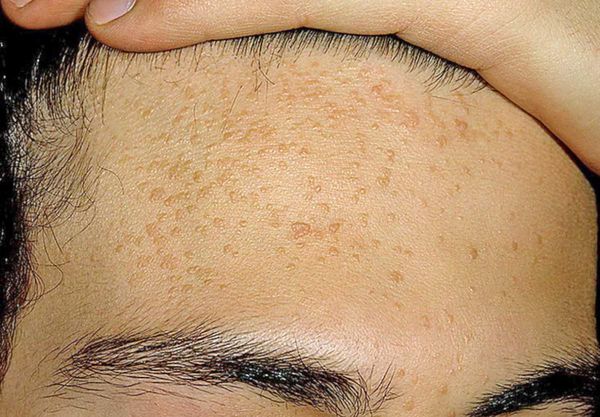
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
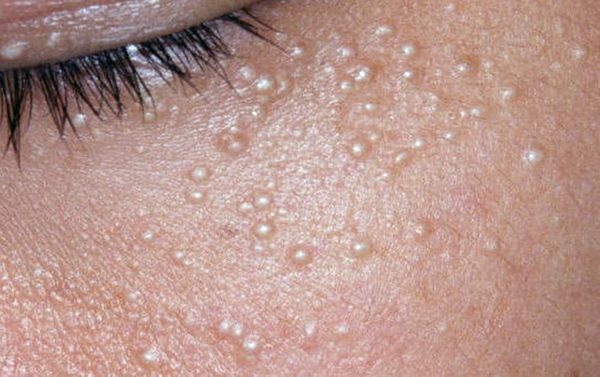
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
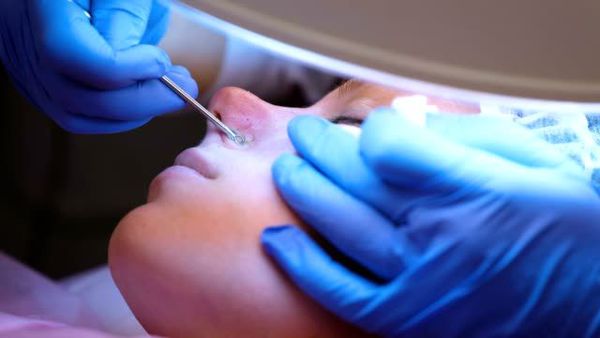
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Читайте также:

