Как лечат фурункулез иммунологи
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
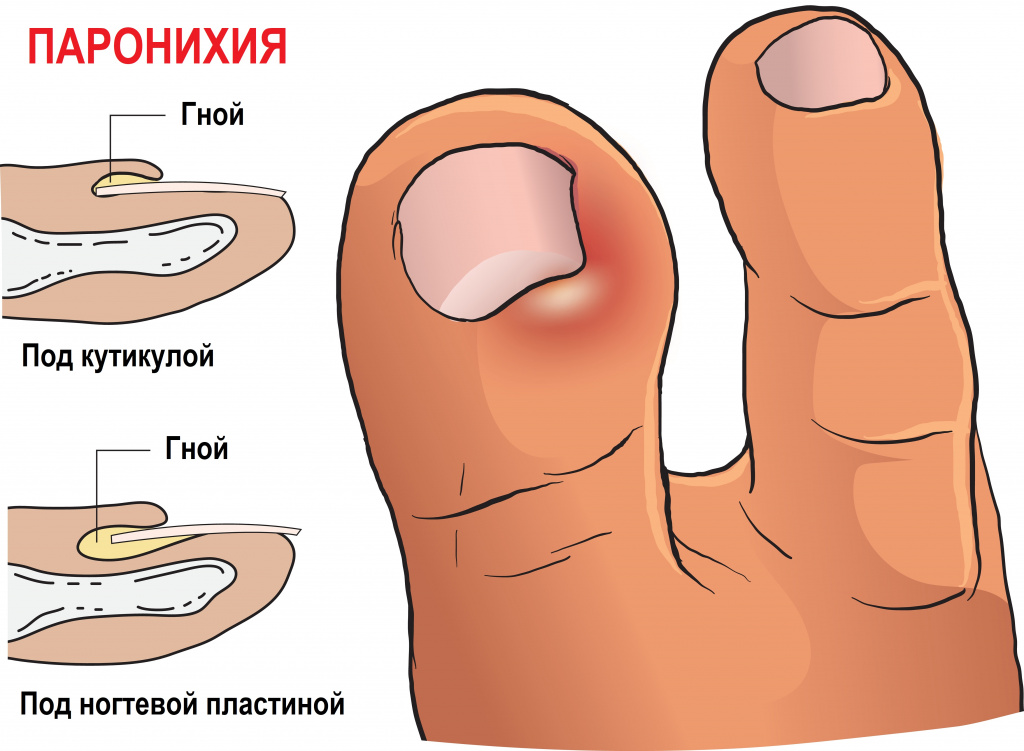
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
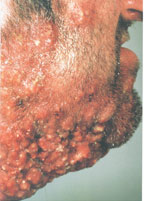
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Как показывают статистические данные, из всех первичных обращений к хирургу поликлиники до 70 % приходится на гнойно-воспалительные заболевания мягких тканей. Чаще всего по такому поводу приходят рабочие, в основном имеющие низкую
Как показывают статистические данные, из всех первичных обращений к хирургу поликлиники до 70 % приходится на гнойно-воспалительные заболевания мягких тканей. Чаще всего по такому поводу приходят рабочие, в основном имеющие низкую квалификацию труда и неблагоприятные условия труда, или работники умственного труда, причем высококвалифицированные, которым пришлось что-нибудь сделать собственными руками. Характерной особенностью при обращении по поводу фурункула, абсцесса, гидраденита, панариция и т. п. является классическая, ярко выраженная клинически, «студенческая» картина острого гнойного воспаления мягких тканей вследствие запущенности процесса, долгого «выжидания», разнообразного, но безуспешного самолечения, уверенности в том, что «само пройдет». Как правило, такие пациенты не нуждаются в госпитализации, и тактика их лечения не вызывает каких-либо вопросов у амбулаторных хирургов. В большинстве случаев для таких пациентов вполне достаточно проведения малого оперативного вмешательства — вскрытия гнойника и санации его полости в условиях перевязочной под местной анестезией.
Анализ первичных посещений пациентов хирургического кабинета поликлиники выявляет факт преобладания обращений больных с неосложненными формами гнойно-воспалительных заболеваний на поздних сроках. Основная часть больных обращалась к хирургу только на 4–5-е сутки после появления признаков местного воспаления. Сбор анамнеза и беседа с пациентом показывают, что основными причинами позднего визита больных являются неосведомленность о заболевании и его возможных осложнениях и последствиях, попытки самолечения гнойно-воспалительных заболеваний мягких тканей в домашних условиях (применение мазей, компрессов, прикладывания капустного листа и т. п.), нежелание рабочих обращаться за листком временной нетрудоспособности, а также несерьезное отношение к своему заболеванию. Решению проблемы может способствовать комплекс организационных мероприятий, включающий в себя активную санитарно-просветительскую работу, своевременное выявление больных с гнойно-воспалительными заболеваниями мягких тканей, в частности профилактический осмотр на предприятиях рук рабочих на наличие микротравм и гнойных осложнений, а также повышение квалификации терапевтов поликлинического звена в вопросах диагностики и профилактики этих заболеваний.
Однако у ряда пациентов после адекватно проведенного местного лечения (вскрытия гнойно-воспалительного очага, эвакуации гнойно-некротических масс, санации и в конечном итоге полного заживления полости гнойника) возникают часто рецидивирующие фурункулы других локализаций, т. е. речь идет о фурункулезе. Хронический рецидивирующий фурункулез характеризуется вялотекущим течением с периодическими обострениями, наличием множественных очагов различной локализации, резистентностью к проводимой антибактериальной терапии. Высокий уровень заболеваемости пиодермией и фурункулезом обусловлен в первую очередь широким распространением в природе стафилококков и стрептококков, являющихся этиологическими агентами, вызывающими эти заболевания. Наиболее частый причинный агент — стафилококки (золотистый и в последнее время эпидермальный).
В патогенезе фурункулеза, помимо вирулентности и патогенности различных штаммов кокков, имеет большое значение наличие предрасполагающих сопутствующих заболеваний (в первую очередь сахарного диабета или нарушения толерантности к глюкозе, заболеваний ЖКТ и печени, астении на фоне перенесенных инфекций или операций, длительного лечения глюкокортикостероидными препаратами). В ряде работ (S. Laube) отмечено наличие аллергического компонента при фурункулезе у лиц старшего возраста, сопровождающегося повышением общего IgE.
По результатам работы, выполненной в НИИ иммунологии, фурункулез является одним из клинических проявлений так называемой спонтанной иммунологической недостаточности. В изучении возникновения и развития хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, большое внимание уделяется нарушению нормального функционирования и взаимодействию различных звеньев иммунной системы. Наиболее диагностически значимыми являются изменения фагоцитарного и гуморального иммунитета, а также их сочетанная патология.
В настоящее время хронический рецидивирующий фурункулез расценивается как частный случай вторичных иммунодефицитных состояний, а выявляемые иммунологические сдвиги у больных фурункулезом способствуют широкому внедрению в амбулаторную практику неспецифической иммунокоррекции. Среди иммунокорригирующих препаратов традиционно используются Тактивин, Тималин, Иммунофан. В наиболее тяжелой ситуации возможна заместительная терапия иммуноглобулинами для внутривенного введения. Однако отнести проблему лечения и профилактики рецидивирующего фурункулеза к полной компетенции иммунологов не удается, так как даже после полноценного обследования иммунного статуса пациента не всегда возможно выявить какие-либо грубые отклонения от нормальных показателей. В частности, в классификации пациентов с клинико-лабораторными проявлениями иммунодефицита одна из трех групп обозначена как «лица, имеющие только клинические признаки нарушения иммунитета без изменения параметров иммунного статуса».
Часто больные с рецидивирующими фурункулами становятся постоянными клиентами хирургических отделений, подвергаясь многочисленным оперативным вмешательствам, дающим кратковременный клинический эффект. Несомненно, такие пациенты должны быть всесторонне обследованы и при необходимости направлены к терапевту, гастроэнтерологу, ЛОР-специалисту, тем более что, по данным литературы, в 80 % случаев у них выявляются очаги хронической инфекции, локализующиеся в ЖКТ и ЛОР-органах. Таким образом, в настоящее время рецидивирующий фурункулез рассматривается не как локальное кожное воспаление, а как общесоматическое заболевание, возникающее в результате воздействия различных провоцирующих факторов, которые при наличии предрасполагающих иммунологических дефектов приводят к дебюту и хронизации пиодермии.
В зависимости от распространенности и выраженности воспалительного процесса хронический рецидивирующий фурункулез классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с хорошо пальпируемыми регионарными лимфатическими узлами, с рецидивами 1–2 раза в год, без явлений интоксикации.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, с ярко выраженной воспалительной реакцией с рецидивами от 1 до 3 раз в год. Иногда обострения сопровождаются увеличением регионарных лимфатических узлов, лимфангитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Тяжелая степень фурункулеза — диссеминированные, множественные, непрерывно рецидивирующие очаги со слабой местной воспалительной реакцией, непальпируемыми или слегка пальпируемыми регионарными лимфатическими узлами, сопровождающиеся симптомами общей интоксикации.
Нет сомнения в необходимости воздействия на этиологический фактор заболевания. В связи с этим пациенты с хроническим фурункулезом, как правило, получают множественные и длительные курсы антибактериальных препаратов. К сожалению, бесконтрольное применение антибактериальных препаратов привело к распространению антибиотикорезистентных форм стафилококка. Одним из путей решения описанной сложной ситуации является подбор антибактериального препарата, к которому пока сохранена чувствительность микроорганизмов. В частности, может быть использован препарат Фуцидин, действующим веществом которого является фузидиевая кислота — антибиотическое вещество, образуемое при биосинтезе грибом Fusidium coccineum. По своей химической структуре фузидиевая кислота не относится ни к одной группе антибактериальных препаратов, являясь соединением, по строению более близким к сердечным гликозидам, стероидным гормонам и холестерину. Не проявляя активности сердечных гликозидов и гормонов, Фуцидин оказывает эффективное противомикробное действие в отношении грамположительных кокков, причем максимально — в отношении стафилококков. Видимо, нетипичное химическое строение и отсутствие широкого использования объясняют чувствительность к Фуцидину стафилококков, устойчивых к пенициллинам, аминогликозидам, макролидам и другим антибиотикам.
Фуцидин получил распространение в дерматологической практике в качестве препарата для местного лечения при фолликулитах и пиодермии. Это послужило основанием для его местного применения в амбулаторной хирургии при гнойно-воспалительных заболеваниях мягких тканей в стадии инфильтрации для предотвращения абсцедирования.
В исследование были включены 28 человек с рецидивирующими гнойно-воспалительными заболеваниями мягких тканей. Все пациенты были трудоспособного возраста, от 22 до 54 лет, средний возраст составил 32,3 ± 5,2 года, преобладали женщины (19 женщин и 9 мужчин). Все больные обратились к амбулаторному хирургу по поводу самостоятельно обнаруженного болезненного уплотнения в коже различной локализации с умеренно выраженными воспалительными признаками. У большинства пациентов (75 %) при осмотре были выявлены фурункулы в стадии воспалительной инфильтрации с локализацией на передней и внутренней поверхности бедра, на спине, на задней поверхности шеи, в подбородочной области. У 3 из этих пациентов фурункулы были множественными, с явлениями лимфангита и регионарного лимфаденита, у остальных — единичными, без выраженной воспалительной реакции, с умеренным увеличением регионарных лимфатических узлов. Помимо описанных больных, в исследование вошли 4 женщины с явлениями начинающегося гидраденита подмышечной области и 3 мужчин 22–28 лет с воспалительными уплотнениями в проекции послеоперационного рубца после иссечения эпителиального копчикового хода (операции выполнялись 1–2 года назад, заживление полное, до исследования подобных жалоб не возникало).
Главным критерием отбора пациентов являлось отсутствие у них признаков абсцедирования инфильтративных очагов и, соответственно, необходимости в срочном оперативном вмешательстве. Все пациенты ранее обращались за хирургической помощью по поводу абсцедирующих фурункулов другой локализации либо подмышечных гидраденитов, в связи с которыми перенесли неоднократные вскрытия и санации гнойных очагов и курсы антибиотикотерапии. Отметим, что первичное обращение к хирургу по поводу воспалительного заболевания мягких тканей в большинстве случаев происходит в стадии ярко выраженного нагноения, когда возможности консервативных мероприятий уже неактуальны.
Пациенты с хроническим рецидивирующим фурункулезом, перенесшие ранее неоднократные хирургические манипуляции и стремящиеся избежать их повторения, обращаются к врачу, как правило, в начальной стадии гнойно-воспалительного процесса. В стадии инфильтрации можно рекомендовать обработку воспалительного уплотнения растворами антисептиков, согревающие компрессы, различные физиотерапевтические процедуры — УВЧ, лазеро- и магнитотерапию, УФ-облучение, электрофорез с антибиотиками. Обкалывание инфильтрата раствором новокаина с антибиотиками применяется в настоящее время крайне редко. Влажные компрессы могут способствовать размягчению и мацерации кожи над инфильтратом, приводящими к распространению воспалительного процесса. Физиотерапевтические процедуры безопасны и высокоэффективны, однако ежедневное их выполнение в условиях поликлиники зачастую требует больших временных затрат и поэтому не всегда приемлемы для работающих людей.
У пациентов с воспалительными инфильтратами различной локализации в качестве монотерапии применялось местное лечение препаратом Фуцидин в виде крема или мази. В проведенном в Германии исследовании была отмечена очень высокая степень проникновения действующего вещества — фузидиевой кислоты — при нанесении препарата на неповрежденную кожу, благодаря чему обеспечивался хороший локальный антибактериальный эффект в очаге воспаления. Общая антимикробная терапия в этой ситуации не применялась ввиду отсутствия клинических и лабораторных признаков общей интоксикации. Пациентам с наличием нескольких инфильтратов (от 2 до 4) с локализацией на нижних конечностях и явлениями лимфангита и пахового лимфаденита крем в небольшом количестве наносился как на область воспалительных уплотнений, так и по ходу лимфатических сосудов и в проекции паховых лимфоузлов.
Параллельно больным проводилось полноценное плановое обследование для выявления сопутствующей соматической патологии и нарушений иммунного статуса.
В результате обследования установлено, что у 1 пациентки заболевание оказалось проявлением развития сахарного диабета, у 4 пациентов выявлено нарушение толерантности к углеводам, у 5 больных при посеве из полости носоглотки был обнаружен коагулазоположительный золотистый стафилококк. Все пациенты консультированы иммунологом — грубых нарушений иммунного статуса выявлено не было, после купирования воспалительных явлений всем пациентам были назначены курсовые приемы иммунокорректоров.
При лечении Фуцидином была отмечена хорошая переносимость препарата, аллергических реакций не отмечалось. Субъективно некоторый регресс болевого синдрома и локальных воспалительных явлений пациенты наблюдали в среднем спустя 2–3 сут после начала применения препарата, однако уже спустя сутки частью больных были отмечены стабилизация прогрессивно нарастающих до этого болевых ощущений и уменьшение локальной гипертермии. Полное купирование болей и воспалительных явлений со значительным уменьшением размеров инфильтрата происходило в среднем на 4–5-е сутки использования препарата. В итоге признаки воспаления мягких тканей полностью исчезли у 25 больных (89 %) благодаря только консервативному местному лечению. Малоэффективной оказалась терапия у 3 женщин. У одной оказался впервые выявленный сахарный диабет, у другой — нарушение толерантности к углеводам; еще у одной больной в ходе динамического наблюдения было отмечено абсцедирование подмышечного гидраденита и понадобились его вскрытие и санация, а также санация носоглотки и иммунокорригирующее лечение. Первые две пациентки имели исходно множественные (в количестве 3 и 4) фурункулы в области бедер с явлениями лимфангита и полиаллергия на антибактериальные препараты. Им понадобилось хирургическое вскрытие нагноившихся фурункулов в количестве 1 и 2 соответственно, остальные инфильтраты регрессировали без остаточных явлений.
Таким образом, своевременно начатое консервативное лечение гнойно-воспалительных заболеваний мягких тканей в инфильтративной стадии дает хороший эффект в купировании воспалительных явлений и предотвращении нагноения воспалительного инфильтрата. Важным критерием при выборе антибактериального препарата для местной терапии являются хорошая проникающая способность антибиотика, обеспечивающая его доставку к тканям в воспалительном очаге, и предполагаемая эмпирически высокая чувствительность к нему этиологического агента. Возможность избежать множественных, часто повторных, оперативных вмешательств позволяет обеспечивать хороший косметический эффект и психологический комфорт для больных, а также сохранить трудоспособность пациентов в период амбулаторного лечения.
Литература
- Гостищев В. К. Оперативная гнойная хирургия: руководство для врачей. М.: Медицина, 1996. 416 с.
- Кузин М. И., Костюченок Б. М. Раны и раневая инфекция. М.: Медицина, 1990. 591 с.
- Хаитов Р. М., Щельцина Т. Л. и др. Иммуномодуляторы в профилактике и лечении гнойной хирургической инфекции // Хирургия. 1997. № 1. С. 49–56.
- Гладько В. В., Устинов М. В. Пиодермия: взгляд профессионала на социальную значимость // Медицина. Качество жизни. 2006. № 6. С. 15–23.
- Закиева И. В., Туйсин С. Р. Анализ обращаемости в хирургический кабинет поликлиники пациентов с гнойными заболеваниями мягких тканей // Хирургические болезни и новые технологии: Сб. трудов конференции. М., 2001. С. 22–27.
- Машковский М. Д. Лекарственные средства: пособие для врачей. М.: Торгсин, 1997. 543 с.
- Калинина Н. М. Нарушения иммунитета при рецидивирующем фурункулезе// Цитокины и воспаление. 2003. № 1. С. 28–36.
- Laube S. Skin infections and ageing // Ageing Res. Rev. 2004; 3: 69–89.
М. А. Засорина, кандидат медицинских наук
МСЧ № 2, Москва
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Карбункул (carbunculus) в медицине – это острое обширное гнойно-некротическое воспаление нескольких сопредельных волосяных мешочков или сальных желез с образованием общего инфильтрата и развитием некроза кожи и подкожной жировой клетчатки в результате тромбоза сосудов.
Карбункул, в отличие от фурункула, обычно сопровождается тяжелыми общими проявлениями инфекции и интоксикации организма.
Оставьте телефон –
и мы Вам перезвоним
Причины карбункула
Возникновению карбункула предшествует воспалительный процесс в мягких тканях, который обычно начинается с воспалительного заболевания волосяного фолликула – стафилококкового фолликулита, реже – со стрептококкового фолликулита.
Развития воспаления может привести к образованию фурункула, который представляет собой острое гнойно-некротическое воспаление волосяного фолликула. Когда формируется несколько таких фурункулов на одном участке тела, они могут сливаться между собой.
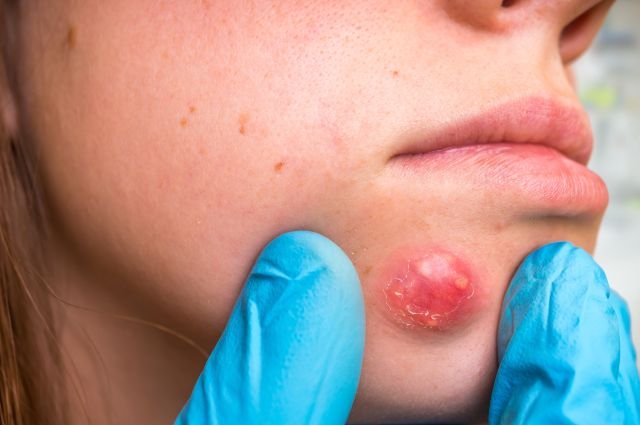
Продукт слияния нескольких фурункулов – это и есть карбункул. В области инфильтрата возникает резкая распирающая боль. Кожа над инфильтратом становится багровой, напряженной, отекшей. Из пустул выделяется большое количество серо-зеленого гноя.
Ткани некротизируются. Возникают четкие признаки общей интоксикации: тахикардия, тошнота, рвота, сильная головная боль, гипертермия до 39-40 °С, лейкоцитоз, сдвиг формулы крови влево, отсутствие аппетита, бессонница. Если карбункул локализуется на лице, явления интоксикации выражены намного сильнее, вплоть до обморока.
После отслоения некротизированных тканей и удаления гноя выраженность признаков интоксикации значительно слабеет.
Факторы риска формирования карбункула:
наличие в организме хронического очага инфекции;
сахарный диабет и другие нарушения метаболических процессов;
недавно перенесенные операции или тяжелые заболевания;
загрязнение кожи, низкая санитарная культура;
длительное трение кожи одеждой;
В основном карбункул поражает подростков и молодых людей. Мужчины болеют чаще, чем женщины.
Симптомы карбункула
Клиническими признаками карбункула являются:
нагноение и образование раны;
гиперемированность кожи вокруг очага;
резкая болезненность всей зоны поражения.
Возникновение и развитие карбункула обычно сопровождается такими симптомами:
повышенной температурой, которая нередко достигает 40 градусов;
Особенно сильно данные признаки проявляются, когда карбункул возникает на лице или шее.
Выделяют 3 стадии карбункула:
В этот период под кожей образуются узлы, которые будут представлены воспаленными волосяными луковицами. Инфильтрат содержит жировую ткань, гной, лимфу и лимфоциты. Узелки возвышаются над поверхностью кожи.
Так как питание дермы нарушается, она приобретает синюшный окрас. Через несколько дней (от 9 до 12) инфильтрат достигает внушительных размеров. В диаметре он может составлять около 10 см. Кожа отечная, натянутая, горячая на ощупь. Боль будет тем интенсивнее, чем больше отек.
На стадии нагноения карбункул достигает зрелости. На нем формируются пузырьки, которые наполнены гноем. Они вскрываются, поэтому поверхность карбункула напоминает сито. Через эти небольшие отверстия просачивается гной, смешанный с кровью и отмершим эпителием.
Стадия нагноения длится около 14-21 дня. В этот период общее самочувствие больного ухудшается
В этот период гной из карбункула сочиться перестает. На участке воспаления формируются язвы, которые будут иметь стержни. Они сливаются друг с другом, образуя один крупный дефект. Поражение тканей – весьма интенсивное и часто захватывает мышцы. Пораженный участок имеет черный цвет.
Затягивается рана медленно, постепенно заполняясь грануляциями. На ее месте остается рубец. Стадия некроза продолжается около 21 дня.
Методы диагностики карбункула
Карбункул диагностируется на основе клинических симптомов.
Проводится дифференциальная диагностика с такими патологиями:
разрыв эпидермальной кисты;
гидраденит (если карбункул локализован в промежности или подмышечной впадине);
хронический язвенный герпес.
При микроскопии мазка обнаруживаются стафилококки. Идентифицировать возбудителя и оценить чувствительность к антибиотикам позволяет бактериальный посев.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения карбункула
Карбункулы небольших размеров, которые протекают без заметной интоксикации и ухудшения общего состояния пациента, лечатся амбулаторно.
В тех случаях, когда
у пациента наблюдается сильная интоксикация,
карбункул имеет большие размеры и локализуется на лице,
больной страдает некомпенсированным сахарным диабетом или другими тяжелыми заболеваниями,
лечение проводится в стационаре.
Если лечение карбункула было начато еще на стадии его созревания, то применяются консервативные методы, что в большинстве случаев приводит к регрессу заболевания, то есть рассасыванию инфильтрата.
Больному показаны для приема внутрь антибактериальные препараты с широким спектром действия.
Одновременно антибиотиками обкалывают сам карбункул. Чтобы уменьшить болезненные ощущения применяют анальгетические средства (Новокаин, Лидокаин).
Поверхность карбункула обрабатывается этиловым спиртом или другими спиртосодержащими антисептиками. Накладывается асептическая повязка. Также применяют синтомициновую или стрептомициновую эмульсии.
Если карбункул переходит в некротическую стадию, то это является показанием для хирургического вмешательства, которое выполняется на фоне применения антибиотикотерапии.
Операция заключается в рассечении карбункула и удалении из него некротизированных тканей.
Затем в рану вводится тампон с гипертоническим раствором хлорида натрия и протеолитическими ферментами.
Для очищения послеоперационной раны и окончательного отторжения некротизированных тканей повязку ежедневно меняют.
На этапе созревания, а также в послеоперационном периоде назначают УВЧ-терапию и локальное УФО.
Для стимуляции защитных сил организма также может проводиться внутривенное лазерное и ультрафиолетовое облучение крови.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

