Как кореянки избавляются от прыщей и угрей
Обновлено: 24.04.2024
О том, какие ингредиенты помогают в борьбе с воспалениями и почему надо отказаться от многоразовых полотенец, рассказывает амбассадор корейского бренда косметики CosRX Бо Хен Ким.


Instagram content
This content can also be viewed on the site it originates from.
От акне никто не застрахован даже в зрелом возрасте. Причин его появления может быть множество: от плохого питания и грязного городского воздуха до неправильного ухода. Считается, что корейская косметика лучше всего подходит для борьбы с высыпаниями — бренды избегают лишних ингредиентов в составе, таких как парабены и ароматизаторы, и делают упор на натуральные действующие вещества.
Если вы столкнулись с воспалениями на лице, советуем обратиться к опыту кореянок. И да, их идеальная кожа — это заслуга далеко не только генетики. Бо Хен Ким, представительница корейского бренда CosRX, расскажет о секретах борьбы с акне, о корейском трехступенчатом уходе и о том, на какие ингредиенты стоит обращать внимание при выборе косметики против высыпаний.
Бо Хен Ким, представительница CosRX в России
Важно: перед тем, как взяться за борьбу с акне, мы советуем пройти обследование у врачей — возможно, появление воспалений связано с гормональными проблемами, болезнями ЖКТ или стрессом. Когда вы выясните причину, совмещайте лечение и правильный уход — такой тандем позволит вам избавиться от акне намного быстрее, и кожа вам потом скажет «спасибо».
5 правил, которым следуют кореянки, чтобы избежать или как можно скорее вылечить акне
1. Мойте руки
Простое, но важное правило, которым многие пренебрегают. Вы должны наносить косметику идеально чистыми руками — по дороге из ванной к туалетному столику не трогайте ручки дверей и заранее обработайте антисептиком флакон со средством, которое собираетесь наносить. И даже собираясь умываться, предварительно помойте руки — сначала тщательно смойте микробы и уличную грязь мылом, а уже потом нанесите пенку или гель.
2. Не трогайте лицо в течение дня
Самая вредная привычка тех, у кого есть акне, — они постоянно трогают воспаления руками, причем далеко не чистыми. В этом случае помогут специальные патчи для высыпаний — они не только не позволят вам лишний раз прикоснуться к лицу, но еще и вытянут гной и снимут воспаление. Возьмите себе за правило трогать лицо только в тех случаях, когда непосредственно наносите ухаживающие средства (и обязательно чистыми руками!).
3. Откажитесь от полотенец
Как бы тщательно стиральная машинка их ни стирала, в ворсинках все равно могут остаться бактерии. Не вытирайте лицо одним и тем же полотенцем несколько дней подряд. Лучше использовать специальные пады — пропитанные тоником ватные диски — или вовсе давать коже высохнуть самой.
4. Меняйте наволочку каждые 1-2 дня
Не стоит менять сразу весь комплект постельного белья. Представьте, сколько пота впитывает в себя наволочка и сколько на ней остается ороговевших частиц кожи, которые, кстати, являются отличной пищей для пылевых клещей.
5. Делайте ставку на уходовую, а не декоративную косметику
Да, иногда случай вынуждает нас замазать акне тональным средством, но если есть возможность, лучше нанести только уход или патчи от высыпаний. Если решили остановиться на последних, то наклеивайте их на чистую сухую кожу, иначе они отклеятся.

Врач гинеколог-репродуктолог. Стаж 15+ лет. Принимает в Университетской клинике. Стоимость приема 1700 руб.
- Запись опубликована: 17.04.2020
- Reading time: 2 минут чтения
Около 80% женщин репродуктивного возраста используют те или иные формы контрацепции, среди которых наиболее популярным способом контроля уже много лет остаются оральные контрацептивы (противозачаточные таблетки).
Противозачаточные таблетки безопасны и теоретически предназначены для того, чтобы их можно было принимать неопределенное количество времени. Но рано или поздно от гормональной контрацепции придется отказаться, чтобы сделать перерыв или при желании забеременеть. Важно понимать, что это будет встряской для организма.
Вот семь возможных изменений здоровья, на которые гинекологи советуют обратить внимание женщинам, прекращающим прием таблетированных противозачаточных средств.
Проблема 1. Нерегулярные или болезненные менструации
Если вы принимали противозачаточные таблетки, чтобы нормализовать менструальный цикл, контролировать симптомы ПМС или облегчить болезненные менструальные спазмы, существует большая вероятность, что как только вы откажетесь от их приема состояние здоровья может ухудшиться.
Все гормональные контрацептивы регулируют цикличность месячных, устраняют дисменорею и тяжелый предменструальный синдром. Но по статистике эти симптомы возвращаются, особенно при неправильном прекращении приема таких препаратов.
Чтобы не навредить здоровью и уменьшить симптомы отмены гормонов, нужно обсудить альтернативные варианты лечения с гинекологом.
Лучше всего отказаться от препарата после приема последней таблетки из упаковки. Остановка в середине упаковки может привести к нерегулярным месячным из-за сбоя ритма к которому организм уже привык.
Проблема 2. Угревая сыпь
Если вы принимали противозачаточные таблетки, чтобы избавиться от угревой сыпи, после отказа от контрацептивов прыщи могут вернуться.
Поскольку оральные контрацептивы, помогают регулировать и нормализовать гормональный фон, нарушение которого является основной причиной хронического гормонального акне, они применяются лечения тяжелых форм угревой сыпи. Многие женщины во время гормональной терапии отмечали, что кожа становилась заметно чище и приобрела здоровый сияющий вид.
Скорее всего, состояние кожи ухудшится и угри вернутся в течение первых недель после прекращения приема противозачаточных средств.
Проблема 3. Повышение рисков развития некоторых заболеваний
Несмотря на распространенные мифы о том, что противозачаточные таблетки приводят к бесплодию или раку, на сегодняшний день нет ни одного исследования, показывающего, что противозачаточные таблетки негативно влияют на рождаемость. Что касается раковых опухолей, пребывание на противозачаточных препаратах в течение пяти лет или более помогает снизить риск развития рака яичников почти на 50%.
По результатам исследования TIME (2018 год), опубликованного в JAMA Oncology, можно сделать вывод, что противозачаточные таблетки резко снижают вероятность возникновения рака эндометрия и яичников, и оправданно применяются в качестве профилактического лечения.
Проблема 4. Мигрень, снижение либидо
Большинство женщин, которые принимали препараты, содержащие эстрогены, отмечали, что в этот период у них пропадала головная боль, заметно уменьшилась частота и выраженность приступов мигрени. При отказе от приема противозачаточных симптомы вернулись. Поэтому после прекращения приема противозачаточных средств, особенно если вам их назначали для лечения менструальной мигрени, головная боль может усилиться.
К другим признакам низкого уровня эстрогена, связанного с окончанием приема эстрогенсодержащих противозачаточных таблеток, относятся: усталость, снижение либидо, изменение чувствительности груди, перепады настроения.
По мере того, как организм приспосабливается к новому уровню гормонов, эти неприятные симптомы должны рассеяться. Если этого не происходит, обратитесь к гинекологу.
Проблема 5. Незапланированная беременность
Если вы перестанете принимать противозачаточные таблетки и не будете использовать другую форму защиты во время интимных отношений, можете очень быстро забеременеть.
Гормоны, полученные из противозачаточных таблеток, выводятся из организма в течение нескольких часов. После этого обычно все идет так же, как и до приема противозачаточных. Поэтому, если вы не пытаетесь забеременеть специально, обязательно используйте презервативы или другой метод контрацепции, подобранный вместе с гинекологом.
Проблема 6. Перепады настроения
Существуют различные виды гормональных противозачаточных таблеток.
- Монофазные препараты. Поставляют одинаковое количество гормонов в течение месяца.
- Двухфазные и трехфазные препараты. Содержат различное количество гормонов, меняющееся в течение месячного цикла. Многофазные противозачаточные имитируют естественное течение менструации.
Настроение и психическое состояние женщины более уравновешено, когда она принимает монофазные противозачаточные таблетки (по сравнению с трехфазными). Это связано со стабильным гормональным уровнем. После отмены гормонов, организм начнет работать по трехфазной системе, повышая и снижая гормональный уровень. Это может негативно повлиять на настроение.
Проблема 7. Осложнения гинекологических заболеваний
Распространенные нарушения женского репродуктивного здоровья, такие как эндометриоз и синдром поликистозных яичников (СПКЯ), неизлечимы. Но симптомы этих заболеваний часто контролируются применением противозачаточных таблеток. В таких случаях при прекращении приема таблетки симптомы гинекологических патологий могут ухудшиться.
Если история циклов до приема пероральных контрацептивов была нормальной, и нет гормональных нарушений, для лечения которых назначались противозачаточные таблетки, никаких побочных эффектов после остановки приема контрацептивов быть не должно.
Совет женщинам, прекращающим прием противозачаточных таблеток
Если вы обеспокоены состоянием здоровья и не совсем понимаете, что может произойти с организмом после отмены противозачаточных таблеток, или хотите узнать об альтернативных методах контрацепции, обратитесь к хорошему гинекологу.
Конечно, можно самостоятельно подготовиться к возможному возвращению неприятных симптомов менструации, например, купив обезболивающее. Но это не лучший вариант. После отмены оральных контрацептивов цикл придет в норму в среднем в течение трех месяцев. Зачем терпеть боль и плохое настроение?
В целом, прекращение приема противозачаточных таблеток должно быть довольно легким и безболезненным процессом. Но все равно в этот период нужно консультироваться и проверяться у гинеколога, чтобы не допустить гормонального сбоя или нежелательной беременности. Кроме этого врач поможет избавиться от симптомов ПМС.
Только 20 процентов школьников могут похвастаться здоровой кожей лица, остальные 80 вынуждены скрывать ненавистные акне за длинными челками и под толстым слоем тонального крема. Как избавиться от угревой сыпи? Разбираемся с экспертом.

Алим Хакуашев
АЛИМ ХАКУАШЕВ
Врач-дерматолог, врач-косметолог, врач-трихолог клиники для детей и подростков «СМ-Доктор»
С наступлением переходного возраста начинается гормональная перестройка организма. Во всем виновен тестостерон, уровень которого влияет на функцию сальных желез. В период полового созревания повышается их функция, в результате чего и появляются прыщи. Если присоединится бактериальная инфекция, то будут развиваться гнойнички.
В 13-14 лет черные точки и красные воспаления на лбу и щеках становятся проблемой номер один. Ребенок с ужасом разглядывает себя в зеркало. Никакие уговоры и примеры звезд (Камерон Диаз, Виктория Бекхэм, Рианна), кожа которых далека от идеала, не помогают.
«Прыщи — это же бесконечные насмешки от одноклассников, — говорит мама 15-летнего сына. — Чистая кожа лица помогает стать уверенней, побороть комплексы. К сожалению, нет такого чудо-средства, которое избавит от прыщей раз и навсегда. А затащить подростка к косметологу тоже нелегко. Реально не знаю, что и делать».
Мамы девочек на различных форумах тоже постоянно обсуждают подобные темы. «Как же вылечить эти подростковые прыщи? — спрашивает Светлана, мама 12-летней дочки. — У нас уже в арсенале были мази, настойки, лосьоны и прочее. Пока ничего не помогло победить эту неприятность. Бабушки считают, что через пару лет все само пройдет, но я не уверена».
Врач-косметолог предупреждает, что самостоятельно прыщи не исчезнут: «При наличии несовершенств кожи лица нужно обратиться к специалисту как можно раньше, чтобы не запустить проблему и своевременно принять необходимые меры. Зачастую дети и подростки стесняются сами обращаться к врачу или, в силу возраста, неадекватно оценивают тяжесть заболевания. Поэтому родители должны внимательно следить за состоянием кожи лица ребенка и при необходимости сразу забить тревогу».

Почему появляются прыщи
Акне — это серьезное заболевание кожи, которое может протекать с различной степенью тяжести. Привести к развитию акне могут:
- Гормональная перестройка организма.
- Нерациональное питание (употребление молочных продуктов, сладостей, газировки, фастфуд), а также прием некоторых лекарственных препаратов. Между прочим опасны различные стероидные препараты, которые особенно любят принимать спортсмены, посещающие тренажерные залы. Мышцы появятся вместе с угревой сыпью на лице.
- Неправильно подобранные средства ухода и наружной терапии (в составе ряда кремов есть вещества, которые могут усилить высыпания).
- Генетическая предрасположенность играет большую роль в возникновении угревой сыпи. Доказано, что если кто-то из родителей страдал от акне, то у ребенка возможно также появятся прыщи. А если у обоих родителей было это заболевание, то ребенок гораздо более вероятно тоже будет комплексовать из-за прыщей.
- Стрессы, связанные со сдачей экзаменов, неразделенной любви и т.д., оказывают негативное влияние на состояние кожи.
- Самостоятельное выдавливание прыщей еще более усугубляет состояние кожи. Желание подростка таким радикальным способом решить проблемы может привести к необратимым последствиям. Связано это прежде всего с особенностями строения гнойничков. Избавившись от одного, вы только поспособствуете распространению инфекции в более глубокие слои кожи, и на этом месте скорее всего появится более выраженное воспаление и еще больше прыщиков.
- «Нерациональное лечение и самолечение могут привести к ухудшению состояния кожи, — предупреждает врач. — Прогрессированию заболевания, а также серьезным осложнениям, в том числе появлению следов (рубцов) на коже лица, с которыми затем ребенку придется жить. Поэтому при подобных проблемах нужно обязательно обратиться к врачу для индивидуального подбора лечения».
С чего начинать уход у косметолога?
С очищения кожи (поверхностного и глубокого) в зависимости от типа кожи, который определяется после осмотра через лупу. Чистка проводится в несколько этапов: очищение пенкой, обеззараживание антисептиками, обработка кожи пилингом, механическая чистка, нанесение маски.
Частота проведения процедур строго индивидуальна и зависит от тяжести состояния, типа кожи, сезона, эффекта от терапии и прочих факторов. Обычно курс лечения со сроками и процедурами обсуждается на приеме с врачом. В среднем чистка лица проводится 1 раз в 2-3-4 месяца. Если это курс химических пилингов, то процедура обычно проводится (также в зависимости от вида пилинга) 1 раз в 2 недели. Всего необходимо 3-5 процедур.
Возможно, похода к косметологу будет недостаточно, для борьбы с акне придется привлекать других специалистов: дерматолога, гинеколога, гастроэнтеролога, эндокринолога. Лечение прыщей в идеале нужно начинать с диагностики организма. Нужно будет сдать общий анализ крови, анализ кала на дисбактериоз, микроскопию соскоба кожи и провести ряд других исследований.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
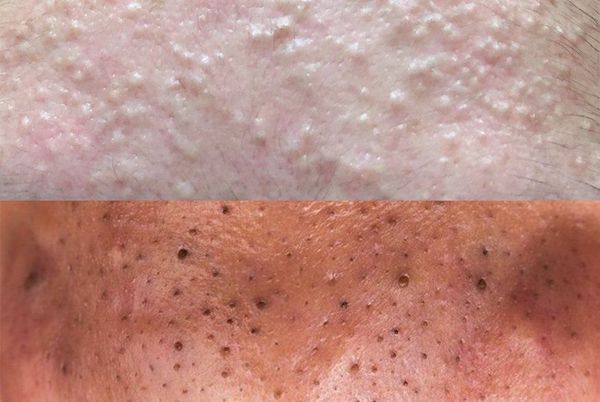
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
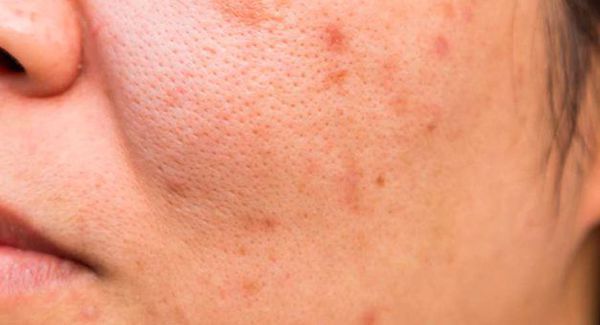
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
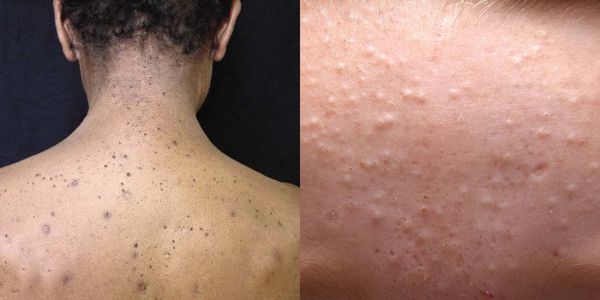
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
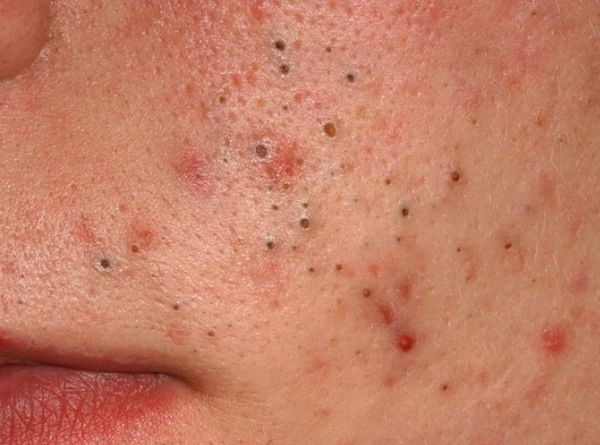
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
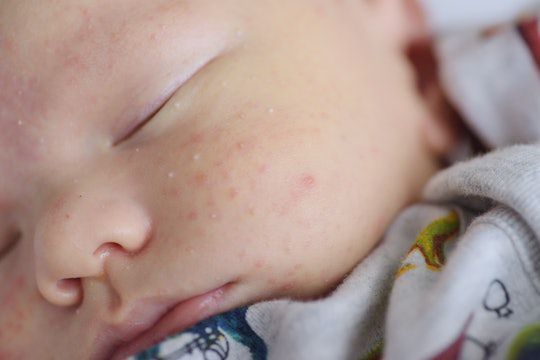
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
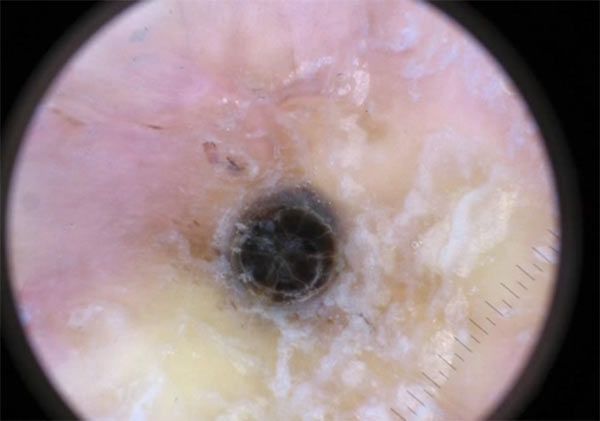
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
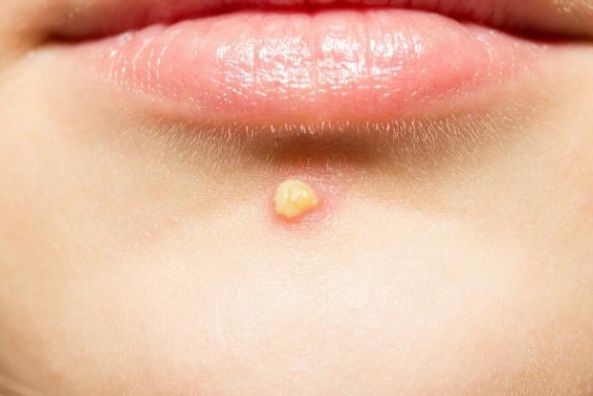
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
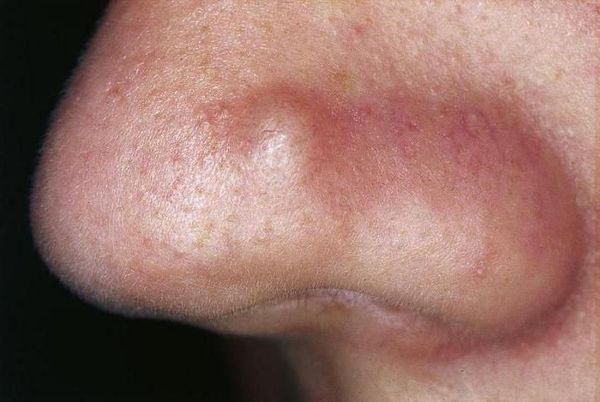
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
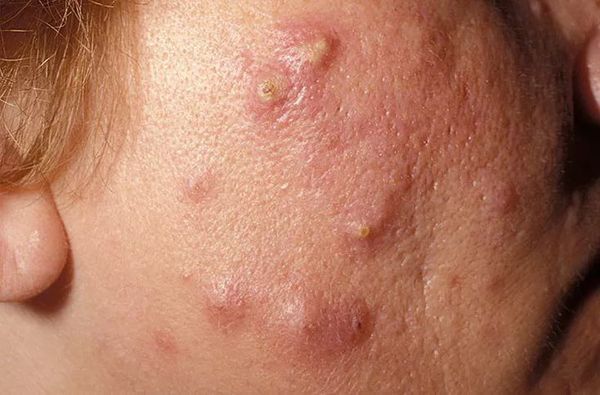
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
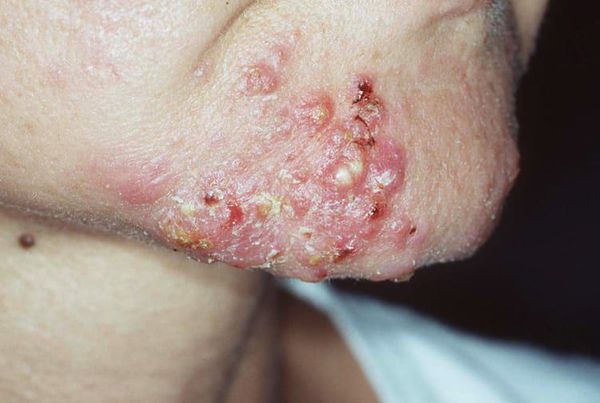
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
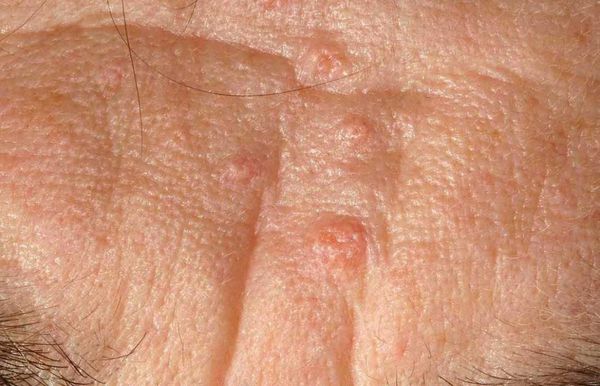
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
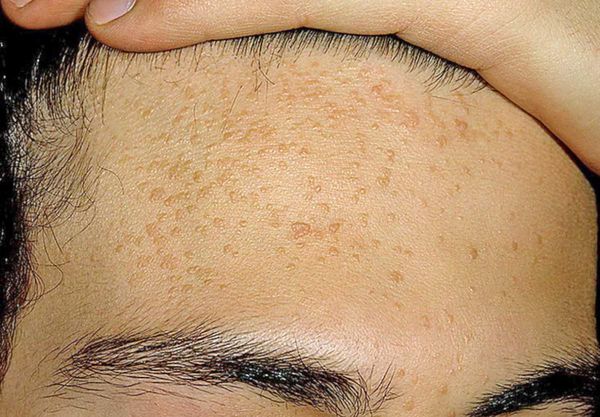
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
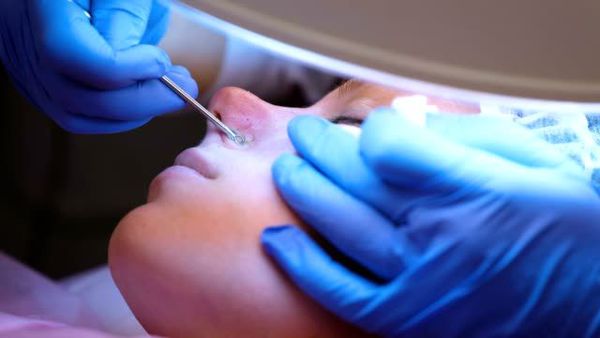
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
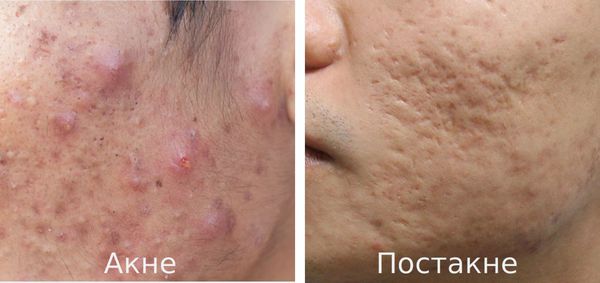
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
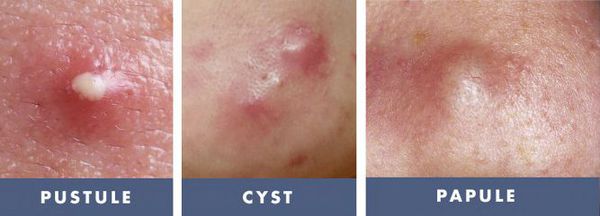
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
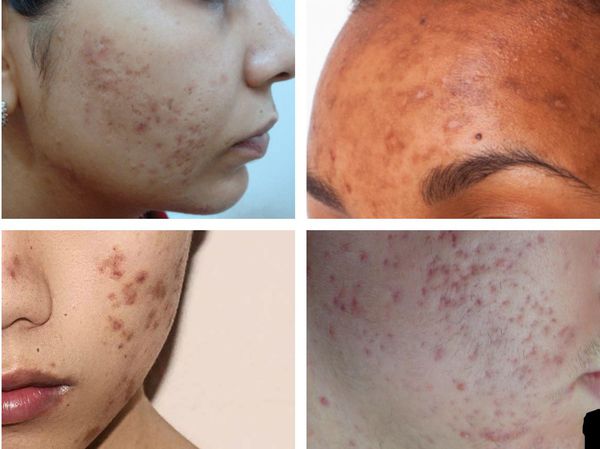
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
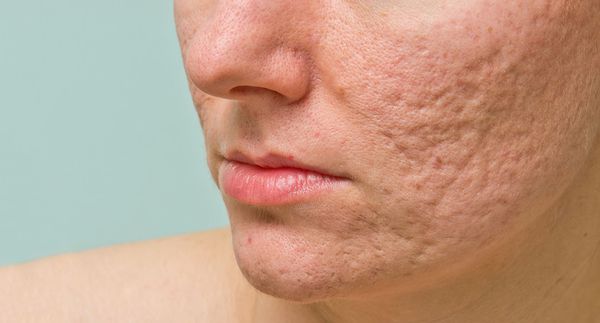
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
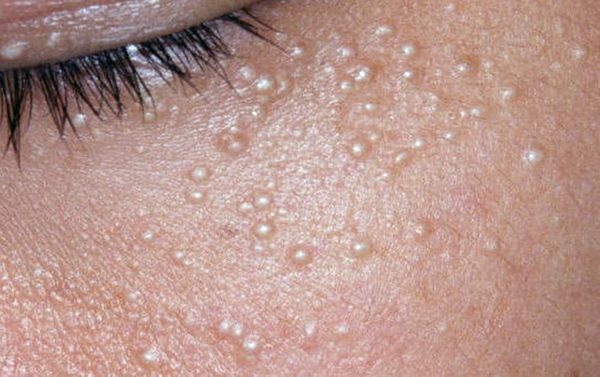
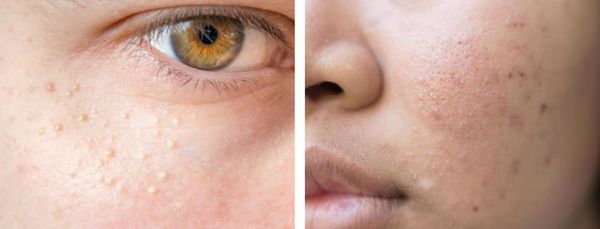
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
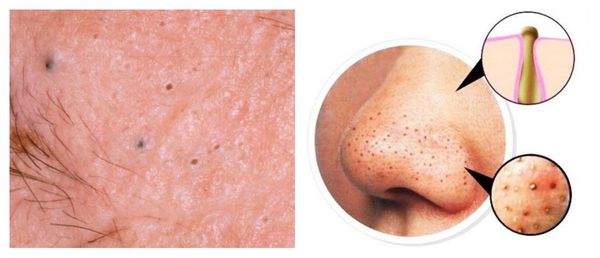
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
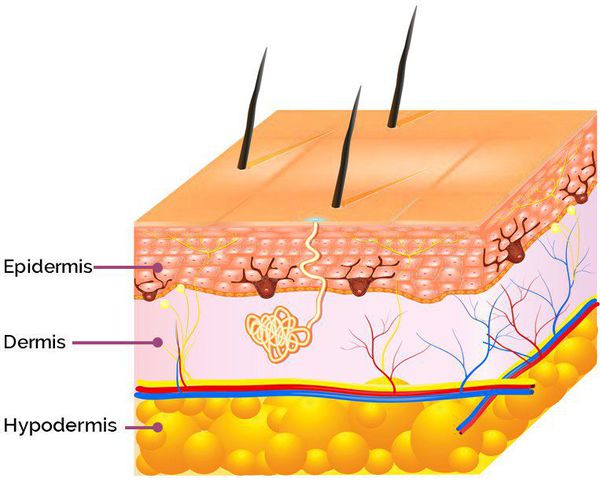
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
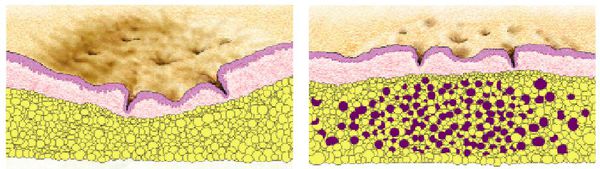
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
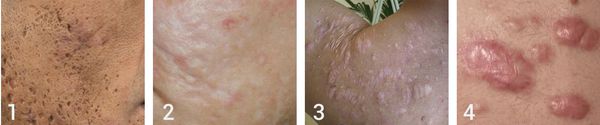
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
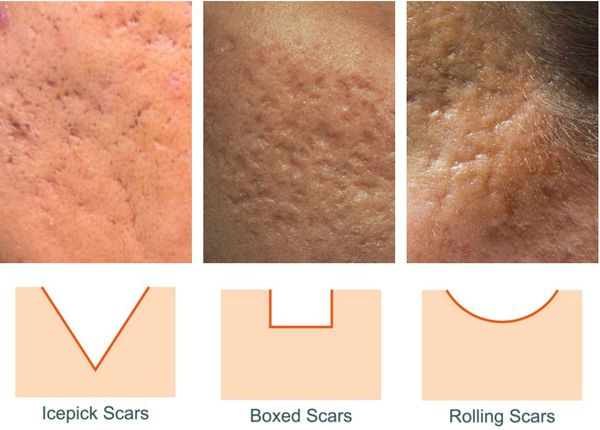
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
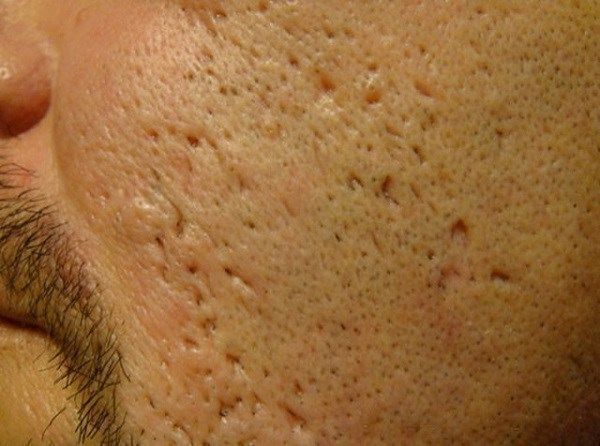
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
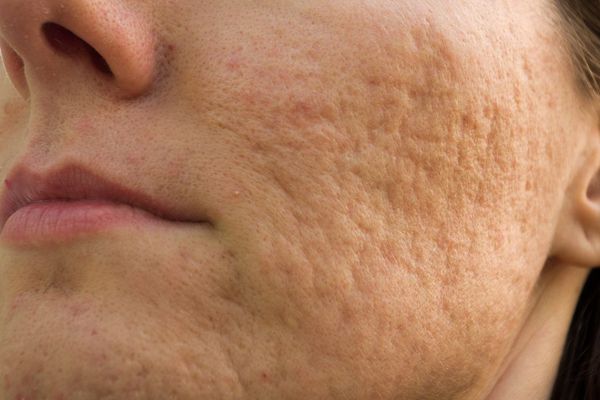
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
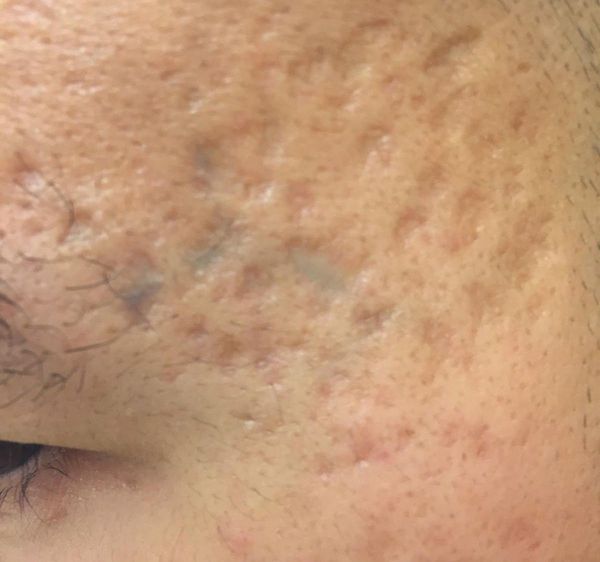
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
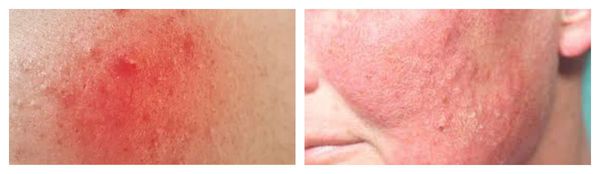
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
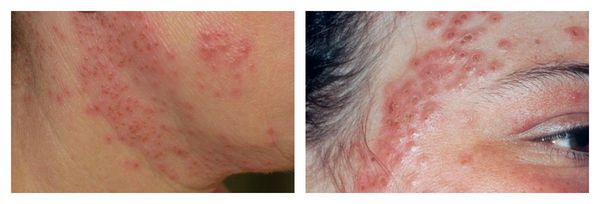
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Читайте также:

