Как избавиться от родинок и бородавок народным средством
Обновлено: 07.05.2024
Папилломы — это небольшие выросты кожи и слизистых оболочек, возникающие в результате папилломавирусной инфекции. Возбудителем является вирус папилломы человека (ВПЧ). Он попадает в организм через микроповреждения тканей, в результате половых контактов и тесного общения с зараженными людьми в быту. Органы-мишени папилломавируса — это прежде всего кожа и слизистые оболочки, мочеполовые органы и дыхательные пути.

Как можно заразиться?
Самый очевидный путь передачи папилломавируса — контактно-бытовой. То есть заражение чаще всего происходит в рамках семьи или пар, ведущих совместную жизнь. Но кочует не только между родственниками и сожителями. Обзавестись вредоносным микроорганизмом можно и в результате посещения таких общественных мест, как:
- бани, сауны;
- раздевалки и душевые спорт-центров;
- гидромассажный салон.
Отдельного упоминания достойны остроконечные кондиломы. Во время родов всегда имеется вероятность передачи вируса ребенку от матери в процессе родов, что проявляется в виде характерных наростов в ротовой полости или на гортани малыша.

Важно! ВПЧ, вызывающий кондиломы, прекрасно передается при сексуальном контакте, в том числе та разновидность, что вызывает рак гениталий.
В чем опасность папиллом?
Папилломавирус человека может длительное время находиться в организме в спящем состоянии. При этом совершенно не отмечаются какие-либо признаки. В этом случае ВПЧ совершенно безвреден для человека до определенного момента, который спровоцирует его развитие.
Папилломавирус человека несет следующие последствия:
- Приносит неудобства. Отростки цепляются за одежду и определенные предметы, натираются и мешают при выполнении определенных действий. Портят внешний вид кожных покровов (особо волнует женщин).
- Повышенный риск травмирования наростов. Впоследствии они болят и воспаляются, а также становятся источником распространения инфекции и заноса новой.
- Считается причиной развития заболеваний внутренних органов при локализации на них. Например, папилломы мочевого пузыря могут привести к его воспалению, а также к гинекологическим заболеваниям.
- Выступает главным виновником раковых новообразований. Характерно для соответствующих типов ВПЧ, указанных выше. В некоторых случаях отмечается переход безобидного вида инфекции в опасный.
Распознать, страшен ли вирус папилломы на вашем теле, самостоятельно не получится. Необходим визит к дерматологу, который назначит наиболее подходящее обследование. Оно поможет определить природу появившихся папиллом, конкретный тип ВПЧ виновника, а также стадию развития заболевания.

Диагностика
Чтобы убедиться в безобидности бородавки и выявить ее природу для подбора наилучшего лечения, необходимо пройти диагностику:

Какие бывают виды?
Было обнаружено более 100 видов этого вируса. Самые опасные папилломы — ВПЧ 16, 18, 35, 51, 59, 66, 68 типов, они провоцируют образование злокачественных клеток. Способны чаще всего приводить к раку ВПЧ 16 и 18. Врачи советуют удалять такие новообразования и пройти специальный курс лечения.
Некоторые разновидности папиллом встречаются чаще остальных и уже достаточно хорошо изучены, поскольку медикам постоянно приходится иметь с ними дело:
- простые (вульгарные) папилломы – жесткие ороговевшие наросты, которые обычно встречаются на пальцах и кистях рук, а у детей еще и на коленках. Иногда по прошествии времени они исчезают самостоятельно;




Медикам уже известно, какой самый опасный тип вируса папилломы человека. Это 16 или 18 типы, потому что именно они являются частой причиной развития из папилломы злокачественного образования. Вне зависимости от вида папиллом современная медицина рекомендует их удалять.

Современные способы избавления от папиллом
Сегодняшняя медицина предлагает ряд доступных методов избавить себя от наружных последствий заражения. Однако эти процедуры борются лишь с наружным симптомом, игнорируя корень болезни. Из-за этого в послеоперационный период рекомендуют применять противовирусные препараты.
Медикаменты нельзя назвать полноценным решением: еще не было разработано средства, способного полностью уничтожить поселившийся в организме вирус папилломы. Потому больным следует находить время и силы, чтобы укреплять иммунитет с помощью спорта и здорового питания.
Видео — Как лечить вирус папилломы.
Радиохирургия
Радиоволновой метод пользуется популярностью относительно альтернативных техник, поскольку предлагает быстрое и нетравматичное удаление. Благодаря тому, что радионож позволяет грамотному специалисту действовать с максимальной деликатностью, процедура исключает повреждение здоровой кожи, а сам пораженный участок, из которого росла папиллома, полностью восстанавливается после процедуры. При этом повторного возникновения нароста на прежнем месте не происходит.
Лазерная коагуляция
Операция осуществляется с применением специального лазера, который способен «выкорчевать» даже глубоко укоренившиеся бородавки. Действие луча таково, что, проникая сквозь толщу образования, он одновременно запаивает прилежащие сосуды и предотвращает кровотечение.
Процедура требует не более получаса, а спустя месяц ранка полностью заживает без рубцов или других следов. Предпочесть лазер следует обладателям вульгарных, подошвенных бородавок, а также кондилом.

Электрокоагуляция
Криотерапия

Если предыдущие варианты сопряжены с тепловым воздействием, то этот способ основан на использовании жидкого азота и соответственно, замораживании бородавок. Такая операция не требует анестезии и выделяется своей элементарностью, а главное — безболезненностью. Инструментом здесь фигурирует аппликатор, пропитанный азотом, от соприкосновения с которым клетки опухоли погибают и нежеланный нарост отмирает. Данное решение идеально подходит для ликвидации слабо развитых папиллом любых типов в небольших количествах.
Важно! Хотя указанные методы не требуют особых подготовительных мер, будет не лишним убедиться в отсутствии совпадений с противопоказаниями.
Средства для избавления от папиллом
Наилучший эффект дают методы удаления бородавок в совокупности с последующей медикаментозной терапией. Если убрать нарост без приема иммуномодулирующих и общеукрепляющих лекарств, можно просто избавиться от неприятных поверхностных проявлений деятельности ВПЧ, но не от причины заболевания. Вирус функционируют внутри организма, и подавить его воздействие может только сильный иммунитет. Лучшее лечение – комплексная терапия. Оно наиболее эффективно в борьбе против бородавок, папиллом и других новообразований.
При появлении бородавок нужно обратиться к врачу – дерматологу для проведения диагностики, установления причины болезни и характера новообразований, назначения правильного лечения. Нельзя удалять бородавки самостоятельно, чтобы не вызвать возможных тяжелых последствий болезни, одним из которых является рак кожи.
По отзывам врачей, самолечение часто усугубляет болезнь, а не ведет к улучшению состояния. Чтобы не нанести вред здоровью, в условиях поликлиники у пациента берут анализ крови, образцы тканей бородавок для проведения биопсии и цитологического исследования. После этого приступают к тем или иным методам удаления.
Деструкция тела бородавок проводится медикаментозными препаратами, специальными инструментами (лазерный нож, радиоволновой метод, электрокоагуляция) и при помощи народной медицины.

Получить более подробное представление об указанных средствах можно, изучив таблицу:





Народные рецепты
Несмотря на то, что методы народной медицины официально не признаны, они уже не одно десятилетие подтверждают свою эффективность. Имеется множество рецептов лечения бородавок при помощи лекарственных растений и натуральных средств. Но самыми действенными способами среди них являются:
- чесночные растирки и компрессы;
- обработка свежим соком чистотела;
- компресс из сырой картошки;
- компресс с уксусом;
- прижигание йодом.
Народные способы вывести папилломы требуют большого количества времени. Лечение новых бородавок небольших размеров обычно занимает 1-1,5 месяца.
Сведение бородавок с помощью аптечных препаратов и народных средств не гарантирует их удаление навсегда. Для профилактики появления папиллом важно укреплять иммунную систему.

Лучшее лечение — профилактика
Добросовестное отношение к своему здоровью требует гораздо меньше усилий, чем те меры, которые приходится предпринимать для избавления от уже возникшей болезни. Потому прислушаться к следующим советам:
- Займитесь укреплением здоровья. Занятия физкультурой, закаливания и корректировки рациона будет достаточно, чтобы обеспечить своему организму солидную защиту не только от ВПЧ, но и прочей заразы.
- При походах в сауны и бассейны пользуйтесь тапочками и сухими полотенцами, следя за их чистотой.
- Банальное применение презервативов не ликвидирует, но заметно снизит вероятность передачи кондилом.
- Неприятные последствия половых контактов можно предупредить с помощью вакцины, нацеленной на противостояние вирусам 16, 18, 6 и 11 типов папилломавируса. Сделав такую прививку до того, как начать вести активную половую жизнь, вы обеспечите себе прекрасную страховку от онкологических штаммов микроорганизма.
Удаление самой папилломы — самый простой этап борьбы с папилломавирусом. За ним должен последовать сложный комплекс лечения, что подразумевает не только применение медикаментов, но и меры по восстановлению и стабилизации иммунитета. При этом результат в значительной степени зависит от сознательности и терпения больного. От прыщей на попе , читайте у нас на сайте.
Несмотря на то, что родинки относятся к доброкачественным новообразованиям, иногда и требуется удалить их. В них сосредоточено большое количество меланина, поэтому они имеют более темный цвет, чем основная кожа. Они бывают крупными, мелкими, отличающимися по локализации. Медицинское наименование - невус. Он сосредоточен на любом участке кожи и даже слизистых оболочках. Чем больше меланоцитов накапливается в родинке, тем ярче становится ее цвет. Образования бывают черными, коричневыми, бордовыми, красными, фиолетовыми.

Краткая информация
В зависимости от утолщения поверхности родинки делятся на 2 вида:
Наиболее опасны именно первые образования, так как они часто повреждаются, поэтому могут деформироваться в злокачественный состав. Это одна из причин, по которой невус требуется удалить. Для этого используют лекарственные средства, народные методы, физиотерапевтические процедуры, хирургическое вмешательство. Операция считается щадящей, требуется лишь местое нанесение анестетика. Поэтому реабилитационный период после нее длится ограниченное время, осложнения возникают редко. Достаточно лишь правильно ухаживать за кожей, чтобы не допустить инфицирования или кровоподтеков.
Показания для резекции
Удалению подлежат родинки, для которых характерны следующие свойства:
- частые механические повреждения из-за натирания одеждой, бижутерией, другими аксессуарами, окружающими предметами;
- локализация на открытых участках кожи, которые подвергаются прямому воздействию солнечных лучей продолжительное время;
- локализация в опасных зонах, которая больше всего подвержена травматизации;
- сильное механическое повреждение;
- частые инфекционные процессы, кровотечение;
- постепенное увеличение в размерах с риском развития злокачественного процесса;
- множественные виды, то есть если рядом с местом расположения формируются дополнительные родинке;
- наличие комплекса неполноценности в связи с наличием чрезмерно крупной, некрасивой родинки, мешающей человеку.
Опасность представляют образования, которые находится на следующих отделах тела:
- тыльный участок ладони;
- область головы с волосами;
- сгибы конечностей;
- промежность;
- лицо, шея, спина.

За каждой родинкой требуется постоянно следить. Если в ней происходит активный рост, концентрация меланоцитов может постепенно увеличиваться. Они перерождаются в злокачественную форму, поэтому формируется меланома. Это злокачественное заболевание кожи, которое может постепенно формировать метастазы, распространяющиеся через кровоток в другие органы.
Классификация и характеристика
Всего выделено примерно 60 видов образования, которые определяют врачи дерматологи или онкологи. Они делятся по внешнему виду, размерам, форме, содержимому и другим параметрам. Родинки могут быть небольшими, чрезмерно крупными вплоть до 15 см в диаметре. Если они локализуются на лице, это приводит к сильному косметическому дефекту.

Классификация по времени возникновения:
- врожденные - формируются очень редко, обладают малым размером, от чего мгновенно увидеть их очень сложно;
- приобретенные - распространяются на верхние, глубокие, средние слои кожи, между дермой и эпидермисом.

Основные виды невусов и их точные характеристики представлены в таблице.
| Разновидность | Описание |
| Невус | Обладает коричневым или черным оттенком. Может располагаться в любой области тела. Чаще характерны для лица |
| Голубой невус | Гладкие, поверхностные, обладающие плотной консистенцией. В диаметре их размер не более 10 мм. Оттенок темно-коричневый или черный. Локализуются на теле единично |
| Ангиома | В эпидермисе разрастается сеть капилляров, кровеносных сосудов. Это приводит к формированию доброкачественной опухоли, сохраняющейся под кожей |
| Лентиго | Представлены на теле в виде пигментного пятна коричневого или черного оттенка. Расположены единично. Встречаются редко |

Важно перед началом лечения классифицировать родинку, чтобы механическое воздействие не привело к осложнениям.
Методы удаления
В домашних условиях устранить родинки намного сложнее, чем в салоне. Но некоторые пациентки предпочитают ликвидировать бородавки, папилломы, невусы именно дома. Лучше предварительно проконсультироваться с врачом, выяснив, нет ли противопоказания к этому действию. Например, если родинка подвержена злокачественным процессом, самостоятельно удалять ее категорически не рекомендуется. При отсутствии противопоказаний используют одну из представленных методик.
Чистотел
Это растение, которое часто используют в различных областях медицины. Он эффективен в нетрадиционных и традиционных методах. Применяют дерматологии, косметологии. Благодаря чистотелу удаляют следующие образования:
- веснушки, пигментные пятна;
- папилломы, родинки, бородавки.
Практически в каждой аптеке содержится раствор чистотела, который можно купить в готовом виде. Но некоторые пользователи предпочитают готовить раствор самостоятельно.
Чтобы самому приготовить экстракт, требуется придерживаться поэтапных действий:
- свежий стебель чистотела срывают с куста;
- делают надрезы по бокам;
- прикладывают к родинке на коже, слегка надавливая, чтобы выделился сок;
- перебинтовывают невус, оставляют на 30 минут;
- снимают бинты, промывают очаг проточной теплой водой, не используя мыло.
Процедуру рекомендовано проводить 3 раза в сутки, на протяжении 2 недель. Тогда можно добиться максимального эффекта, полностью устранить новообразование.
Чтобы достичь больших результатов, рекомендуется использовать не свежий сок, а настойку из растения. Применяют следующую методику:
- в емкость кладут столовую ложку свежих листьев, которые были предварительно измельчены с помощью ножа;
- наливают 200 мл водки;
- закрывают крышкой, убирают в холодильник, настаивают 14 суток.

Как только настойка приготовилась, в ней смачивают ватку или диск, прикладывая к участку тела. Достаточно 3 часового компресса, проводимого в течение 1 месяца.
Спиртовой раствор йода
Йод обладает антисептическими, дезинфицирующими, антибактериальными, прижигающими действиями. Он способен устранить невус за счет глубокого проникновения действующего вещества в эпидермис. Постепенно он будет уменьшаться в размерах, потом полностью высохнет и исчезнет.
Если на теле человека имеются выпуклые родинки, рекомендуется использовать поэтапную методику:
- точечная обработка спиртовым раствором йода каждой родинки;
- повторение схожих действий 3 за сутки при небольших и средних родинках, 4 раза в день - при крупных размерах;
- если у пациента плоское образование, спиртовой раствор предварительно разводят в воде (1 чайная ложка воды на 5 капель йода).

Применим и другой метод:
- бинты или марлю пропитывают в выбранном растворе;
- прикладывают к невусу на ночь, сверху можно дополнительно перебинтовать или приклеить пластырь;
- с утра компресс устраняют, промывают участок кожи проточной теплой водой.
После 4-5 процедуры виден первичный результат. Он постепенно будет нарастать, достигая максимума уже через 2 недели.
Благодаря прижиганию невуса на месте его удаления не остается поврежденной ткани. Поэтому соединительнотканные рубцы не формируются.
Яблочный уксус
Это средство, которое действует на образование в более короткие сроки. Максимально требуется 2 недели, чтобы появился качественный результат. Обычно с помощью метода можно ликвидировать плоские, небольшие родинки.
Благодаря методу устраняют не только родинки, но и пигментные пятна. Все дело заключается в свойствах яблочного уксуса. Он уничтожает меланоциты, поэтому участок родинки осветляется. Процедуру проводят по этапам:
- смачивание кусочков ватного диска в уксусе;
- прикладывание к требующемуся участку кожи;
- наложение не тугой марлевой повязки;
- применение компресса в течение 1 недели, затем его заменяют новым.

Если пациенту неудобно продолжительно ходить с компрессом, достаточно лишь местного применения яблочного уксуса. Им обрабатывают участок кожи на 10 минут, затем смывают обычной водой. Используют по 4 процедуры в сутки в течение 10 дней.
Внимание! Чтобы не вызвать ожог на коже, не развить аллергию или раздражение, требуется использовать минимальную концентрацию уксуса. Он обладает агрессивным влиянием, поэтому может вызвать много негативных эффектов для эпидермиса при неправильном использовании.
Лимонный сок
Лимонный сок обладает следующими эффектами для эпидермиса:
- подсушивает;
- отбеливает;
- устраняет невусы.
Чтобы возник эффект, используют свежевыжатый сок или купленный в магазине концентрат. Жидкость пригодна для устранения любых типов родинок. Если перечисленных средств нет в магазине, можно купить лимонную кислоту. Ее растворяют в 150 мл воды, чтобы создать раствор.

Чтобы использовать лимонный сок, требуется пипетка, иначе можно отбелить участки кожи на руках. Наносят по 4 капли на каждую родинку, не смывая. Требуется 4 процедуры в сутки в течение 1 недели.
Салициловая кислота
Это жидкость, включающая в своем составе фенолы, антисептические компоненты. Предварительно белые кристаллы растворяют в стерильной воде, получаются салициловую кислоту. Ее применяют для терапии различных патологий эпидермиса:
- прыщи, комедоны, акне;
- сыпь, угри, милиумы.
Дополнительно средство применяют для уничтожения папиллом, родинок, бородавок. Препарат используется местно при помощи протирания ватным диском. Используют следующие рекомендации по применению:
- на каждый невус распределяют жидкость или закапывают пипеткой по 2 капли;
- методику проводят 4 раза в сутки;
- оптимальный курс терапии составляет 10 дней.
Салициловая кислота активно влияет на эпидермис. Если у пациента появился зуд, жжение, шелушение, воспаление, покраснение, сыпь на участке обработки, препарат отменяют.
Достаточно отмены средства и однократного употребления антигистаминного препарата, чтобы негативные реакции снизились и полностью прошли.
Препараты из аптеки
Если пациенту не подходят растительные экстракты, природные компоненты, разрешено использовать лекарственные препараты, купленные в аптеке. Они делятся на 2 основные группы:
- разрушающие ткани невуса;
- затрудняющие кровоснабжение тканей.
Выделяют наиболее качественные препараты, которые рекомендуют дерматологи и косметологи:
-
Стефалин. Популярные препарат, содержащий натуральные, растительные компоненты. Он отличается безопасным составом, поэтому методику разрешено проводить даже в домашних условиях. Средство наносят до 2 раз в день, особенно важно применение перед сном, так как компонент оставляют на всю ночь. Не рекомендуется распространение на здоровую кожу, чтобы не изменить ее структуру. Нанесенный препарат сверху заклеивают пластырем.

Если пациент решил использовать препарат для удаления родинок в домашних условиях, обязательно придерживаются мер осторожности.
Средства используют только с разрешения врача, так как они обладают достаточно агрессивным составом. При неправильном времени развиваются следующие осложнения:
- повреждение структуры нормальной кожи;
- кровотечение;
- остаток части невуса;
- формирование атипичных клеток со злокачественным перерождением.
Удалить родинки не сложно, но если пациент предпочел делать это в домашних условиях, могут возникнуть некоторые трудности. Например, можно случайно повредить кровеносный сосуд, что вызовет кровотечение. Поэтому лучше использовать ресурсы профессионала, чтобы провести методику без вреда для здоровья. Он сможет качественно удалить любые типы родинок, от самых мелких до крупных. Используют консервативное и хирургическое вмешательство, но это определяет только лечащий врач. Предварительно может потребоваться консультация у онколога, если родинка растет быстро и неравномерно.

Первое что интересует пациента, которому предстоит избавиться от родинки, полипа, кондиломы, бородавки или папилломы — методы удаления новообразований и их недостатки. В этой статье описаны все методики, применяемые в клиниках Санкт-Петербурга.
Прием дерматолога, онколога — 1000 руб. Консультация профильного врача по результатам УЗИ, анализов — 500 руб. (по желанию).
Почему нужно избавляться от новообразований
Родинки, папилломы, полипы, бородавки и другие новообразования не только неэстетично смотрятся, но и вызывают неудобства – травмируются, кровоточат, воспаляются, болят, разрастаются и нагнаиваются. Не меньше хлопот доставляют и эрозия шейки матки, вызывающая контактные кровотечения, обильные выделения и провоцирующие воспалительные процессы. Но опаснее всего перерождение этих образований в рак, поэтому от патологических образований нужно избавляться.

Традиционные методы удаления новообразований: больно, опасно и некрасиво
Хирургический – врач под местной анестезией иссекает образование и зашивает кожу. Процедура занимает 30 минут и более. После снятия швов остаются рубчики и даже серьёзные рубцы, не всегда «стираемые» кожной шлифовкой.
Хирургический метод удаления новообразований позиционируется, как простой и дешевый. Но, если учесть сумму, которую придётся выложить за избавление от рубцов, с таким утверждением можно поспорить. После хирургического удаления нескольких образований затраты на ликвидацию последствий будут немаленькими, не считая времени, потраченного на восстанавливающие процедуры.
Электрокоагуляция – метод удаления образований с кожи и слизистых оболочек при помощи тока, имеющего высокое напряжение. Электричество подается через металлическую петлю, поэтому процедура напоминает выжигание по дереву.
После местного обезболивания родинка, папиллома или бородавка «сжигаются» током, а на ее месте образуется струп — корочка, под которой в течение 10-14 дней происходит заживление тканей.
Хотя электрокоагуляционный метод предпочтительнее хирургического, он тоже не лишен недостатков.
- Не позволяет контролировать глубину проникновения тока , поэтому велик риск прижечь ткань слишком глубоко; после процедуры остается белесоватый рубчик, заметный на общей фоне более темной кожи. Избавиться от него трудно.
- Слабая избирательность . При прижигании страдают здоровые ткани. Врач может «перестараться», захватив слишком много окружающей кожи, и на теле, а еще хуже – на лице после заживления остается келоидный рубец.
Применение электродеструкции при лечении эрозии шейки матки приводит к образованию рубцовой ткани, мешающей раскрытию шейки в родах и провоцирующей разрывы.
Холодовое и химическое удаление бородавок, родинок, кондилом: недостатков больше, чем преимуществ
Криодеструкция — воздействие на образование хладагентом (чаще — жидким азотом), замерзающим при температуре — 190 град, достаточной для разрушения тканей образования. В отличие от скальпеля и тока криодеструкция не оставляет рубцовых изменений, поэтому может применяться на любом участке кожи и слизистых, даже на шейке матки. Жидкий азот используется при лечении эрозии у нерожавших женщин.
Холод сам по себе «замораживает» ткани, поэтому обезболивание при криодеструкции не нужно. Это делает методику удобной для лечения больных, страдающих аллергией на анестетики.
Основной недостаток метода — невозможность точной регулировки глубины и площади проникновения хладагента в ткани. При слабой обработке остаются клетки неудаленного образования, приводящие к рецидиву, а слишком глубокое воздействие приводит к разрушению пигмента меланина и возникновению гипопигментации – белых пятен, от которых сложно избавится.
После неудачной криодеструкции на коже появляются плохо заживающие волдыри и язвочки, вызванные обморожением тканей вокруг удаляемого образования.
Примерно также действует и прижигание различными химическими растворами — ферезолом, кондилином, веррукацидом и другими лекарствами, воздействующим на кожу с помощью кислот, щелочей и агрессивных органических компонентов (фенола, трикрезола).
Недостаток их применения – низкая избирательность. Вместе с измененными тканями страдают и здоровые, на которые попало вещество, а иногда часть образования остается, приводя к рецидиву. Особенно опасна такая ситуация при удалении родинок. Полностью не удаленные невусы после химического ожога воспаляются и могут переродиться в агрессивную раковую опухоль – меланому. Химические компоненты, входящие в состав препаратов, опасны для людей со склонностью к аллергическим реакциям.
В настоящее время применяются средства для удаления новообразований, обладающие антивирусным эффектом. Они эффективны против папиллом и бородавок, но наросты невирусного происхождения, например, родинки или гемангиомы, с их помощью убрать невозможно.
Современные методы удаления бородавок, родинок, кондилом, папиллом, полипов
Таких методик пока всего 2 — удаление новообразований лазером и радиоволновым методом.
Лазерный метод удаления новообразований
Лазерный — основан на применении лазера «выпаривающего» образование световым лучом. Метод имеет множество преимуществ:
- Избирательность. Каждая ткань реагирует на определенные параметры волн, поэтому аппарат воздействует на поражённые ткани, не задевая здоровые. Во время процедуры врач может поменять настойки, уменьшив или увеличив силу и глубину воздействия.
- Малая травматичность – метод не вызывает обширных тканевых поражений, химических и термических ожогов, отеков, пузырей и сильной боли.
- Сроки заживления после лазерного лечения короче, чем при использовании электричества, скальпеля или жидкого азота. В месте воздействия образуется коричневатая корочка, под которой формируется новая кожа. После процедуры не остаются рубцы, шрамы и участки, лишенные пигментации.
- Лазер обладает антимикробным и антивирусным действием, исключающим возникновение рецидивов. Воздействуя на сосуды, он предотвращает кровотечение.
- Процедура проводится всего 5-10 минут, а вводимые анестетики делают ее безболезненной. За один сеанс можно избавиться сразу от всех образований.
Радиоволновой метод удаления любых новообразований
Радиоволновой метод — это самая современная методика удаления любых новообразований — папиллом, кондилом, бородавок, полипов, родинок и т.д.
Образования удаляются с помощью высокочастотных волн. Радиоизлучение нагревает клетки новообразования, находящаяся в них вода закипает, разрывая ткани нароста. Горячий радионож «срезает» бородавку, родинку и т.д., прижигая ткани и сосуды, и препятствуя возникновению кровотечения. Удаление длится 5-10 минут.
Место воздействия обрабатывается анестетиком и процедура не вызывает боли. На коже не остается ожогов, рубцов, пузырей. Тонкая регулировка работы радионожа позволяет минимально травмировать соседние ткани, сокращая сроки заживления.
После воздействия радиоволнового излучения на коже остается корочка, под которой формируется здоровая ткань. Обработка кожи после процедуры не проводится. После отпадения корочки остается гладкая кожа без рубцов и участков нарушенной пигментации.
Щадящие воздействие радионожа позволяет удалять образования даже в деликатных местах — на половых органах, лице, молочных железах, Рецидив полностью исключается.
Устаревшие травмирующие методы удаления образований на коже и слизистых, отходят, уступая место современным методикам – лазеру и высокочастотным волнам.
Где удалить родинку, полип, кондиломы, папиллому или бородавку в Санкт-Петербурге
В медицинском центре Диана СПБ применяются все методы удаления новообразований, но предпочтение отдается современным лазерной и радиоволновой методикам. В клинике установлен новейший радиоволновой аппарат. Лечение проводится без боли и осложнений в условиях идеальной стерильности.
У нас можно сдать анализы на онкологию и свертываемость крови, пройти все виды УЗИ, получить консультацию уролога, гинеколога, дерматолога и онколога. Все врачи имеют высшую квалификационную категорию и большой опыт работы.
Бородавки — это малоэстетичные доброкачественные новообразования, которые появляются на коже при заражении вирусом папилломы человека. Внедряясь в верхние слои эпидермиса, вирус провоцирует разрастание его клеток, в результате чего появляются бородавки разной формы, размера и цвета.
Папилломавирусом человека инфицировано около 80 % людей на планете, при этом далеко не каждый пациент знает о своем диагнозе, поскольку ВПЧ в большинстве случаев протекает бессимптомно.
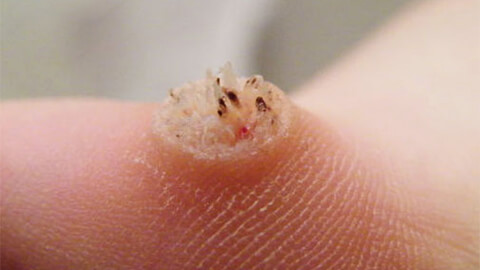
Виды бородавок
Различают разные виды бородавок в зависимости от места расположения на теле, цвета, размера, формы и типа возбудителя.
Обычные или вульгарные бородавки
Наиболее распространены, их появление не зависит от возраста или пола больного. Располагаются на кистях рук, между пальцев, на тыльной стороне ладоней (реже на самих ладонях). Вульгарные бородавки имеют неправильную или округлую форму и благодаря телесно-розоватому цвету обычно не очень заметны на коже. Размер варьируется от 1 до 3 мм, при длительном заражении и отсутствии лечения на пораженном участке могут появляться группы новообразований.
Плоские бородавки
Новообразования этого вида чаще появляются детей и подростков, поэтому их второе название – юношеские бородавки. Представляют собой узелки телесного или светло-коричневого цвета овальной или круглой формы, с гладкой поверхностью, слегка возвышающиеся над кожными покровами. Преимущественно локализуются на коже лица, шеи, рук и верхней части туловища.
Подошвенные бородавки
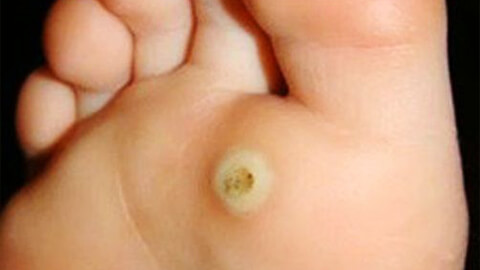
Этот вид бородавок появляется исключительно на коже стоп, благодаря чему и получил свое название. Представляет собой шероховатый нарост с ороговевшим слоем кожи или группу таких наростов. Кожа вокруг подошвенных бородавок теряет естественный цвет, становится серо-желтой. Поверхность бородавки становится жесткой и начинает давить на здоровые ткани вокруг нее, причиняя сильный дискомфорт.
Висячие бородавки
Особенностью этого вида является наличие узкого сочленения с поверхностью кожи, так называемой «ножки». Висячие бородавки могут быть продолговатой, круглой или неправильной формы, цвет розовый или красноватый. Локализуются такие бородавки на шее, лице, подмышечных впадинах, под грудью у женщин. Зачастую появление многочисленных висячих бородавок сигнализирует о резком снижении иммунного статуса организма.
Старческие бородавки
Бородавки такого типа чаще поражают кожу людей преклонного возраста. Их также называют себорейными бородавками или кератомами. Развиваются они по причине возрастных изменений и ухудшения обмена веществ из клеток эпидермиса, часто захватывая верхнюю часть волосяных фолликулов. Кератомы имеют круглую форму, четко очерченные границы, локализуются на волосистой части головы или на лице. Размер варьируется от нескольких миллиметров до 4-5 см.
Остроконечные бородавки
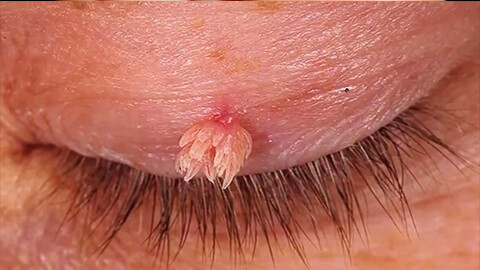
Остроконечные бородавки или кондиломы представляют собой наиболее неприятный и болезненный вид новообразований. Их возбудителем является папилломавирус человека 6 и 11 типов. Остроконечные кондиломы поражают кожу, граничащую со слизистыми оболочками: на губах и веках; в области гениталий, мочеиспускательного канала, ануса.
Остроконечные бородавки имеют структуру узелковых наростов, которую часто сравнивают с цветной капустой или петушиным гребнем. С поверхностью кожи кондиломы соединяются посредством тонкой «ножки». Из-за локализации на участках тела, которые подвержены механическому раздражению, высока степень травмирования кондилом и прилегающих к ним тканей, инфицирования и развития воспалительного процесса с образованием экссудативных или гнойных выделений.
Причины появления бородавок
Провоцирует появление бородавок повышенная активность папилломавируса человека в организме. Заражение происходит контактно-бытовым путем: через прикосновения, рукопожатия, предметы общего пользования и в общественных местах при несоблюдении правил личной гигиены. Остроконечные бородавки передаются половым путем.
В активную форму вирус переходит при наличии таких факторов, как:
- сильный или хронический стресс;
- перенесенные инфекционные заболевания;
- сниженный иммунитет;
- гормональные сбои, неправильный обмен веществ;
- повышенная потливость;
- травмы и микротравмы кожи;
- ношение одежды и обуви из ненатуральных материалов.
При бессимптомном протекании заболевания, диагностировать его можно только лабораторным путем.
Бородавки у взрослых
Появление папиллом или бородавок возможно в любом возрасте. Пол при этом не играет особой роли – ВПЧ подвержены и мужчины, и женщины. При этом риск развития бородавок у женщин выше, поскольку их иммунитет чаще бывает ослаблен из-за гормонального фона, беременностей, кормления детей. Из-за особенностей анатомического строения, женщины также более подвержены появлению бородавок на половых органах, в частности, кондилом, которые повышают риск развития рака шейки матки.
У мужчин бородавки появляются только в случае резкого снижения иммунитета, что с сильным полом случается не так часто. При этом мужчины крайне редко выступают носителями ВПЧ 16 и 18 типов, которые провоцируют развитие онкологических заболеваний.
Бородавки у детей
Бородавки – распространенное явление у детей и подростков, поскольку их иммунитет не сформирован до конца, вследствие чего они легко заражаются папилломавирусами. Немаловажную роль играет тот факт, что дети, посещающие детские сады и школы, как правило, пребывают в повышенных стрессовых условиях, что негативно сказывается на защитных способностях организма. Помимо контактно-бытового способа инфицирования. возможно также внутриутробное заражение от матери.
Чаще всего у детей развиваются вульгарные, юношеские или подошвенные бородавки, при этом юношеские исчезают сами к 14-18 годам.
Лечение бородавок
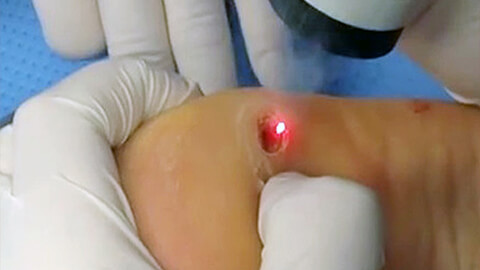
При лечении бородавок, следует понимать, что полностью устранить из организма возбудителя – папилломавирус человека – невозможно. Попав в организм, он остается в нем навсегда, но здоровый иммунитет способен держать его под контролем и сводить к минимуму проявления его жизнедеятельности.
Сам факт появления бородавок свидетельствует о снижении иммунного статуса организма, следовательно, в терапию ВПЧ необходимо включать мероприятия по укреплению иммунитета. При сниженной защитной реакции организма даже при успешном удалении бородавок, существует высокая вероятность возникновения рецидивов. При этом у людей с сильным иммунитетом бородавки могут проходить самостоятельно.
Терапию должен подбирать компетентный врач после тщательного обследования. Самолечение недопустимо, поскольку неспециалист не сможет отличить бородавку от злокачественного новообразования. Вопрос об удалении бородавки также решается специалистом – травмированное новообразование может переродиться из доброкачественного в злокачественное.
Существуют следующие способы избавления от бородавок.
- Криодеструкция (заморозка жидким азотом). Этот способ особенно эффективен в отношении обычных бородавок. На новообразование воздействуют жидким азотом в течение 10-30 секунд. Этот метод хорош своей низкой травмоопасностью, для полного удаления бородавки требуется от 1 до 5 сеансов.
- Лазерокоагуляция (удаление лазером). Новообразование удаляется под местной анестезией по частям. На месте бородавки остается след в виде углубления, который исчезает примерно через месяц.
- Электрокоагуляция (удаление током). Бородавку удаляют тонкой металлической петлей, воздействуя высокочастотным током. Этот способ характеризуется отсутствием кровотечения и дополнительным обеззараживанием тканей. Ткани новообразования остаются неповрежденными, поэтому могут быть отправлены на гистологическую экспертизу. Следы от манипуляции проходят в течение недели.
- Хирургическое иссечение. Таким способом пользуются лишь в крайних случаях, когда новообразования слишком крупные или сгруппированы в единую конгломерацию. Под местной анестезией осуществляется удаление бородавки скальпелем как при обычном хирургическом вмешательстве. Удаленный материал отправляется на гистологическое исследование. Наличие шрамов на месте проведения иссечения зависит от мастерства хирурга, накладывавшего швы.
- Метод химического воздействия при котором используются различные кислоты или щелочь. Этот способ является самым болезненным, травматичным и опасным, поскольку риск вторичного инфицирования тканей на месте воздействия крайне высок. При решении его применения, стоит помнить, что воздействовать можно лишь на саму бородавку, не затрагивая кожу возле нее.
Препараты для лечения бородавок
Для лечения бородавок используются местные средства, но их эффективность зависит от возраста новообразования – чем «свежее» бородавка, тем больше шансов ее удалить, и состояния иммунитета больного.
- Мазь Виферон. Противовирусное средство, повышающее местный иммунитет. Применять можно не более месяца от 1 до 4 раз в день.
- Оксолиновая мазь. Этот препарат также обладает противовирусным эффектом. Наносится на бородавку 1-3 раза в день. Срок лечения от недели до нескольких месяцев.
- Крем Имиквимод. Иммунномодулятор с противовирусным эффектом. Применяется на ночь 2-3 раза в неделю. Срок лечения до 3 месяцев.
- Салициловая кислота. Необходимо использовать концентрированный раствор. Применяется в виде примочки раз в сутки. При этом нужно принимать меры против возникновения химического ожога кожи.
- Коломак. Препарат в виде раствора на основе салициловой, молочной кислот и полидоканола. Наносится 1-2 раза в день, но не более 10 мг в сутки. Курс лечения – не более месяца.
- Веррукацид. Раствор эффективен в отношении многих видов бородавок. Помимо противовирусного воздействия осуществляет коагуляцию внутриклеточного белка наростов, препятствуя развитию рецидивов. Наносится разово, при наличии крупных новообразований возможно повторное нанесение через 1-2 недели.
Перед применением местных средств следует проконсультироваться с дерматологом и сдать анализы для установления характера новообразований, поскольку воздействие лекарственных препаратов может стать причиной перерождения клеток бородавки в злокачественные.
Нетрадиционные методы борьбы с бородавками
В рецептах народной медицины для борьбы с бородавками используют:
- чеснок;
- лук;
- чистотел;
- молочай;
- полынь;
- масло льна.
Методы народной медицины хороши в качестве дополнения к основной терапии после консультации с лечащим врачом.
Профилактика бородавок
Лучшей профилактикой возникновения бородавок является банальное соблюдение правил личной гигиены: своевременное мытье рук, использование личных маникюрных принадлежностей, полотенец, мочалок, обуви. Не следует ходить босиком в бассейне, общих душевых, банях и саунах. Также при остановке в гостиницах стоит захватить с собой антисептические средства для обработки санузлов. Параллельно необходимо укреплять иммунитет и заботиться об общем состоянии здоровья.
Вирус папилломы человека (ВПЧ) – собирательное название для группы ДНК-вирусов, передающихся от человека к человеку и провоцирующих развитие доброкачественных новообразований – папиллом. Некоторые разновидности являются онкогенными (то есть повышают риск возникновения злокачественных опухолей). Наиболее часто ВПЧ связывают с раком шейки матки, ежегодно уносящим тысячи женских жизней по всему миру. Однако эти вирусы влияют на развитие и других онкологических заболеваний: не только у женщин, но и у мужчин.
ВПЧ длительное время не проявляет себя симптомами: пациенты часто о нем узнают уже лишь тогда, когда развиваются предраковые состояния или рак. ВПЧ представляет угрозу для пациентов любого пола и возраста, включая маленьких детей. Но все же его главной «целевой аудиторией» являются люди 15-30 лет: они ведут активную половую жизнь, не всегда задумываясь о мерах предосторожности, а в большинстве случаев ВПЧ передается именно половым путем.
Чтобы воздействие вируса на организм не зашло так далеко, рекомендуется регулярно проверять состояние своего здоровья: для исключения патологий, которые он способен вызвать. Также существуют анализы на ВПЧ, позволяющие выявить наличие онкогенных штаммов. Позаботьтесь о своем здоровье прямо сейчас: запишитесь на прием в Поликлинике Отрадное и посетите консультацию врача без необходимости ждать в очередях или подстраиваться под неудобное для вас время
Что такое ВПЧ
Папилломавирусы человека, попадая в организм через микротравмы кожи, внедряются в клетки базального слоя эпителия. ВПЧ может существовать в любых слоях эпидермиса. Однако его размножение происходит исключительно в базальном слое.
Развитие вируса происходит в 2 стадии:
- Репродуктивная – вирус проникает в клетку, не затрагивая ее хромосомы, и размножается.
- Интегративная – ВПЧ внедряется в геном инфицированной клетки.
Именно во время второй стадии вирус трансформирует клетки. Они начинают активно делиться, и возникают опухолевидные образования – папилломы. Это сосочковые разрастания, выступающие над поверхностью кожного покрова (поэтому они так и называются: papilloma – от латинского papilla – сосок и греческого oma – опухоль). Вторая стадия наступает не всегда. Вирус, находясь в первой стадии развития, способен регрессировать (покинуть организм). Однако даже если у пациента не наблюдается патологических изменений, он является носителем ВПЧ и способен заражать других людей.
Инкубационный период может длиться от 3 недель до года. В среднем он составляет 3 месяца. В некоторых случаях сначала появляются негенитальные формы папиллом, а затем новообразования возникают на половых органах.
В большинстве случаев в течение 2-х лет организм справляется с вирусом. Однако может произойти повторное заражение – этим же или другим штаммом. Также папилломы или другие кожные проявления, способны регрессировать через 6-8 месяцев (постепенно уменьшаться и впоследствии исчезнуть). Это происходит, когда иммунитет подавляет вирус и «выживает» его из клеток.
Чаще всего вирус ВПЧ поражает кожу и слизистые оболочки:
- Аногенитальной области.
- Верхних дыхательных путей.
- Ротовой полости.
- Бронхов.
- Конъюктивы.
- Прямой кишки.
- Пищевода.
Типы ВПЧ
Первый вирус папилломы человека (Human papilloma virus, HPV) был выделен в 1971 году. А ученому Харальду цур Хаузену удалось выявить и доказать связь между ВПЧ и раком шейки матки. Впоследствии за свои открытия он получил Нобелевскую премию.
На сегодняшний день известно около 600 различных штаммов ВПЧ. Одни провоцируют возникновение бородавок, другие – кондилом, третьи – папиллом. Также есть среди ВПЧ типы, влияющие на развитие раковых опухолей. Их называют онкогенными. К счастью, их не так много. Они могут обладать низким, средним или высоким онкогенным потенциалом:
- Низкой онкогенностью отличаются штаммы 6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81.
- Средняя онкогенность у типов 26, 31, 33, 35, 51, 52, 53, 58, 66.
- Высокий онкогенный потенциал у штаммов 16, 18, 39, 45, 56, 59, 68, 73, 82.
Рак шейки матки в большинстве случаев вызывается типами 16 и 18.
Справка! Наличие онкогенного типа ВПЧ в организме не означает, что человек «приговорен» к раку. Наличие вируса повышает риск развития онкологических заболеваний, но не является единственной причиной их возникновения. Если у пациента выявлен онкогенный штамм ВПЧ, ему просто необходимо внимательнее следить за состоянием своего здоровья, регулярно проходить профилактические исследования. При необходимости врач назначит ему соответствующую терапию.
Половую систему женщин и мужчин способны поражать около 40 типов папилломавирусов. Результатом их активности являются не только онкологические заболевания, но также генитальные бородавки или кондиломы.
Справка! Раковые опухоли развиваются медленно: в течение 5-30 лет после заражения папилломавирусом. Им предшествуют предраковые состояния (доброкачественные новообразования, способные перерождаться в злокачественные). Именно поэтому так важно регулярно проходить профилактические осмотры. И предраковые состояния, и даже рак на начальных стадиях прекрасно поддаются лечению, и можно избежать опасных последствий.
Пути передачи ВПЧ
Главным «условием» заражения является наличие микроповреждений (ранок, трещинок, царапин) кожи или слизистых оболочек. Именно они служат «вратами» для ВПЧ.
Чаще всего передача вируса происходит при соприкосновении кожи или слизистых оболочек двух людей. Поэтому основным путем папилломавирусов является половой контакт. Причем использование презервативов не исключает возможность заражения. Вирус может быть передан при оральном сексе, во время которого далеко не всегда пользуются контрацепцией. К тому же презерватив покрывает не всю поверхность полового члена, и нередко его надевают уже в середине полового акта. ВПЧ можно заразиться и при поцелуе.
Также ВПЧ может передаваться:
- От матери к ребенку при прохождении малыша через родовые пути.
- В быту: при использовании чужих средств гигиены (полотенец, зубных щеток, бритвенных принадлежностей).
- В общественных местах: банях, спортзалах, бассейнах.
Справка! Срок выживания папилломавирусов во внешней среде недолог. Поэтому риск бытового заражения хоть и существует, но он значительно ниже, чем при половом контакте.
Также возможно самозаражение: перенос вируса с одного участка тела на другой во время депиляции, расчесывании кожи, обкусывании ногтей.
Заражение при контакте с вирусом происходит не во всех случаях. Риск повышают следующие факторы:
- Снижение иммунитета.
- Вредные привычки: курение, злоупотребление спиртным.
- Стрессы.
- Наличие инфекций, передаваемых половым путем.
- Заболевания мочевыделительной системы.
- Травмы кожи и слизистых оболочек.
- Иммунодефицитные состояния.
- Длительный прием гормональных контрацептивов.
Справка! Для женщин онкогенные штаммы ВПЧ опаснее, чем для мужчин, так как они заражаются ими чаще.
ВПЧ: симптомы
Папилломавирусы способны на протяжении длительного времени абсолютно не проявлять себя симптомами. Обычно о наличии ВПЧ пациент узнает уже при развитии его последствий: появления бородавок, папиллом, кондилом. В некоторых случаях о наличии вируса могут говорить следующие признаки:
- Покраснения, кожные новообразования (чаще всего в области половых органов);
- Кожный зуд.
- Боли и прочий дискомфорт во время или после полового акта.
Какие заболевания может вызвать ВПЧ
Папилломавирусы, прежде всего, провоцируют рост папиллом, бородавок и кондилом у пациентов обоих полов. Все вышеперечисленные новообразования способны возникнуть на любом участке тела. Однако чаще всего они поражают половые органы и анальную область. У женщин они возникают в области вульвы, шейки матки, влагалища. У мужчин – мошонку, головку члена, крайнюю плоть. У пациентов обоих полов новообразования часто появляются в области заднего прохода.
Также бородавки нередко возникают на подошвах, гортани, голосовых связках. У папиллом (сосочковидных образований телесного цвета) нет «излюбленного места» – они способны появиться на туловище, шее, лице, руках и ногах. У детей и подростков чаще всего встречаются плоские бородавки (их еще называют юношескими или ювенильными). Это небольшие (3-5 мм) темные новообразования, немного выступающие над поверхностью кожи. Чаще всего они возникают на тыльной стороне кистей, лице, ногах.
Что касается онкологических заболеваний, то с ВПЧ у большинства пациентов ассоциируется, в первую очередь, рак шейки матки. Действительно, эта патология является очень распространенной в наше время. Однако у женщин ВПЧ также нередко провоцирует развитие рака влагалища и вульвы (65-70% случаев), у мужчин – рака полового члена (50% случаев). Также и у женщин, и у мужчин папилломавирусы могут способствовать возникновению злокачественных опухолей:
- прямой кишки;
- полости рта;
- гортани.
У детей ВПЧ, как правило, проявляется ростом папиллом на фоне снижения иммунитета вследствие перенесенных заболеваний, обычно это вирусные или бактериальные инфекции. Также папилломавирусы поражают маленьких пациентов, страдающих аллергическими реакциями или частыми простудными заболеваниями.
ВПЧ и беременность
Папилломавирусы негативно влияют на женскую фертильность. При их наличии вероятность наступления беременности снижается вдвое, так как ВПЧ способен препятствовать имплантации оплодотворенной яйцеклетки. Если вирусом заражен и партнер (что бывает в 65-70% случаев), то возможность зачатия уменьшается еще больше. ВПЧ оказывает негативное влияние на подвижность сперматозоидов.
При наступлении беременности папилломавирус повышает риск развития:
- Мало- или многоводия.
- Хронической плацентарной недостаточности.
- Также ВПЧ может спровоцировать невынашивание беременности.
Поэтому беременным назначается щадящая медикаментозная терапия, позволяющая значительно снизить все вышеперечисленные риски.
При прохождении ребенка по родовым путям есть риск его заражения. Поэтому женщинам с ВПЧ предпочтительнее рожать путем кесарева сечения – риск передачи вируса снижается в 5 раз.
Изменения гормонального фона провоцируют быстрый рост остроконечных кондилом на половых органах. Они могут срастаться, что способно вызвать затруднения актов мочеиспускания и дефекации, доставлять неприятные ощущения при ходьбе, кровотечения. При родах новообразования легко травмируются. Также они могут затруднить прохождение ребенка по родовым путям. Чтобы избежать всего этого, остроконечные генитальные кондиломы лечат на ранних сроках беременности. Применяются такие методы, как криодеструкция, лазерная хирургия и т.д.
Диагностика
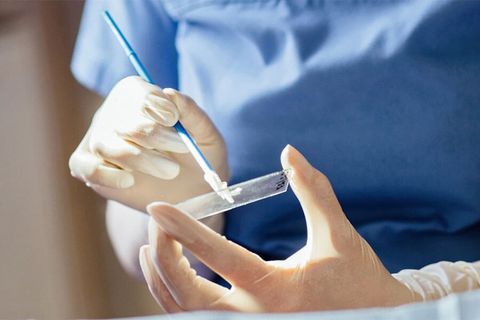
Для диагностики ВПЧ сначала обращаются к терапевту. В зависимости от проявлений вируса, он направит пациента на диагностические исследования и к узкому специалисту (гинекологу, урологу, дерматологу, онкологу, проктологу и т.д.).
И женщинам, и мужчинам могут быть назначены такие исследования, как:
- Иммуноферментный анализ крови – по его результатам нельзя определить концентрацию и онкогенность вируса, но можно выявить антитела к нему, метод идеально подходит для ранней диагностики, когда еще не появились симптомы.
- ПЦР-диагностика – позволяет выявить ДНК ВПЧ, то есть позволяет точно узнать, есть ли в организме вирус или нет; для анализа берут кровь, слюну, выделения из половых органов и т.д.
- Digene-тест – позволяет оценить степень онкогенности штамма, установить количество вируса в организме; биоматериалом служит кусочек ткани, соскоб из цервикального канала, влагалища или уретры.
Женщинам назначают следующие виды обследования:
- Цитологическое исследование (ПАП-тест) – изучение мазка из влагалища под микроскопом с целью выявления измененных вирусом клеток.
- Кольпоскопию – осмотр шейки матки с помощью прибора кольпоскопа, эта процедура назначается пациентке, если по результатам цитологического исследования были обнаружены измененные клетки.
Лечение
Специфического лечения ВПЧ (то есть направленного на его уничтожение) не существует. Однако можно принять меры, подавляющие активность вируса и повышающие вероятность самоизлечения. Пациенту назначают:
- Витамины.
- Иммуномодуляторы.
- Противовирусные препараты.
Также проводится симптоматическое лечение – удаление новообразований. Пытаться лечить кондиломы, папилломы и бородавки народными средствами ни в коем случае нельзя. Есть риск спровоцировать развитие вторичной инфекции или перерождение доброкачественной опухоли в злокачественную.
Для устранения новообразований применяются следующие методы:
- Удаление с помощью скальпеля.
- Криодеструкция (замораживание с помощью жидкого азота).
- Удаление радионожом.
- Лазерное удаление.
- Электрокоагуляция.
Метод выбирается врачом в зависимости от характера и расположения новообразования, а также состояния организма пациента.
Профилактика
К профилактическим методам относятся ведение здорового образа жизни и регулярное укрепление иммунитета с помощью полноценного и разнообразного питания, умеренной физической активности, качественного отдыха. Важно соблюдать правила личной гигиены, не пользоваться чужими принадлежностями. Во избежание риска заражения следует отказаться от случайных половых связей и использовать барьерные средства контрацепции.
Также в наше время есть возможность вакцинации от некоторых высокоонкогенных штаммов ВПЧ. Прививки рекомендуют делать в возрасте от 9 до 26 лет (оптимальный возраст – 11-12 лет). Женщины могут пройти вакцинацию и после 26 лет, но только лишь если гинеколог считает, что есть показания. Следует иметь в виду, что прививка не излечивает от уже имеющегося в организма вируса, а предотвращает заражение некоторыми особо опасными его типами.
Читайте также:

