Как избавиться от фурункула в носу в домашних условиях быстро
Обновлено: 27.04.2024
Чирей (фурункул) — это гнойное воспаление кожи, возникающее при инфицировании волосяной луковицы, сальной железы, а также окружающей соединительной ткани. Чирей чаще всего возникает на лице, шее, затылке, спине, бёдрах — т.е. в покрытых волосяным покровом областях тела. Скопление этих гнойных образований называется фурункулёзом.
При появлении фурункулов ни в коем случае нельзя их выдавливать. Самолечение может привести к негативным последствиям, поэтому лучше всего обратиться к врачу и следовать его рекомендациям.
Факторы возникновения
Возбудителем инфекции обычно является гноеродная бактерия — золотистый стафилококк. Данная бактерия имеется на коже любого здорового человека, и инфекцию вызывает, только если достигает глубокого слоя кожи (например, через микротравмы). Также развитию фурункулов способствует:
- грязные кожные покровы;
- повышенное потоотделение;
- избыточный вес;
- неправильное питание;
- жаркий влажный климат;
- гормональные сбои в организме;
- плохой обмен веществ.
Часто риску возникновения фурункулёза подвержены люди имеющие сахарный диабет, заболевания кожи, а также склонные к стрессу и депрессиям, поскольку у них ослаблена иммунная система.
Стадии развития
В самом начале развития чирей легко можно спутать с обыкновенным прыщом. Однако в течение 3—4 дней воспаление разрастается, охватывая окружающие ткани. При пальпации можно почувствовать напряженность и плотность этих тканей.
Ещё через несколько дней в центре фурункула формируется мешочек с гнойным образованием, появляется некротический стержень и происходит размягчение тканей.
Со временем чирей, не выдержав большого количества гноя, вскрывается и гной, отторгая некротический стержень, вытекает наружу. После чего постепенно спадает отечность и проходит покраснение, а в центре бывшего чирья формируется небольшой рубец.
Самые опасные фурункулы — возникшие возле губ, ушей и носа. Не стоит пытаться самостоятельно выдавить фурункулы, даже если они возникли в иных локациях. Это может привести к распространению инфекции, что повлечет за собой тяжёлые осложнения, приводящие к развитию регионарного лимфаденита, лимфангита, тромбофлебита.
Лечение дома
При хорошей работе иммунной системы, фурункул сам заживает за 7—8 дней. Но чтобы процесс пошёл быстрее, можно лечить чирей в домашних условиях:
на начальной стадии развития необходимо смазывать абсцесс раствором фукорцина или зелёнкой;
на стадии уплотнения и отёка соединительной ткани хорошо загорать на солнце;
чтобы чирей быстрей опорожнился нужно наложить ихтиоловую мазь;
вскрывшийся абсцесс лучше обработать перекисью водорода, а также делать повязки с хлоридом натрия или мёдом;
огда чирей начнёт заживать рекомендуется делать повязки используя мазь Вишневского.
Для профилактики развития гнойных образований нужно ежедневно принимать душ. Не стоит чесать зудящую область на коже. Помимо прочего, рекомендуется облачаться в одежду из натуральной ткани.
Когда обращаться к хирургу
Чирей можно лечить дома только тем, кто не входит в группу риска (не страдает хроническими заболеваниями), а фурункул небольших размеров (до 5мм). Нельзя заниматься самолечением в следующих случаях:
если появление образования сопровождается интенсивной болью и лихорадкой;
если абсцесс не вскрылся в течение 2 недель;
если развился фурункулёз;
если абсцесс возник у маленького ребёнка;
если фурункул возле носа, губ, в ушном проходе;
произошёл рецидив болезни.
Хирургическое вмешательство
Фурункул можно вскрыть, только если он «созрел» и внутри образовался стержень. Если этого не произошло за 2 недели, то нужно незамедлительно обращаться к хирургу. Если назначено хирургическое вмешательство, значит, антибиотические средства не способны пробиться через стенку абсцесса и необходимо чирей вскрыть и дренировать.
После дренажа рекомендуется сделать влажные компрессы для полного вытягивания гноя. После чего нужно наложить повязку с мазью Левомеколь.
Антибиотическое лечение
В случаях, когда фурункул крупный или расположен в чувствительных местах, а его развитие сопровождается интоксикацией, ознобом и выраженным воспалением, хирургом назначаются антибиотики.
При крупном фурункуле и небольшом повышении температуры назначается недельный курс: врач прописывает клиндамицин или доксициклин.
При высокой температуре и сильной выраженности воспаления чаще всего назначается двухнедельный курс лечения, который включает в себя более сильные антибиотические препараты: рифадин, римактан или другие аналоги.
Не забывайте, золотистый стафилококк легко приспосабливается к разнообразным антибактериальным средствам, и стоит организму немного снизить защитные силы, как они размножаясь образуют новые абсцессы. Поэтому людям со сниженным иммунитетом незамедлительно нужно обращаться к врачу, а не заниматься самоназначением лекарств. Имейте в виду, при рецидиве они вам уже не помогут!

Синусит - это острое или хроническое воспаление слизистой оболочки околоносовых пазух. Возникает в результате попадания в носоглотку инфекции, аллергенов, вследствии заболеваний верхних дыхательных путей, травм и аномалий развития носа и придаточных пазух. Общие симптомы синуситов — затрудненное носовое дыхание, насморк, боль в области придаточных пазух, повышение температуры тела. Диагноз подтверждают на основании данных КТ или рентгенографии придаточных пазух, бакпосева отделяемого, общего анализа крови. При синуситах назначают антибактериальные препараты, промывание, физиотерапию, по показаниям — операции на придаточных пазухах носа.
Причины синусита
Носовую полость с придаточными пазухами соединяют узкие ходы, через которые происходит постоянное очищение пазух. Если пазухи не очищаются по какой-либо причине или перекрываются с носовой полостью, в них застаивается слизь с бактериями и вирусами, что служит толчком для начала воспалительного процесса.
Основные возбудители синусита — вирусы, бактерии, грибы. Попадая через носоглотку в придаточные пазухи, микроорганизмы нарушают кровообращение в носовой полости, вызывают застой крови и отек слизистой оболочки. Соустья носовых пазух блокируются, забиваются муконозальным секретом (соплями), нарушается качество дыхания. Это благоприятные условия для развития условно-патогенной флоры.
Синуситы необязательно провоцируют микробы. Отечность слизистой носа и повышенную секрецию желез вызывает вазомоторный (идиопатический, неинфекционный) ринит. При вазомоторном рините в ответ на действие респираторных антигенов, аллергенов сосуды носовых ходов расширяются, наполняются кровью, развивается отек, что приводит к нарушению дренажной функции и воспалению.
Распространенные причины вазомоторного ринита:
вдыхание холодного и сухого воздуха, табачного дыма,
использование бытовых и косметических средств,
неблагоприятная экологическая обстановка,
алкогольная и никотиновая зависимость,
употребление пряностей, острой пищи,
длительное бесконтрольное применение сосудосуживающих капель в нос.
К воспалению носоглотки и закрытию соустий придаточных пазух предрасполагают различные заболевания верхних дыхательных путей и анатомические аномалии:
фарингит (воспалительный процесс в слизистой оболочке глотки);
тонзиллит (воспаление небных миндалин);
аденоиды (разрастания носоглоточных миндалин);
доброкачественные и злокачественные опухоли в носовой полости;
отит (воспаления в разных отделах уха: наружном, среднем и внутреннем);
искривление носовой перегородки;
чужеродный предмет в полости носа.
Высокий риск синуситов создают травмы носа, обширные операции в носовой полости. Фоном для развития воспаления придаточных пазух носа служат иммунодефицитные состояния — СПИД, сахарный диабет, онкологические и аутоиммунные патологии; неоправданное использование антибактериальных препаратов.
Виды и классификация синуситов
Синусит протекает остро, подостро и хронически. Острый синусит обычно возникает на фоне инфекционных заболеваний, перенесенного ОРВИ, и продолжается от 2 до 4 недель. Подострый синусит — следствие неправильного лечения или отсутствия такового вообще. Симптомы сохраняются на протяжении 1–2 месяцев. К хронизации процесса предрасполагают частые эпизоды синуситов, вазомоторный ринит. Критерий хронической формы заболевания — наличие отека и воспаления более 12 месяцев.
С учетом локализации процесса выделяют четыре типа синуситов:
Гайморит. Воспаление верхнечелюстной (гайморовой) пазухи.
Фронтит. Воспаление возникает в лобной пазухе.
Этмоидит. Воспаление поражает решетчатый лабиринт.
Сфеноидит. В патологический процесс вовлечена клиновидная пазуха.
В зависимости от характера воспалительного процесса выделяют несколько форм синуситов:
Отечно-катаральную. Воспаление развивается только в слизистой оболочке пазух носа. Выделения водянистые и бесцветные.
Гнойную. Воспаление охватывает глубокие слои тканей околоносовых пазух. Характерные симптомы — отделяемое с примесями гноя, желто-зеленого цвета.
Смешанную. Присутствуют признаки гнойной и отечно-катаральной формы.
Воспалительный процесс затрагивает одну околоносовую пазуху — моносинусит или несколько — полисинусит. При поражении слизистой оболочки всех придаточных пазух диагностируют пансинусит.
Симптомы синусита
Клиническая картина зависит от локализации и характера воспаления.
Симптомы гайморита
Заболевание имеет острое начало. На первый план выходит токсико-аллергический симптом:

тошнота и рвота,
повышенная температура тела до 39°С.
Пациент предъявляет жалобы на боль со стороны пораженной гайморовой пазухи, в области скуловой кости, корня носа. Болезненные ощущения усиливаются при пальпации, распространяются на висок, пораженную половину лица.
Качество дыхания нарушено. При двустороннем воспалении верхнечелюстных пазух пациент вынужден дышать через рот. Для катарального хронического гайморита характерны жидкие, серозные выделения из носа со зловонным запахом. При гнойной форме отделяемое желто-зеленого цвета, густое и тягучее, засыхает коркой в носовой полости.
Хронический гайморит имеет волнообразное течение. В периоды ремиссии состояние пациента удовлетворительное. При обострении появляются симптомы интоксикации, возможно незначительное повышение температуры тела, головная боль. Головная боль давящая, распирающая, усиливается при движении глазами, открывании век. Облегчение приносит сон и горизонтальное положение тела.
Течение хронического гайморита иногда осложняет ночной кашель, который не поддается стандартному лечению. Кашель провоцирует истечение гноя из верхнечелюстной пазухи по задней стенке глотки. У некоторых пациентов развивается конъюнктивит, кератит (воспаление роговицы).
Симптомы этмоидита
Этмоидит редко протекает изолированно, и как правило, возникает одновременно с гайморитом или фронтитом, реже со сфеноидитом. Заподозрить заболевание можно по боли в области переносицы и корня носа. Боль давящего характера, по ощущениям пациента с эпицентром «за глазами» или «глубоко в переносице».
Другие признаки этмоидита:
затруднено носовое дыхание,
выделения из носа разного характера, преимущественно без запаха,
полная или частичная утрата чувствительности к запахам,
повышенная температура тела,
При распространении воспаления на задние стенки решетчатой кости, экссудативные массы накапливаются в носоглотке, и утром создают ощущение кома в горле.
Хронический этмоидит в стадии ремиссии клинически не проявляется. Некоторые пациенты жалуются на периодическую слабо выраженную головную боль. Периоды обострения имеют те же симптомы, что и острая форма.
Симптомы фронтита
Течение фронтита тяжелее воспаления других синусов. Клиническую картину определяет степень тяжести заболевания. Для легкой формы характерны преимущественно местные признаки:
незначительная головная боль в надбровной зоне,
слизистые или гнойные выделения из носа,
ухудшение носового дыхания,
ощущения жжения и дискомфорта в медиальном углу глаза.
Интоксикационный синдром, как правило, отсутствует. Симптомы фронтита сохраняются в среднем 5–7 дней, после чего исчезают или остаются, что свидетельствует о присоединении бактериальной инфекции.
При среднетяжелой форме состояние пациента отягощает выраженная боль в области надбровной дуги. Боль пульсирующая, распирающая, усиливается при наклонах головы вперед-назад, движении глазных яблок. Возникают признаки интоксикации: температура тела 37.5–38.5°С, слабость, недомогание, нарушение сна, отсутствие аппетита.
Тяжелая форма отличается интенсивным болевым синдромом, тяжелой интоксикацией, отеком верхнего века на стороне поражения, слезотечением, расстройством зрения.
При хронизации воспаления в стадии ремиссии симптомы отсутствуют или проявляются незначительными выделениями из носа, умеренной периодической головной болью. Обострение начинается с тупой боли в области лба. Болевой синдром усиливается после физической нагрузки.
Симптомы сфеноидита
Основные клинические проявления — головная боль, повышенная температура тела, нарушения обоняния и зрения. Головная боль ноющая, из центра головы смещается в затылочную и височную зоны, глазницу.
При хронической форме сфеноидита головная боль незначительная. На первый план выходят неврологические расстройства:

слабость и недомогание,
Для острой и хронической формы заболевания характерны серозные или гнойные выделения из носа, непроходящее чувство дискомфорта в глотке и носовой полости. Некоторые пациенты ощущают неприятный запах изо рта.
Реже сфеноидит начинается со снижения остроты зрения, светочувствительности, частичного выпадения полей зрения. При вовлечении в воспалительный процесс носовой полости, возникает расстройство обонятельных рецепторов.
Осложнения синусита
Нелеченный синусит переходит в хроническую форму. При нарушении функции дыхания в легких снижается давление, скапливается избыточное количество влаги, из-за чего часто может беспокоить одышка. Хронический синусит приводит к развитию бронхиальной астмы, образованию полипов в носу, гипертрофии (увеличению объема тканей) назальной полости.
Постоянная заложенность носа снижает качество ночного сна, становится причиной расстройства обоняния и искажения вкуса. Лица, у которых нарушена дренажная функция, чаще подвергаются простудным и вирусным заболеваниям.
Наиболее опасное осложнение синуситов — менингит. Возникает при воспалении решетчатой и клиновидной пазухи. При отсутствии лечения этмоидита возрастает риск развития флегмоны глазницы (гнойного воспаления орбитальной клетчатки), абсцесса головного мозга, энцефалита (воспаления головного мозга). При фронтите существует риск нарушения зрения, вплоть до полной слепоты.
Все формы синуситов при неадекватной и несвоевременной терапии опасны распространением воспаления вглубь, поражением инфекцией костей, печени, легких, развитием сепсиса.
Диагностика синусита
Диагностика, лечение и профилактика синусита — компетенция отоларинголога (в обиходе лор-врач). Дети до 18 лет находятся под наблюдением педиатра или детского отоларинголога.
При первичном приеме врач тщательно осматривает носовые пазухи, глотку и гортань с помощью специального миниатюрного зеркала с камерой и подсветкой. Во время риноскопии можно обнаружить некоторые причины воспаления придаточных пазух — полипы, новообразования, инородное тело, узость носовых ходов, аномалии развития.
Для уточнения диагноза назначают инструментальные и лабораторные методы исследования:
Компьютерную томографию и рентгенографию околоносовых пазух носа. Дает максимально детальную оценку состояния всех синусов, показывает отечность слизистой оболочки, наличие и количество экссудата (жидкости из мелких кровеносных сосудов при их воспалении), анатомические аномалии носовой полости.
Бактериологическое исследование мазка из носа. Позволяет точно идентифицировать тип возбудителя, определить его устойчивость к антибактериальным препаратам, подобрать оптимальную тактику лечения.
Аллергические пробы. Необходимы пациентам с симптомами вазомоторного ринита, дает возможность достоверно определить аллерген.
Гистологическое исследование. Забор образца ткани выполняют при обнаружении новообразования для определения риска озлокачествления опухоли.
На основании результатов диагностики отоларинголог назначает лечение, при необходимости перенаправляет на консультацию к другому специалисту: травматологу, онкологу, аллергологу.
Лечение синусита
Пациенты со среднетяжелой и тяжелой формой синуситов нуждаются в постоянном медицинском наблюдении, поэтому их госпитализируют в отоларингологическое отделение. Заболевания легкой степени тяжести лечат амбулаторно.
Основная цель терапии — восстановить дренаж (очищение) пазух, удалить патологический экссудат, предупредить осложнения. Проводят консервативное лечение, физиотерапию, по показаниям — оперативное вмешательство.
Консервативная терапия
План лечения синуситов включает разные группы медикаментов:
Сосудосуживающие капли и спреи. Облегчают носовое дыхание, уменьшают отек слизистой оболочки носа, нормализуют отток экссудата. Назначают коротким курсом 3–5 дней.
Антисептики. Приостанавливают воспалительные процессы, уничтожают микробную флору, ускоряют процесс заживления тканей.
Бактериальные лизаты. Эффективны на завершающем этапе лечения для ускорения выздоровления. Действуют местно, усиливают иммунную защиту.
Системные антибиотики. При бактериальных синуситах принимают антибиотики с учетом типа возбудителя, при вирусных формах — противовирусные средства.
Антигистаминные препараты. Необходимы при остром течении синуситов для профилактики образования спаек в околоносовых пазухах, а также при синуситах аллергической природы.
Лечение синуситов невозможно без очищения пазух от слизи и гноя. Эвакуацию патологического содержимого из придаточных пазух проводят разными способами:
кукушка (промывание по Проетцу),
промывание придаточных пазух через соустье.
Наиболее несложная и распространенная процедура — кукушка. В одну ноздрю поддают лекарственный раствор, с другого носового хода одновременно откачивают патологическую жидкость.
Физиотерапия
Хороший результат в лечении синуситов оказывают физиотерапевтические процедуры:
УВЧ. Под действием электромагнитных полей прекращается воспаление, снижается интенсивность боли, повышается способность слизистой оболочки носа к восстановлению.
Электрофорез. Введение лекарственных препаратов через кожу и слизистую с помощью электрических токов оказывает противовоспалительное, обезболивающее, спазмолитическое воздействие.
Кварц. Это лечение коротковолновыми ультрафиолетовыми лучами, которые обладают выраженным антибактерицидным действием.
Внутриносовая блокада. Введение анестетиков или стероидных гормонов в толщу носовой раковины. Облегчает симптомы синуситов, сокращает сроки восстановления после операций на структурах носа.
Если причина синусита — вазомоторный ринит, то облегчение приносит иглорефлексотерапия, ингаляции с небулайзером, магнитотерапия.
Хирургическое лечение
При неэффективности консервативной терапии для восстановления нормального дренирования околоносовых пазух проводят оперативные вмешательства:
пункцию гайморовой пазухи — удаление содержимого пазухи через прокол;
фронтотомию — операцию на лобной пазухе;
этмоидотомию — вмешательство на костях решетчатого лабиринта;
сфеноидитомию — удаление патологического содержимого клиновидной пазухи;
гемисинуситомию — операцию на двух и более пазух носа с одной стороны;
гаймороэтмоидотомию — одновременное вскрытие решетчатой и верхнечелюстной пазух;
баллонную синусопластику — расширение входного соустья гайморовой и лобной придаточных пазух носа;
полисинусотомию — хирургическое вмешательство на нескольких пазухах с обеих сторон.
Когда причина синусита — аденоиды, кисты, полипы, доброкачественные опухоли, гипертрофированные участки полностью удаляют или воздействуют на них лазером, жидким азотом, высокочастотным током. Если причина синусита — искривленная носовая перегородка, восстанавливают ее правильную форму.
Что можно и нельзя делать при синуситах
Результат лечения заболевания зависит не только от своевременного обращения за врачебной помощью, адекватного выбора терапии, но также от готовности и возможностей пациента выполнять предписания специалиста.
Чтобы быстро вылечить синусит в домашних условиях и улучшить общее состояние здоровья рекомендовано:
Пить не менее 1,5–2 л воды в день. Это может быть травяной отвар, настой, зеленый чай, щелочная вода.
Массажировать носовые пазухи. Массаж стимулирует микроциркуляцию крови, улучшает носовое дыхание, снимает отек.
Организовать здоровое питание. Ограничить жирную пищу, копчености, специи, приправы, соль, кондитерские изделия, алкоголь. В большом количестве употреблять свежие овощи и фрукты, кисломолочную продукцию, нежирные сорта мяса и рыбы.
Выполнять дыхательную гимнастику. Упражнения активизируют работу дыхательной системы, повышают сопротивляемость организма к действию микробов, нормализуют отток крови, предупреждают воспалительный процесс.
Регулярно в течение дня промывать нос проточной водой или солевым раствором, чтобы удалить раздражающие вещества, инфекцию, увлажнить слизистую носовую оболочку, не допустить образования корок.
Категорически противопоказано самолечение, особенно в отношении новорожденных и детей младшего возраста, беременных. Запрещено принимать какие-либо препараты без назначения врача, получать активную физическую нагрузку, закапывать в нос сок лука, чеснока или свеклы, чтобы не спровоцировать ожог слизистой оболочки носа.
Нанести вред здоровью могут тепловые процедуры при синусите бактериального происхождения. Тепло усиливает воспалительный процесс, способствует распространению инфекции по всему организму.
Можете ли вы представить, что с виду обычный прыщик в носу или на его кончике может привести к летальному исходу? Скорее всего нет. Но только если этот прыщ — не фурункул. Фурункулом называется гнойное воспаление волосяного фолликула, которое протекает с неприятными симптомами и при отсутствии должного лечения может спровоцировать опасные осложнения. Как выглядят фурункулы? По какой причине они появляются и как их правильно лечить? Ответы вы найдёте в нашей новой статье.
Многие взрослые пациенты думают, что самые неприятные заболевания носовой полости связаны с воспалением слизистой оболочки носа и околоносовых пазух. Но это не так. Существуют и другие болезни носа, которые протекают с неприятными симптомами, и, если их не лечить, возрастёт риск развития опаснейших осложнений. Одним из таких диагнозов является фурункул в носу.
Фурункулом называется гнойный воспалительный процесс в волосяном фолликуле или сальной железе и рядом расположенных тканях носа.
Согласно медицинской статистике, на этот диагноз приходится до половины всех случаев гнойной-воспалительных болезней кожи. В литературе можно встретить другие названия заболевания — гнойник или чирей.
Локализация гнойника может быть различной: кончик носа, крыло носа, внутренняя часть носовой полости (внутренний фурункул).
Чирей на кончике носа или на его крыле может появиться в любом возрасте, но чаще всего болезнь диагностируется у взрослых пациентов до сорока пяти лет. Среди них преобладают мужчины (почти в два раза больше, чем женщин).
Фурункул на кончике носа, как и фурункул на крыле носа — явление нередкое. Наш орган дыхания и обоняния всегда «доступен» для негативного воздействия внешних факторов. В то время, как наше тело покрыто одеждой, и голова прикрыта головным убором, нос всегда на виду. Да, и что тут скрывать, зачастую мы сами провоцируем эти самые негативные факторы, ковыряясь в носовых ходах, выдавливая прыщи на кончике или крыльях носа, что может привести к появлению микротравм и их инфицированию.
Помимо болезненных симптомов и подпорченной внешности фурункулы могут стать источником опасных осложнений вплоть до сепсиса.
Бывали случаи, когда чирей на кончике или крыле носовой полости приводили к летальному исходу. Виной тому несвоевременное обращение за помощью к лор-врачу и отсутствие грамотного лечения.
Чирей - это не просто прыщ на кончике или крыле носа. Это серьёзный диагноз, требующий полноценного лечения в клинике.
Чем лечить фурункул в носу у взрослого? Ответ вы найдёте в нашей новой статье: «Причины симптомы и лечение фурункула».
Разновидности фурункулов у взрослых
Как и любое другое заболевание, гнойники внутри, на кончике или крыле носа могут иметь свои разновидности. Гнойное образование, состоящее из нескольких гнойников, слившихся вместе, называется карбункул. Обычно в карбункул объединяются до десяти прыщиков.
Множественные гнойники, которые высыпают сразу в разных частях новой полости - на кончике, крыльях или внутри — называются фурункулёзом.
Фурункулёз — самое опасное из проявлений гнойников. Такое состояние нужно лечить в экстренном порядке.
Болезнь обычно протекает в острой форме. Но при отсутствии грамотного лечения и пренебрежении гигиеническими мерами могут наблюдаться рецидивирующие фурункулы. Это значит, что болезнь приобрела хроническое течение.
По месту локализации гнойника выделяют внутренний фурункул, чирей на кончике или крыльях носа.
Исходя из стадии болезни, чирьи внутри, на крыльях или кончике носа бывают инфильтрационными (внутри которых скапливается экссудат), гнойными (с образованием гнойных масс) и некротическими (когда внутри гнойника образуется некротический стержень с отмершими клетками).
Причины фурункула у взрослых
Основная причина заболевания — активизация стафилококков и стрептококков. Эти же возбудители являются причиной ангин, хронического тонзиллита и синуситов. У большинства взрослых людей эти микроорганизмы присутствуют на слизистых оболочках постоянно, но болезни развиваются не всегда. Чтобы возникло воспаление, необходимо возникновение предрасполагающих факторов:
- травмы и механический повреждения носовой полости, в том числе выдёргивание волосков из носовых ходов — в раны легко может попасть инфекция; к этой же категории можно отнести хирургические причины: ринопластику, установку имплантатов и т.п.;
- хронический очаг инфекции в организме — хронический тонзиллит, хронический гайморит, кариес и т.п.;
- гнойные кожные заболевания носовой полости;
- сниженный иммунитет: причиной появления гнойника у взрослых могут стать банальное переохлаждение, недостаток витаминов, стресс, сахарный диабет, ВИЧ, онкология и другие факторы, «бьющие» по собственным защитным силам организма;
- нарушение элементарных правил гигиены (пренебрежение водными процедурами, постоянные касания лица грязными руками, выдавливание прыщей — частые причины чирия);
- неблагоприятные условия труда, работа на вредных производствах с загрязнённым воздухом, постоянным контактом с мазутом и другими горюче-смазочными материалами;
- гормональный сбой — частая причина появления гнойников у беременных и взрослых женщин в период менопаузы.
Лечение внешнего гнойника и лечение фурункула внутри носа будет наиболее эффективным, если правильно установить его причину. Выяснение причины заболевания и назначение грамотной схемы лечения — профиль врача-оториноларинголога.
Симптомы заболевания
Вне зависимости от места локализации формирование гнойника проходит одинаковые стадии, поэтому симптомы фурункула на крыле носа и симптомы внутреннего фурункула одинаковы.
Болезнь протекает в два этапа. Первый этап — стадия инфильтрации. Начинается она с воспаления волосяного фолликула. Стадия длится сутки-двое. Клинически это проявляется следующими симптомами: появлением болезненного уплотнения, которое краснеет и отекает. В центре уплотнения заметна чёрная точка. Боль усиливается в процессе разговора или приёма пищи. Появляются головные боли, слабость, повышенная температура тела — это симптомы протекающего воспалительного процесса.
До следующей стадии — стадии абсцедирования - проходит от трёх до семи дней. Её основной симптом — смягчение уплотнения и появление на нём бело-жёлтой верхушки, которую называют стержнем фурункула. Облегчение наступает, когда стержень прорывается, и содержимое гнойника выходит наружу. В этот момент неприятные и болезненные симптомы начинают утихать, и больному становится гораздо легче.
Как лечить фурункул у взрослых?
Прежде чем рассказать, как лечить чирей у взрослых, нужно понять, что будет, если болезнь не лечить или лечить неправильно.
В чём же опасность такого гнойника? В возможном распространении гнойной инфекции по организму с кровотоком. Особенно опасно для человека инфицирование головного мозга.
Если болезнь не лечить, могут развиться такие опасные заболевания, как флегмона глазницы, тромбофлебит, абсцесс головного мозга, сепсис.
Лечить чирей необходимо только под контролем лор-врача. Только оториноларинголог может назначить эффективную схему лечения.
Лечение внешнего и лечение внутреннего фурункула у взрослых может включать:
- антибиотикотерапию;
- обработку антисептиками;
- использование антибактериальных мазей;
- приём антигистаминных, жаропонижающих, противовоспалительных препаратов;
- физиотерапию.
Если чирей сам не вскрывается, придётся лечить болезнь хирургически: доктор сам вскрывает гнойник, выкачивает из него гнойное содержимое и промывает место вскрытия антисептическими препаратами. Такой способ хорошо переносится пациентом, и, если лор-врач настаивает на вскрытии гнойника, не нужно препятствовать. Помните о риске осложнений!
Сера в ухе образуется абсолютно у каждого человека, и такое состояние не считается патологическим. Это норма, естественный процесс, который необходим для поддержания здоровья органа слуха. Сера увлажняет наружный слуховой проход, и защищает ухо от попадания в него посторонних частиц или болезнетворных микроорганизмов, предупреждая тем самым воспаление и симптомы отита. За месяц у человека образуется до двадцати миллиграммов серы. Во время разговора или жевания сера продвигается по слуховому проходу наружу и самостоятельно покидает слуховой проход. Но у некоторых людей этого не происходит: тому способствуют определённые условия и причины, о которых поговорим далее. Сера скапливается в слуховом проходе, образуя серную пробку, которая доставляет человеку дискомфорт, ухудшает слух и снижает защитную функцию серы.
Как выглядит серная пробка в ухе? Серная пробка – это загустевшее скопление ушной серы, ороговевших клеток эпителия и пыли. Серное скопление, как привило, имеет жёлтый или коричневый цвет. Сначала оно мягкой консистенции, а со временем затвердевает, что мешает вытаскивать серную пробку из уха. Если пробку не извлекать из уха, она будет долго досаждать человеку, вызывая неприятные и даже болевые ощущения в слуховом проходе.

Из-за чего образуются пробки?
Существует целый ряд причин, которые провоцируют образование серных пробок:
Слишком глубокое введение ватной палочки, чтобы почистить ушной проход, проталкивает серные массы вглубь и их утрамбовывает. Некоторые вместо ватных палочек используют предметы, которые совсем не приспособлены для чистки ушей – спицы, зубочистки и другие острые предметы. Они травмируют кожу слухового прохода вместе с ресничками эпителия, проталкивающими серу к «выходу». В результате серные массы стоят на месте и спрессовываются.
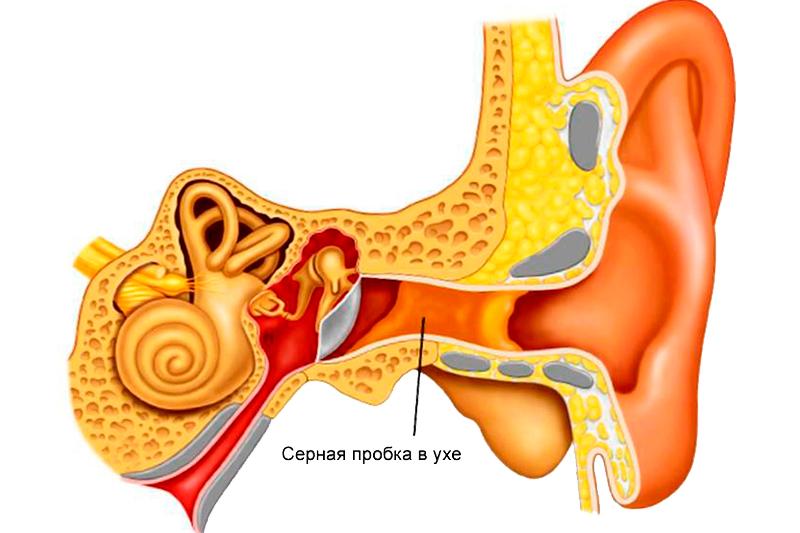
Если у человека очень узкий или извилистый слуховой проход, выход серы из него затруднителен.
Повышенная выработка серы является частой причиной образования серных пробок. Серы образуется так много, что механизм самоочищения просто не справляется. Это состояние может быть врождённым, а может быть следствием нарушения обменных процессов в организме, заболеваний кожи, слишком частой чистки ушей.
Воспалительные процессы в органе слуха приводят к отёчности слухового прохода. Это создаёт механическое препятствие на пути серных масс и затрудняет их естественный выход.
Сера при взаимодействии с водой разбухает и превращается в пробку. С этой проблемой часто сталкиваются дайверы и пловцы. Даже обычный отпуск на море может быть испорчен, если у вас в слуховом проходе сера, а вы не провели лечение дома. Перед путешествием рекомендуется записаться к ЛОРу и осмотреть полость уха на предмет наличия в нём серных скоплений. Если пробка есть, доктор сможет удалить серную пробка из уха, а ваш отдых не будет омрачён неприятными моментами.
При попадании в ухо постороннего предмета начинается усиленный процесс серообразования – так проявляется своеобразная защита организма. Серы образуется много, а выйти наружу она не может, ведь на её пути находится препятствие - инородное тело.
С этой проблемой часто сталкиваются люди пожилого возраста. Излишняя растительность в ухе мешает естественному выходу серы.
Если вы долгое время находитесь в помещении с низким уровнем влажности, сера высыхает и превращается в пробку.
Слишком запыленный и загрязнённый воздух на рабочем месте становится частой причиной образования серных пробок, к примеру, у шахтёров или мельников.
- Использование наушников-вкладышей и ношение слухового аппарата.
Длительное использование этих предметов раздражает кожу слухового прохода и стимулирует повышенную выработку серы. Использование чужих наушников также может привести к инфицированию здорового уха и запуску воспалительного процесса в нём, что также провоцирует образование пробки.

Симптомы.
Процесс образования серной пробки – это не дело одного дня. Сера скапливается и загустевает постепенно, поэтому сначала человек не чувствует изменений, происходящих в органе слуха. Неприятные симптомы проявляются только лишь когда пробка достигает внушительных размеров и перекрывает просвет слухового прохода целиком или на две трети.
О том, что в ухе скопилась сера, говорит появившаяся заложенность и шум в ушах. Человек начинает усиленно воспринимать свой голос (аутофония) и хуже слышит. Появляется чувство распирания в слуховом проходе.
Если скопление серы давит на барабанную перепонку, у пациента могут наблюдаться боли в ухе, головные боли, головокружения. Может появиться кашель и тошнота.
Важно понимать опасность такого состояния: постоянное давление на барабанную перепонку может спровоцировать её воспаление или привести к среднему или наружному отиту. Поэтому нужно как можно быстрее избавиться от серной пробки в ухе.
Способы удаления серной пробки в домашних условиях.
Безопасно и правильно пробивать серные скопления в слуховом проходе можно лишь под контролем врача. К сожалению, многие пациенты практикуют самостоятельное лечение, и пытаются решить проблему в домашних условиях.

Способ первый – использовать специальные капли для ушей – «А-Церумен» или «Ремо-Вакс». Они решают две задачи: размягчение и промывание. Как использовать капли?
- Нагрейте флакончик, подержав его в руке.
- Лягте на бок, чтобы больное ухо было наверху, и закапайте средство в слуховой проход.
- Через несколько минут повернитесь на другой бок или наклоните ухо с лекарством над раковиной, чтобы растворившаяся сера вытекла.
- Промойте ушную полость тёплой водой.
Второй способ – промывать перекисью водорода (3-процентной!). Техника промывания перекисью схожа с использованием ушных капель. В слуховой проход закапываем десять-пятнадцать капель. В ухе появится шипение – это нормально. Через несколько минут наклоняем ухо, чтобы перекись вытекла обратно. Процедуру выполняем до пяти раз в сутки в течение трёх-пяти дней.
Оба способа нельзя применять, если у человека перфорация (отверстие) в барабанной перепонке или хронический гнойный отит.
Промывать уши ребёнку этими методами также не рекомендуется. Удалять серные скопления ребёнку должен детский врач – оториноларинголог.
Есть ещё один метод, который многие практикуют, но лор-врачи выступают категорически против него – это использование фитосвичей, которые вставляют в слуховой проход, поджигают и ждут результата. Использование фитосвечей не только не оправдано и даже опасно, и вот почему:
- Без посещения лор-врача понять, что у вас в ухе серные скопления нельзя. Если пробки нет, вы просто пересушите барабанную перепонку, и в ней появится перфорация.
- Плавящийся воск от свечи попадает в слуховой проход и прилипает к барабанной перепонке. Удалить его будет сложно и очень больно.
- Немало случаев, когда использование такой свечи загорались волосы пациента.
- Использование фитосвечи может спровоцировать головокружения, кашель.
Поэтому самый лучший и безопасный вариант – обратиться к оториноларингологу.
Методы медицинского удаления пробок.
Лор-врач предложит два варианта удаления пробок – влажный и сухой. При влажном способе используется специальный, безыгольный шприц Жане, само промывание проводится физраствором.
Сухой метод подразумевает использование кюретки (инструмента для выскабливания серных скоплений) или аппарата - аспиратора. Аспиратор используют в самых тяжёлых случаях, когда серу нельзя ни растворить, ни удалить вышеописанными методами. Аппаратом создаётся отрицательное давление, и серные массы вытягиваются наружу. Эти методы действительно эффективны и безопасны, в отличие от домашних «экспериментов».
Профилактика.
Если у вас склонность к излишнему серообразованию, важно задуматься о профилактических мероприятиях, которые снизят риск затвердевания серы в слуховом проходе.
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Читайте также:

