Как избавиться от белых пятен после болячек
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
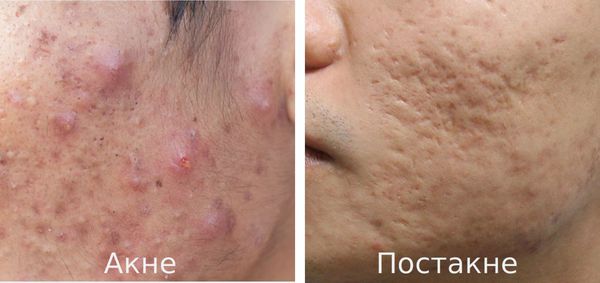
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
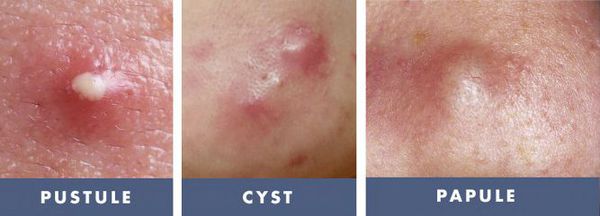
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
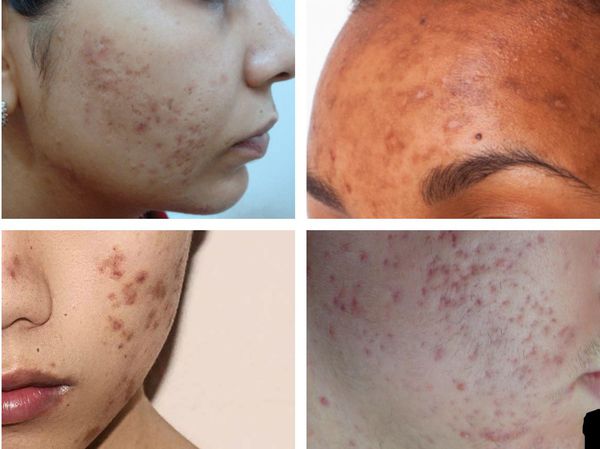
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
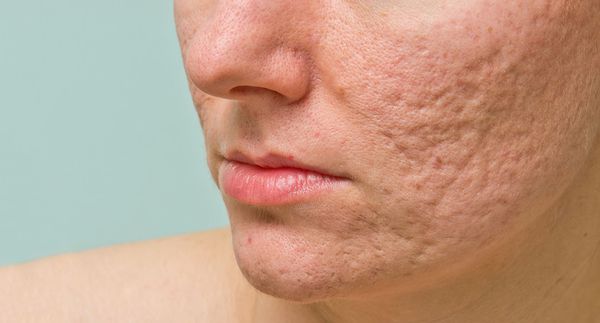
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
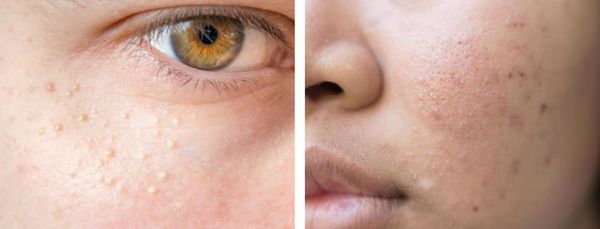
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
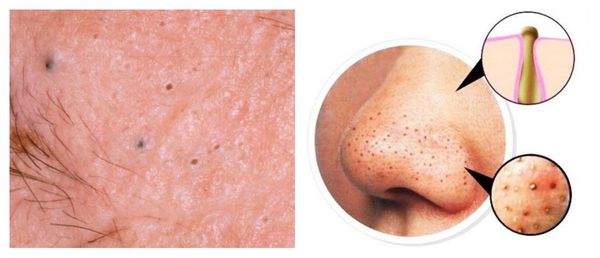
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
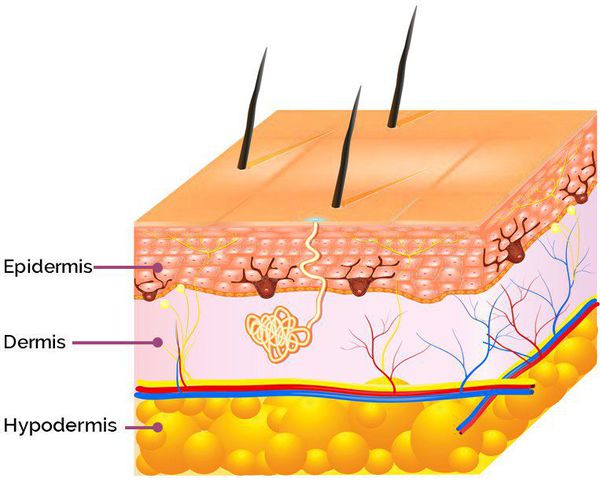
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
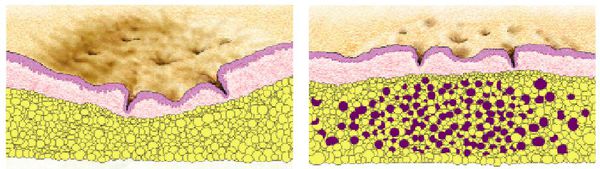
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
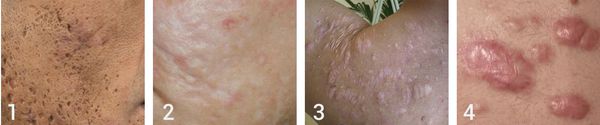
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
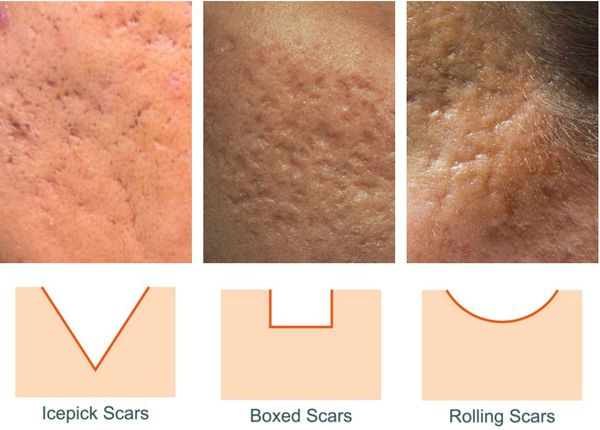
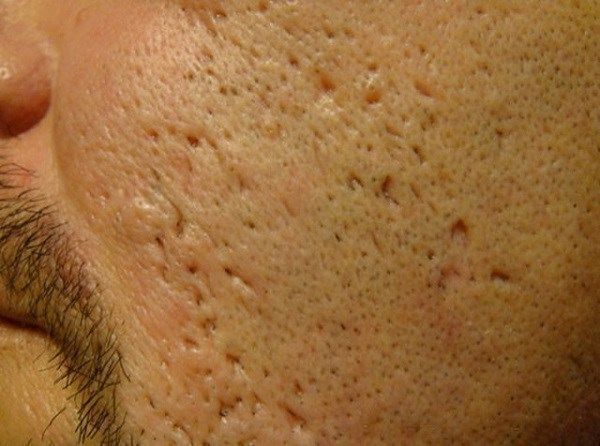
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
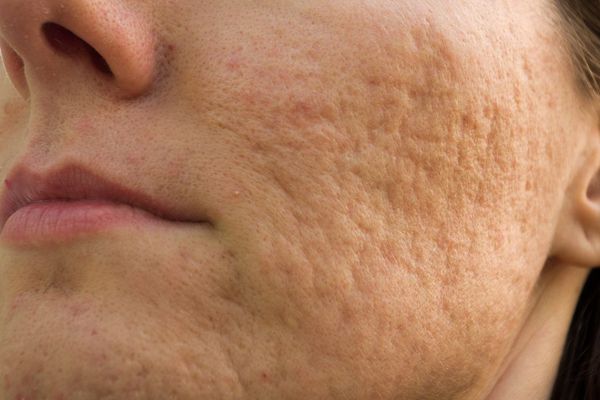
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
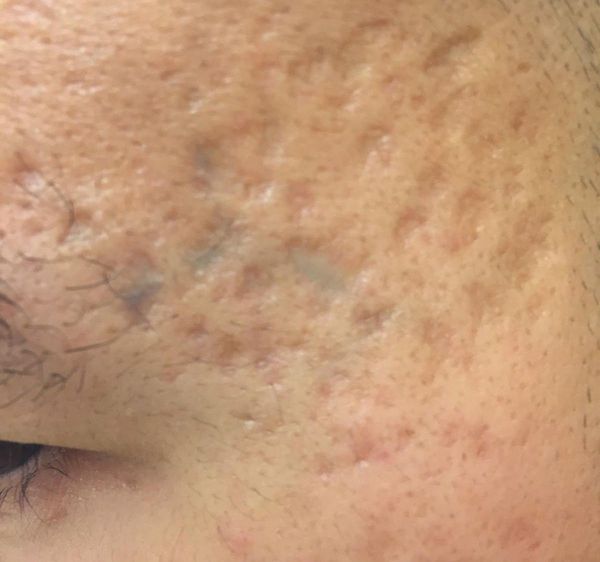
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
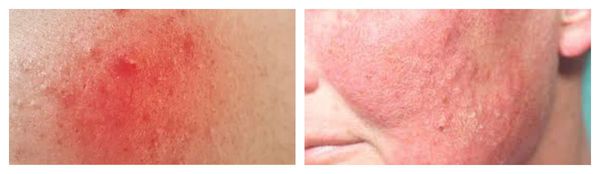
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
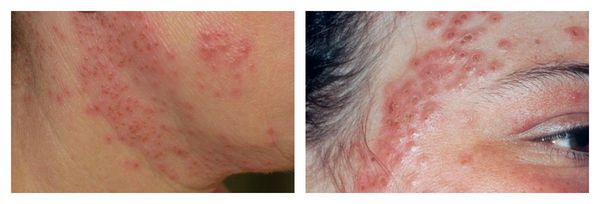
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отрубевидный лишай (разноцветный лишай). Диагностика и лечение
а) Пример из истории болезни. Молодой темнокожий мужчина обратился к врачу по поводу белых пятен на туловище, наблюдающихся у нею в течение пяти лет. Несмотря на то, что другие симптомы отсутствуют, пациент обеспокоен тем, что может заразить свою девушку. Он сообщил, что пятна никогда не исчезают полностью, и их состояние ухудшается в летние месяцы. После осмотра был установлен диагноз отрубевидного лишая, и назначено соответствующее лечение. Пациент успокоился, узнав, что данное заболевание редко передается контактным путем.
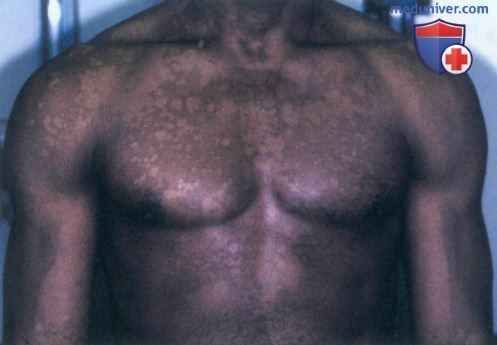
Отрубевидный лишай с участками гипопигментации
б) Распространенность (эпидемиология):
• Распространенная поверхностная кожная инфекция, которую вызывает диморфный липофильный дрожжеподобный организм Pityrosporum (Malassezia furfur).
• Как и другие дерматофитные инфекции, заболевание чаще наблюдается у мужчин.
• Наиболее часто возникает в летние месяцы.
в) Этиология (причины), патогенез (патология):
• Отрубевидный лишай вызывается организмом Pityrosporum (Malassezia furfur), который является липофильным дрожжевым грибом и может быть составной частью нормальной кожной флоры.
• Pityrosporum существует в двух формах: Pityrosporum ovale (овальной) и Pityrosporum orbiculare (округлой).
• Отрубевидный лишай развивается, если дрожжевой гриб, в норме колонизирующий кожу, меняет свою округлую форму на патологическую мицелиальную, внедряясь в роговой слой1.
• Pityrosporum также сопутствует себорее и Pityrosporum-фолликулиту.
• Белый и коричневый цвета пораженной кожи обусловлены повреждением меланоцитов микроорганизмом Pityrosporum, в то время как розовый цвет указывает на воспалительную реакцию организма.
• Pityrosporum предпочитает развиваться во влажной среде при наличии кожного сала, размножаясь на участках кожи, содержащих сальные фолликулы, выделяющие сальный секрет.
Пятна гипопигментации на спине у молодого латиноамериканца, вызванные отрубевидным лишаем Розовые шелушащиеся бляшки, вызванные отрубевидным лишаем. Хотя себорея может наблюдаться на этих участках кожи, наиболее сильно она выражена в парастернальной области Обширные розовые участки отрубевидного лишая на плече, по форме напоминающие пелерину
г) Клиника. Чередование па туловище гипопигментированных и коричневых пятен с мелким шелушением указывает на отрубевидный лишай. Латинский термин Tinea versicolor, который применяется для обозначения отрубевидного лишая, буквально означает «разноцветная дерматофития», причем использование определения «versicolor» или «разноцветный» связано с вариабельностью цветовых оттенков пятен в картине отрубевидного лишая, которые могут быть белыми, розовыми и коричневыми.
д) Типичная локализация на теле. Отрубевидный лишай локализуется на груди, животе, плечах и спине, в то время как себорейный дерматит наблюдается на волосистой части кожи головы, лице и передней слепке грудной клетки.
е) Анализы при заболевании. Кожные соскобы с участка шелушения берутся с помощью предметного стекла или скальпеля на другое предметное стекло, куда добавляется КОН в сочетании с ДМСО (ДМСО ускоряет растворение кератина КОН и уменьшает потребность в нагревании предметного стекла). Готовый препарат накрывается покровным стеклом и исследуется под микроскопом, при этом выявляется типичная картина разноцветного лишая, имеющая характерный вид «макарон по-флотски», где в роли «макарон» выступает мицелий в укороченной форме, а «мясные фрикадельки» представлены круглыми дрожжами. Идентифицировать элементы гриба помогает грибковый краситель, например, Swarz-Lamkins.
ж) Дифференциация разноцветного лишая:
• Очаги розового лишая имеют воротничок мелких чешуек по периферии и часто наблюдаются в сочетании с материнской бляшкой. Тест с КОН отрицательный.
• Очаги вторичного сифилиса обычно не шелушатся, а пятна наблюдаются на ладонях и подошвах. Тест с КОН отрицательный.
• Дерматофития гладкой кожи редко бывает такой распространенной, как отрубевидный лишай, причем каждый отдельный очаг имеет разрешение в центре и четкий приподнятый шелушащийся край. В препарате с КОН при дерматофитии гладкой кожи наблюдаются гифы с многочисленными точками ответвлений, а не картина «макарон по-флотски», как при отрубевидном лишае.
• При витилиго гипопигментация выражена в большей степени, и расположение очагов обычно иное - как правило, на кистях и лице.
• При белом лишае отмечаются слегка гипопигментированные участки с незначительным шелушением на лице и туловище, обычно у детей с атопией. Такие бляшки часто меньшего размера и более округлые, чем очаги отрубевидного лишая.
• Pityrosporum-фолликулит вызывается тем же микроорганизмом, но проявляется розовыми или коричневыми папулами на спине. Пациент жалуется на зуд и шершавость кожи, при этом тест с КОН положительный.
Вариант отрубевидного лишая с гиперпигментацией у латиноамериканки При микроскопическом исследовании соскобов, взятых у пациентки, представленной на рисунке 34-5, отмечаются короткие нити мицелия, напоминающие макароны и округлые дрожжевые формы, похожие на мясные фрикадельки. Применялся краситель Swarz-Lamkins Микроскопичесая картина «макарон по-флотски», наблюдаемая после окрашивания кожного соскоба, взятого из очага отрубевидного лишая у молодой женщины, красителем Swarz-Lamkins свидетельствует о наличии микроорганизма «Malazessia furfur» (Pityrosporum) Pityrosporum - фолликулит на спине у мужчины, жалующегося на зуд
з) Лечение отрубевидного лишая (разноцветный лишай):
1. Местное лечение:
• Поскольку отрубевидный лишай протекает бессимптомно, лечение проводится, в основном, по косметическим соображениям.
• Основным методом лечения является местная терапия с использованием шампуня против перхоти, поскольку отрубевидный лишай вызывают микроорганизмы, являющиеся также причиной себореи и перхоти.
• Пациенты могут применять на пораженные участки лосьон или шампунь с 2% сульфида селена или шампунь с питирионом цинка ежедневно в течение 1-2 недель. Для достижения эффекта требуется раз личное время, однако исследования, позволяющие установить необходимое для действия препарата минимальное время, не проводились. Лосьон или шампунь обычно наносится на пораженные участки на 10 минут, затем препарат смывается под душем.
• В одном исследовании была подтверждена безопасность и высокая эффективность шампуня кетоконазола 2% (низорала) как метода лечения отрубевидного лишая при однократном или ежедневном применении в течение трех дней.
• При небольших участках поражения применяются местные противогрибковые препараты - кремы кетоконазола и клотримазола.
Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай)
2. Системное лечение отрубевидного лишая:
• Однократный пероральный прием 400 мг флюконазола давал наилучшие показатели клинического и микологического излечения с отсутствием рецидивов в течение 12 месяцев.
• Однократная доза флюконазола 300 мг в неделю в течение двух недель равна по эффективности однократному приему 400 мг кетоконазола в неделю в течение двух недель. Различий в эффективности, безопасности и переносимости лекарственного средства между этими двумя схемами лечения не обнаружено.
• Однократная доза 400 мг кетоконазола для лечения отрубевидного лишая безопасна и экономически эффективна по сравнению с приемом более дорогих противогрибковых препаратов нового поколения, таких как итраконазол'.
• Пероральный прием итраконазола в дозе 200 мг два раза в день в течение одного дня в месяц является эффективным и безопасным профилактическим лечением отрубевидного лишая.
• Данные о том, что для повышения эффективности лечения отрубевидного лишая после приема системных противогрибковых препаратов необходимо пропотеть, отсутствуют.
и) Консультирование врачом пациента. Пациентов следует предупредить о том, что измененный цвет кожи не восстановится сразу. Первым признаком успешного лечения является исчезновение шелушения. Дрожжевой микроорганизм в пятнах гипопигмеитации действует как солнцезащитный экран. Воздействие солнечного облучения ускорит нормализацию цвета кожи у пациентов с гипопигментацией.
к) Наблюдение пациента врачом. >Наблюдение после лечения не требуется за исключением торпидных и рецидивирующих случаев. При рецидивах проводится ежемесячная местная или системная терапия.
Читайте также:

