Как использовать мази при почесухе
Обновлено: 25.04.2024

Эта статья была написана, чтобы помочь Вам лучше разобраться в узловатой почесухе. Она расскажет Вам, что это такое, что ее вызывает, что можно сделать по этому поводу, и где Вы можете узнать об этом больше.
Что такое узловатая почесуха?
«Pruritus» – это медицинский термин, обозначающий зуд. «Prurigo» – это родственное слово, которым описываются изменения, которые появляются на коже после того, как она чесалась и долгое время была поцарапана/повреждена. При узловатой почесухе эти изменения принимают форму твердых очень зудящих узелков на поверхности кожи. Они могут пройти, когда человек перестает царапать эту область, хотя во многих случаях это может быть очень сложно без надлежащего и иногда длительного лечения.
Что вызывает узловатую почесуху?
Неизвестно, что вызывает узловатую почесуху или заставляет кожу реагировать таким образом. Однако, в какой-то момент кожа становится зудящей, царапанье и расчесывание приводят к тому, что нервные окончания кожи станут уплотненными, более раздражительными и вызывают еще больший зуд; это, в свою очередь, ухудшит состояние.
- У некоторых людей узловатая почесуха может начаться после укуса насекомого.
- Люди, подверженные стрессу, более склонны к расчесыванию. Таким образом, стресс может привести к большему зуду.
- До 80% людей с узловатой почесухой склонны к атопии и могут страдать от астмы, экземы или сенной лихорадки.
- Существует несколько заболеваний, которые могут быть связаны с узловатой почесухой и которые могут потребовать дальнейшего изучения.
Является ли узловатая почесуха наследственной?
Каковы симптомы узловатой почесухи?
Зуд может быть очень неприятным и достаточно серьезным, чтобы регулярно мешать ночному сну и дневной деятельности.
Как выглядит узловатая почесуха?
На коже появляется много твердых узлов/шишек, которые доставляют неудобство. Они могут быть темнее, чем кожа вокруг них. Они имеют грубую, довольно утолщенную поверхность и могут иметь корки или царапины. Узлы/шишки обычно меньше 1 см в диаметре и могут быть твердыми, уязвимыми, а также покрытыми коркой и зудящими.
Руки и ноги являются наиболее часто поражаемыми областями, но спина, ягодицы, плечи и грудная клетка также могут быть затронуты. Кроме того, могут проявляться некоторые обесцвеченные шрамы в пострадавших от глубоких царапин участках. Узловатая почесуха наиболее распространена в возрасте от 20 до 60 лет, может встречаться у любой национальности и в равной степени у мужчин и женщин. Количество узелков может со временем увеличиваться.
Как диагностируется узловатая почесуха?
Симптомов зуда и типичных поражений кожи, описанных выше, как правило, достаточно для постановки диагноза узловатой почесухи. Если есть какие-либо сомнения, Ваш врач может провести биопсию кожи (вырезать одну из шишек под местным анестетиком для обследования под микроскопом); это может помочь подтвердить диагноз. Анализы крови могут быть взяты, чтобы проверить другие состояния, которые могут вызывать кожный зуд, например, железодефицитная анемия, заболевание почек или печени, тесты функции щитовидной железы и сахарный диабет.
Можно ли вылечить узловатую почесуху?
Нет. Трудно излечить узловатую почесуху, но ее обычно можно контролировать и, следовательно, постепенно со временем улучшать. Людям рекомендуется не царапать или не растирать узлы, которые могут медленно излечиваться и исчезать. Тем не менее, область кожи может все еще быть очень зудящей в течение нескольких недель.
Как можно лечить узловатую почесуху?
Процедуры при узловатой почесухе направлены на прекращение зуда кожи:
- Стероидный крем или мазь обычно рекомендованы для уменьшения воспаления кожи. Они должны применяться один или два раза в день. Сила используемого стероида будет зависеть от возраста, места расположения узлов и от серьезности проблемы. Иногда может помочь инъекция небольшого количества стероида в особенно зудящий узел или покрытие его стероидной повязкой.
- Покрытие кожи мазью или повязкой может усилить эффект стероида. Это также помогает уменьшить зуд и повреждение кожи, вызванное царапинами или трением.
- Антигистаминная таблетка или сироп могут помочь уменьшить ощущение зуда. Таблетки, которые лучше всего подходят для узловатой почесухи, могут вызывать сонливость, поэтому их нельзя принимать во время вождения или использования машины. Если Вам нужны антигистаминные таблетки или сироп, которые не вызывали бы сонливость, было бы целесообразно проконсультироваться с Вашим фармацевтом. Некоторые таблетки имеют как антигистаминные, так и антистрессовые эффекты, такие как доксепин, и могут быть полезны в ночное время.
- Ультрафиолетовое облучение (фототерапия), полученное в больнице, может помочь уменьшить количество узелков, появление новых узелков или синдром зуда / царапины.
- Ваш врач может предложить психологическую поддержку или лекарства для облегчения тревоги или депрессии.
- Если узловатая почесуха очень тяжелая и вызывает изнеможение, назначают иммуноподавляющие процедуры, такие как стероиды, циклоспорин или азатиопринцин, чтобы помочь уменьшить воспаление; важно отметить, что эти методы лечения могут вызывать дополнительные побочные эффекты. Талидомид может помочь при тяжелой узловатой почесухе, но обычно он не назначается женщинам, которые планируют забеременеть, поскольку это может навредить неродившемуся ребенку.
Самостоятельный уход
Самое важное, но самое сложное – прекратить расчесывание.
- Все, что Вы можете сделать, чтобы избавиться от зуда, поможет уменьшить или прекратить царапины. Попросите Вашу семью и друзей деликатно напоминать Вам, если они заметят, что Вы царапаете себя – легко привыкнуть к постоянному расчесыванию, и Вы можете делать это, не замечая этого.
- Вы можете обнаружить, что прикладывание прохладного влажного компресса на кожу может уменьшить ощущение зуда. Также может помочь охлаждающий смягчающий увлажняющий крем или крем с добавлением ментола, который необходимо хранить в холодильнике.
- Проветривайте спальню и не спите под тяжелым или удерживающим тепло постельным бельем. Если Вам жарко и донимает зуд в течение дня, вентилятор может помочь охладить кожу.
- Смягчающие средства (увлажнители). Пациенты с узловатой почесухой могут иметь сухую кожу, и поэтому смягчающие средства могут помочь облегчить зуд, уменьшить объем, смягчить трещины и помочь проникновению других местных препаратов. Они должны использоваться в качестве заменителя мыла при мытье или купании, а также использованы перед лечением.
ПРЕДУПРЕЖДЕНИЕ . В этом листе упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или курение сигарет могут вызвать возгорание. Для снижения риска пожара пациентам, использующим средства для ухода за кожей или волосами, содержащими парафин, рекомендуется избегать открытого пламени, включая курение сигарет и нахождения рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Почесуха (пруриго) — хроническое заболевание из группы нейроаллергодерматозов, характеризующееся папулезными, папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным зудом.
Почесуха (пруриго) — хроническое заболевание из группы нейроаллергодерматозов, характеризующееся папулезными, папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным зудом. Выделяют почесуху детскую (строфулюс, крапивница детская), почесуху взрослых (почесуха простая), почесуху узловатую (крапивница папулезная стойкая, нейродермит узловатый) [2, 4, 5, 8]. Помимо указанных форм, представляющих собой самостоятельные нозологические единицы, различают симптоматические формы простого пруриго: пруриго беременных, летнее пруриго, зимнее пруриго, лимфатическое (лейкозное) и лимфогранулематозное пруриго.
Почесуха детская (строфулюс, детская крапивница) развивается у детей в возрасте от 6 месяцев до 3 лет (иногда до 5 лет) и является одним из проявлений аллергического диатеза, чаще в период начала прикорма. Патогенез связан с сенсибилизацией к пищевым продуктам (коровье молоко, шоколад, мед, цитрусовые, клубника и т. д.). Реже болезнь вызывается лекарственной сенсибилизацией или глистной инвазией [5, 8]. В развитии строфулюса имеют значение некоторые анатомо-физиологические особенности строения детской кожи. В младшем детском возрасте дерма тоньше и отличается по своему строению. В ней преобладают клеточные элементы, а волокнистые структуры недостаточно дифференцированные и морфологически незрелые. Лимфатические сосуды и канальцы у детей функционально лабильны, часто образуют лимфатические озера, что приводит к легкому возникновению отечности кожи. Значительное количество тучных клеток, активно вырабатывающих биологически активные вещества, способствует тому, что кожа детей становится органом-мишенью, участвующим в аллергических и псевдоаллергических реакциях [3]. Несомненно, ведущую роль в формировании аллергодерматозов и в частности строфулюса играет психоэмоциональное развитие ребенка. На тесную взаимосвязь между состоянием нервной системы, эмоциональным фоном и заболеваниями кожи детей обращали внимание многие ученые еще в конце XIX века. Так, основоположник отечественной школы дерматологии А. Г. Полотебнов постоянно указывал на ведущую роль нервной системы в патогенезе многих кожных заболеваний.
Последние исследования указывают, что в развитии аллергодерматозов наибольшее значение имеет синдром вегетовисцеральных дисфункций. Научные исследования, посвященные изучению роли различных отделов вегетативной нервной системы (ВНС) в формировании заболеваемости у детей, выявили, что чаще всего у младенцев с аллергическими заболеваниями преобладает тонус парасимпатической нервной системы. Парасимпатикотония является фактором, потенцирующим реакцию генетически предрасположенного к атопии организма на введение аллергена. Как правило, при выраженных вегетовисцеральных изменениях присутствуют функциональные нарушения со стороны желудочно-кишечного тракта (ЖКТ) (учащение стула, усиление перистальтики кишечника), затем наслаивается вторичная ферментная недостаточность, дисбактериоз, нарушения всасывания, расстройства питания, что, в свою очередь, ухудшает течение заболевания. Частым спутником вегетовисцеральных дисфункций является синдром повышенной нервно-рефлекторной возбудимости, который поддерживается упорным зудом при строфулюсе [3]. У детей с пруриго присутствуют невротические расстройства: плохой сон, раздражительность, плаксивость [8].
Таким образом, у ребенка с аллергодерматозом создается порочный круг: гиперсенсибилизация — зуд — нервно-рефлекторная возбудимость — вегетовисцеральные нарушения — дисфункция ЖКТ [3].
Детская почесуха клинически проявляется множеством ярко-розовых отечных узелков размерами с булавочную головку, в центре которых формируется маленький пузырек (папуло-везикула или серопапула), в основании которого нередко обнаруживается волдырь. В результате расчесов пузырек срывается и образуется узелок, покрытый в центре кровянистой корочкой. Высыпания локализуются на туловище, разгибательных поверхностях конечностей, ягодицах, лице. На месте экскориаций у детей обычно развивается пиогенная инфекция, чаще всего в форме вульгарного импетиго. Заболевание протекает хронически с небольшими ремиссиями и обычно при достижении 3–5-летнего возраста самостоятельно проходит или происходит трансформация в нейродермит [8].
Почесуха у взрослых — заболевание, встречающееся чаще у женщин среднего и пожилого возраста, нередко в связи с нарушением функции ЖКТ, эндокринными (сахарный диабет и др.), нервно-психическими или онкологическими заболеваниями. Развитию почесухи у взрослых может способствовать алиментарный фактор (чрезмерное употребление меда, шоколада, кофе, алкоголя и других аллергогенных продуктов) [5, 8].
На коже разгибательных поверхностей конечностей, а затем на туловище появляются пруригинозные высыпания, в виде полушаровидных папул красно-бурого цвета, плотной консистенции, покрытые кровянистой корочкой, величиной с чечевицу, обычно их диаметр не превышает 3 мм. Узелки располагаются рассеянно, не склоны к слиянию, сопровождаются сильным зудом. Течение хроническое, рецидивирующее, от нескольких недель до нескольких месяцев и лет [5, 8]. Дифференциальный диагноз проводят с чесоткой, дерматитом Дюринга.
Почесуха узловатая Гайда — полиэтиологическое редкое заболевание, в патогенезе которого имеют значение метаболитические расстройства, аутоинтоксикации, эндокринная патология, атопия, глистные инвазии. Среди причинных факторов некоторые авторы отмечают влияние нервных стрессов и укусов москитов [8].
Последние исследования указывают на роль иммунных сдвигов в развитии дерматоза, так как у больных часто обнаруживают повышение уровня IgE в сыворотке крови, дисбаланс между Т- и В-лимфоцитами [2]. Зарубежные авторы выявили факт, что при почесухе Т-лимфоциты вырабатывают значительное количество медиаторов воспаления (гистамин, лейкотриены, интерлейкин-31) и обладают повышенной миграционной активностью, причем повышение их числа коррелирует с интенсивностью зуда [10].
Почесуха узловатая Гайда встречается чаще у женщин после 40 лет. Заболевание начинается с сильнейшего зуда, возобновляющегося несколько раз в сутки. Клинически характеризуется наличием твердых полушаровидных папул буровато-красного цвета величиной от горошины до лесного ореха, которые обычно локализуются в области конечностей. Папулы, вначале бледно-розовые, из-за грубых экскориаций постепенно становятся коричнево-красными или синюшными. Вследствие расчесов из-за интенсивного приступообразного зуда поверхность папул покрывается кровянистыми корками или веррукозными разрастаниями. Высыпания в одних случаях одиночные, в других — множественные, иногда с тенденцией к группировке, но не к слиянию [2]. Высыпания персистируют длительное время, затем разрешаются с образованием рубцов, пигментированных по окружности.
Таким образом, со временем характер высыпаний принимает полиморфный характер, что придает почесухе Гайда сходность с поздней кожной порфирией. Однако при порфирии наблюдаются связь с инсоляцией, нарушения пигментации и наличие пузырей при обострении дерматоза. Течение заболевания при узловатой почесухе длительное, может достигать десятков лет. Лишь очень редко отдельные папулы разрешаются, чему предшествует исчезновение зуда на этом участке. По мнению некоторых авторов, стойкость элементов сыпи связана с гиперплазией нервных окончаний [5, 8].
Дифференциальный диагноз проводят с бородавчатой формой красного плоского лишая, бородавчатым туберкулезом, мелкоузелковой формой саркоидоза, почесухой Гебры [2]. Наиболее часто приходится дифференцировать с веррукозной формой красного плоского лишая, учитывая, что при этих заболеваниях часто поражаются голени. Следует иметь в виду, что при узловатой почесухе элементы сыпи обычно не многочисленные, более крупные, плотные, имеют полушаровидную, овальную форму. В отличие от пруриго, при красном плоском лишае вокруг крупных очагов, а нередко и на других участках кожного покрова обнаруживают типичные для данного заболевания полигональные папулы. Кроме того, при почесухе высыпания на слизистых отсутствуют [1].
Диагностика и лечение. Тактика ведения больных пруриго предусматривает комплексное обследование пациентов с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции [4].
Согласно клиническим рекомендациям (2007) больным пруриго необходимо провести следующие лабораторные исследования: общие анализы крови и мочи, определение глюкозы в периферической крови, биохимический анализ крови (общий белок, общий билирубин, аланинаминотрансферазу (АЛТ), аспартатаминотрансферазу (АСТ), щелочную фосфатазу (ЩФ), креатинин, мочевину), анализ кала на дисбактериоз кишечника. Обязательным является определение антител к антигенам лямблий, аскарид, токсокар, описторх [4].
Началом лечения почесухи у взрослых и детей является соблюдение строгой гипоаллергенной диеты: исключение облигатных пищевых аллергенов, продуктов с красителями, консервантов, острораздражающих блюд, алкоголя, ограничение поваренной соли, углеводов [4].
Основу терапии заболевания составляют антигистаминные препараты, длительность приема которых зависит от степени тяжести дерматоза. Зуд — основной ориентир для назначения антигистаминных препаратов, поскольку от уровня гистамина зависит интенсивность раздражения чувствительных нервных окончаний в коже. Действие гистамина опосредовано различными типами рецепторов, через Н1-рецептор гистамин увеличивает тонус гладких мышц бронхов, следствием чего может быть астматическое удушье, усиливает перистальтику кишечника и в случае пищевой аллергии приводит к диарее, повышает проницаемость кровеносных сосудов, вследствие чего между эндотелиальными клетками венул образуются промежутки, через которые выходит плазма и формируется внутриэпидермальный отек.
Через Н2-рецептор гистамин замедляет сердечный ритм и стимулирует образование соляной кислоты в ЖКТ. В ЦНС гистамин действует как нейротрансмиттер: он необходим для поддержания состояния бодрствования [6, 7]. Н1- и Н2-рецепторы могут быть заблокированы с помощью селективных антагонистов. Первые антигистаминные средства (Н1-гистаминные препараты) являются неспецифическими и блокируют другие рецепторы, например, М-холинорецепторы. Эти препараты использовались в качестве противоаллергических, противорвотных, неспецифических седативных и снотворных средств. Побочными действиями таких препаратов являются сонливость и эффекты, напоминающие действие атропина (сухость во рту, запоры). Новые средства («препараты второго и третьего поколения») не проникают в ЦНС и поэтому не имеют седативного эффекта. Возможно, в эндотелии гематоэнцефалического барьера они транспортируются обратно в кровь и не обладают атропиноподобным эффектом [7].
Рекомендуемые препараты для приема внутрь: хлоропирамин, мебгидролин, хифенадин, клемастин, диметинден, лоратадин, дезлоратадин, цетиризин. Заслуживает внимания антигистаминный препарат III поколения, являющийся активным метаболитом, — цетиризин (Зодак). Действующее вещество препарата — избирательный блокатор периферических Н1-рецепторов, значит, препарат не имеет значительного антисеротонинового и антихолинергического действия, что важно при назначении больным с хроническими аллергодерматозами. Действующее вещество Зодака в незначительном количестве проникает через гематоэнцефалический барьер, поэтому развитие седативного эффекта, включая сонливость, не выражено или выражено в очень легкой степени. Важно, что действующее вещество Зодака влияет как на гистаминзависимую — раннюю фазу аллергических реакций, так и на позднюю клеточную фазу. Под действием цетиризина происходит угнетение высвобождения гистамина из базофилов и тучных клеток, снижение миграции эозинофилов и других клеток. Биодоступность действующего вещества одинакова для всех лекарственных форм препарата: сиропа, капель и таблеток.
Кроме антигистаминных препаратов рекомендуется назначать дополнительное лечение: гипосенсибилизирующие средства (глюконат кальция, пантотенат кальция, глицерофосфат кальция, тиосульфат натрия) и энтеросорбенты (лигнин гидролизный, диосмектит, энтеросгель, лактофильтрум). При необходимости включают ферментные препараты курсом на три недели (панкреатин, энзистал), седативные фитопрепараты (настойки валерианы или пиона). Наружно в виде аппликаций назначаются 2% борно-нафталановая, 2% борно-ихтиоловая, антисептик стимулятор Дорогова (АСД) III фракция в сочетании с глюкокортикостероидными мазями. При тяжелой степени течения пруриго или отсутствии тенденции к регрессу высыпаний необходимо провести дезинтоксикационнцю терапию, присоединяются глюкокортикостероиды системно (преднизолон 15–20 мг в течение 14–25 суток, с дальнейшим снижением), транквилизаторы. При отсутствии противопоказаний можно использовать ПУВА-терапию — 15–25 сеансов 4 раза в неделю [4].
Альтернативным подходом могут быть хирургические методы: обкалывание элементов сыпи дексаметазоном, гидрокортизоном, целестоном, раствором метиленового синего в новокаине, орошение хлорэтилом, жидким азотом; криодеструкция, диатермокоагуляция [4].
Физиотерапия. Электросон ежедневно рекомендуется детям с 4 лет с выраженной неврастенией и нарушением сна. Ультразвук или фонофорез гидрокортизона на область позвоночника продольно паравертебрально детям можно применять с 6–7 лет. Из других физических методов используют диадинамотерапию области шейных симпатических узлов, димедрол-электрофорез эндонозально, микроволновую терапию области проекции надпочечников паравертебрально, индуктотермию [8, 9]. Хороший эффект оказывает селективная фототерапия — 20–30 сеансов 4–5 раз в неделю [4]. Не следует забывать о действенности радоновых и сульфидных ванн, которые оказывают рассасывающее, спазмолитическое действие. Под влиянием сульфидных ванн улучшается обмен веществ в коже, ее трофика, усиливается секреция сальных и потовых желез, стимулируются окислительно-восстановительные процессы. Радоновые ванны оказывают выраженное седативное, тормозящее действие на ЦНС, углубляют сон, уменьшают боли, блокируя пути проведения болевых импульсов, благоприятно воздействуют на периферическую нервную систему [8, 9].
Заключение
Больные почесухой, как и все пациенты с хроническими заболеваниями из группы нейроаллергодерматозов, требуют планомерной лечебно-профилактической помощи. Тактика ведения такого контингента больных предусматривает комплексное обследование с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции. Базисная терапия заключается в назначении пролонгированных антигистаминных препаратов III поколения. Необходимо объяснить больному целесообразность тщательного обследования, длительной терапии и профилактического лечения.
Литература
Беренбейн Б. А., Студницин А. А. Дифференциальная диагностика кожных болезней. М.: Медицина, 1989. 672 с.
Елькин В. Д., Митрюковский Л. С. Избранная дерматология. Редкие дерматозы и дерматологические синдромы. Справочник по диагностике и лечению дератозов. Пермь, 2000. 699 с.
Клинические рекомендации. Дерматовенерология / Под. ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2007. 300 с.
Почесуха (пруриго) — зудящий дерматоз, основными элементами сыпи при котором являются небольшие узелки с маленькими пузырьками в центре. Выраженный зуд приводит к расчесыванию мест высыпаний и появлению глубоких экскориаций. Отличительной чертой почесухи является расположение сыпи на разгибательных участках конечностей без вовлечения сгибательных поверхностей. Диагностика почесухи проводится путем дерматологического осмотра, исследования органов ЖКТ и исключения схожих кожных заболеваний. Лечение заключается в назначении диеты, витаминов, физиотерапии, антигистаминных и седативных средств.
Общие сведения
Современная дерматология различает три клинические разновидности почесухи: почесуха взрослых, детская и узловая почесуха. Детская почесуха развивается в основном в течение первого года жизни ребенка, но может встречаться у детей до 5-ти лет. Почесухой взрослых болеют люди пожилого возраста. Узловая почесуха наблюдается, как правило, после 50 лет и чаще у женщин.
Причины возникновения почесухи
Основной причиной развития почесухи считается сенсибилизация организма, приводящая к развитию в коже процессов аллергического воспаления. К основным сенсибилизирующим организм агентам относятся пищевые продукты. У грудных детей это белок коровьего или материнского молока, в более старшем возрасте — грибы, мучные продукты, яйца, цитрусовые, шоколад, клубника, некоторые виды рыбы. У взрослых в качестве пищевых сенсибилизаторов могут выступать копчености, мед, кофе, алкоголь, острые продукты и пряности.
Важное значение в развитии почесухи у детей имеет конституциональная склонность к аллергическим реакциям, проявляющаяся в виде экссудативного диатеза, а также различные ферментопатии пищеварительного тракта. Предрасполагающим фактором, как у детей, так и у взрослых, может выступать аутосенсибилизация и аутоинтоксикация организма из кишечника при дисбактериозе, глистной инвазии, дискинезии желчевыводящих путей. У взрослых провоцирующими факторами в развитии почесухи могут быть нервно-эмоциональные расстройства (нарушения сна, неврастения) и некоторые заболевания общего характера (сахарный диабет, опухоли внутренних органов, лимфогранулематоз, хронический гепатит, цирроз печени, холецистит и др.).
По мнению некоторых авторов возникновение почесухи обусловлено укусами насекомых (комаров, клещей, блох) и заболевание следует отнести к эпизоонозам. Эту гипотезу подтверждает большая распространенность заболевания в сельской местности, его сезонность и положительные результаты аллергической пробы с антигенами насекомых у большинства заболевших.
Симптомы почесухи
Детская почесуха начинается с появления на коже рассеянных и обильных высыпаний в виде узелков размером 3-5 мм, на поверхности которых со временем появляются небольшие пузырьки. Пузырьки лопаются с образованием точечных эрозий, покрытых серозными корочками. Наряду с наличием сыпи на коже туловища и лица, типично расположение большого количества высыпаний на разгибательных поверхностях конечностей. Папуловезикулы при почесухе могут располагаться на коже ладоней и подошв. При этом они имеют больший размер (5-7 мм), отечное основание и воспалительный ободок. Отличительной чертой почесухи является интенсивный зуд. В результате расчесывания в местах высыпаний появляются множественные экскориации.
У заболевших почесухой детей наряду с высыпаниями наблюдаются нервно-психические нарушения: капризность, плохой сон, плаксивость, повышенная раздражительность. Эти симптомы могут быть обусловлены как самим заболеванием (сильным зудом и аутоинтоксикацией организма), так и врожденной лабильностью нервной системы в следствие особенностей конституции.
Во многих случаях наблюдается самостоятельный регресс симптомов почесухи после исключения из питания ребенка коровьего молока и детских смесей. Но может происходить переход детской почесухи в атопический дерматит, пруригинозную экзему или почесуху взрослых. Признаками подобной трансформации являются появление белого дермографизма, уменьшение брюшного рефлекса и исчезновение подошвенного. У таких детей отмечается сухость кожи, ангидроз, увеличение бедренных и паховых лимфоузлов.
Почесуха взрослых характеризуется интенсивно зудящими узелковыми высыпаниями на коже живота, ягодиц, спины и разгибательной поверхности рук и ног. Лицо и сгибательная поверхность конечностей обычно не затрагиваются. Для почесухи взрослых типичны плотные полушаровидные или конические папулы буровато-красной окраски размером до 5 мм. Наряду с этим могут наблюдаться папулы, отличающиеся ярко-красным цветом и наиболее сильным зудом. Отмечаются множественные экскориации, покрытые геморрагическими корками.
Почесуха взрослых может иметь острое и хроническое течение. В последнем варианте к кожной симптоматике постепенно присоединяется невротический синдром: нарушения сна, раздражительность, выраженная эмоциональная лабильность.
Узловая почесуха отличается хроническим и длительным течением. Высыпания представлены плотными папулами полушаровидной формы. Их размер колеблется от 6 до15 мм. При узловой почесухе высыпания располагаются в основном на коже разгибательной поверхности ног, реже — на руках и туловище. Инфицирование элементов почесухи в процессе расчесывания часто может привести к развитию остиофолликулита, фолликулита, пиодермии или фурункулеза.
Диагностика почесухи
Диагностируя почесуху, дерматолог должен провести осмотр и дерматоскопию высыпаний. При подозрении на присоединение вторичной инфекции проводится бакпосев соскоба для выявления возбудителя и его чувствительности к антибактериальным препаратам. Возникновение почесухи на фоне нарушений желудочно-кишечного тракта или эндокринной патологии требует консультации гастроэнтеролога или эндокринолога. Проводится исследование кала на яйца гельминтов и анализ на дисбактериоз. При необходимости пациентам с почесухой назначается УЗИ печени и поджелудочной железы, печеночные пробы, исследование ферментов поджелудочной железы.
Важным моментом в диагностике почесухи является исключение дерматологических заболеваний, которые имеют сходную клиническую картину. Расположение сыпи и морфологические особенности элементов почесухи в большинстве случаев позволяют отличить ее от атопического дерматита, чесотки и токсикодермии.
При атопическом дерматите, в отличие от почесухи, высыпания локализуются на сгибательных поверхностях конечностей. При чесотке дерматоскопия позволяет обнаружить типичные ходы, а положительный результат исследования на чесотку подтверждает диагноз. Для токсидермии характерна связь с высыпаний с употреблением лекарственных препаратов. Узловую почесуху необходимо дифференцировать от красного плоского лишая.
Лечение почесухи
Немаловажное место в лечении почесухи принадлежит диете. У детей грудного возраста для снижения сенсибилизации организма к материнскому молоку рекомендовано за 15 мин до кормления давать 10 капель сцеженного молока. При почесухе необходимо ранее включение в рацион творога, кефира и морковного сока. Беременным и кормящим женщинам следует избегать употребления большого количества цитрусовых, яиц, рыбы, свинины, солений.
Детям старшего возраста и взрослым, страдающим почесухой, рекомендованы кисло-молочные продукты (ряженка, творог, кефир), отварная говядина, подсолнечное масло, фрукты и овощи (особенно морковь, капуста, шпинат и горох). При обнаружении гельминтной инвазии проводят дегельминтизацию. Также необходима санация очагов хронической инфекции: кариозных зубов, отита, синусита, хронического тонзиллита, лечение заболеваний ЖКТ и дисбактериоза.
В лечении почесухи применяют улучшающие пищеварение ферменты (панкреатин и др.), витамины группы В, витамины А и С, антигистаминные средства (фенкарол, лоратадин, дезлоратадин, клемастин, хлоропирамин и др.), препараты кальция и седативные медикаменты (настойка пиона, валериана). Хороший эффект оказывают лечебные ванны с отрубями, отваром коры дуба, череды или ромашки. В качестве дополнительных средств при почесухе возможно применение мазей и кремов с глюкокортикоидами. В тяжелых случаях назначают малые дозы глюкокортикостероидов внутрь.
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.

Почесуха – полиэтиологическое заболевание кожи нейроаллергической природы. Иное название патологии – пруриго, что в переводе с латыни означает «чешусь». Болезнь не зря так названа, поскольку основными проявлениями является высыпание, которое сопровождается интенсивным, навязчивым зудом.
Различают детскую почесуху (строфулус, детская крапивница), взрослую и узловатую (нейродермит узловатый). Последних две могут иметь острое и хроническое течение. Почесуха у взрослых достаточно редкое явление. Статистика говорит, что около 2% пациентов, обратившихся к дерматологу, имеют такую проблему.
Что это такое?
Почесуха (пуриго) – является зудящим дерматозом, у которого основными элементами сыпи выступают небольшие узелки с мелкими пузырьками в центре. Сильный зуд провоцирует расчесывание тех мест, где есть высыпания, вследствие чего появляются глубокие экскориации.
Причины возникновения
Основной фактор – сенсибилизация организма. Результат – аллергическое воспаление кожных покровов.
- у младенцев – белок коровьего или грудного молока;
- у детей старшего возраста – яйца, сдоба, клубника, шоколад, некоторые виды рыбы, грибы;
- провоцируют почесуху у взрослых – мёд, копчёности, пряности, острая пища, алкоголь.
Другие причины почесухи:
- нарушение деятельности желчевыводящих путей;
- неврастения;
- расстройство сна;
- наследственная склонность к аллергическим реакциям; ; ;
- опухоли внутренних органов; ;
- хронический гепатит;
- лимфогранулематоз.
Учёные обратили внимание на сезонность заболевания в сельской местности. Многие исследователи уверены: почесуха возникает при укусах насекомых – клещей, комаров, блох.
Классификация
У этого нейродерматоза выделяют четыре основные разновидности:
- Взрослая (пруриго, почесуха Бенье) – вид дерматоза, который наиболее часто встречается в пожилом возрасте. Нередко это заболевание проявляется и у взрослых людей, которые в детстве страдали от диатезов или крапивницы. Провоцируют появление сыпи в большинстве случаев пищевые продукты или аутоинтоксикация организма, возникающая при неправильной работе ЖКТ или вследствие других заболеваний.
- Детская почесуха (строфулюс, папулезная крапивница) – аллергическое заболевание кожи, наиболее часто встречающееся у малышей в возрасте от года до 5 лет, но может возникнуть и раньше: во время прорезывания зубов или как реакция на новый продукт. К почесухе особенно склонны дети, имеющие экссудативный диатез, дисбактериоз или патологии ЖКТ. Проявляется болезнь в виде плотных волдырей, наполненных серозной жидкостью, или сильно зудящей мелкой сыпи с плотными папулами.
- Старческая (сенильный зуд) – поражает людей после 70 лет, страдающих различными патологиями эндокринной системы, атеросклерозом, нарушением обменных процессов. С возрастом и вследствие различных заболеваний, большинство из которых уже перешло в хроническую форму, кожа становится сухой и шелушащейся, появляются приступы ночного зуда, а затем – и характерная для почесухи сыпь.
- Узловатая (второе название — почесуха Гайда) — редкая форма дерматоза, к которой предрасположены женщины с неустойчивой психикой или сниженным иммунитетом. Чаще всего провоцирующим фактором развития болезни становятся регулярные стрессы или сильное нервное потрясение. К группе риска можно отнести и людей, страдающих эндокринными патологиями, заболеваниями желчевыводящей системы и печени.

Детская почесуха — симптомы
Детский вид почесухи обычно начинается с характерных появлений на коже высыпаний, которые могут иметь вид узелков, размером не более 5 мм. Спустя какое-то время на поверхности таких высыпаний могут появляться пузырьки небольшого размера.
Если такие пузырьки лопаются, то на их месте образуются точечные эрозии, которые покрыты особым видом корочек — это серозные корочки. Также следует сказать, что помимо сыпи, расположенной на кожи лица и туловища, такие высыпания могут быть сосредоточены и на поверхности разгибательных конечностей. Интересно, что расположение папуловезикул может быть как на коже ладоней, так и коже стоп. Их размер может достигать около 5-6 мм, они могут иметь основание отечного вида и особый воспалительный ободок. Главной отличительной особенностью почесухи будет очень сильный характерный только для нее зуд. Если расчесывать пораженные почесухой места, то могут появляться в большом количестве экскориации.
Помимо главных симптомов, у детей могут наблюдаться различные нервно-психические нарушения, например, плохой сон, нехарактерная ранее капризность, повышенный уровень раздражительности, плаксивость. Такая симптоматика может быть объяснима как самой почесухой, сопровождающейся сильным зудом и общей аутоинтоксикацией организма, так и лабильномтью нервной системы врожденного типа.
Очень часто для пациентов, страдающих почесухой, характерно то, что симптомы могут сойти на нет после того, как из питания будет исключено, к примеру, молоко. Однако бывают и случаи, когда происходит трансформация детской почесухи в пруригинозную экзму или в атопический дерматит. Главным признаком такого изменения может быть появление дермографизма белого типа или уменьшенного типа брюшного рефлекса, а также возможное исчезновение подошвенного. У детей, страдающих почесухой, может отмечаться характерная сухость кожи, увеличение бедренных (или паховых) лимфоузлов или ангидроз.
Симптомы у взрослых
Почесуха у взрослых характеризуется наличием папул, образующихся на разгибательных поверхностях рук и ног. Папулы имеют буровато-красный оттенок. их размер составляет около пяти миллиметров. Форма плотных на ощупь образований — коническая или полушаровидная.
Острые зудящие ощущения вызывают другие элементы ярко-красного оттенка. Когда больной расчесывает их, образования трансформируются в специфические ранки, покрытые геморрагическими корочками.
Когда почесуха развивается в хроническую форму, наблюдаются следующие симптомы:
- бессонница;
- раздражительность без особых на то причин;
- нестабильность на эмоциональном фоне.
Старческая почесуха встречается крайне редко и поражает в основном пожилых женщин. Симптомы заболевания в этом случае мало чем отличаются от признаков «взрослой» почесухи. Больные жалуются на зуд, спровоцированный образованием плотных папул буровато-серого оттенка, диаметр которых составляет около одного сантиметра.
Узловая почесуха характеризуется сильным, приступообразным зудом. По мере развития заболевания зудящие ощущения становятся сильнее. Нередко аномалия развивается у лиц, страдающих нейроциркулярной дистонией или сахарным диабетом.
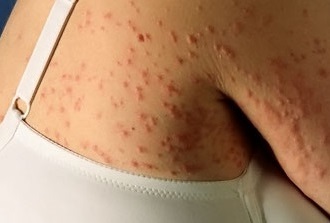
Как выглядит почесуха: фото
На фото ниже показано, как проявляется заболевание у взрослых.

Диагностика
Диагностирует почесуху дерматолог, который проводит осмотр и назначает дерматоскопию высыпаний. В случае присоединения уже вторичной инфекции делается бакпосев соскоба, который выявляет возбудителя, а также чувствительность к антибактериальным препаратам. Если почесуха возникает на фоне заболеваний ЖКТ, а также эндокринной патологии, то требуются консультации эндокринолога и гастроэнтеролога. Назначается дополнительное исследование кала на гельминты, а также анализ на дисбактериоз.
По показаниям врач назначает УЗИ поджелудочной железы, печени, печеночные пробы. Важно при диагностике почесухи исключить дерматологические заболевания, имеющие сходную клиническую картину. Узловая почесуха тяжела в дифференциации от красного плоского лишая. Особенности расположения сыпи при почесухе позволяют выделить ее от чесотки, атопического дерматита и токсидермии.
В случае атопического дерматита, высыпания будут локализоваться, как правило, на сгибательных поверхностях. В случае чесотки проведенная дерматоскопия поможет обнаружить типичные для нее ходы, тогда как положительный результат ее исследования подтвердит диагноз. Следует также сказать, что для токсидермии характерным будет связь высыпаний и приемом лекарственных препаратов.
Лечение почесухи
Проводиться лечение почесухи у взрослых и детей обязательно должно начинаться с диагностических мероприятий – необходимо установить провоцирующий фактор в каждом конкретном случае болезни, устранить его и только в таком случае лечение будет успешным.
Если почесуха возникла в детском возрасте или у женщины в период беременности и кормления грудью, то им обязательно нужно пройти обследования на присутствие/отсутствие гельминтов в организме. Именно глистная инвазия чаще всего сопровождается аллергической реакцией, поэтому внезапное развитие почесухи может быть связано именно с этим фактором. Если же рассматриваемое заболевание развилось на фоне патологий органов желудочно-кишечного тракта или других систем организма, то сначала врач назначает курс лечения их, а затем уже предпринимаются терапевтические меры по отношению к почесухе.
Основными препаратами в схеме лечения почесухи являются антигистаминные средства, которые позволяют устранить аллергическую реакцию и уменьшают ощущения зуда. Длительность их приема зависит от степени тяжести заболевания.
В качестве десенсибилизирующих средств могут назначаться:
- пантотенат кальция;
- глюконат кальция;
- тиосульфат натрия;
- энтеросорбенты: Сорбекс, Жидкий уголь, Смекта, Лактофильтрум, Энтеросгель и др.
Рекомендуемые при почесухе антигистаминные препараты:
- Диметинден;
- Дезлоратадин;
- Хифенадин;
- Хлорапирамин;
- Клемастин;
- Мебгидролин;
- Лоратадин;
- Цетиризин.
Для устранения дисбактериоза рекомендуются пробиотики:
- Бифи-форм;
- Линекс;
- Ацилакт и др.
Для улучшения процессов пищеварения рекомендуется курсовой прием ферментов поджелудочной железы:
- Панкреатин;
- Мезим;
- Креон;
- Энзистал и др.
При тяжелом течении почесухи или отсутствии регресса со стороны высыпаний используется ПУВА-терапия и назначаются системные глюкокортикостероиды:
При тяжелых нарушениях психоэмоционального состояния больному назначаются седативные средства или транквилизаторы:
- настойка пиона;
- валериана;
- Ново-пассит;
- Адаптол и др.
Для местного лечения элементов сыпи проводятся такие мероприятия:
- глюкокортикостероидные мази;
- аппликации с 2%-й борно-ихтиоловой или 2%-й борно-нафталановой мазями;
- ванны с отрубями и настоями ромашки, коры дуба или череды.
В некоторых случаях для лечения сыпи могут использоваться такие альтернативные способы лечения:
- диатермокоагуляция;
- орошение жидким азотом или хлорэтилом;
- инъекции (обкалывание) с гидрокортизоном, целестоном, дексаметазоном или раствором метиленового синего с новокаином.
В зависимости от результатов диагностических обследований больному с почесухой может понадобиться проведение лечения следующих заболеваний и состояний:
- кариес;
- заболевания органов желудочно-кишечного тракта;
- хронические заболевания ЛОР-органов;
- глистные инвазии;
- дисбактериоз;
- эндокринные заболевания;
- онкологические заболевания.

Правила питания
Врачи считают, что важным моментом в лечении рассматриваемого заболевания является питание – оно должно быть сбалансированным и витаминизированным.
Рацион питания взрослого пациента должен состоять из овощей и фруктов, рыбы и кисломолочных продуктов. В принципе, каких-либо строгих ограничений в пище нет, но нужно придерживаться следующих правил:
- животные жиры лучше заменить подсолнечным маслом;
- отдать предпочтение не жирным продуктам, пище, приготовленной на пару или путем запекания;
- отказаться от пищи, богатой углеводами – выпечка, макаронные изделия, картофель;
- ограничить количество употребляемой соли, а желательно и вовсе отказаться от нее.
Почесуха достаточно неприятное заболевание, которое не только меняет внешность человека, но и оказывает непосредственное влияние на психоэмоциональный фон, ритм жизни. Только грамотное лечение и соблюдение всех рекомендаций лечащего врача позволят полностью избавиться от этой патологии.
Физиотерапия
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Почесуха - гетерогенное заболевание, характеризующееся высыпаниями сильно зудящих пруригинозных элементов, представляющих собой папулы плотноватой консистенции, полушаровидной или конической формы, нередко с пузырьком на поверхности, располагающихся на отечном (уртикароподобном) основании.
Причины почесухи. Вызывается многими экзо- и эндогенными факторами (пищевые аллергены, лекарственные препараты, укусы насекомых и др.), наблюдается при многих заболеваниях внутренних органов (болезни печени, лейкозы, лимфогранулематоз и другие злокачественные процессы) и ЦНС.
Симптомы почесухи. Протекает приступообразно, в большинстве случаев ocтрo или подостро (детская почесуха, пруриго острое взрослых Бенье и др.), встречаются и хронические формы (пруриго Гебры, пруриго Дюбрея). Чаще развивается в детском возрасте (строфулюс), но наблюдается и у взрослых как впервые возникший процесс, так и персистируюший с детства с временными улучшениями и обострениями. Несколько отличается по клиническим проявлениям почесуха узловатая, характеризующаяся наличием на коже преимущественно нижних конечностей крупных полушаровидных папул бледно-розового цвета, плотноватой консистенции, покрытых геморрагическими корочками. нередко с гиперкератозом. Высыпания существуют длительно, резистентны к лечению, на их месте остаются гиперпигментация, а также из-за глубоких расчесов рубчики. Проявления, свойственные узловатой почесухе, наблюдаются при хронической форме флеботодермии, развивающейся на месте укусов москитов.
Описано пруриго пигментное, развивающееся в основном в весенне-летнее время преимущественно у женщин, вероятно, от трения бельем на туловище, в виде зудящих красных папул, иногда располагающихся сетевидно. После их регрессирования остается пятнистая или сетчатая пигментация.
Патоморфология почесухи. При острой форме заболевания у детей (детская почесуха) гистологическая картина напоминает таковую при ограниченном нейродермите, выражены акантоз и гиперкератоз, при везикуляции обнаруживают пузырьки и корковые элементы в верхних отделах эпидермиса. Воспалительная реакция в дерме небольшая.
При острой почесухе взрослых в области элемента отмечаются акантоз и спонгиоз с образованием пузырьков в верхних отделах мальпигиева слоя эпидермиса, чаще под роговым слоем. В верхней трети дермы - периваскулярные инфильтраты из лимфоцитов с примесью нейтрофильных и эозинофильных гранулоцитов.
При хронической форме в свежих папулах - умеренный акантоз, спонгиоз с образованием мелких пузырьков, паракератоз. В верхней части дермы - умеренно выраженный инфильтрат лимфоцитарного характера, располагающийся в основном периваскулярно. Папулы с экскориацией на поверхности эпидермиса покрыты корками, содержащими распавшиеся ядра клеток инфильтрата. При явлениях регенерации в эпидермисе может развиваться псевдоэпителиоматозная гиперплазия с неравномерно выраженными зпидермальными выростами. В дерме в таких случаях воспалительный инфильтрат выражен значительно.
При узловатой почесухе отмечаются резко выраженный акантоз и гиперкератоз, иногда папилломатоз с неравномерной пролиферацией эпидермальных выростов. Нередко можно наблюдать гиперплазию кожных нервов и нейролеммоцитов, а также фиброз дермы. При электронной микроскопии находит разрастания аксонов и нейролеммоцитов, дистрофические изменения нервных структур в виде набухания аксона. Дифференцируют заболевание от кератоакантомы и других заболеваний, сопровождающихся псевдозпителиоматозной гиперплазией, Следует отметить, что гистологическая картина может быть неотличима от изменений при атопическом дерматите и ограниченном нейродермите. В таких случаях поставить правильный диагноз помечают клинические данные.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Читайте также:

