Как быть если лопнул прыщ в горле
Обновлено: 18.04.2024
Белые прыщи во рту свидетельствуют о нарушении работы иммунной системы, наличии опасного заболевания или пренебрежении правилами интимной гигиены. Микрофлора слизистой оболочки рта моментально реагирует на действие патогенных микроорганизмов, вирусов и бактерий, провоцирующих воспаление носоглотки.
После диагностики прыщей в ротовой полости необходимо выявить причину их появления и только после этого назначать комплексное лечение.
Причины появления прыщей во рту
Первоначально появляются прыщи в виде красных пятен. Они вызывают неприятные ощущения в виде жжения, зуда и боли в момент приема пищи. В исключительных случаях симптоматическая картина осложняется повышением температуры, ознобом и сухостью во рту. Прыщи в полости рта могут появляться по следующим причинам:
- Ослабление иммунной защиты вследствие вирусного или инфекционного заболевания, нехватки витаминных и минеральных микроэлементов, резкой смены климата, простуды.
- Аллергическая реакция на химические и органические раздражители – еда, пыльца, шерсть животных. В этом случае появляются мелкие прыщики на небе и во рту, вызывающие зуд и легкое жжение.
- Повреждение языка и слизистой оболочки механическим путем (царапины, укусы, проколы, фото воздействие при осветлении зубов и т. д.). Место деформации начинает опухать, появляется выпуклый бугорок, который может быть покрыт водянистой пленкой.
- Инфекционные и грибковые возбудители, локализующиеся и размножающиеся в области прыщика во рту или на щеке. Инфекция может распространяться дальше, вызывая появление беловатого налета на губах и деснах.
- Несоблюдение правил личной гигиены, сопровождающееся несвоевременным полосканием ротовой полости, чистки зубов и языка. Высыпания носят хаотичный характер. Белые образования могут появляться на щеках, деснах и боковой стороне языка.
Определить характер и причину появления прыщей во рту и на губе поможет отоларинголог. Он проведет визуальную диагностику, назначит комплексные анализы, по результатам которых выпишет курс лечения.
Детские инфекционные заболевания – диагностика и специфика
Молочница у ребенка во рту
Мелкие прыщики во рту у ребенка являются индикаторами наличия заболевания, которое может носить скрытый характер. Исключение составляют новорожденные малыши, которые находятся на грудном вскармливании. У них до года могут появляться незначительные покраснения в области ротовой полости, которые покрыты белым налетом. Это заболевание носит название – молочница, и вызывается распространением грибковых колоний типа «кандида». Педиатры советуют протирать белые прыщи во рту у ребенка содовым раствором. В случае распространения колоний микроорганизмов (можно посмотреть на фото) после отмены приема грудного молока следует обратиться к врачу, чтобы получить рецепт на медикаментозное лечение противогрибковыми препаратами.
Прыщи на внутренней стороне щеки у ребенка могут быть покрыты беловатым налетом или иметь припухлую поверхность. Они могут свидетельствовать о развитии таких инфекционных заболеваний, как:
- красная волчанка;
- ветряная оспа;
- скарлатина;
- эпидпаротит;
- коклюш или корь.
Инкубационный период каждой болезни – 3 дня. В это время могут появляться прозрачные прыщики во рту, першение в горле, увеличение миндалин в размерах, повышение температурного режима тела и микроскопические трещины на губах, сопровождающиеся незначительным выделением крови. Отмечается проявление чувствительности передних зубов и десен.
Заболевания носят инфекционный характер, а появление прыщей рассматривается как единичный симптом, свидетельствующий о негативных процессах в организме. Поэтому пытаться лечить новообразования не имеет смысла. Лечение назначает детский врач-инфекционист, выписывая рецепт на антибиотики, противовоспалительные и жаропонижающие препараты.
Водянистые прыщи – клиническая картина
Прыщи во рту у взрослых появляются довольно редко. Они являются индикаторами наличия внутри организма скрытого заболевания, которое может носить хронический характер. Изначально на небе или внутренней стороне щеки появляются крошечные язвочки, отличающиеся наличием внутреннего углубления в мягкие ткани. Со временем они преобразуются в выпуклые прыщи на слизистой во рту, которые могут распространяться в горло и по деснам, вызывая кровотечение. Их появление может быть признаком:
- венерического заболевания (симптом сифилиса, уреаплазмоза или ВИЧ-инфекции);
- герпеса, локализовавшегося в слизистой оболочке рта (обострение заболевания отмечается в осенне-весенний период);
- бактериального стоматита, поражающего мягкие ткани носоглотки (прыщи напоминают язвы, вызывающие болевые ощущения в момент приема пищи, питья, сплевывания);
- кандидозного стоматита, характеризующегося прыщиками во рту у взрослого, покрытых плотным слоем белого налета (развивается на фоне ослабления иммунных и регенеративных функций организма).
Гнойные белые прыщики во рту могут быть индикаторами заболеваний кровеносной системы и инфекции, очаг распространения которой находится в кишечнике. Дисбактериоз провоцирует нарушение микрофлоры в ротовой полости, вызывая внутри мягких тканей воспалительный процесс.
Чтобы лечить прыщ на небе во рту, необходимо обратиться к доктору и начать укреплять иммунитет, принимая витамины и нормализуя калорийность повседневного рациона.
Первичная помощь при появлении прыщей на щеках, деснах и языке
Если появился водянистый прыщ во рту, или язвочка, покрытая белой пленкой, следует незамедлительного пересмотреть состав меню. В период обострения воспаления слизистых оболочек из списка продуктов исключают цитрусовые, кисло-сладкие фрукты и концентрированные соки, содержащие аминокислоты.
Сухари, чипсы, жесткое мясо, свежие плоды груш и яблок могут повредить водянистый слой язвы и вызвать распространение высыпаний.
Методы лечения
Самостоятельный курс лечения назначать не стоит. Многие смотрят фото и начинают полоскать рот отварами, настойками и средствами народной медицины. Только опытный врач сможет точно диагностировать белый прыщ во рту и установить причину его появления.
Если небо, щеки и язык покрывает прозрачный налет с белым оттенком, первоначально назначают полоскание:
- отваром коры дуба, чистотела, тысячелистника, крапивы и березы;
- раствором хлорофиллипта;
- кипяченой водой с добавлением масляной эссенции ягод облепихи.
Если прыщ во рту на щеке вызывает нестерпимую боль или частый зуд, специалист может назначить анальгетический препарат. Его прием следует осуществлять по рецепту, учитывая меры предосторожности и имеющиеся противопоказания. Лечиться от новообразований на слизистой следует комплексно. Врачи используют:
- медикаментозные препараты;
- противомикробные и противогрибковые мази;
- примочки, успокаивающие очаги воспаления;
- иммунную терапию, направленную на усиление защитных функций организма.
На время исключается использование зубных паст и средств личной гигиены, включающих в комбинированный состав алкоголь и лауриловый сульфат. Молекулы этих веществ деформируют прозрачный слой язвочек, провоцируя их увеличение в размерах до трех раз.
Профилактика заболеваний ротовой полости
Взрослый человек и ребенок должен соблюдать элементарные правила личной гигиены, чтобы избавиться от необходимости лечить возникшее заболевания. Каждый день в утреннее и вечернее время следует:
- чистить зубы с использование антибактериальных средств, исключающих вероятность появления кровотечения десен и образования кариеса (отбеливающими пастами можно пользовать не чаще одного месяца в течение полугода);
- применять зубную нить, обработанную противомикробным раствором;
- полоскать рот раствором соды или травяной настойкой из ромашки, который способствует нормализации кислотно-щелочного баланса и заживлению микроскопических ранок.
Раз в три месяца рекомендуется посещать стоматолога, который может вылечить зубы на ранней стадии повреждения. Кариес – это первый симптом заболевания внутри ротовой полости, который может провоцировать размножение патогенных микроорганизмов и колоний грибков.
Также следует пересмотреть каждодневный рацион. У людей, страдающих систематическим расстройством желудочно-кишечного тракта и сахарным диабетом, увеличивается риск появления болезненных язв и нелетных скоплений в области языка, щек и неба.
Диетологи советуют исключить из меню «быстрые» углеводы, сахара и газированные напитки. Они нарушают обмен веществ, замедляют скорость метаболизма и провоцируют появления гнойников.
Перед каждым приемом пищи руки следует тщательно мыть. Это касается овощей, ягод и фруктов. На их кожуре могут находиться микробы, бактерии и яйца глистов, которые смываются под струей холодной воды.
Эти простые правила помогут предотвратить появления проблем, связанных с воспалением слизистых оболочек и развитием инфекционных заболеваний.

В медицине термином паратонзиллярный абсцесс называют скопление гноя в тканях, окружающих небные миндалины. Также выделяют термин «паратонзиллит/перитонзиллит», когда гнойный еще не сформировался. Это стадия до образования самого абсцесса.
Паратонзиллит и паратонзиллярный абсцесс занимают первое место среди гнойных процессов глотки и являются следствием распространения острого воспалительного процесса с небных миндалин на паратонзиллярную клетчатку и окружающие ткани, характеризуется их воспалительной инфильтрацией (отёком). Чаще бывает односторонний процесс. Данные состояния являются осложнением острого или обострения хронического тонзиллита, ангины, вследствие травмы глотки инородным телом, одонтогенного процесса (кариес, пародонтит и др.).
Паратонзиллярные абсцессы относятся к группе заболеваний, при которых требуется оказание неотложной помощи. При разлитом гнойном воспалении паратонзиллярной клетчатки в течение 2 суток, когда еще не сформировался абсцесс, лечение такое же, как при тяжелой форме ангины (лакунарной или фолликулярной). При отсутствии положительной динамики больного госпитализируют. В случаях, образовавшегося абсцесса (обычно к 5—6-му дню, а при некоторых инфекциях и снижении иммунитета организма абсцесс может образоваться, несмотря на активное лечение, раньше — на 3—4-й день от начала заболевания) необходимо как можно скорее произвести его вскрытие.
Как проходит лечение паратонзиллярного абсцесса?
Лечение подобных тяжелых форм заболеваний, как правило, требует интенсивной медикаментозной терапии. Паратонзиллит и паратонзиллярный абсцесс относятся к категории чрезвычайно опасных болезней, требующих немедленного вмешательства врачей.
Без адекватного лечения, инфекция из области паратонзиллярного абсцесса может распространиться на соседние ткани горла, в глубину шеи, в грудную клетку (медиастинит) или в кровь (сепсис), что может привести к смерти заболевшего человека в течение нескольких часов или дней.
У детей паратонзиллярные абсцессы могут вызывать очень сильный отек горла, от которого ребенок может задохнуться (асфиксию).
Диагноз устанавливается на основании типичной клинической картины и данных мезофарингоскопии. Дополнительного инструментального или лабораторного подтверждения диагноза обычно не требуется. В зависимости от состояния пациента решается вопрос о направлении его в стационар.
Показания к госпитализации:
- Больные с инфильтративной и абсцедирующими формами заболевания;
- Больным с выраженными явлениями интоксикации, повышением температуры тела до 38°С и выше, ознобом, затруднением глотания и дыхания, отёком окружающих тканей шеи, увеличением регионарных лимфатических узлов.
Наличие сопутствующей тяжелой патологии (некомпенсированная гипертоническая болезнь, сахарный диабет, ВИЧ инфекция, гепатиты и др.).
Вскрытие паратонзиллярного абсцесса
Выбор хирургического разреза определяется локализацией воспалительного процесса в паратонзиллярной клетчатке. Операция проводится под местной анестезией.
- добиться достаточного открывания рта больного. Тонкой иглой с помощью шприца вводят анестетик (2 % раствора новокаина, лидокаин, ультракаин при отсутствии противопоказаний);
- место вскрытия абсцесса зависит от его локализации;
- сразу после вскрытия наклонить голову больного вниз, чтобы выходящий под давлением гной не попал в дыхательные пути. Опорожнение полости абсцесса приводит к быстрому улучшению состояния больного;
- полоскание горла антисептическими растворами и контроль за дренированием полости абсцесса необходимо в последующие 2-3 дня.
После вскрытия абсцессов проводятся полоскания глотки растворами антисептиков, рекомендуется проводить повторное раскрытие краев разреза в связи с тем, что в первые сутки после вскрытия в полости абсцесса снова может накопиться гной, а края рассеченной слизистой оболочки быстро начинают регенерировать. После дренирования полости абсцесса воспалительные изменения в глотке претерпевают обратное развитие, нормализуется температура тела, исчезают боли при глотании, улучшается общее самочувствие. В комплексном лечении паратонзиллярных абсцессов применяются антибактериальные препараты, противовоспалительные средства, десенсибилизирующие препараты. При выраженной общей интоксикации рекомендуется проведение инфузионной и дезинтоксикационной терапии.
Возможные осложнения
Возможные осложнения: при вскрытии паратонзиллярного абсцесса могут развиться осложнения, как и при любом хирургическом вмешательстве:
- неполный отток гноя;
- инфицирование раны;
- аллергические реакции на применяемые лекарственные препараты;
- усиление отека слизистой оболочки глотки (как реакция на вмешательство).
В плане обследования пациента обязательно назначаются клинические исследования крови в динамике, общий анализ мочи, с целью определения степени выраженности общей реакции организма на инфекционно-воспалительный процесс, электрокардиография. Проводятся бактериологические исследования посевов из зева и исследование чувствительности микроорганизмов к антибактериальным препаратам.
Поскольку паратонзиллярные абсцессы развиваются обычно у лиц, страдающих хроническим тонзиллитом, то в спокойном периоде рекомендуется произвести удаление небных миндалин.
Ангина — одно из наиболее часто встречающихся инфекционных заболеваний, при котором поражаются наши нёбные миндалины (гланды). В медицинской литературе вы можете встретить другое название этого диагноза: острый тонзиллит. Гнойная ангина у взрослого — это инфекционное заболевание, которое провоцируют патогенные микроорганизмы, а именно гемолитические стрептококки группы А и Б, реже стафилококки.
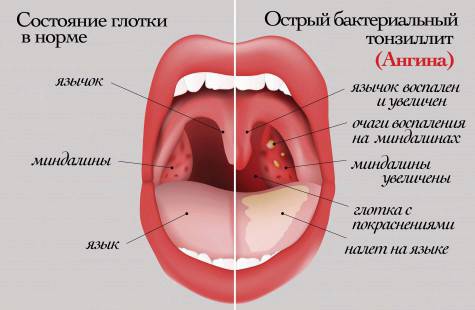
Заболевание крайне заразно. Болезнь передаётся не только воздушно-капельным путём. Заразиться можно контактным путём при использовании с больным одной посуды или полотенца. Болезни подвержены как дети, так и взрослые.
Это заболевание имеет чётко выраженную сезонность и чаще проявляется в осенне-весенний период.
Не смотря на то, что многие относятся к диагнозу «острый тонзиллит» как к чему-то естественному и обыденному, тем не менее эта болезнь не так проста, как кажется. При беспечном отношении к ней, когда должное лечение гнойной ангины у взрослых не производится, могут развиться тяжёлые осложнения, вовлекающие в хронический воспалительный процесс сопряжённые органы (почки, суставы и миокард - сердечную мышцу).
Почему происходит заражение
В подавляющем большинстве случаев (60-80%) возбудителем заболевания выступает бактерия стрептококка. Реже — стафилококки и пневмококки. Во всём организме человека и в нёбных миндалинах в частности микроорганизмы есть всегда. Когда здоровье человека в норме и иммунитет его не ослаблен, они никак себя не проявляют. Но стоит защитным силам организма дать сбой при наличии предрасполагающих к болезни факторов, как патогены активизируются. Если у человека проявились первые признаки ангины, значит болезнетворные микроорганизмы проникли в глубь миндалин и запустили механизм воспаления.
К причинам, провоцирующим воспалительный процесс, относят:
- длительное пребывание на холоде, холодные питьё или пища (иногда достаточно съесть мороженое или уснуть с включённым кондиционером);
- травмы миндалин;
- сниженный иммунитет;
- отсутствие полноценного дыхания через нос из-за анатомических особенностей человека (аденоиды, полипы, кисты в носу и носоглотке);
- имеющиеся в организме воспаления;
- вредные привычки, особенно курение;
- неблагоприятная экологическая обстановка;
- неблагоприятные условия труда.
Разновидности гнойной ангины
В оториноларингологии выделяют несколько форм заболевания: катаральную, фолликулярную, лакунарную, и флегмозную, язвенно-некротическую, зубную и латентную (Симановского-Плаута-Венсана). Сразу после постановки диагноза, в тот же день должно быть начато квалифицированное лечение заболевания у взрослых и детей, вне зависимости от формы болезни. В этой статье мы опишем самые основные формы ангины.
При фолликулярной ангине миндалины сильно увеличиваются, и на их поверхности появляются гнойные точки. Болезнь начинается стремительно с резкого повышения температуры до 40°С. Лимфатические узлы увеличиваются, а при нажатии на них больной испытывает неприятные ощущения. Больного одолевают головные боли, «ломота» во всём теле и общее недомогание.
При лакунарной ангине гнойные массы проникают в толщу всей миндалины, заполняют её лакуны. К симптомам фолликулярной ангины добавляется реакция со стороны ЖКТ: рвота, диарея, тошнота. На миндалинах заметен характерный налёт желтоватого оттенка, при удалении которого больной чувствует улучшение, а температура тела спадает.
Подобное деление, разумеется, достаточно условно, поскольку одна разновидность болезни может перейти в другую и вызвать тяжёлые проблемы со здоровьем (при условии, что квалифицированное лечение заболевания у взрослых не оказывается).

Симптоматика
Первые признаки болезни появляются практически сразу (от десяти часов до суток с момента заражения!). Cимптомы гнойной ангины сначала проявляются аналогично признакам обычной ангины. Больной пытается вылечить больное горло полосканиями, но эффекта от таких мер нет. Затем появляются следующие признаки:
- высокая температура тела (до 40°С);
- «ком» в горле, нарастающая боль в горле: начиная от слабого першения до «рези» при глотании;
- тошнота, рвота, понос;
- увеличение лимфатических узлов, болезненность при нажатии на них;
- гипертрофия миндалин;
- появление гнойного налёта или гнойничков на поверхности гланд;
- ярко выраженная интоксикация организма — больной теряет аппетит, ощущается слабость и вялость.
Больным необходимо помнить первое и главное правило: лечить гнойную ангину необходимо сразу: чем раньше начать лечить недуг, тем быстрее наступит выздоровление, а риск возможности развития патологий сведётся к минимуму.
Осложнения при гнойной ангине
Заболевание опасно своими осложнениями, которые могут затронуть не только дыхательную систему, но и перейти на другие органы человека.
Одна из распространённых патологий — переход острой формы заболевния в хроническую (хронический тонзиллит). При хроническом тонзиллите воспаление постоянно присутствует в миндалинах, и обострения проявляются 2-3 раза в год, а при тяжёлом течении и чаще.
Несвоевременное начатое лечение заболевания может привести к воспалениям сердечной мышцы (миокардиту), болезням суставов (ревматоидному артриту) и почек (гломерулонефрит и пиелонефрит). Возможно развитие перехода ангины в абсцесс. Происходит это, когда инфекционному возбудителю становится мало места в толще нёбной миндалины, и стрептококк начинает искать для себя новые площадки. Таким образом, воспаление может переместиться в паратонзиллярную и парафарингеальную клетчатку и спровоцировать паратонзиллярный или парафарингеальный абсцесс.
Выше перечисленные патологии — весомые аргументы, чтобы своевременно приступить к лечению гнойной ангины.
Лечение тонзиллита
При появлении первых признаков болезни нужно обратиться к оториноларингологу. Как правило, терапия заболевания включает следующие меры:
- соблюдение строгого постельного режима с полной изоляцией больного, чтобы не допустить заражения других членов семьи, коллег на работе или одноклассников;
- частые проветривания комнаты, где находится больной;
- обильное питьё;
- диета, исключающая приём горячей, острой, твёрдой и иной пищи, раздражающей и без того воспалённое горло;
- приём назначенных врачом антибиотиков;
- полоскания горла раствором фурацилина, соли или соды; орошения антисептическими средствами («Хлоргексидин», «Мирамистин», «Ингалипт»и др.);
- для снятия болевого синдрома в горле можно рассасывать специальные оральные антисептики
- высокую температуру нужно сбивать жаропонижающими средствами;
- чтобы снять отёчность назначают антигистаминные препараты.
«Лор Клиника Доктора Зайцева» предлагает своим пациентам высокоэффективные сеансы антисептических и физиотерапевтических лечебных процедур, проводимых с помощью современного лор-оборудования, которые успешно дополнят медикаментозную терапию и существенно ускорят ваше выздоровление.
Пожалуйста, звоните, записывайтесь на приём и приходите. Мы вам обязательно поможем!
На сервисе СпросиВрача доступна консультация лора по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте .Возможно это гнойная пробка .Попробуйте почаще полоскать горло тёплым фурацилином а потом рассасывать лизобакт . В нос ИРС 19 - 4 р в день

Екатерина, я загрузила фото,посмотрите,пожалуйста!Что скажете,как можно вылечить?Температуры нет,Беспокоит зуд в глотке,осиплость в голосе,сегодня голос чуть лучше.Глотать не больно,только зуд .

Здравствуйте. Полоскайте горло почаще раствором ротокана можно спиртовым раствором хлорофилипта, фурацилином. Тантум вердо продолжить, лизобакт тоже. И я бы добавила флемоксин солютаб 500 мг по 1 т 3 раза в день 5 днец


Здравствуйте! Если у вас часто болит горло и есть хронический фарингит это может быть казеозная пробка, которая содержит продукты воспаления,чаще бывает без температуры. Дня три можно полоскать солевым раствором на стакан кипятка 1 чайная ложка соли и 1 чайная ложка соды и Хлоргексидин. Если это гнойник, то нужно добавить антибиотик. Прикрепите фото.

Здравствуйте. За белый прыщик можно принять лимфоидную ткань, прореагировавшую на инфекцию. Прикрепите фото при возможности.

Если три дня боль не проходит на фоне лечения, нужно обратиться к врачу для осмотра и возможно начать прием антибиотиков
Оксана, нашла в интернете,как примерно выглядит мой прыщик,только у меня чуть больше и горло не такое красное
Оксана, у меня осенью было также,чувство першения и зуд в горле,осипший голос,антибиотики не пила и никто не назначал,была у лора,сказали какой то вирус,но прыщика не помню,я себе просто в рот тогда не заглядывала)

Нужен очный прием, чтобы исключить кисту , которая находится в лакунах.
Пока полоскание с хлорофиллиптом.
Тантум-верде.

Светлана, похоже на кисту(возможно ретенциальную или др.). Причина сухого кашля не в ней. Сухой кашель и осиплость- это симптомы ОРВИ, не исключен и аллергический компонент. Добавьте к лечению прием антигистаминного препарата(Зодак или Дезлоратадин), делайте щелочные ингаляции. Кроме того, нужно исключить ГЭРБ. Рефлюкс желудочного сока в пищевод может раздражать слизистую.
На сервисе СпросиВрача доступна консультация инфекциониста онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте! Вероятность развития сепсиса крайне низкая. Но воспалительный процесс может распространяться в подкожной жировой клетчатке лица дальше. Необходима очная консультация хирурга

Здравствуйте, желательно прийти на очный прием к хирургу, в данной области клетчатка хорошо васкуляризируется и рыхлая, вероятность есть, поэтому осмотр обязателен. Пока нет температуры заражения точно нет.

ЗдравСтвуйте! Вам надо показаться хирургу.Вероятность заражения крови низкая, но есть.Необходим приём системных антибиотиков.Покажитесь врачу, тем более, что симптомы воспаления прогрессируют

Добрый день ! Не переживайте и меньше читайте инет , если бы каждый внутренний прыщ перерастал в сепсис , то людей бы на планете не осталось . Протирайте мирамистином 3-4 раза в день, отлично работает крем фуцидин 2-3 раза в день 7-10 дней , левомеколь уберите , она слабовата . Ограничить сладкое и мучное из рациона, не давить и не травмировать , постепенно все рассосётся , если через 3-5 дней улучшения не будет , тогда можно обратиться на приём к хирургу

Здравствуйте. Ничего критичного нет, обрабатывать Левомеколь ещё несколько дней, вероятнее всего всё пройдёт

Здравствуйте! Обрабатывайте Мирамистином, затем наносите Левомеколь несколько раз в день. Нужно показаться хирургу как можно раньше, так велика вероятность дальнейшего прогрессирования припухлости. Не откладывайте поход, лучше перестраховаться. Выздоравливайте и не болейте!
Читайте также:

