Как быстро избавиться от солнечного дерматита
Обновлено: 27.04.2024
Солнечному дерматиту подвержены даже здоровые люди, в основном взрослые, на его образование не влияет интенсивность воздействия солнечных лучей. Развитие заболевания начинается вследствие реакции химического вещества, нанесенного на кожу или принятого внутрь и ультрафиолетового излучения. Реакция возникает не сразу после воздействия солнца, а спустя некоторое время.
Причины солнечного дерматита
Солнечные лучи не являются основным аллергеном, развитие заболевания происходит из-за воздействия фотосенсибилизаторов. Данные вещества увеличивают чувствительность кожи к воздействию ультрафиолета. Образованные соединения выступают катализатором аллергии.
Возникновению аллергии на солнечные лучи, подвержены люди разных возрастов, включая детей.
Симптомы солнечного дерматита
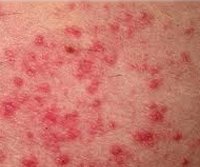
Симптомы солнечного дерматита похожи на проявление различных кожных заболеваний, таких как: аллергическая сыпь, крапивница, различные дерматиты.
- Гиперемия – кожа приобретает ярко-красный или бардовый оттенок, напоминает ожог первой степени, например, когда человек обгорел на солнце.
- Кожа в местах локализации поражений теплее, чем остальная поверхность тела.
- Появление отдельных высыпаний, представленных везикулами и пузырями; , по истечению времени эти высыпания вскрываются, подсыхают, присоединяется сильное шелушение
- зуд в местах высыпаний;
- Возможно появление гиперпигментации – участков кожи, окрашенных в коричневый или серо-голубой цвет.
При использовании наружных препаратов, усиливающих чувствительность кожи к ультрафиолету, поражаются только обработанные участки кожи. При приеме фотосенсибилизатора внутрь – площадь поражения более объемная и может занимать весь кожный покров.
При больших площадях поражения может повыситься температура тела, а общее физическое состояние ухудшается.
Солнечный дерматит на руках
Для предотвращения развития фотодерматита необходимо внимательно изучить состав и инструкцию используемых химических средств для уборки, косметических препаратов для ухода за кожей и различных лекарственных препаратов. Если на упаковке будет указано, что средство усиливает реакцию кожи на солнце – от него лучше отказаться при принятии солнечных ванн.
Проявления солнечного дерматита у детей схожи с симптомами взрослых.
Лечение солнечного дерматита
Солнечный дерматит имеет схожие симптомы с другими дерматологическими заболеваниями (красный плоский лишай, атопический дерматит и др.), поэтому диагностика неотъемный этап лечения.
В целях диагностики врач должен внимательно изучить состав и инструкцию всех лекарственных и косметических препаратов, которые Вы используете. Возможно проведение фотопроб для выявления причинного фактора.
Лечение солнечного дерматита у взрослых и детей, подразумевает комплексный подход, направленный на облегчение состояния и устранения симптомов:
- Таблетки – антигистаминные для устранения зуда и отечности тканей
- Крема или мази – для устранения сухости и шелушения кожи, снятия воспаления, скорой регенерации тканей, и нормализации функционирования клеток дермы.
- Рекомендуется воздержаться от солнечных ванн, и минимизировать воздействие ультрафиолетовых лучей.
Лечение проводиться в домашних условиях, стационарное наблюдение не требуется.
Прием любых лекарственных препаратов допустим только после консультации врача. Самолечение опасно, особенно по отношению к детям. Дерматолог назначает схему лечения на основе результатов анализов с учетом особенностей организма.
Лечение солнечного дерматита народными средствами
Возможность применения, каких либо народных средств, стоит обсудить с лечащим врачом. Перед использованием отваров или мазей на основе трав или других природных компонентов, рекомендуется провести тест – на запястье или на сгиб локтя наносят небольшое количество средства, если спустя 15 минут у вас появилось жжение, зуд или покраснение кожи, применение этого средства не допустимо.
Самые распространенные методы терапии с помощью народной (альтернативной) медицины:
- Огурец или капуста – накладываются на пораженные участки кожи, для снятия воспалительных процессов;
- Добавление в ванну отваров на основе шалфея, ромашки или зверобоя – для снятия ощущения зуда и воспаления.
- Вазелин – для устранения сухости кожи, и уменьшения шелушения.
Рецепты народной медицины могут использоваться в качестве дополнительной терапии, а не как самостоятельное лечение, без лекарственных препаратов фитотерапия неэффективна.
Солнечный дерматит — это воспалительная реакция кожи, индуцируемая солнечными лучами и протекающая по типу аллергической реакции. Солнечный дерматит проявляется покраснением и отечностью кожи, появлением на ней высыпаний по типу крапивницы. Заболевание может рецидивировать, приобретать хроническое течение, трансформироваться в экзему. В диагностике солнечного дерматита применяют осмотр, дерматоскопию, фотоаллергические пробы, исследования гормонального фона и обмена веществ, обследования почек и печени. Терапия солнечного дерматита проводится глюкокортикоидными мазями, противовоспалительными и антигистаминными препаратами.
МКБ-10
Общие сведения
Солнечный дерматит (фотодерматит, солнечная аллергия) является одним из многочисленных вариантов актинического дерматита. Он развивается лишь у некоторых людей и обусловлен не столько интенсивностью солнечного облучения, сколько индивидуальной реактивностью организма. Солнечный дерматит наблюдается чаще у взрослых, имеющих в анамнезе указание на какие-либо аллергические реакции (контактный аллергический дерматит, поллиноз, аллергический ринит и др.) или наследственную предрасположенность к ним.
Аллергическая реакция, возникающая при солнечном дерматите относится к замедленному типу. Это означает, что симптомы заболевания проявляются при повторном воздействии провоцирующего фактора, на фоне уже существующей сенсибилизации организма.

Причины
Сами солнечные лучи не являются аллергеном. Солнечный дерматит развивается при воздействии фотосенсибилизаторов — веществ, повышающих чувствительность кожи к ультрафиолетовому излучению. Под действием УФ-лучей эти вещества выделяют свободные радикалы, вступающие в реакцию с белками организма. В результате образуются новые соединения, которые и выступают в роли антигенов, запуская весь механизм аллергической реакции. В зависимости от характера фотосенсибилизирующих веществ дерматология выделяет внешние и внутренние причины солнечного дерматита.
К внешним (экзогенным) причинам относятся фотосенсибилизирующие вещества, попадающие непосредственно на кожу. Это могут быть средства бытовой химии, медикаментозные препараты для наружного применения, косметические средства (мускус лосьонов после бритья, бензокаин в мыле, бензофеноны солнцезащитных кремов), сок растений (луговые травы, борщевик).
Внутренними (эндогенными) причинами развития солнечного дерматита могут быть вещества, накапливающиеся в организме при метаболических отклонениях (ожирение, сахарный диабет); системном медикаментозном лечении; нарушении в работе органов, обезвреживающих и выводящих токсические вещества (хронический гепатит, цирроз печени, хронический запор, почечная недостаточность и т. п.).
Симптомы солнечного дерматита
Начало фотодерматита может наблюдаться после непродолжительного пребывания под солнечными лучами или другими источниками УФ-лучей (например, в солярии). На подвергшихся облучению участках кожи отмечается покраснение и отечность, напоминающие ожог I степени. Процесс сопровождается выраженным зудом и чувством жжения. Затем на покрасневших участках появляется многочисленная мелкая сыпь, элементы которой схожи с крапивницей. Возможно распространение высыпаний на участки кожного покрова, не контактировавшие с УФ-лучами. Солнечный дерматит может протекать на фоне ухудшения самочувствия и сопровождаться хейлитом и/или конъюнктивитом.
Высыпания солнечного дерматита проходят в течение 2-3 недель, но при повторном воздействии ультрафиолета могут появиться опять. Дальнейшие воздействия УФ-лучей без устранения из организма причинного фотосенсибилизирующего вещества могут привести к развитию хронической формы солнечного дерматита. Она проявляется усилением кожного рисунка, инфильтрацией и сухостью кожи, появлением гиперпигментаций и сосудистых звездочек.
Отдельной клинической формой солнечного дерматита является стойкая солнечная эритема, при которой покраснение кожи и сыпь сохраняются несколько месяцев или лет. Ее симптомы не проходят после устранения фотосенсибилизирующего фактора и усиливаются после очередного воздействия солнечных лучей.
Диагностика
При появлении после загара сыпи на коже необходима консультация дерматолога. Выявление в ходе опроса пациента факта фотосенсибилизации, дерматологический осмотр и дерматоскопия высыпаний позволяют врачу поставить предположительный диагноз. Определение фотосенсибилизирующего вещества производится при постановке аппликационных проб с фотоаллергенами. Нанесение аллергенов на кожу осуществляют в 2 ряда, после чего на исследуемый участок кожи накладывают повязку. Спустя сутки один ряд подвергают УФ-облучению, а второй остается контрольным.
Выявление эндогенных причин развития солнечного дерматита может потребовать проведения биохимического анализа крови и мочи, пробы Зимницкого, гормональных исследований, УЗИ и КТ почек, экскреторной урографии, УЗИ органов брюшной полости. Для исключения системной красной волчанки могут быть проведено определение в крови антинуклеарного фактора, волчаночного антикоагулянта, С-реактивного белка. Дифференциальный диагноз солнечного дерматита проводят с солнечной эритемой, красным плоским лишаем, рожистым воспалением, поверхностной формой СКВ, другими видами дерматитов: атопическим, лучевым, аллергическим контактным дерматитом.
Лечение солнечного дерматита
Терапия фотодерматита заключается в ограничении пребывания пациента на солнце и устранении причинного фактора. В лечении применяют мази с кортикостероидными препаратами (триамцинолон, бетаметазон), противовоспалительные средства (ибупрофен, диклофенак), антигистаминные (хифенадин, лоратадин, хлоропирамин), витамины группы В, хлорохин и др. Пациентам может быть рекомендовано лечение у гастроэнтеролога, эндокринолога или нефролога.
Лечение стойкой солнечной эритемы проводится системным приемом глюкокортикоидов. В тяжелых случаях и при наличие противопоказаний к глюкокортикоидной терапии возможно назначение цитостатиков (азатиоприн, циклофосфамид). Пациентам необходима тщательная защита от ультрафиолетового облучения.
2. Фотодерматозы (клиническая лекция)/ Федотов В. П.// Дерматовенерология. Косметология. Сексопатология. - 2015 - №3-4.

Атопический дерматит — довольно распространенное явление, ведь в среднем 1 человек из 12 страдает им. Полностью вылечить дерматит невозможно, поэтому лечение обычно сводится к повседневному уходу, поддерживающему состояние ремиссии. Давайте рассмотрим, как ухаживать за дерматитом, чтобы не было рецидивов.
Обращение к врачу
Дерматологические заболевания разнообразны и коварны, и порой без взгляда специалиста и анализов нельзя точно поставить диагноз. Если вы ранее не были у врача, то при появлении красных высыпаний, шелушений или зуда лучше сразу записаться на прием к дерматологу. Не занимайтесь самодиагностикой и уж тем более не назначайте лечение, исходя из диагноза, поставленного самостоятельно. Так, уход при аллергическом дерматите кардинально отличается от лечения псориаза, а внешне эти болезни можно спутать.
Избавляемся от причин атопического дерматита
Сейчас ученые относят атопический дерматит к нервно-аллергическим заболеваниям. Это означает, что течение болезни может быть вызвано и усугублено как аллергенами, так и нервными расстройствами. Соответственно, важная часть ухода при атопическом дерматите состоит из устранения аллергенов и причин нервозов.
Устраняем аллергены
Даже если вы не ярко выраженный аллергик, стоит позаботиться о своем окружении и устранить возможные аллергены. У взрослых часто встречается аллергия на продукты питания: шоколад, цитрусовые, яйца, морепродукты, орехи и ягоды. У детей до трех лет часто встречается непереносимость молочного белка.
Пыль — один из самых распространенных аллергенов. Точнее, не сама пыль, а продукты жизнедеятельности пылевых клещей, которые в ней обитают. Влажная уборка должна стать регулярным ритуалом.
Аллергию также может вызывать бытовая химия. Агрессивные чистящие порошки, средства для мытья посуды, стиральный порошок — все это может провоцировать обострения. Выбирайте наиболее щадящие составы, отдавайте предпочтение специальным детским стиральным порошкам и используйте бытовую химию только в перчатках.
Избавляемся от нервных расстройств
Не стоит недооценивать влияние психологического состояния на здоровье. Именно эмоциональная нагрузка часто приводит к рецидивам атопического дерматита, поэтому уход за кожей включает в себя визиты к психотерапевту.
Уход за кожей при атопическом дерматите
Вторая половина лечения — это устранение симптомов, а именно сухости, зуда, покраснений и боли. Повседневный уход состоит из нежных очищающих средств и интенсивных увлажняющих. Участки, пораженные атопическим дерматитом, нуждаются в деликатных средствах по уходу за кожей. Во время обострения пациентам с дерматитом нужны противовоспалительные препараты. Многие такие средства относятся к гормональным, принимать их нужно только по указанию врача. Дерматолог также может назначить специальные процедуры (обертывания, примочки, аппликации и т.д.).

Уход за кожей лица при дерматите
При поражении кожи лица, необходимо сменить ежедневный уход на более щадящий. Отличным выбором станут гидрофильные масла для умывания — они не сушат кожу, бережно удаляют загрязнения и не вызывают раздражения.

Ванные процедуры
При дерматите лучше сократить длительность любых водных процедур: вместо принятия долгой ванны обойтись быстрым душем. Снизьте температуру воды для умывания — горячая вода быстро лишает кожу влаги. Для людей с дерматитом оптимальной будет температура в 32–35°C.
Постарайтесь избегать агрессивных отшелушивающих средств, жестких мочалок, скрабов. Вместо этого выбирайте мягкие очищающие средства — гели и масла, не содержащие мыла. Сразу после душа нанесите увлажняющий крем, чтобы кожа не теряла влагу. Это особенно важно в зимний период, когда кожу сушит и холодный воздух, и центральное отопление.
У детей уход при атопическом дерматите абсолютно аналогичен. Уделяйте особое внимание выбору средств для увлажнения, ищите гипоаллергенные составы, одобренные детскими дерматологами.
Уход за кожей при себорейном дерматите
Если при атопическом дерматите кожа сохнет и трескается, то при себорейном она начинает лосниться, на ней могут появиться жирные чешуйки. У детей до 3 лет заболевание обычно проявляется на макушке. Уход за кожей при себорейном дерматите в этом случае сводится к использованию специальных шампуней, назначенных дерматологом. Важно купировать зуд, ведь ребенок может расчесать место поражения и случайно занести инфекцию.

При себорейном дерматите используют средства, снижающие воспаление кожи: кератолитики, кортикостероиды, противогрибковые средства. Применять их стоит только по назначению врача. Если себорея стала хронической, дерматолог может назначить прием противогрибковых препаратов внутрь.
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпес

К нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко. После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу.
Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи.
Все мы знаем, что ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться при первых теплых лучах солнца, а у некоторых людей, только при длительном и интенсивном облучении, например во время отдыха в южных, тропических странах.
Классификация
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды
- эндогенные – вызываемые внутренними факторами
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватка витаминов в организме, нарушение обмена веществ, а также любое состояние, вызывающее ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие, противодиабетические и мочегонные препараты, также может стать причиной проявления солнечной крапивницы.
К таким препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия). - Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на, вполне до этого, нормальные вещи.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорка в бассейне, работа с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т.д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей с гнойным содержимым; по времени — могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия.
- Краснота на открытых участках тела
- Пятна, напоминающие ожоги
- Сыпь
- Зуд, жжение
- Шелушение
- Отеки
- гнойничковые высыпания
- бронхоспазм (приступ удушья)
- солнечным обмороком – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться.
Диагностика
Не смотря на все вышенаписанное, заранее не паникуйте, не настраивайте себя на то, что может случиться, ведь всего не предвидишь.
Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование.
Медикаментозное лечение солнечной аллергии
Важно! – обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что провоцируют заболевание внутренние расстройства организма, лечение должно быть направлено на преодоление, как внешних последствий, так и внутренних причин солнечной аллергии.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии

Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, при том, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- готовясь к сезону «отпусков» начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- целесообразно избегать солнечного облучения между 10 и 14 ч — в период максимального излучения в спектре 290—320 нм.
- помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- старайтесь чередовать пребывание на солнце и в тени;
- при долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т.д.;
- при предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- не используйте косметику, не предназначенную для применения на солнце;
- по возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу. Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи. Однако далеко не всегда солнечные лучи так приветливы, как нам казалось. Если вы заметили появление высыпаний и пятен на открытых участках тела, на которые попадало солнце, а также зуд, жжение кожи или ощущение «мурашек», «пощипывания», «покалывания» – или любые другие признаки фотодерматоза — стоит обратиться к аллергологу или дерматологу за развернутой консультацией.
Ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины и симптомы солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться как при первых теплых лучах солнца, так и при длительном и интенсивном облучении, например, во время отдыха в южных, тропических странах.
Классификация фотодерматозов
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды;
- эндогенные – вызываемые внутренними факторами.
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватке витаминов в организме, нарушении обмена веществ, а также любом состоянии, вызывающем ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие. Противодиабетические и мочегонные препараты, также могут стать причиной проявления солнечной крапивницы. К фотосенсибилизирующим препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия).
- Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на солнечное излучение.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорки в бассейне, работы с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т. д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей или пятен, покрывающих практически всю поверхность кожи. Что касается времени – они могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия и проявиться в виде:
- красноты на открытых участках тела;
- пятен, напоминающих ожоги;
- сыпи;
- зуда и жжения;
- шелушения;
- отеков.
Реже бывают следующие симптомы:
- гнойничковые высыпания;
- бронхоспазм (приступ удушья);
- солнечный обморок – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться. Также важным отличием служит четкость границ пятен или других высыпаний, которая свойственна только для солнечной крапивницы.
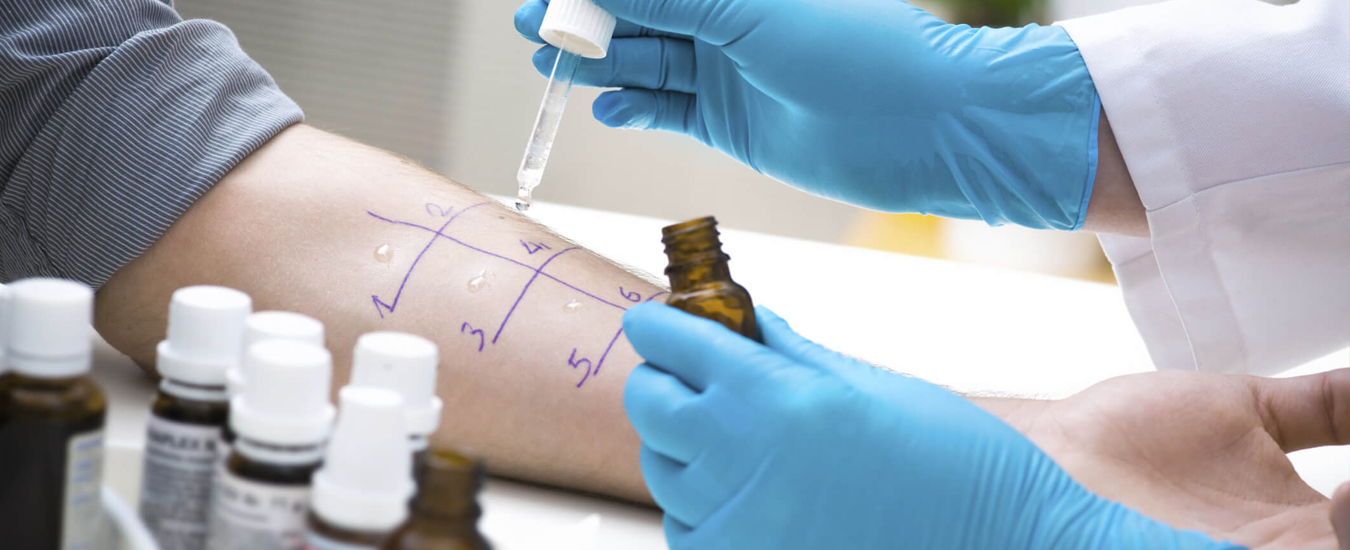
Диагностика солнечной аллергии

Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование:
-
(скарификационные, prick-тесты, patch- тесты). Кожные аллергопробы являются быстрым, безопасным и самым достоверным методом обследования в иммунологии. Тестирование проводится пациентам от 5 до 50 лет; ; к бытовым, эпидермальным, пыльцевым, грибковым, пищевым, лекарственным и бактериальным аллергенам, а также яду насекомых;
- определение уровня специфических иммуноглобулинов к пищевым антигенам – диагностика пищевой непереносимости; , секрета из полости носа.
Лечение фотодерматоза

Обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что заболевание провоцируют внутренние расстройства организма, лечение должно быть направлено на преодоление как внешних последствий, так и хронических заболеваний и очагов инфекции.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии
Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, притом, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- Готовясь к сезону «отпусков», начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- Целесообразно избегать солнечного облучения между 10 и 14 часами — в период максимального излучения в спектре 290—320 нм.
- Помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- Старайтесь чередовать пребывание на солнце и в тени;
- При долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т. д.;
- При предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- Постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- Используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- Не используйте косметику, не предназначенную для применения на солнце;
- По возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.


Чем опасен холод
Замёрзшую кожу легче поранить, она становится сухой, склонной к раздражениям.
- Низкие температуры вызывают спазм мелких кровеносных сосудов, которые питают эпидермис. Это ведёт к замедлению обменных процессов в клетках.
- Хуже работают сальные железы, которые должны обеспечивать защиту покровных тканей от переохлаждения.
- Холодный воздух пересушивает дерму, делает её менее эластичной, повышает склонность эпидермиса к слущиванию.
Сильнее страдают обладатели сухого типа кожи, дети до 10 лет, взрослые пожилого возраста, люди с болезнями органов пищеварения, сниженной функцией щитовидной железы.
Атопический дерматит зимой на руках и лице
Серьёзные изменения чаще всего вызваны этим заболеванием. Зимой оно может проявиться впервые. Внешне это выглядит как красные пятна разного размера, трещинки, на фоне погрубевшей, шелушащейся кожи. Нередко возникают пузырьки, корочки. Высыпания сопровождаются зудом, чувством стянутости. Расчесы и потёртости воспаляются. Может присоединиться бактериальная инфекция, что усугубит тяжесть недуга, усложнит лечение.
Атопический дерматит обостряется зимой у взрослых и детей. Причина — снижение регенерации, защитных свойств эпидермиса из-за действия низкой температуры и сухости воздуха.
Поражаются не только открытые участки тела, но и места, спрятанные под одеждой: локти, колени, поверхности бёдер. В 5–15% случаев сыпь и шелушение на ладонях обнаруживаются только зимой.

Как отличить от холодовой аллергии
Это наследственное заболевание проявляется высыпанием пузырьков с неровными краями — по типу крапивницы. При надавливании пятна бледнеют. Отмечается сильный зуд, жжение по всему телу, иногда отёк горла, боли в животе по ходу кишечника. Поставит диагноз аллерголог, после специфического обследования.
Причиной такой аллергии считают нестабильность мембран тучных клеток (вид лейкоцитов), выброс ими повышенных доз гистамина под воздействием холода.
Заподозрить холодовую крапивницу поможет тест с кусочком льда: если приложить лёд, через 1–2 минуты на этом месте появится характерное пятно.
Лечение проводят антигистаминными лекарствами.
Контактный дерматит зимой у детей
Ребёнок пришёл после прогулки, на руках и под глазами красные пятна и ссадины, напоминающие потёртости. Это контактный дерматит, частая проблема промышленных городов. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе, трение мокрыми варежками, шарфом.
Хорошо, когда ранки проходят в тепле, после увлажнения кремами, содержащими пантенол. Но эти высыпания могут быть началом атопического процесса, проявлением пищевой аллергии, болезней носоглотки или органов пищеварения.
Необходимо показать малыша дерматологу. Проведённая диагностика — дерматоскопия, измерение рН кожи, анализы крови, исследование внутренних органов — поможет определить диагноз.
Лечение зимнего обострения дерматита
Применяют комплексное воздействие.
Физические методы:
Сочетание режима, питания, ухода:
- устранение холодового контакта: следует тепло одеваться, избегать использования холодной воды, употребления в пищу мороженого, холодных напитков;
- борьба с пересыханием эпидермиса: ежедневные ванны, увлажнение воздуха в комнатах, смазывание рук, всего тела увлажняющими кремами с декспантенолом, аллантоином, комплексами керамидов и омега-жирных кислот;
- ежедневная влажная уборка;
- устранение бытовых аллергенов;
- гипоаллергенная диета.
Смазывать кожу жирными защитными кремами следует за 1,5–2 часа до выхода на улицу, поскольку они содержат до 25% воды, которая усилит переохлаждение.
Хорошо помогают тепловые методы физиотерапии: озокерит, лечебные грязи.
Лекарственные методы:
Подключение противовоспалительных препаратов:
- глюкокортикостероиды (ГКС): метилпреднизолон, гидрокортизон, триамциналон;
- ингибиторы кальциневрина: терапия такролимусом, пимекролимусом;
- антигистаминные: препараты лоратадина, доксиламина сукцината;
- антибактериальные и противогрибковые лекарства — если присоединилась вторичная инфекция.
Назначать лечение может только врач. Его совет необходим также для выбора ухаживающих кремов и эмульсий. В период обострения лекарства принимают ежедневно. При стихании симптомов дозы уменьшают. Водные процедуры, смягчение, увлажнение кожи должны проводиться ежедневно всё холодное время года.
Обратившись в клинику ПсорМак, пациенты получают полную диагностику и подбор курсового лечения. Холодовое поражение дермы можно остановить на ранней стадии и добиться стойкой ремиссии.
Читайте также:

