Как бороться с дерматитом под гипсом
Обновлено: 19.04.2024
Поздние осложнения гипсовых повязок. Первая ( неотложная ) помощь при поздних осложнениях использования гипсовых повязок.
В процессе иммобилизации конечностей гипсовыми повязками, особенно по поводу открытых и огнестрельных переломов костей, могут наблюдаться осложнения гнойной инфекцией. При этом появляются общие признаки нагноения раны (лихорадка, тахикардия, изменения со стороны крови, ухудшение общего состояния) и местные изменения в виде регионарного лимфаденита и болей в ране пульсирующего характера. На поверхности повязки появляются пятна бурого цвета, от которых исходит неприятный гнилостный запах. Необходимо срочно снять повязку, в последующем — консультация хирурга или травматолога.
Более грозным осложнением, сопровождающим, как правило, огнестрельные ранения, является анаэробная инфекция. Основные признаки при этом — нестерпимые распирающие боли в области раны; повязка становится тесной, выше повязки появляется венозный застой. Общее состояние больного ухудшается, нарастает интоксикация,- появляется тахикардия, повышается температура тела, присоединяются изменения со стороны крови. При появлении признаков анаэробной инфекции повязку немедленно рассекают.
Под гипсовой повязкой может наступить вторичное кровотечение. При этом повязка пропитывается кровью и появляются общие признаки анемии (бледность кожных покровов, холодный липкий пот, слабый частый пульс, головокружение, тошнота, звон в ушах). В таких случаях повязка рассекается и производится остановка кровотечения.
При появлении смещения отломков под гипсовой повязкой могут возникнуть боли в зоне перелома, повязка становится тесной, могут присоединиться признаки сдавления конечности. Для уточнения характера смещения производится рентгенография, после чего повязка рассекается и смещение отломков устраняется.
Если ограниченный участок конечности или туловища подвергается постоянному давлению, то в результате местного расстройства кровообращения возникает пролежень. Данное осложнение развивается, чаще всего, вследствие плохого моделирования повязки, при этом пролежни возникают обычно в области костных выступов. Причиной местного давления на ткани могут быть неровности на внутренней поверхности повязки в результате нарушения методики ее наложения (давление пальцами, некачественное разглаживание лангет).
Наконец, местные расстройства питания тканей могут явиться следствием попадания под повязку крошек гипса, а также давления на ткани свалявшихся комков ватной прокладки.
Гипсовая повязка на всем протяжении должна достаточно плотно прилегать к поверхности конечности. При несоблюдении этого условия на отдельных участках повязка может начать перемещаться. При*этом на конечности образуются потертости, пузыри, содержащие серозную жидкость, иногда с геморрагической примесью. При несвоевременном обнаружении пузыри прорываются, и их содержимое опорожняется под повязку. Больные при этом обычно предъявляют жалобы на ощущение мокнутия под повязкой.
Чрезвычайно редко наблюдается аллергическая реакция на гипс, которая проявляется зудом, покраснением кожи, иногда экземоподобным дерматитом. В подобной ситуации, особенно если имеются указания на аллергические проявления в анамнезе, гипсовую повязку необходимо накладывать только поверх прокладки из трикотажного трубчатого бинта.
Тщательное соблюдение методик наложения гипсовых повязок, постоянный контроль за больными со стороны персонала и внимательное отношение к их жалобам являются надежной профилактикой осложнений при лечении повреждений с помощью гипсовых повязок.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
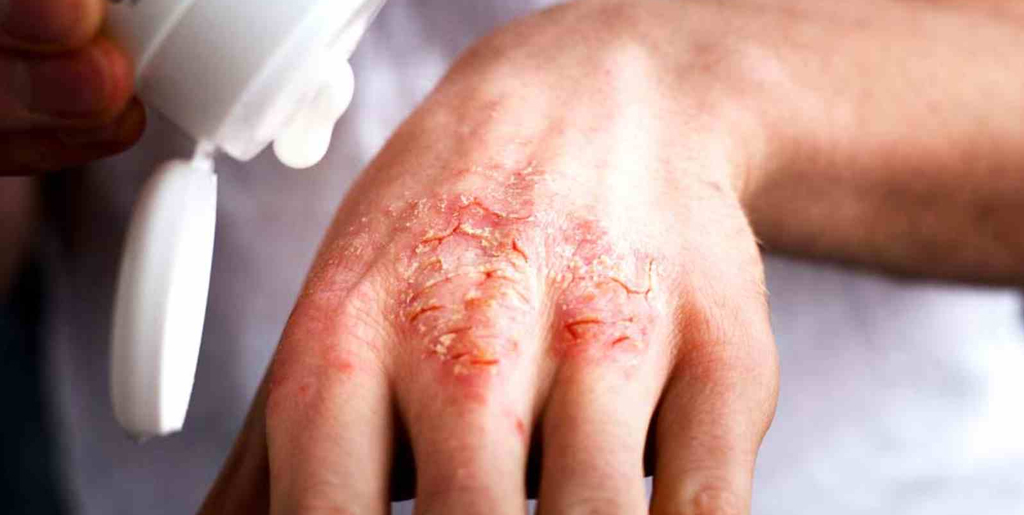
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
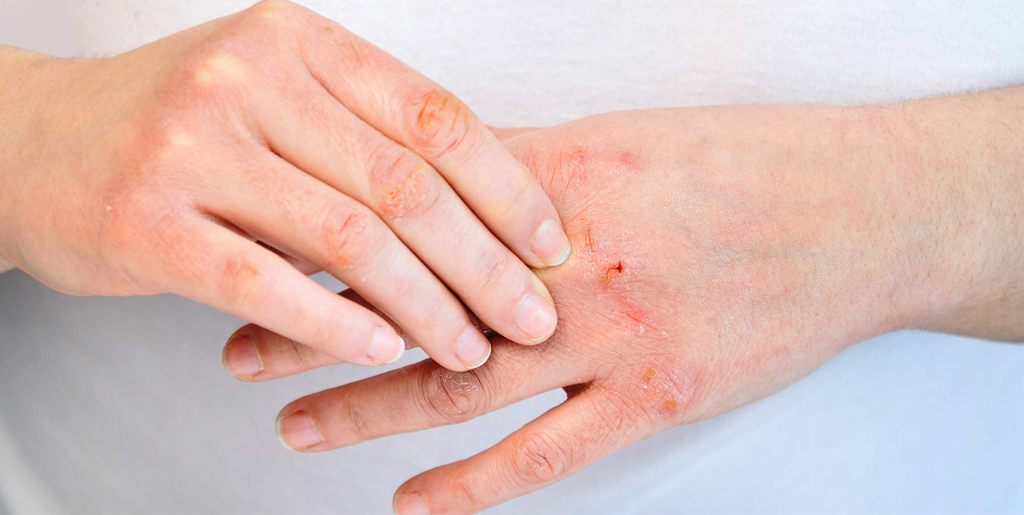
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение

Детские травмы – это вполне обыденное явление. Желание исследовать все вокруг, бегать и прыгать естественно для малышей, а вот координация движений, особенно в раннем возрасте, еще оставляет желать лучшего. И хотя детские кости обладают куда большей гибкостью по сравнению со взрослыми, их запас прочности не бесконечен.
Один из важнейших критериев успешного лечения переломов, трещин, вывихов и подвывихов, а также разрывов и тяжелых растяжений связок – иммобилизация пострадавшей области. Максимальное ограничение движений способствует быстрому срастанию тканей и, соответственно, восстановлению функции. Что делать, если ребенку наложили гипс на руку или ногу, как ухаживать за обездвиженной конечностью и как себя вести в непредвиденных ситуациях, например, если малыш сломал гипсовую повязку?
Зачем детям накладывают гипс?
Иммобилизация руки или ноги необходима при нарушении целостности костей, суставов, связок или сухожилий. Она позволяет предупредить повторное смещение тканей друг относительно друга, способствует более быстрому заживлению, а также значительно снижает болевые ощущения. В список показаний для наложения гипсовой повязки входит:
- переломы и трещины костей;
- вывихи и тяжелые ушибы суставов;
- выраженные растяжения или разрывы связок, сухожилий;
- некоторые врожденные заболевания опорно-двигательного аппарата (дисплазия тазобедренного сустава, врожденный вывих бедра);
- перенесенные операции на опорно-двигательном аппарате (гипс нужен в период восстановления после вмешательства).
Один из главных вопросов, беспокоящих родителей ребенка с такой повязкой: сколько дети ходят в гипсе. Срок иммобилизации значительно зависит от вида травмы и возраста маленького пациента. При легких травмах он может составлять 1-2 недели, при более тяжелых – вплоть до нескольких месяцев. В каждом конкретном случае решение о возможности снятия гипса принимает лечащий врач травматолог-ортопед.
Материалы для гипсовых повязок
Традиционно материалы для длительной иммобилизации конечности называют гипсом или гипсовой повязкой. Классическим материалом для их изготовления, действительно, является гипс. Этот материал обладает отличной пластичностью, что позволяет врачу моделировать повязку или лонгету под конкретного пациента. После застывания бинты становятся твердыми и фиксируют конечность в нужном положении.
Альтернативой классическим гипсовым бинтам становится так называемый «пластиковый гипс». Он производится из специальных легких полимерных материалов, не боится влаги и окрашивается в яркие цвета, чтобы маленький пациент мог выбрать расцветку по своему вкусу. Повседневная жизнь ребенка в пластиковом гипсе намного проще, но этот вид фиксации может использоваться только при нетяжелых травмах. В случае, если требуется максимально жесткая иммобилизация, предпочтение отдается классическому гипсу.
Как накладывают гипс ребенку
Перед наложением гипса ребенка тщательно осматривает детский травматолог. В обязательном порядке выполняется рентгеновский снимок, а при наличии перелома со смещением проводится репозиция (повторное сопоставление) отломков.
На кожу под повязкой накладывается мягкая подложка из хлопковой ткани или ваты, после чего сверху наматывается несколько слоев предварительно размоченного гипсового бинта или подготовленного полимерного материала. При наличии раны на ее месте оставляется окно. После высыхания конструкция приобретает жесткость. Иногда повязка делается циркулярной (круговой), иногда имеет вид лонгеты – все зависит от конкретной клинической ситуации.
Виды гипсовых повязок
Величина гипсовой повязки определяется видом травмы, локализацией повреждения и его тяжестью. Существуют различные варианты слепков из гипса на детскую руку или ногу. Наиболее распространены следующие:
- от основания пальцев до локтевого сустава (сам сустав не захватывается): используется при повреждениях запястья или нижней трети предплечья;
- на руку основания пальцев до плеча: накладывается при травмах предплечья, области локтевого сустава, плечевой кости в нижней трети;
- на ногу от основания пальца до колена (без захвата сустава): при травмах голеностопного сустава, нижней трети голени;
- на всю поверхность ноги от основания пальцев до тазобедренного сустава: используется при некоторых переломах лодыжки, голени, травмах коленного сустава;
- на ногу выше колена и боковую поверхность тела: необходимы при ряде травм бедра.
Существуют и другие виды гипсовых повязок. Вне зависимости от конфигурации они должны выполнять основную цель: надежно фиксировать область повреждения.
Основные правила ношения гипса
Родителям очень важно знать основные правила ухода за ребенком, которому наложили гипс после перелома руки или ноги. Соблюдение мер предосторожности поможет сделать процесс ношения более комфортным, избежать осложнений и максимально ускорить процесс выздоровления.
- Нежелательно мочить гипс. Конечно, сама повязка просохнет со временем, но вот внутренний слой ткани будет очень долго оставаться влажной. Это может вызвать раздражение кожи. Кроме того, после намокания лонгета может немного изменить форму, и фиксация перестанет быть надежной. Если повязка все же намокла, можно ускорить процесс высыхания с помощью фена.
- В первые дни ребенку желательно как спать, так и отдыхать, держа руку или ногу с наложенным гипсом на небольшом возвышении, чтобы предотвратить развитие отека и уменьшить болевые ощущения.
- Снять зуд под повязкой поможет струя холодного воздуха из фена, а вот чесать кожу спицей или карандашом нежелательно, чтобы не повредить ее и не занести инфекцию.
- Важно регулярно заниматься лечебной физкультурой, чтобы максимально сохранить мышцы пострадавшей конечности. Упражнения показывает лечащий врач.
Как правило, гипсовая повязка причиняет ощутимое неудобство только в первые дни. Затем и ребенок, и его родители привыкают к новым реалиям.
Вынужденное ограничение физической активности – это настоящая пытка для активного ребенка. Обилие современных гаджетов, мультфильмы и развлекательный контент на любой вкус помогут скрасить досуг, но желательно найти альтернативные варианты развлечений.
Дети, которым после перелома наложили гипс на руку, могут свободно гулять, общаться со сверстниками. Пешие прогулки помогут избежать гиподинамии. При переломе ноги ситуация несколько сложнее. Если малышей родители могут вывозить на коляске, то детям более старшего возраста придется осваивать костыли.
Хорошим развлечением для ребенка и подростка станет роспись гипсовой повязки. На белой поверхности можно рисовать яркими фломастерами, маркерами или даже краской. Малышей увлекут яркие картинки, а подростки могут попросить друзей оставить пожелания и автографы.
Когда нужно срочно обратиться к врачу
Правильный уход за кожей и соблюдение всех правил ношения гипсовой повязки значительно снижает риск осложнений, но не исключает ее полностью. Родителям важно знать признаки неблагополучия, требующие немедленного обращения за медицинской помощью:
- длительная боль в пострадавшей конечности, а также ее усиление;
- неприятный запах и/или выделения из-под гипса;
- отек, похолодание, побледнение или синюшность области ниже гипса;
- сыпь, образование пузырьков, язвочек или ран в области гипса.
В целом, важно понимать, что правильно наложенная лонгета способствует быстрому стиханию болей, не влияет на состояние кожи или других тканей как выше, так и ниже повязки. Любые непонятные симптомы, особенно возникшие внезапно, являются поводом для обращения в клинику, где можно снять гипс ребенку и оценить состояние тканей под ним.
Также необходимо посетить травматолога при повреждении, растрескивании, деформации или сползании повязки. Промедление в этом случае грозит замедлением срастания костей или даже повторным их смещением.
Что делать ребенку и родителям после снятия гипса
Как только ребенку снимают гипс с руки или ноги, необходимо приступать к активным действиям, направленным на скорейшее восстановление функции конечности. Комплекс процедур расписывается лечащим врачом. Как правило, он включает физиопроцедуры, лечебную физкультуру и массаж. Бытовая физическая активность и спорт с постепенно возрастающей нагрузкой помогут быстро вернуться к привычному образу жизни.
Травма и иммобилизация – это неприятно, но временно. Сколько бы не пришлось носить гипс ребенку после перелома руки или ноги, рано или поздно его снимают. Важно соблюдать все правила ношения повязки, выполнять рекомендации врача и просто ждать, пока поврежденные ткани восстановятся.
Мнение эксперта
Одна из главных проблем для ребенка с гипсом, а также его родителей – купание. На этот случай можно приобрести специальные чехлы на пострадавшую конечность или, хотя бы, воспользоваться пакетами или пленкой. Это не идеальная защита от влаги, но ее хватит, чтобы выполнить элементарные гигиенические процедуры. Если же пациенту наложен пластиковый гипс, душ становится еще проще.
Вопрос-ответ
Как ходить ребенку с гипсом на ноге?
В первые недели после перелома опираться на пострадавшую ногу нельзя. В это время можно передвигаться только с помощью костылей или коляски. В дальнейшем травматолог может разрешить слегка вставать на конечность, что облегчит передвижение.
Как снимают гипс ребенку?
Повязка разрезается с помощью ножниц. Процедура не занимает много времени и проводится амбулаторно.
Читайте также:

