Йод при шелушении на коже
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
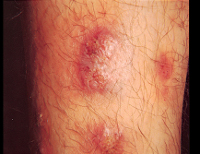
Йододерма – одна из форм медикаментозной токсикодермии, обусловленная повышенным поступлением в организм йода или его соединений либо наличием у больного идиосинкразии к ним. Симптомами этого состояния является развитие на коже лица, туловища, конечностей высыпаний различного типа в зависимости от формы заболевания. Диагностика йододермы включает в себя выявление источника поступления йода в организм (изучение истории болезни и анамнеза пациента), гистологическое исследование тканей из патологических очагов. Лечение сводится к отмене использования препаратов йода, ускорению его выведения из организма, профилактике вторичных инфекционных поражений кожных покровов.
Общие сведения
Йододерма – дерматологическое состояние, вызванное неконтролируемым чрезмерным использованием препаратов йода или наличием повышенной чувствительности к его соединениям. Это состояние известно в медицине давно, но лишь в конце XIX века удалось достоверно связать характерные кожные поражения с использованием препаратов йода. Этот химический элемент-галоген используется в медицине в чистом виде (спиртовой антисептический раствор) и в виде соединений для лечения заболеваний щитовидной железы, атеросклероза. Кроме того, он входит в состав многочисленных рентгеноконтрастных препаратов. Подмечено, что наиболее часто развитие йододермы наблюдается после использования йодида калия. Заболевание чаще встречается у мужчин. Предрасполагающими факторами к его появлению выступают поражения сердца, почек, некоторые эндокринные заболевания и иммунологические нарушения.

Причины йододермы
При употреблении повышенных доз соединений йода происходит его накопление (кумуляция) в различных тканях, в том числе и в кожных покровах. Йододерма развивается в тех случаях, когда имеется более или менее выраженная чувствительность к этому элементу – гистологические исследования подтверждают развитие лейкоцитарной инфильтрации кожи при данном состоянии. В результате развивается иммунологическое асептическое воспаление, которое и является основным фактором повреждения тканей. Точный механизм патогенеза йододермы на сегодняшний день неизвестен, имеется несколько основных теорий на этот счет, однако ни одна из них не дает всеобъемлющего объяснения всех проявлений и форм этого заболевания. Поэтому некоторые дерматологи предполагают наличие нескольких вариантов развития таких нарушений.
Большинство случаев йододермы возникает на фоне длительного приема препаратов йода, частого использования йодсодержащих контрастов при рентгенологических исследованиях. В этой ситуации, по всей видимости, действительно имеют место процессы кумуляции этого элемента в тканях кожи с последующим развитием воспаления. При других, более редких вариантах йододермы, развитие симптомов может наступить после однократного использования контраста или приема препаратов йода и даже из-за его нанесения на поверхность кожи при антисептической обработке. В этом случае, вероятно, имеется сильная гиперчувствительность к йоду, и механизм развития нарушений должен быть совсем иной.
Симптомы йододермы
По своим проявлениям йододерма схожа со многими другими медикаментозными токсикодермиями, в частности, с бромодермой. На фоне приема препаратов йода у больного появляются высыпания различной структуры с преимущественной локализацией на коже лица, ушных раковин, шеи, верхних конечностей. В зависимости от клинической формы йододермы высыпания могут быть представлены эритемой, папулами, везикулами, пустулами, эрозиями и язвами. Иногда кожные проявления заболевания могут принимать характер крапивницы и сопровождаться сильным кожным зудом. В некоторых случаях йододермы высыпания на разных участках тела могут иметь неодинаковый характер. В дерматологии выделяют четыре разновидности клинических проявлений этого заболевания: простая, буллезная, туберозная йододерма и йодистые угри.
Простая йододерма характеризуется развитием высыпаний на лице, шее и конечностях различного характера – эритематозного, папулезного, в форме крапивницы. Чаще всего такая форма заболевания возникает после использования йодсодержащих рентгеноконтрастных препаратов или однократного приема значительной дозы йодида калия и других соединений этого элемента. Высыпания сопровождаются выраженным зудом, однако через несколько часов или дней при отсутствии повторного поступления провоцирующих веществ самопроизвольно разрешаются без всяких следов.
Йодистое акне, или йодистые угри – более выраженная форма йододермы, причиной которой является длительная терапия лекарственными средствами на основе этого элемента. Характеризуется появлением на лице и шее узелков и пустул диаметром до 5 миллиметров, окруженных выраженным воспалительным валиком. При продолжении приема препаратов йода возможно развитие новых высыпаний или возникновение более тяжелых форм йододермы. После заживления пустул на их месте могут оставаться рубцы красного цвета.
Буллезная йододерма – достаточно серьезная форма заболевания, которая характеризуется развитием на коже лица или шеи напряженных пузырей диаметром 4-12 миллиметров, наполненных серозным или геморрагическим содержимым. Они могут срастаться между собой, формируя бугристые очаги неправильной формы. При дальнейшем развитии буллезной йододермы происходит вскрытие пузырей, на месте которых формируется глубокая язва, в ее центре начинает формироваться плотный узелок, который со временем размягчается и нагнаивается. Заживление таких поражений кожи происходит очень долго и оставляет после себя заметные шрамы.
Туберозная йододерма – наиболее тяжелая, но редкая форма заболевания, при которой на поверхности кожи сначала формируется небольшой пузырек, быстро превращающийся в пустулу. Она также не сохраняется на длительный срок и трансформируется в опухоль или резко воспаленную бляшку диаметром до 5 сантиметров. Вокруг этого очага туберозной йододермы наблюдаются многочисленные пузырьки с геморрагическим или гнойным содержимым. Консистенция опухоли или бляшки мягкая, в дальнейшем они могут изъязвляться, заживление занимает очень много времени. На месте патологического очага йододермы формируется заметный рубец.
В некоторых случаях развитию кожных симптомов йододермы может предшествовать лихорадка, рвота, разбитое и усталое состояние. В случае развития таких неспецифических проявлений на фоне приема препаратов йода следует незамедлительно прекратить их применение для предотвращения кожного поражения. Частым осложнением йододермы является вторичная бактериальная инфекция кожи.
Диагностика йододермы
Йододерма диагностируется путем выявления источника поступления соединений йода в организм (изучение амбулаторной карты больного, расспрос), осмотра кожных проявлений, в некоторых случаях производят биопсию кожи и гистологическое изучение пораженных тканей. Как правило, в анамнезе пациента определяются заболевания, для лечения которых применяют йодистые соединения (поражения щитовидной железы, например), рентгеноконтрастные исследования, случаи более ранних необычных реакций на йод. Все это свидетельствует о наличии у пациента гиперчувствительности к этому элементу, а развитие дерматологических симптомов после приема средств на его основе указывает на йододерму.
Гистологическая картина кожи при простой йододерме может сводиться к расширению кровеносных сосудов и незначительной нейтрофильной инфильтрации тканей. При буллезной и туберозной форме на первоначальных этапах наблюдается выраженная лейкоцитарная инфильтрация (представленная в основном нейтрофилами), участки некроза дермы, иногда внутриэпидермальные абсцессы. В дальнейшем в очаге йододермы появляются лимфоциты и гистиоциты, возможна гиперплазия тканей кожи, внешне напоминающая картину карциномы. Дифференциальную диагностику заболевания следует проводить с аллергической крапивницей (простая йододерма), бромодермой, туберкулезными и сифилитическими поражениями кожи, злокачественными новообразованиями.
Лечение йододермы
Все лечение йододермы направлено на уменьшение чувствительности организма к соединениям йода, ускорение его выведения и профилактику осложнений. Обязательным условием начала терапии является полное прекращение приема препаратов йода и запрет на рентгеноконтрастные исследования с их использованием. Десенсибилизирующая терапия включает в себя применение антигистаминных средств (например, хлоропирамин) и хлорида кальция, однако она эффективна далеко не во всех случаях йододермы. Лучше всего антигистаминные средства проявляют себя в устранении симптомов простой формы этого заболевания.
Для ускорения выведения йода из организма назначают капельные вливания физиологического раствора, в рацион вводят повышенные количества поваренной соли (до 10-20 грамм в сутки), иногда используют мочегонные средства. Для профилактики инфекционных осложнений йододермы со стороны кожи местно используют антисептические мази и растворы, накладывают стерильные повязки. В тяжелых случаях необходимо применение кортикостероидных средств, а при симптомах бактериальной инфекции – антибиотиков и противомикробных средств. Ультрафиолетовое облучение пораженных участков кожи также оказывает при йододерме благотворный эффект.
Прогноз и профилактика йододермы
В большинстве случаев прогноз йододермы относительно выздоровления благоприятный, отмена препаратов йода, десенсибилизирующая терапия и выведение этого элемента из организма способствуют быстрому исчезновению симптомов. Однако в тяжелых случаях, особенно при буллезной и туберозной формах заболевания, на коже могут оставаться заметные рубцы. Учитывая, что излюбленной локализацией подобных высыпаний является лицо, шрамы способны стать значительным косметическим дефектом. Для профилактики йододермы не следует использовать препараты йода без рекомендации врача, а при необходимости их длительного применения предусматривать в курсе периоды отмены для детоксикации организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Статьи по лечению волос

Многие женщины, обнаруживая у себя даже сильное выпадение волос прядями, пытаются не замечать проблему, скрывают ее и молчат, лишь меняя цвет или прическу. Однако, чем раньше будут предприняты меры, тем больше шансов устранить патологию.
Алопеция у женщин чаще всего диффузная, и после выяснения причины и соответствующей помощи волосы начинают расти вновь.
Значительное выпадение — проблема не настолько редкая, как может показаться. Она встречается примерно у 5% женщин младше 30 лет и почти у 50% — старше 70 лет. Подобная патология становится причиной значительного стресса, а также часто является признаком нарушения работы внутренних органов и систем. Это могут быть дефицит железа, заболевания щитовидной железы, аутоиммунные расстройства и многое другое.
Специалисты используют разные средства для лечения алопеции у женщин. Их выбор прежде всего зависит от причин. Рассмотрим наиболее распространенные.
Причины выпадения волос
Существует несколько возможных провоцирующих факторов:
- Нарушение течения цикла жизни волоса. Обычно конец фазы анагена происходит нетипично рано, следовательно раньше начинается и телоген.
- В пубертатный период, когда организм переживает серьезную гормональную перестройку. Кожное сало вырабатывается в существенно большем объеме, что также является провоцирующим фактором. Как правило, проблема уходит уже после завершения полового созревания.
- Если женщина имеет генетическую предрасположенность к облысению, при превышении содержания уровня андрогенов, сосуды сосочков волосяных фолликулов головы спазмируются, что и вызывает выпадение. При этом на других частях тела может отмечаться обильный рост.
- Многие женщины сталкиваются с алопецией во время беременности, несмотря на повышенную секрецию эстрогенов. Связано это с тем, что питательные вещества активно расходуются на рост и развитие плода.
- Стресс и нарушение периодов сна и бодрствования. Биопотенциалы головного мозга в таком случае существенно ухудшаются, из-за чего волосяные фолликулы не получают достаточного питания.
- Воздействие экзогенных факторов, например, использование фена с горячим воздухом, агрессивных масок и шампуней, частое окрашивание «сильными» составами. Вследствие этого нарушается расположение чешуек волос, и волосяной стержень постепенно разрушается.
- Прием некоторых видов препаратов, например, антидепрессантов, НПВП, антибиотиков, противовирусных, антигельминтных, антикоагулянтов, средств для наркоза. Большая часть пациентов, страдающих онкологией и принимающих цитостатические препараты, сталкиваются с этой проблемой.
Также к выпадению могут привести и некоторые другие заболевания: от патологий щитовидной железы до туберкулеза. Бичом современности является трихорея после перенесенной короновирусной инфекции. Именно поэтому определить причину не всегда просто, и заниматься этим должен врач.
Норма выпадения волос
На голове растет от 100 до 250 тысяч волос, и нормальным считается утрата 50-150 единиц ежедневно. Случается это потому, что волосы постоянно обновляются, на месте выпавших в норме начинают расти новые.
Важно учитывать, что каждый волос проходит через несколько стадий своей «жизни»:
- анаген — фаза роста, на которую приходится 80-90% фолликулов, продолжительность составляет в среднем от 2 до 5 лет;
- катаген — переходная фаза, на нее приходится около 1-5% волосяных фолликулов, продолжительность — 2-3 недели;
- телоген — фаза покоя, на нее приходится 10–20% фолликулов, продолжительность в среднем — 2-3 месяца;
- экзоген — выпадение, после которого цикл начинается заново уже для нового волоса.
Ежедневная потеря 50-150 волос не влияет на густоту прически, поскольку цикл созревания волосяного фолликула протекает асинхронно, то есть все волосы находятся в разных фазах.
Существует относительно простой субъективно-объективный способ определения активности выпадения волос, который в домашних условиях может осуществить любой человек. Тракционный тест, или тест натяжения волос, осуществляется следующим образом: в теменной области производится захват пряди волос пальцами рук и осуществляется умеренное потягивание. Очень важно понимать, что волосы не вырываются (насильственно не извлекаются из кожи), а именно безболезненно натягиваются. Тест наиболее информативен через сутки после мытья головы. В норме после 4-6 потягиваний в руках может оставаться 1, максимум 2 волоса. При патологическом выпадении после каждой тракции в руках остается от 3-10 и более волос.
Медикаментозное лечение
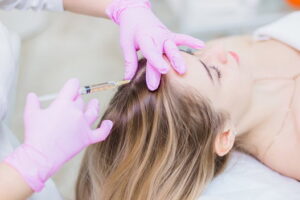
Мезотерапия — это косметологическая процедура, при которой производится внутрикожное введение лекарственных препаратов в области волосистой части головы. Метод считается одним из наиболее эффективных при выпадении и восстановлении волос.
Благодаря процедуре можно быстро и существенно улучшить местное кровообращение и создать высокую концентрацию лекарственного средства. Как правило, используются коктейли, которые в своем составе содержат витамины, минералы, аминокислоты.
Специалист подбирает препараты для проведения мезотерапии индивидуально для каждого пациента. Как правило, курс терапии включает 10 процедур по одному разу в неделю, после этого — еще 5 раз в 2 недели. Затем регулярно могут проводиться поддерживающие сеансы: раз в 1-2 месяца. На каждый прием уходит порядка 20 минут. Мезотерапевтические инъекции производятся поверхностно, пациент не испытывает дискомфорта, поэтому не требуется обезболивания.
Эффект от мезотерапии можно увидеть уже через 4-5 сеансов в виде уменьшения выпадения волос, а восстановление шевелюры отмечается через 2 месяца после начала лечения. Дополнительно специалист может назначить витаминно-минеральные комплексы как для наружного применения, так и для приема внутрь.
В настоящий момент среди различных методик плазмотерапии самой эффективной является — PRP (Platelet-Rich Plasma). Суть ее заключается в активной стимуляции так называемых скрытых резервов с помощью введения плазмы, обогащенной тромбоцитами, которая была получена из крови самого пациента. Этот метод лечения волос абсолютно безопасен, очень хорошо изучен и доказал свою высокую эффективность.
Сначала берут кровь из вены и помещают ее в центрифугу, чтобы выделить плазму с высоким содержанием тромбоцитов.
В тромбоцитах содержатся факторы роста, которые позволяют активизировать метаболические процессы и ускорить деление клеток волосяного фолликула, таким образом, нормализуется естественный цикл его развития. Процедура по своему проведению схожа с мезотерапией — получившийся состав вводят в кожу головы микропапульной техникой. Проводят сеансы раз в 10-30 дней в зависимости от ситуации и назначения врача.
Увидеть эффект можно уже через 2-3 сеанса: по всей голове появятся маленькие волоски, которые успели отрасти. Когда курс будет окончен, «эффекта отмены» не случится: выпадать волосы не будут, зато они приобретут плотность, силу и блеск. Важно и то, что у процедуры накопительный характер, поэтому результат будет радовать долго. В нашей клинике мы используем швейцарскую методику PRP Regen Lab.
В основе данной методики лежит взаимодействие полинуклеотидов с молекулой ДНК. Заменяя ее отдельные элементы на неповрежденные или открепля целые мутационные участки и соединяя оставшиеся здоровые части, полинуклеотиды восстанавливают функциональную активность клеток. Отличный эффект достигается за счет стимуляции роста фибробластов, стимуляции ангиогенеза, повышения оксигенации тканей, защиты от свободных радикалов. Внутрикожные инъекции делают с периодичностью: 1 процедура в 7-14 дней, курс 6-8 процедур. В нашей клинике процедура осуществляется с помощью итальянского препарата с полинуклеотидами — Plinest Fast (0,75% PDRN).
Миноксидил для волос
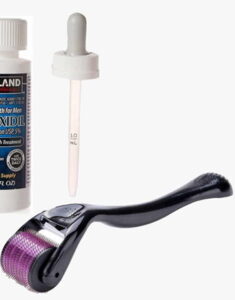
Препарат можно найти в аптеках в двух формах — эмульсия и пена. Кроме того, есть разная концентрация вещества. Необходимо втирать это средство в кожу головы 2 раза в день.
Однако у него есть недостаток — препарат важно использовать на постоянной основе. У него присутствует так называемый синдром отмены: сразу по окончании применения волосы вновь начнут выпадать. Именно из-за такого недостатка к выбору этого средства необходимо подходить предельно осторожно.
Обратите внимание! В нашей клинике миноксидилсодержащие препараты ввиду привыкания и синдрома отмены не применяются.

Лосьоны, которые стимулируют рост волос, могут быть назначены врачом как отдельные или вспомогательные средства при проведении других процедур. Они используются для стимуляции «спящих» фолликулов, восстановления структуры и значительного ускорения роста волос.
Подбирать лосьоны следует по советам трихолога, который может предложить сразу несколько вариантов, ориентируясь на индивидуальное течение заболевания.
Сочетать лосьоны можно с другими немедикаментозными процедурами, эффективность которых доказана. Рассмотрим ниже, что к ним относят.
Немедикаментозные способы
Если трихолог установил, что у женщины диффузная алопеция, то, как правило, процесс носит обратимый характер. Достичь отличных результатов можно не только благодаря приему медикаментов, но и при использовании лазерных методов. Такое лечение основано на фотобиотерапии, при которой на кожу головы оказывается воздействие холодным лазером. Клетки кожи поглощают излучение, благодаря чему происходит стимуляция местного кровообращения, активизация обменных процессов, в результате, просыпаются «спящие» фолликулы.

Микротоковая терапия – безопасный метод лечения, при котором используется слабый импульсный ток. Микротоки обладают широким спектром воздействия на организм; они способны снимать болевой синдром, стимулировать процессы клеточного метаболизма, улучшать микроциркуляцию.
Современная медицина предлагает большое количество эффективных средств от выпадения волос, которые позволяют полностью забыть о такой проблеме. Однако важно помнить, что ее причины, а также, что делать с алопецией — может определить только врач. Не стоит тратить время на народные методы, которые в большинстве случаев неэффективны, — лучше сразу обратиться к специалисту.
Профилактика
Точно ответить на вопросы, почему очень сильно выпадают волосы на голове и как остановить это, сможет только врач. Однако профилактические меры будут полезны для каждой женщины, которая не хочет столкнуться с такой проблемой.
Основной способ — качественный и регулярный уход за волосами, предполагающий использование тщательно подобранных шампуня и маски, а также сбалансированный рацион питания. Лучше сократить или полностью исключить процедуры, из-за которых могут выпадать волосы и повреждаться кожа головы, например:
Отрубевидный лишай (разноцветный лишай). Диагностика и лечение
а) Пример из истории болезни. Молодой темнокожий мужчина обратился к врачу по поводу белых пятен на туловище, наблюдающихся у нею в течение пяти лет. Несмотря на то, что другие симптомы отсутствуют, пациент обеспокоен тем, что может заразить свою девушку. Он сообщил, что пятна никогда не исчезают полностью, и их состояние ухудшается в летние месяцы. После осмотра был установлен диагноз отрубевидного лишая, и назначено соответствующее лечение. Пациент успокоился, узнав, что данное заболевание редко передается контактным путем.
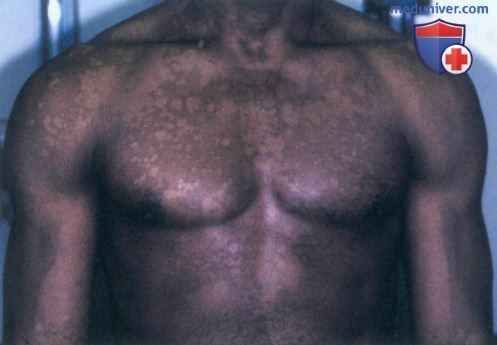
Отрубевидный лишай с участками гипопигментации
б) Распространенность (эпидемиология):
• Распространенная поверхностная кожная инфекция, которую вызывает диморфный липофильный дрожжеподобный организм Pityrosporum (Malassezia furfur).
• Как и другие дерматофитные инфекции, заболевание чаще наблюдается у мужчин.
• Наиболее часто возникает в летние месяцы.
в) Этиология (причины), патогенез (патология):
• Отрубевидный лишай вызывается организмом Pityrosporum (Malassezia furfur), который является липофильным дрожжевым грибом и может быть составной частью нормальной кожной флоры.
• Pityrosporum существует в двух формах: Pityrosporum ovale (овальной) и Pityrosporum orbiculare (округлой).
• Отрубевидный лишай развивается, если дрожжевой гриб, в норме колонизирующий кожу, меняет свою округлую форму на патологическую мицелиальную, внедряясь в роговой слой1.
• Pityrosporum также сопутствует себорее и Pityrosporum-фолликулиту.
• Белый и коричневый цвета пораженной кожи обусловлены повреждением меланоцитов микроорганизмом Pityrosporum, в то время как розовый цвет указывает на воспалительную реакцию организма.
• Pityrosporum предпочитает развиваться во влажной среде при наличии кожного сала, размножаясь на участках кожи, содержащих сальные фолликулы, выделяющие сальный секрет.
Пятна гипопигментации на спине у молодого латиноамериканца, вызванные отрубевидным лишаем Розовые шелушащиеся бляшки, вызванные отрубевидным лишаем. Хотя себорея может наблюдаться на этих участках кожи, наиболее сильно она выражена в парастернальной области Обширные розовые участки отрубевидного лишая на плече, по форме напоминающие пелерину
г) Клиника. Чередование па туловище гипопигментированных и коричневых пятен с мелким шелушением указывает на отрубевидный лишай. Латинский термин Tinea versicolor, который применяется для обозначения отрубевидного лишая, буквально означает «разноцветная дерматофития», причем использование определения «versicolor» или «разноцветный» связано с вариабельностью цветовых оттенков пятен в картине отрубевидного лишая, которые могут быть белыми, розовыми и коричневыми.
д) Типичная локализация на теле. Отрубевидный лишай локализуется на груди, животе, плечах и спине, в то время как себорейный дерматит наблюдается на волосистой части кожи головы, лице и передней слепке грудной клетки.
е) Анализы при заболевании. Кожные соскобы с участка шелушения берутся с помощью предметного стекла или скальпеля на другое предметное стекло, куда добавляется КОН в сочетании с ДМСО (ДМСО ускоряет растворение кератина КОН и уменьшает потребность в нагревании предметного стекла). Готовый препарат накрывается покровным стеклом и исследуется под микроскопом, при этом выявляется типичная картина разноцветного лишая, имеющая характерный вид «макарон по-флотски», где в роли «макарон» выступает мицелий в укороченной форме, а «мясные фрикадельки» представлены круглыми дрожжами. Идентифицировать элементы гриба помогает грибковый краситель, например, Swarz-Lamkins.
ж) Дифференциация разноцветного лишая:
• Очаги розового лишая имеют воротничок мелких чешуек по периферии и часто наблюдаются в сочетании с материнской бляшкой. Тест с КОН отрицательный.
• Очаги вторичного сифилиса обычно не шелушатся, а пятна наблюдаются на ладонях и подошвах. Тест с КОН отрицательный.
• Дерматофития гладкой кожи редко бывает такой распространенной, как отрубевидный лишай, причем каждый отдельный очаг имеет разрешение в центре и четкий приподнятый шелушащийся край. В препарате с КОН при дерматофитии гладкой кожи наблюдаются гифы с многочисленными точками ответвлений, а не картина «макарон по-флотски», как при отрубевидном лишае.
• При витилиго гипопигментация выражена в большей степени, и расположение очагов обычно иное - как правило, на кистях и лице.
• При белом лишае отмечаются слегка гипопигментированные участки с незначительным шелушением на лице и туловище, обычно у детей с атопией. Такие бляшки часто меньшего размера и более округлые, чем очаги отрубевидного лишая.
• Pityrosporum-фолликулит вызывается тем же микроорганизмом, но проявляется розовыми или коричневыми папулами на спине. Пациент жалуется на зуд и шершавость кожи, при этом тест с КОН положительный.
Вариант отрубевидного лишая с гиперпигментацией у латиноамериканки При микроскопическом исследовании соскобов, взятых у пациентки, представленной на рисунке 34-5, отмечаются короткие нити мицелия, напоминающие макароны и округлые дрожжевые формы, похожие на мясные фрикадельки. Применялся краситель Swarz-Lamkins Микроскопичесая картина «макарон по-флотски», наблюдаемая после окрашивания кожного соскоба, взятого из очага отрубевидного лишая у молодой женщины, красителем Swarz-Lamkins свидетельствует о наличии микроорганизма «Malazessia furfur» (Pityrosporum) Pityrosporum - фолликулит на спине у мужчины, жалующегося на зуд
з) Лечение отрубевидного лишая (разноцветный лишай):
1. Местное лечение:
• Поскольку отрубевидный лишай протекает бессимптомно, лечение проводится, в основном, по косметическим соображениям.
• Основным методом лечения является местная терапия с использованием шампуня против перхоти, поскольку отрубевидный лишай вызывают микроорганизмы, являющиеся также причиной себореи и перхоти.
• Пациенты могут применять на пораженные участки лосьон или шампунь с 2% сульфида селена или шампунь с питирионом цинка ежедневно в течение 1-2 недель. Для достижения эффекта требуется раз личное время, однако исследования, позволяющие установить необходимое для действия препарата минимальное время, не проводились. Лосьон или шампунь обычно наносится на пораженные участки на 10 минут, затем препарат смывается под душем.
• В одном исследовании была подтверждена безопасность и высокая эффективность шампуня кетоконазола 2% (низорала) как метода лечения отрубевидного лишая при однократном или ежедневном применении в течение трех дней.
• При небольших участках поражения применяются местные противогрибковые препараты - кремы кетоконазола и клотримазола.
Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай)
2. Системное лечение отрубевидного лишая:
• Однократный пероральный прием 400 мг флюконазола давал наилучшие показатели клинического и микологического излечения с отсутствием рецидивов в течение 12 месяцев.
• Однократная доза флюконазола 300 мг в неделю в течение двух недель равна по эффективности однократному приему 400 мг кетоконазола в неделю в течение двух недель. Различий в эффективности, безопасности и переносимости лекарственного средства между этими двумя схемами лечения не обнаружено.
• Однократная доза 400 мг кетоконазола для лечения отрубевидного лишая безопасна и экономически эффективна по сравнению с приемом более дорогих противогрибковых препаратов нового поколения, таких как итраконазол'.
• Пероральный прием итраконазола в дозе 200 мг два раза в день в течение одного дня в месяц является эффективным и безопасным профилактическим лечением отрубевидного лишая.
• Данные о том, что для повышения эффективности лечения отрубевидного лишая после приема системных противогрибковых препаратов необходимо пропотеть, отсутствуют.
и) Консультирование врачом пациента. Пациентов следует предупредить о том, что измененный цвет кожи не восстановится сразу. Первым признаком успешного лечения является исчезновение шелушения. Дрожжевой микроорганизм в пятнах гипопигмеитации действует как солнцезащитный экран. Воздействие солнечного облучения ускорит нормализацию цвета кожи у пациентов с гипопигментацией.
к) Наблюдение пациента врачом. >Наблюдение после лечения не требуется за исключением торпидных и рецидивирующих случаев. При рецидивах проводится ежемесячная местная или системная терапия.
Читайте также:

