Изменение окраски кожи при раздражении
Обновлено: 22.04.2024
Синдром Рейно (СР) — это эпизодическое нарушение периферической циркуляции вследствие локальной артериальной вазоконстрикции (спазм) дигитальных артерий и кожных сосудов в ответ на воздействие холода или эмоциональный стресс. Клинически синдром проявляет
Синдром Рейно (СР) — это эпизодическое нарушение периферической циркуляции вследствие локальной артериальной вазоконстрикции (спазм) дигитальных артерий и кожных сосудов в ответ на воздействие холода или эмоциональный стресс. Клинически синдром проявляется резко очерченными изменениями цвета кожи пальцев кистей. В основе повышенного спазма сосудов лежит дефект центральных и локальных механизмов регуляции вазомоторных реакций.
Распространенность СР в общей популяции составляет 3–5% и различается между отдельными климатическими зонами [1]. Заболевание начинается преимущественно в подростковом или молодом возрасте и у женщин встречается чаще, чем у мужчин. Наблюдается тенденция к семейной агрегации заболевания.
Выделяют первичный и вторичный СР. Первичный, или идиопатический, СР характеризуется спазмом пальцевых артерий и терморегуляторных сосудов кожи при воздействии холода, без каких-либо признаков поражения сосудов. При вторичном СР наблюдается сочетание синдрома Рейно с симптомами других заболеваний.
Наиболее часто при СР поражаются кисти рук. Основным клиническим признаком СР является последовательная смена окраски кожи пальцев кистей на холоде. В начале приступа вазоспазма обычно появляется бледная окраска кожи, после чего в течение нескольких минут кожа приобретает синевато-фиолетовый оттенок. Вазоспазм обычно длится 15–20 мин и завершается быстрым восстановлением кровотока, о чем свидетельствует интенсивно розовая окраска кожи (реактивная гиперемия).
У некоторых больных приступы вазоспазма сопровождаются ощущением замерзания кистей, онемением и покалыванием в пальцах, которые проходят после восстановления кровотока. В фазе реактивной гиперемии больные могут чувствовать боль в пальцах кистей.
На ранних этапах заболевания изменения цвета кожи могут наблюдаться на дистальной фаланге одного или нескольких пальцев кистей. В дальнейшем область поражения охватывает все пальцы кистей и, возможно, стоп, при этом большие пальцы обычно остаются интактными. Вазоспазму могут подвергаться также сосуды кожи лица и других участков. В этих случаях можно наблюдать характерные изменения окраски кончика носа, губ и ушных раковин, а также кожи над коленными суставами. У отдельных больных в процесс вовлекаются и сосуды языка, что проявляется дизартрией во время приступа вазоспазма. При эпизодах вазоспазма может появляться мраморный рисунок на верхних и нижних конечностях — симптом, называемый сетчатым ливедо (livedo reticularis). Частота и продолжительность эпизодов вазоспазма могут варьировать как у различных больных, так и у одних и тех же пациентов в разное время года (зимой более интенсивные, чем летом).
Трехфазная перемена окраски кожи (побеление–посинение–покраснение) выявляется не во всех случаях; у части больных наблюдается двухфазное или однофазное изменение цвета. В зависимости от количества фаз изменения цвета кожи, выделяют достоверный и вероятный СР.
- Достоверный СР — повторные эпизоды двухфазного изменения окраски кожи на холоде.
- Вероятный СР — однофазное изменение окраски кожи, сопровождающееся онемением или парестезией под воздействием холода.
- СР нет — изменения окраски кожи под воздействием холода отсутствуют.
Более чем у 80% больных выявляется первичный СР. Для верификации первичного СР применяются диагностические критерии, предложенные E. V. Allen и G. E. Brown в 1932 г. и модифицированные в последние годы. Эти критерии, разработанные с учетом клинических и некоторых лабораторных показателей, а также результатов капилляроскопии ногтевого ложа, включают [2]:
- симметричность эпизодов вазоспазма;
- отсутствие заболеваний периферических сосудов;
- отсутствие гангрены, дигитальных рубчиков или повреждения тканей;
- нормальные капилляры ногтевого ложа;
- отсутствие АНФ и нормальное значение СОЭ.
Средний возраст развития СР составляет 14 лет; только у 27% больных болезнь дебютирует в возрасте старше 40 лет [3]. При первичном СР симптомы болезни обычно умеренно выражены, и только у 12% больных наблюдаются интенсивные эпизоды вазоспазма [4]. Приблизительно у 1/4 больных СР выявляется среди родственников первой линии [5].
Вместе с тем при большом числе состояний и заболеваний, ассоциирующихся с СР, он считается вторичным (таблица).
Наиболее часто вторичный СР ассоциируется с системной склеродермией, системной красной волчанкой, другими заболеваниями соединительной ткани, гематологическими нарушениями и приемом некоторых лекарств. При длительном наблюдении за больными, которым был поставлен предварительный диагноз первичного СР, удалось выявить, что у 13% из них на определенном этапе болезни развиваются признаки системного заболевания соединительной ткани (наиболее часто — системной склеродермии) [6].
Несмотря на идентичность клинических проявлений первичного и вторичного СР, при этих двух состояниях имеются некоторые различия в отдельных признаках. На вероятность вторичного характера СР указывают следующие признаки:
- поздний возраст начала;
- мужской пол;
- болезненные эпизоды вазоспазма с признаками тканевой ишемии (изъязвления);
- асимметричный характер атак;
- наличие признаков другого заболевания;
- лабораторные признаки аутоиммунных или сосудистых заболеваний;
- выявление АНФ;
- редукция и дилатация капилляров при капилляроскопии ногтевого ложа;
- распространенный характер СР, охватывающий проксимальные по отношению к пальцам кистей и стоп участки.
Вторичный СР развивается обычно в возрасте старше 30 лет, отличается более выраженными и болезненными эпизодами вазоспазма, структурными изменениями капилляров [7]. АНФ имеет относительно низкую прогностическую ценность для заболеваний соединительной ткани (30%), тогда как выявление специфических аутоантител значительно повышает вероятность вторичного характера СР [6, 8, 9]. Приблизительно у 15–20% больных СР, у которых выявляются специфические аутоантитела и/или капилляроскопические изменения, но отсутствуют симптомы заболеваний соединительной ткани, в дальнейшем (обычно в течение двух лет) развивается то или иное заболевание соединительной ткани [10, 11].
У всех больных со впервые выявленным СР необходимо проводить специальные исследования с целью дифференциальной диагностики первичного и вторичного характера патологии.
В первую очередь следует уточнить:
- имеются ли у пациента симптомы заболеваний соединительной ткани, с которыми наиболее часто ассоциируется СР (артриты, миалгии, лихорадка, «сухой» синдром, кожная сыпь, кардиопульмональные нарушения);
- принимает ли больной на момент исследования какие-либо препараты, особенно химиотерапевтические средства;
- подвергается ли больной вибрации или другим механическим воздействиям, травмирующим кисти;
- связаны ли эпизоды синдрома Рейно с определенными позиционными изменениями.
Необходимо учитывать, что клинические признаки ассоциированного с СР заболевания могут развиться по истечении нескольких месяцев или лет после начала СР. Наиболее объективным и специфичным инструментальным методом дифференциальной диагностики первичного и ассоциированного с системными заболеваниями соединительной ткани (прежде всего с системной склеродермией) СР является капилляроскопия ногтевого ложа. В норме капилляроскопическая картина представляет собой правильный ряд равномерно распределенных по краю ногтевого ложа и одинакового размера капилляров. При системной склеродермии, с которой наиболее часто ассоциируется СР, изменения количества капилляров (редукция) и их размеров (дилатация) появляются на ранних стадиях и часто предшествуют развитию клинических признаков заболевания.
Дифференциальная диагностика СР
Повышенная чувствительность к холоду характерна для популяции в целом. Холодная кожа или неочерченная крапчатость кожи пальцев, кистей и конечностей считаются нормальным ответом на воздействие холода. У больных СР, помимо повышенной чувствительности, под влиянием холода эпизодически наблюдаются побледнение и цианоз дистальных отделов пальцев. СР следует отличать от акроцианоза — состояния, характеризующегося продолжительным цианозом кистей или стоп, который усиливается под влиянием холода.
Повышенную чувствительность к холоду могут вызвать карпальный туннельный синдром и другие невропатии. При дифференциальной диагностике следует учитывать такие состояния, как криопротеинемии, диспротеинемии, контакт с поливинилхлоридом, наличие опухоли или гипотиреоза. Если признаки заболевания проявляются асимметрично, необходимо провести исследования для выявления окклюзивных заболеваний крупных сосудов. Атеросклероз не сопровождается типичными симметричными признаками СР, но в ряде случаев проявляется перемежающейся хромотой при нагрузках, асимметричным поражением конечности, изолированной или персистирующей дигитальной ишемией. Васкулиты, эмболии или другие окклюзивные поражения сосудов могут приводить к критической ишемии, но не к развитию типичного СР. Имеются доказательства того, что СР может служить клиническим проявлением генерализованных вазоспастических заболеваний, таких как стенокардия Принцметал и мигрень [12].
Сетчатое ливедо наблюдается также при васкулитах, антифосфолипидном синдроме и окклюзивных заболеваниях периферических сосудов, при которых, в отличие от СР, этот признак имеет устойчивый характер.
На замерзание конечностей, их онемение и покалывание довольно часто жалуются больные с заболеваниями периферических сосудов, сопровождающимися снижением кровотока и ишемией. При СР, в отличие от заболеваний периферических сосудов, указанные симптомы наблюдаются только во время вазоспазма и полностью проходят после восстановления исходного кровотока.
Лечение СР
Общие рекомендации для больных первичным и вторичным СР:
- следует избегать длительного пребывания на холоде, в том числе в неотапливаемом и сыром помещении;
- необходимо носить рукавицы вместо перчаток, хуже сберегающих тепло, головной убор и теплое нижнее белье;
- следует отказаться от курения, потребления кофе и кофеинсодержащих напитков;
- необходимо овладеть приемами, с помощью которых можно уменьшить длительность эпизодов вазоспазма (согревание кистей в теплой воде или подмышечной области, быстрые круговые движения кистей и др.).
Соблюдения указанных рекомендаций часто бывает достаточно для лечения больных первичным СР.
Дигитальные артерии и терморегуляторные сосуды кожи находятся преимущественно под симпатическим адренергическим контролем. Эмоциональный стресс может спровоцировать дигитальный вазоспазм, а состояние тревоги часто усиливает индуцированные холодом атаки Рейно [13]. В таких случаях бывает полезным назначение седативных средств. Важно избегать применения препаратов, которые могут вызвать вазоконстрикцию (симпатомиметики, клонидин, эрготамин, агонисты серотониновых рецепторов и др.). Курение может редуцировать пальцевой кровоток, вследствие чего больным СР следует отказаться от этой привычки.
Медикаментозное лечение СР
В случаях частых и продолжительных эпизодов вазоспазма при первичном СР и у больных вторичным СР необходимо назначение лекарственной терапии. Для лечения СР применяют препараты с вазодилатирующим действием или средства, влияющие на реологические свойства крови.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов обладают наибольшим вазодилатационным потенциалом. Препаратами выбора являются дигидропиридиновые производные — нифедипин, амлодипин, исрадипин и фелодипин. Обладающий кратковременным действием нифедипин в разовой дозе 10–20 мг при 3-кратном ежедневном приеме значительно уменьшает частоту и выраженность, а в некоторых случаях и продолжительность эпизодов вазоспазма [15]. Однократный прием 5–20 мг нифедипина достаточно эффективно предупреждает индуцированный холодом вазоспазм при приеме за 15–20 мин до воздействия холода. При назначении нифедипина наблюдается достоверное повышение кожного и мышечного кровотока [16]. Приблизительно у 1/3 больных на фоне приема нифедипина развиваются побочные эффекты, среди них наиболее часто встречаются артериальная гипотония, головная боль, гиперемия, тахикардия, отеки голеней. Уменьшение побочных эффектов возможно при назначении ретардных форм нифедипина в суточной дозе 20–40 мг [17]. У больных первичным СР, по сравнению со вторичным, терапевтический эффект препарата обычно проявляется в большей степени. При длительном приеме нифедипина в больших дозах возможны парестезии, боли в мышцах, а также развитие толерантности и уменьшение лечебного действия препарата.
Наряду с нифедипином, в лечении СР с успехом применяются и другие производные дигидропиридина — амлодипин, исрадипин и фелодипин, которые относятся к длительно действующим препаратам [18]. Амлодипин назначается один раз в день в дозе 5 мг, при недостаточном эффекте суточная доза может быть повышена до 10 мг. Наиболее распространенным побочным эффектом амлодипина является отек лодыжек. Исрадипин назначается в дозе 2,5 мг 2 раза в день. Побочные эффекты в виде головных болей и гиперемии обычно носят умеренно выраженный характер. Фелодипин применяют в дозе 10 мг 1 раз в сут, преимущественно в виде лекарственных форм, обеспечивающих постепенное высвобождение лекарственного вещества. Блокаторы кальциевых каналов подавляют активацию тромбоцитов, что также оказывает благоприятное действие при СР [19].
При наличии противопоказаний или непереносимости блокаторов кальциевых каналов для лечения СР применяются вазодилататоры других лекарственных групп.
Назначение симпатолитических препаратов обосновано тем, что адренергическая стимуляция играет важную роль в вазоконстрикции. Празозин достоверно уменьшает выраженность и частоту вазоспазма у больных с первичным СР [20].
Простагландины оказывают комплексное физиологическое воздействие, в частности речь идет о вазодилатации, антиоксидантном действии, подавлении агрегации тромбоцитов и др.
Алпростадил (вазапростан) при ежедневных в/в инфузиях 20–40 мкг препарата в 200 мл изотонического раствора NaCl в течение 15–20 дней достоверно уменьшает как частоту, так и интенсивность вазоспазма у больных с первичным и вторичным СР [21].
Илопрост уменьшает число атак в неделю и интенсивность вазоспазма у больных первичным и вторичным (ассоциированным с системной склеродермией) СР в среднем на 39 и 35% соответственно [22].
Пентоксифиллин обладает антиагрегационным и слабым вазодилатационным действием. Назначается в комбинации с другими сосудорасширяющими препаратами на длительное время.
В лечении СР применяется ряд вазодилататоров (нитроглицерин трансдермальный, гидралазин, папаверин, миноксидил), которые могут быть эффективными у отдельных больных. Однако частое развитие побочных эффектов (системная гипотензия, головная боль) ограничивает применение этих препаратов. Результаты исследований эффективности ингибиторов ангиотензинпревращающего фермента у больных СР весьма противоречивы, в настоящее время препараты этой группы не нашли широкого применения в клинической практике.
Ксантинола никотинат назначается в таблетках по 150 мг 3 раза в день. Длительность приема, с учетом переносимости и противопоказаний к его назначению (как и других препаратов никотиновой кислоты), устанавливается индивидуально и определяется эффективностью и переносимостью средства.
Лекарственная терапия СР имеет некоторые ограничения, включая недостаточный ответ, развитие толерантности при длительном применении, развитие ряда побочных эффектов, многие из которых становятся причиной отмены того или иного препарата. При неэффективности консервативной терапии с целью уменьшения проявлений СР возможно хирургическое лечение — локальная дигитальная симпатэктомия. Однако продолжительность и ожидаемая выраженность лечебного эффекта симпатэктомии до сих пор не уточнены, в связи с чем их трудно прогнозировать. Предполагаемая эффективность симпатэктомии может быть оценена в дооперационный период с помощью фармакологической симпатэктомии.
В большинстве случаев СР представляет собой заболевание, характеризующееся благоприятным прогнозом и стабильным течением. В дебюте заболевания, особенно при наличии факторов риска вторичного характера СР, все больные СР подлежат диспансеризации и врачебному осмотру один раз в год. Пациенты должны быть предупреждены о необходимости дополнительного визита к врачу при появлении новых симптомов, указывающих на возможное развитие заболеваний, с которыми наиболее часто ассоциируется СР, прежде всего системных заболеваний соединительной ткани.
По вопросам литературы обращайтесь в редакцию.
Р. Т. Алекперов, доктор медицинских наук
Институт ревматологии РАМН, Москва
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
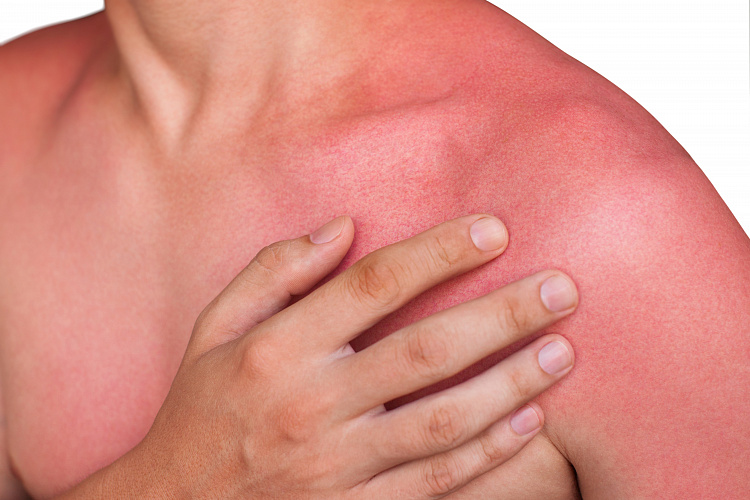
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
- употребление продуктов-аллергенов;
- неправильный уход за кожей;
- повышенная нервная возбудимость;
- аллергия любого происхождения;
- эндокринные нарушения;
- венерические болезни;
- вирусные, бактериальные или грибковые инфекции;
- перегрев;
- переохлаждение;
- повышенная чувствительность сосудов;
- заболевания кожи;
- употребление некоторых медикаментов;
- укусы насекомых;
- ожоги;
- стресс;
- возрастные изменения;
- наследственная предрасположенность;
- воздействие химикатов.
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.
В обзоре приводятся современные сведения по диагностике и терапии дермографической крапивницы (ДК). Антигистаминные препараты 2-го поколения являются средствами выбора для терапии ДК. К возможным альтернативным и потенциально эффективным средствам относят
The overview gives the modern data on diagnostics and therapy of dermographic nettle rash (DNR). 2nd generation antihistamin preparations are choice options for DNR therapy. Omalizumab and phototherapy are considered alternative and potentially effective preparations.
Хроническая крапивница сопровождается появлением зудящих волдырей и/или ангиоотеков в течение более 6 недель. Она может быть спонтанной или индуцированной. К последней относятся симптоматический/уртикарный дермографизм (син. urticaria factitia, механическая крапивница, дермографическая крапивница (ДК)), холодовая, отсроченная от давления, солнечная, тепловая, холинергическая, контактная крапивница и вибрационный ангиоотек.
В широком понимании дермографизм — это локальная реакция сосудов кожи в виде полос разного (обычно красного или белого) цвета на месте штрихового механического раздражения кожи. Изменение цвета кожи в месте механического воздействия при дермографизме обусловлено реакцией (спазмом или расширением) артериальных и венозных сосудов кожи.
Говоря о дермографизме по отношению к крапивнице, подразумевается состояние, при котором зуд и волдыри возникают в течение нескольких минут после механического раздражения кожи, например, тупым предметом или одеждой. Принято разделять дермографизм на уртикарный, т. е. симптоматический с развитием реакции «волдырь–эритема–зуд» в области раздражения кожи, и неуртикарный (белый, красный и черный).
Отдельно рассматривается простой дермографизм, который возникает у 2–5% здоровых лиц в ответ на значительное (среднее и сильное) механическое раздражение кожи в виде эритемы и волдырей в области контакта. Несмотря на отсутствие зуда (важный диагностический признак состояния), реакция может быть достаточно заметной. Предполагают, что такой ответ связан с физиологической гиперреакцией кожи. Лечение в данном случае, как правило, не требуется.
В отличие от простого дермографизма при ДК практически всегда наблюдаются как зуд, так волдыри и эритема, а для появления реакции часто требуется раздражение кожи слабой силы.
ДК считается самой частой формой индуцированной крапивницы с распространенностью 4,2–17% и средней продолжительность около 6 лет. ДК наиболее часто встречается в молодом возрасте, может протекать вместе с другими видами заболевания, например хронической спонтанной крапивницей, и может приводить к значительному снижению качества жизни.
Как и при других видах крапивницы, патогенез ДК связан с дегрануляцией тучных клеток и высвобождением биологически активных веществ, в первую очередь гистамина, что приводит к симптомам заболевания. В настоящее время предполагается, что к дегрануляции тучных клеток приводит образование антигена («аутоаллергена»), выделяющегося при механической стимуляции кожи, что вызывает образование специфических IgE-антител, направленных против этого антигена. Обсуждается роль IgG/IgM-антител.
ДК, как правило, носит идиопатический характер. В других случаях заболевание может возникать в преходящей непродолжительной форме после приема некоторых лекарств, например пенициллина и фамотидина, при чесотке, мастоцитозе, дерматомиозите, травмах, например от кораллового рифа, в местах укуса/ужаления насекомых.
ДК проявляется в виде типичных волдырей и зуда, повторяющих след раздражающего объекта. Проявления реакции нарастают в течение 5–10 мин после воздействия стимула и разрешаются за 30–60 мин (рис. 1). Иногда пациент может жаловаться на выраженный зуд даже при отсутствии видимых высыпаний и отеков на коже. Волдыри могут быть различной формы: продолговатыми, линейными, квадратными, в форме бриллианта и т. п. Часто высыпания появляются в местах трения, сдавления одеждой (например, нижним бельем), при ношении часов, носков, а также вокруг пояса и иногда при купании под душем или при последующем вытирании полотенцем. Прикосновение к лицу, расчесывание, трение слегка зудящих век или губ могут приводить к дермографическому ангиоотеку.
_575.jpg)
Диагностика
Для подтверждения диагноза необходимо провести провокационный тест. Желательно, чтобы пациент прекратил прием антигистаминных препаратов (АГП) не менее чем за 2–3 дня до исследования.
Для точной диагностики дермографизма применяется откалиброванный инструмент — дермографометр. Он имеет вид ручки со стальным гладким наконечником 0,9 мм в диаметре (рис. 2). Давление на наконечнике можно изменять с помощью поворота винта на верхушке инструмента. Значения шкалы от 0 до 15 равны соответствующим значениям давления наконечника от 20 до 160 г/мм 2 .
С помощью дермографометра осуществляется штриховое раздражение кожи в области верхней части спины в виде трех параллельных линий (до 10 см длиной) с давлением 20, 35 и 60 г/мм2 соответственно. Положительный результат в случае ДК будет появляться в области провокации в течение 10–15 мин в виде линейных зудящих волдырных высыпаний и эритемы при давлении 36 г/мм 2 (353 кПа) или менее. Уртикарная реакция без зуда при провокации 60 г/мм 2 (589 кПа) или более свидетельствует о простом дермографизме. Результат оценивается через 10 мин после тестирования.
Когда дермографометр недоступен, тест можно провести, используя любой гладкий тупой предмет, например шариковую ручку или деревянный шпатель (рис. 3). Комбинация зуда, волдыря и эритемы подтверждает диагноз. Недавно был разработан новый прибор для провокационного тестирования — FricTest®. Этот простой и недорогой инструмент позволяет достоверно подтвердить диагноз ДК.
.jpg)
Обзор современных методов лечения
После установления диагноза нужно объяснить пациенту механизм развития заболевания, рекомендовать исключение провоцирующих факторов, таких как механическое раздражение кожи, и уточнить возможность снижения выраженности стресса, тревожности.
Гистамин — главный медиатор, который участвует в развитии симптомов ДК, поэтому заболевание обычно хорошо поддается терапии антигистаминными препаратами (АГП), как и другие формы крапивницы. Цель лечения — снизить выраженность зуда и высыпаний, насколько это возможно, хотя даже на фоне терапии незначительные эритема и зуд могут сохраняться.
Желательно начинать терапию со стандартных суточных доз неседативных АГП 2-го поколения (препараты выбора), от применения которых в большинстве случаев наблюдается хороший эффект. Schoepke и соавт. отметили улучшение течения ДК у более 49% больных, получающих АГП. Препараты можно назначать на несколько месяцев, если заболевание течет длительно, или по потребности при эпизодическом появлении симптомов. Поскольку зуд, как правило, усиливается в определенное время суток, чаще к вечеру, можно рекомендовать прием антигистаминного препарата за 1 ч до его пика, в т. ч. АГП 1-го поколения, обладающих седативным эффектом, таких как гидроксизин. При более тяжелом течении заболевания возможно применение off-label высоких суточных доз АГП (в этом случае препараты назначаются с интервалом 12, а не 24 ч). Может потребоваться комбинация двух и более АГП.
Дополнительный эффект может появиться при добавлении к лечению блокаторов Н2-рецепторов гистамина, таких как ранитидин, фамотидин или циметидин. Тем не менее, эффективность такого лечения показана не во всех исследованиях.
Омализумаб, моноклональные анти-IgE-антитела успешно применяли для лечения больных индуцированной крапивницей, включая ДК, в дозе 150–300 мг. Многие пациенты отметили полное разрешение симптомов заболевания в течение нескольких дней после первой инъекции. Значимых побочных эффектов выявлено не было.
Есть положительный опыт применения кетотифена. В отдельных исследованиях ученые отметили эффективность ультрафиолетового облучения и ПУВА-терапии. Тем не менее, у большинства пациентов улучшение было кратковременным и симптомы ДК возобновлялись через 2–3 дня после прекращения фототерапии.
Lawlor и соавт. не отметили значимого улучшения течения ДК при лечении блокатором кальциевых каналов нифедипином.
Эффективность антилейкотриеновых препаратов, циклоспорина и в/в иммуноглобулина, которые применяются при других видах крапивницы, пока неизвестна.
Заключение
Таким образом, ДК может приводить к снижению качества жизни, но не является жизнеугрожающим заболеванием и имеет благоприятный прогноз. Диагноз заболевания выставляется на основании клинической картины и результатов провокационных тестов. При отсутствии видимой причины ДК важно подобрать и продолжать адекватную терапию до наступления спонтанной ремиссии. Препаратами выбора являются АГП 2-го поколения с возможным увеличением их дозы и/или назначением альтернативного лечения (например, омализумаб, блокаторы Н2-рецепторов гистамина) в устойчивых и тяжелых случаях. Необходимы дальнейшие исследования для разработки патогенетически обоснованных методов лечения ДК.
Литература
- Zuberbier T., Aberer W., Asero R., Bindslev-Jensen C., Brzoza Z., Canonica G. W., Church M. K., Ensina L. F., Gimenez-Arnau A., Godse K., Goncalo M., Grattan C., Hebert J., Hide M., Kaplan A., Kapp A., Abdul Latiff A. H., Mathelier-Fusade P., Metz M., Nast A., Saini S. S., Sanchez-Borges M., Schmid-Grendelmeier P., Simons F. E., Staubach P., Sussman G., Toubi E., Vena G. A., Wedi B., Zhu X. J., Maurer M. The EAACI/GA (2) LEN/EDF/WAO Guideline for the definition, classification, diagnosis, and management of urticaria: the 2013 revision and update // Allergy. 2014; 69: 868–887.
- Донцов Р. Г., Урываев Ю. В. Дермография у здоровых: зависимость типов реакций кожных сосудов от силы раздражения // Рос. физиол. журн. 2006: 232–237.
- Taskapan O., Harmanyeri Y. Evaluation of patients with symptomatic dermographism // J Eur Acad Dermatol Venereol. 2006; 20: 58–62.
- Breathnach S. M., Allen R., Ward A. M., Greaves M. W. Symptomatic dermographism: natural history, clinical features laboratory investigations and response to therapy // Clin Exp Dermatol. 1983; 8: 463–476.
- Silpa-archa N., Kulthanan K., Pinkaew S. Physical urticaria: prevalence, type and natural course in a tropical country // J Eur Acad Dermatol Venereol. 2011; 25: 1194–1199.
- Humphreys F., Hunter J. A. The characteristics of urticaria in 390 patients // Br J Dermatol. 1998; 138: 635–668.
- Kozel M. M., Mekkes J. R., Bossuyt P. M., Bos J. D. The effectiveness of a history-based diagnostic approach in chronic urticaria and angioedema // Arch Dermatol. 1998; 134: 1575–1580.
- Schoepke N., Mlynek A., Weller K., Church M. K., Maurer M. Symptomatic dermographism: an inadequately described disease // J Eur Acad Dermatol Venereol. 2015; 29: 708–712.
- Zuberbier T., Grattan C., Maurer M. Urticaria and Angioedema // Dordrecht: Springer. 2010: 1 online resource (156 p.).
- Horiko T., Aoki T. Dermographism (mechanical urticaria) mediated by IgM // Br J Dermatol. 1984; 111: 545–550.
- Grimm V., Mempel M., Ring J., Abeck D. Congenital symptomatic dermographism as the first symptom of mastocytosis // Br J Dermatol. 2000; 143: 1109.
- Rahim K. F., Dawe R. S. Dermatomyositis presenting with symptomatic dermographism and raised troponin T: a case report // J Med Case Rep. 2009; 3: 7319.
- Колхир П. В. Крапивница и ангиоотек. М.: Практическая медицина, 2012.
- James J., Warin R. P. Factitious wealing at the site of previous cutaneous response // Br J Dermatol. 1969; 81: 882–884.
- Borzova E., Rutherford A., Konstantinou G. N., Leslie K. S., Grattan C. E. Narrowband ultraviolet B phototherapy is beneficial in antihistamine-resistant symptomatic dermographism: a pilot study // J Am Acad Dermatol. 2008; 59: 752–757.
- Schoepke N., Abajian M., Church M. K., Magerl M. Validation of a simplified provocation instrument for diagnosis and threshold testing of symptomatic dermographism // Clin Exp Dermatol. 2015; 40: 399–403.
- Колхир П. В., Кочергин Н. Г., Косоухова О. А. Антигистаминные препараты в лечении хронической крапивницы: обзор литературы // Лечащий Врач. 2014: 25.
- Boyle J., Marks P., Gibson J. R. Acrivastine versus terfenadine in the treatment of symptomatic dermographism — a double-blind, placebo-controlled study // J Int Med Res. 1989; 17 Suppl 2: 9B-13B.
- Matthews C. N., Boss J. M., Warin R. P., Storari F. The effect of H1 and H2 histamine antagonists on symptomatic dermographism // Br J Dermatol. 1979; 101: 57–61.
- Sharpe G. R., Shuster S. In dermographic urticaria H2 receptor antagonists have a small but therapeutically irrelevant additional effect compared with H1 antagonists alone // Br J Dermatol. 1993; 129: 575–579.
- Metz M., Altrichter S., Ardelean E., Kessler B., Krause K., Magerl M., Siebenhaar F., Weller K., Zuberbier T., Maurer M. Anti-immunoglobulin E treatment of patients with recalcitrant physical urticaria // Int Arch Allergy Immunol. 2011; 154: 177–180.
- Vieira Dos Santos R., Locks Bidese B., Rabello de Souza J., Maurer M. Effects of omalizumab in a patient with three types of chronic urticaria // Br J Dermatol. 2014; 170: 469–471.
- Metz M., Ohanyan T., Church M. K., Maurer M. Retreatment with omalizumab results in rapid remission in chronic spontaneous and inducible urticaria // JAMA Dermatol. 2014; 150: 288–290.
- Cap J. P., Schwanitz H. J., Czarnetzki B. M. Effect of ketotifen in urticaria factitia and urticaria cholinergica in a crossover double-blind trial // Hautarzt. 1985; 36: 509–511.
- Logan R. A., O’Brien T. J., Greaves M. W. The effect of psoralen photochemotherapy (PUVA) on symptomatic dermographism // Clin Exp Dermatol. 1989; 14: 25–28.
- Lawlor F., Ormerod A. D., Greaves M. W. Calcium antagonist in the treatment of symptomatic dermographism. Low-dose and high-dose studies with nifedipine // Dermatologica. 1988; 177: 287–291.
О. Ю. Олисова, доктор медицинских наук, профессор
Н. Г. Кочергин, доктор медицинских наук, профессор
О. А. Косоухова,
П. В. Колхир 1 , кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
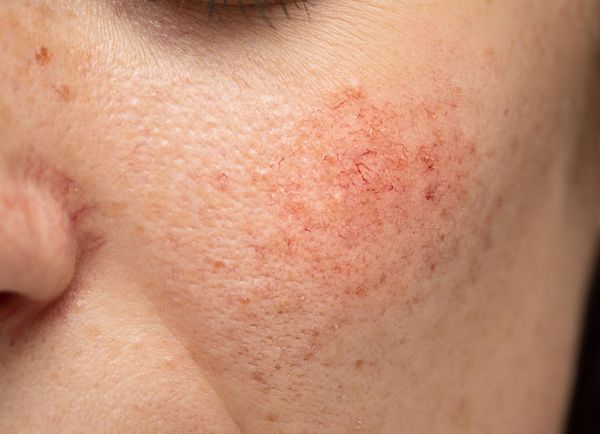
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
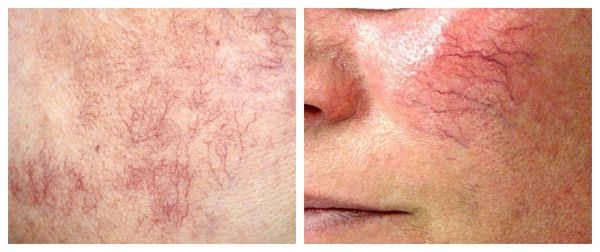
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
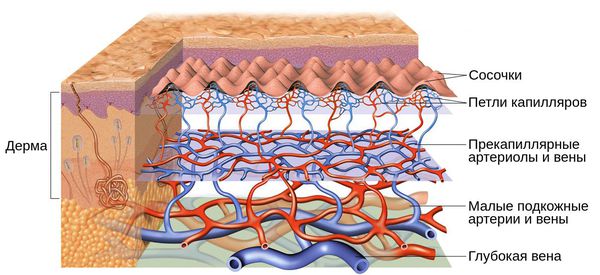
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
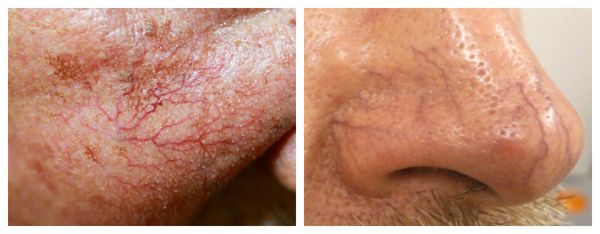
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
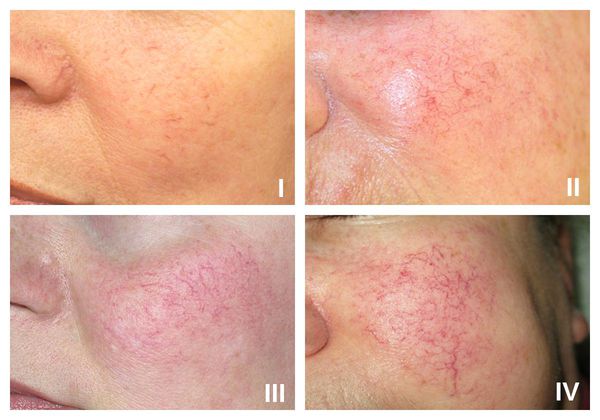
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
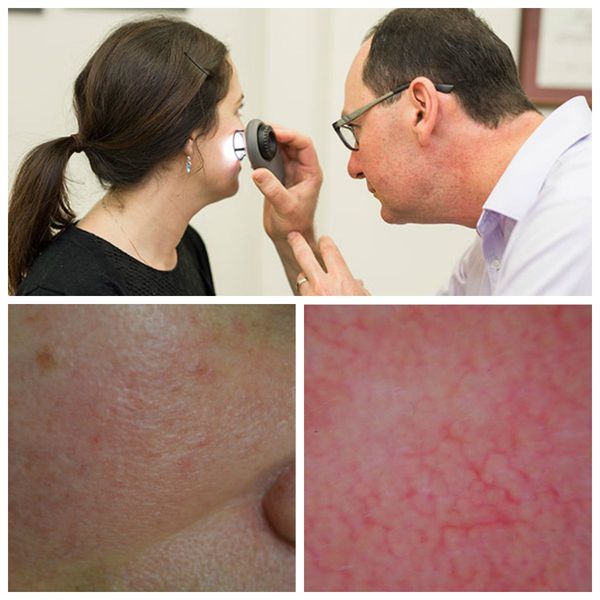
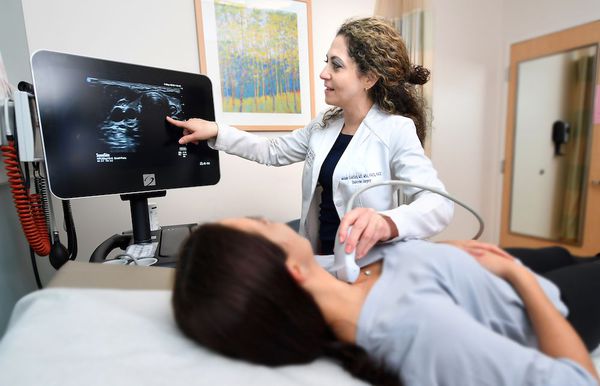
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
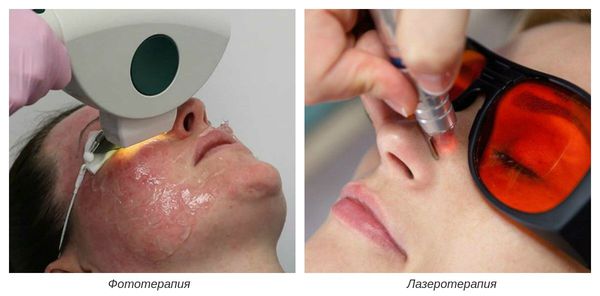
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Дермографическая крапивница – дерматологическое заболевание неясной этиологии, характеризующееся развитием кожных реакций в виде покраснения и появления волдырей в ответ на механические раздражения. Ее симптомы характерны для остальных разновидностей уртикарии – появление эритемы, высыпаний, кожного зуда, однако такие явления возникают в ответ на физическое давление, например от одежды, ремня сумки или других предметов. Диагностика дермографической крапивницы сводится к проведению специальных кожных тестов и оценке их результатов. Лечения в легких случаях не требуется, при более серьезных формах назначаются антигистаминные средства, проводится терапия сопутствующих заболеваний.

Общие сведения
Дермографическая крапивница, или уртикарный дермографизм – один из вариантов аномальной реакции кожи на механические раздражители. Согласно данным медицинской статистики, является одним из наиболее распространенных вариантов крапивницы, опережая даже ее аллергическую форму. От дермографической крапивницы страдает, по некоторым сведениям, почти 5% населения Земли, что является очень высоким показателем, однако к дерматологу обращается лишь незначительное число пациентов. Это связано с тем, что большинство случаев этого состояния имеют довольно слабо выраженные симптомы, и многие больные попросту их не замечают или не считают необходимым обращаться к специалисту. Исследование механизмов развития дермографической крапивницы происходит до сих пор, однако достоверных гипотез по этому поводу пока нет. В некоторых случаях был доказан ее генетический характер с аутосомно-доминантным механизмом наследования.

Причины дермографической крапивницы
Этиология дермографической крапивницы на сегодняшний момент точно неизвестна, предполагается, что заболевание является гетерогенным состоянием, к развитию которого может привести множество факторов. Это объясняет высокую распространенность данного типа уртикарии среди разных национальностей и рас. Для некоторых случаев заболевания была доказана роль наследственного фактора, также подмечено, что дермографическая крапивница может развиваться на фоне эмоциональных стрессов, эндокринных расстройств, после перенесенных вирусных заболеваний. Но большинство случаев этого состояния относят к так называемой идиопатической дермографической крапивнице – так как их этиология неизвестна.
Механизм развития покраснений и высыпаний при уртикарном дермографизме аналогичен другим типам крапивницы – происходит активация лаброцитов (тучных клеток) кожи с выделением гистамина и других биологически активных соединений. Они расширяют артериолы, повышают проницаемость сосудистой стенки, замедляют резорбцию тканевой жидкости, приводя к отеку, а также раздражают рецепторы кожи, вызывая ощущение зуда. Однако главным секретом дермографической крапивницы остается тот факт, почему и как именно активируются лаброциты кожи – предполагается, что из-за генетических или обменных факторов их мембрана становится нестабильной, и их дегрануляция происходит при простом механическом воздействии.
Другие дерматологи утверждают, что и у здорового человека при механическом воздействии на ткани происходит активация небольшого количества тучных клеток. Однако количество выделяемых биологически активных веществ при этом столь мало, что не может вызвать сильной реакции. Тогда как у больных дермографической крапивницей по тем или иным причинам сильно повышается чувствительность тканей к гистамину, поэтому даже его микроскопические количества способны вызвать уртикарию. Иными словами, приверженцы этой гипотезы полагают, что проблема уртикарного дермографизма заключается не в лаброцитах, а нарушениях реактивности тканей организма. Вполне возможно, что в развитии дермографической крапивницы играют роль оба вышеописанных механизма.
Симптомы дермографической крапивницы
Дермографическая крапивница наиболее часто проявляется развитием эритемы, высыпаниями в виде волдырей, кожным зудом на тех участках, которые подверглись механическому воздействию – от швов одежды, ремней сумки. В некоторых случаях причиной развития таких симптомов может быть незначительный удар по телу, проведение по коже пальцем или другим предметом с легким нажатием – иногда на кожных покровах даже можно таким образом «рисовать». Высыпания и покраснения при дермографической крапивнице могут сохраняться от нескольких часов до нескольких дней, после чего бесследно исчезают при отсутствии повторных физических воздействий. Никаких атрофических или иных последствий на коже даже при многократных высыпаниях не наблюдается.
Некоторые формы так называемой «аллергии на воду» (в дерматологии носит название «аквагенной крапивницы») на самом деле являются разновидностью уртикарного дермографизма. При этом после посещения душа у больного проявляются эритема в виде продольных полос, кожный зуд, высыпания в виде волдырей. Доказано, что это обусловлено механическим воздействием струй воды на кожные покровы, то есть причина развития таких симптомов такая же, как и при дермографической крапивнице. Во многих случаях проявления этого состояния могут наблюдаться на фоне эндокринных расстройств, проблем с желудочно-кишечным трактом, глистных инвазий и некоторых других патологий.
Диагностика дермографической крапивницы
Определение дермографической крапивницы не представляет особых проблем – как правило, используется диагностический тест в виде воздействия на кожу твердым предметом с последующей оценкой результатов через 2, 12 или 48 часов. Лучше всего для этой цели использовать специальный прибор – дермографометр, который позволяет дозировать степень нажатия на кожные покровы и таким образом выявить тот порог раздражения, который приводит к появлению высыпаний. Кроме того, можно использовать другие виды воздействий – холодом, теплом, водой (смачивание влажной салфеткой). Это необходимо для дифференциальной диагностики дермографической крапивницы от других видов уртикарии.
Общие анализы, такие как исследование картины крови, редко отражают какие-нибудь изменения при дермографической крапивнице. Лишь в крайне тяжелых и длительно протекающих случаях заболевания возможно незначительное повышение уровня эозинофилов; в то же время сильная эозинофилия на фоне таких кожных проявлений свидетельствует о глистной инвазии, что может быть провоцирующим фактором уртикарного дермографизма. Помимо дерматолога, больному дермографической крапивницей желательно пройти обследование у гастроэнтеролога, эндокринолога и аллерголога-иммунолога – вполне возможно, что кожные проявления являются следствием скрытых внутренних патологий.
Лечение и прогноз дермографической крапивницы
Как правило, в легких случаях дермографической крапивницы лечения не требуется – высыпания и эритема самопроизвольно и бесследно исчезают через несколько часов после своего возникновения. Однако в более тяжелых случаях может понадобиться назначение антигистаминных средств – их принимают либо разово при появлении высыпаний, либо систематически - при рецидивирующих и хронических формах. К этой группе препаратов относят лоратадин, цетиризин и другие лекарственные средства. К профилактическим препаратам относят также кетотифен, который способен стабилизировать мембраны тучных клеток и затруднить выход гистамина в ткани, однако он неодинаково эффективен у разных пациентов. Если дермографическая крапивница была спровоцирована иным заболеванием, то при его лечении кожные проявления также будут уменьшаться.
Прогноз дермографической крапивницы чаще всего благоприятный – при правильном лечении (в том числе и провоцирующих заболеваний) может наступить даже полное выздоровление. Но в большинстве случаев пациентам достаточно только ослабления выраженности симптомов, простое и временное покраснение кожи, пропадающее за пару часов, их не тревожит. Также желательно избегать эмоциональных стрессов, которые могут усугубить протекание дермографической крапивницы.
Читайте также:

