Из за чего у людей темный цвет кожи
Обновлено: 17.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

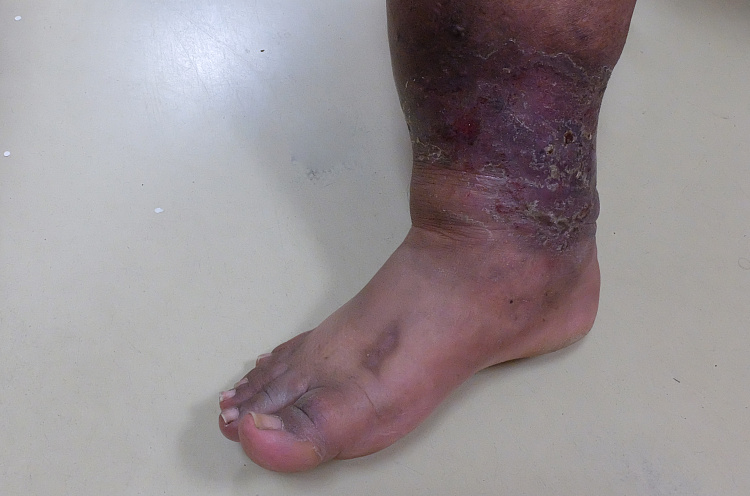
Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Разнообразие человеческой внешности и форм, веками интересовало биологов и косметологов, но спустя почти 100 лет после того, как Уильям Бейтсон ввел термин «генетика» в 1906 году, гены, лежащие в основе этого разнообразия, остаются неразгаданной загадкой. Один из самых очевидных фенотипов, которые отличают представителей нашего вида, это различия в пигментации кожи. Они являются одними, из самых загадочных.
Существует огромный диапазон цветов кожи человека, они могут быть связаны с климатом, континентами или культурами, но мы очень мало знаем об основной генетической архитектуре. Является ли число общих генов цвета кожи ближе к 5, 50, или 500?
Приводят ли к усилению или потери функции для небольшого набора генов к фенотипов на противоположных концах пигментного спектра? Происходило ли влияние естественного отбора на сходные фенотипы пигментации, независимо друг от друга, по сходным путям? И должны ли мы, наконец, заботиться о генетике пигментации человека, если это всего лишь кожа?
Почему мы должны заботиться о коже?
С клинической точки зрения, недостаточная защита от солнечного света, оказывает серьезное влияние на здоровье человека. В Австралии кумулятивная заболеваемость раком кожи, в течение всей жизни, приближается к 50%, однако оксюморонная индустрия «умного загара» продолжает расти, и существуют противоречивые мнения относительно степени влияния различных типов меланина на восприимчивость к ультрафиолетовому (УФ) излучению.
На другом конце спектра, неадекватное воздействие солнечного света, приводящее к дефициту витамина D и рахиту. Это было вылечено благодаря достижениям в области питания, достигнутым в начале 19-века. В обоих случаях, понимание генетической архитектуры цвета кожи человека, вероятно обеспечит более глубокое понимание, лежащих в основе биологических механизмов, внутренних органов и сосудов . И ещё может быть, мутационные горячие точки в гене TP53 помогли информировать общество о рисках табака.
С точки зрения фундаментальной науки, изменение цвета кожи человека, предоставляет беспрецедентную возможность клеточным биологам, генетикам и антропологам узнать больше о биогенезе и движении субклеточных органелл. Для того, чтобы лучше охарактеризовать связь между генотипическим и фенотипическим разнообразием, чтобы дополнительно исследовать человека истоки и понять, как недавняя эволюция человека могла быть сформирована естественным отбором.
С помощью чего меняется цвет кожи
Исторически измерение цвета кожи человека, основывалось на субъективных категориях, например: «умеренно-коричневый, редко сгорает, загорает очень легко». Совсем недавно были применены количественные методы, основанные на отражательной спектрофотометрии, которые позволяют покраснение, вызванное воспалением и повышенным гемоглобином. Следует отличать: от потемнения, вызванного повышенным содержанием меланина

Как фактор - Меланин
Меланин сам по себе является органическим полимером, построенным из окислительных производных тирозина и бывает двух типов: богатая цистеином красно-желтая форма, известная как феомеланин и менее растворимая черно-коричневая форма, известная как эумеланин . Различение между типами пигментов в биологических образцах требует химической экстракции, но оно того стоит, поскольку мы мало знаем о распространенных изменениях пигментации человека, включая переключение типов пигментов.
Характерный тип светлой кожи
Характерный фенотип светлой кожи, веснушчатых и пшенично-рыжих волос, связан с большим количеством феомеланина и небольшим количеством эумеланина и обусловлен потерей функции аллелей в одном гене, рецепторе меланокортина 1 (MC1R). Однако вариация MC1R оказывает существенное влияние на пигментацию только в тех популяциях, где распространены рыжие волосы и светлая кожа и его основные эффекты - стимулирование синтеза эумеланина за счет синтеза феомеланина или наоборот - мало способствуют изменению отражательной способности кожи между основными этническими группами или между ними.
Изменение пигмента для разных типов кожи

Более важным, чем соотношение типов меланина, является общее количество производимого меланина. Кроме того, гистологические характеристики кожи разного цвета дают некоторые подсказки относительно клеточных механизмов, которые, вероятно, приводят к изменению пигмента. Для одной и той же области тела у людей со светлой и темной кожей одинаковое количество меланоцитов (существует значительная разница между различными областями тела), но содержащие пигмент органеллы, называемые меланосомами, являются более крупными, более многочисленными и более пигментированными в темноте по сравнению со светлой кожей, что соответствует лицам, чьи недавние предки были из Африки, Азии или Европы.
С этой точки зрения, окислительные ферменты, такие как тирозиназа (TYR), которая катализирует образование допахинона из тирозина, или меланосомные мембранные компоненты, такие как белок разведения с розовыми глазами, или транспортный белок, связанный с мембраной (MATP), влияют на доступность субстрата. и активность TYR, являются логическими кандидатами на то, что генетические вариации могут способствовать разнообразию цвета кожи человека.

Не менее важно то, что происходит внутри меланоцитов и то, что происходит снаружи. Каждая пигментная клетка активно переносит свои меланосомы примерно в 40 базальных кератиноцитов; в конечном счете, отражательная способность кожи определяется количеством и распределением гранул пигмента в кератиноцитах, а не в меланоцитах.
В общем, меланосомы африканской кожи больше и рассеяны шире, чем в азиатской или европейской коже. Примечательно, что кератиноциты из темной кожи, культивируемые с меланоцитами из светлой кожи, вызывают характер распределения меланосом, характерный для темной кожи, и наоборот. Таким образом, по меньшей мере один компонент изменения цвета кожи представляет собой ген или гены, экспрессия которых и действие, влияют на среду пигментных клеток, а не на саму пигментную клетку.
Генетика цвета кожи
Для любого количественного признака, с множеством способствующих факторов, наиболее важными вопросами являются: общая наследуемость, количество генов, которые могут быть вовлечены и лучшие стратегии для идентификации этих генов. Для цвета кожи, наследственность в широком смысле (определяемая как общее влияние генетических и негенетических факторов) очень высока, при условии, что можно контролировать самый важный негенетический фактор - воздействие солнечного света.
Заявления о количестве генов цвета кожи человека, относятся к нескольким исследованиям; один из самых полных - Харрисон и Оуэн (1964) . В этом исследовании измерения отражательной способности кожи были получены от 70 жителей Ливерпуля, чьи родители, бабушка и дедушка или оба были европейского («с большим ирландским компонентом») или западноафриканского («в основном из прибрежных районов Ганы и Нигерии») происхождения и которые были грубо классифицированы на «гибридные» и «обратные» группы на этой основе.
Попытка разделить и проанализировать дисперсию групп обратного скрещивания, привела к минимальным оценкам трех-четырех «эффективных факторов», в данном случае независимо разделяющих гены. Помимо ключевого слова-минимальный(Данные Харрисона и Оуэна также могут быть объяснены 30–40 генами), одним из наиболее интересных результатов было то, что отражающая способность кожи оказалась в основном аддитивной. Другими словами, средняя отражательная способность кожи «гибридных F1» или «гибридных обратных групп» групп является промежуточной между их соответствующими родительскими группами.

Альтернативный подход к рассмотрению количества потенциальных генов пигментации человека основан на генетике окраски шерсти мыши, одной из оригинальных моделей для определения и изучения действия и взаимодействия генов, для которых было установлено почти 100 различных генов.
Если оставить в стороне мутации мышей, которые вызывают появление белых пятен или преобладающие эффекты вне пигментной системы, остается не более 15 или 20 мутаций, многие из которых были идентифицированы и охарактеризованы и большинство из которых, имеют человеческие гомологи, у которых нулевые мутации вызывают альбинизм.
Это подводит нас к вопросу о генах-кандидатах для цвета кожи, поскольку, как и любая количественная характеристика, разумным местом для начала, являются редкие мутации, которые, как известно, вызывают экстремальный фенотип, в данном случае менделевские формы альбинизма. Основное предположение состоит в том, что если редкий нулевой аллель вызывает полную потерю пигмента, тогда набор полиморфных, то есть более частых аллелей, с тонким воздействием на экспрессию генов будет вносить вклад в спектр цветов кожи. В TYR, P и MATP гены, рассмотренные ранее, являются хорошо известными причиной альбинизма, основным эффектом ограниченых пигментных клеток; среди них ген P является очень полиморфным, но фенотипические последствия P и полиморфизмы генов еще не известны.
Независимо от фенотипа, ген, ответственный за отбор различных цветов кожи, должен демонстрировать популяционную сигнатуру с большим количеством аллелей и скоростями замены последовательности, которые больше для несинонимичных (которые изменяют аминокислоту в белке), чем синонимичных (которые не изменить любую аминокислоту) изменений. Данные были собраны только для MC1R , в котором наиболее заметным открытием является недостаток аллельного разнообразия в африканских образцах, что примечательно, учитывая, что полиморфизм для большинства генов в Африке выше, чем в других географических регионах. Таким образом, пока MC1R изменение последовательности не вносит значительного вклада в изменение цвета кожи человека во всем мире, функциональный MC1R , вероятно, важен для темной кожи.
Выбор цвета кожи

Первенство, для описания взаимосвязи между широтой и цветом кожи у современных людей, обычно приписывается итальянскому географу Ренато Басутти, чьи широко воспроизводимые «карты цветов кожи», иллюстрируют корреляцию темной кожи с экваториальной близостью. Более поздние исследования физических антропологов подтвердили и расширили эти наблюдения; недавний обзор и анализ данных из более чем 100 групп населения обнаружил, что отражательная способность кожи на экваторе самая низкая, затем постепенно увеличивается, около 8% на 10 ° широты в северном полушарии и около 4% на 10 ° широты в южном полушарии. Эта картина обратно коррелирует с уровнями ультрафиолетового излучения, которые выше в южном, чем в северном полушарии. Важным предостережением является то, что мы не знаем, как с течением времени менялись схемы УФ-облучения; что еще более важно, мы не знаем, когда цвет кожи, вероятно, изменился, с многочисленными миграциями из Африки и обширным генетическим обменом за последние 500 000 лет

Несмотря на это, большинство антропологов согласны с тем, что различия в ультрафиолетовом излучении, обусловили выбор темной кожи человека на экваторе и светлой кожи человека на больших широтах. Это остается спорным. Наиболее популярная теория утверждает, что защита, обеспечиваемая темной кожей от ультрафиолетового излучения, становится помехой в более полярных широтах из-за дефицита витамина D ( Murray, 1934 ). UVB (коротковолновое УФ) превращает 7-дегидрохолестерин в незаменимый предшественник холекалиферола (витамин D 3)); когда диетические добавки не обеспечиваются иным образом, дефицит витамина D вызывает рахит, характерную патологию роста и костные деформации.
Часто цитируемый анекдот в поддержку гипотезы витамина D состоит в том, что население Арктики, чья кожа относительно темная с учетом их широты, например инуиты и саамцы, чукчи и эскимосы, придерживались диеты богатой витамином D. Чувствительность современных людей к дефициту витамина D, очевидна из-за широко распространения рахита в промышленной Европе 19-го века, но вопрос о том, сталкивались ли с такими проблемами темнокожие люди, мигрирующие в полярные широты десятки или сотни тысяч лет назад, остается под вопросом! В любом случае, риск дефицита витамина D может объяснить только выбором светлой кожи. Наиболее надежными являются защита от солнечных ожогов и рака кожи из-за физического барьера, создаваемого эпидермальным меланином.
Разгадка тайны пигментации

Недавние разработки в нескольких областях, представляют прекрасную возможность, лучше понять разнообразие пигментации человека. Усовершенствованные спектрофотометрические инструменты, достижения в области эпидемиологии и статистики, множество последовательностей генома и эффективные методы анализа вариаций последовательностей, дают нам возможность заменить недопонимание и мифы о цвете кожи, научным подходом.
Те же подходы, которые использовались для исследования таких признаков, как гипертония и ожирение - генетические исследования и исследования ассоциаций, - могут быть применены с гораздо более эффективным способом, для изучения пигментации человека, так как источники изменений в окружающей среде можно контролировать и у нас есть более глубокие знания об основных науках: биохимия и клеточная биология.
Этот подход особенно привлекателен, учитывая удручающий уровень успехов в молекулярной идентификации сложных генетических заболеваний. На самом деле, знание о генетической архитектуре цвета кожи, может оказаться полезным при разработке исследований других количественных признаков.
Текущие дебаты в сообществе генетики человека включают стратегию выбора популяций и генов-кандидатов для изучения характеристик полиморфизмов, которые следует рассматривать как потенциальные мутации заболевания и степень, в которой общие заболевания вызваны обычными (и предположительно древними) аллелями. Хотя конкретные ответы будут разными для каждого фенотипа, могут быть общие темы и некоторые ответы лучше, чем ничего.
Харрисон и Оуэн, завершили свое исследование цвета кожи человека в 1964 году, заявив: «Недостатки данных в этом исследовании высоко оценены авторами, но поскольку в настоящее время нет никаких возможностей для улучшения данных, кажется оправданным анализ, насколько это возможно ». Спустя почти 40 лет возможности открываются и загадка цвета кожи человека может быть разгадана.
Любовь к своей работе, постоянное обучение новым течениям в мире медицинской косметологии, стремительно меняющемуся миру красоты, изучение новых средств и препаратов. Всё это ради результата - удовлетворенности моих клиентов
Синюшность кожи или цианоз – патологический процесс, для которого характерен синюшный оттенок кожных покровов и слизистых вследствие высокого содержания в крови восстановленного гемоглобина. Нередко он сигнализирует о наличии гипоксии, анемии и полицитемии. Многие заболевания сердечно-сосудистой системы сопровождаются посинением кожи на верхних и нижних конечностях. Это связано с нарушением кровообращения.
Симптомы синюшности кожи
По механизму возникновения врачи делят цианоз на 2 вида:
- диффузный или центральный;
- периферический или локальный.
- синюшность языка;
- пепельно-серый цвет кожи;
- пораженная кожа остается теплой.
Периферический цианоз вызывает следующие проявления:
- синюшность отдельных частей тела;
- язык остается естественного розового цвета;
- посиневшие участки кожи на ощупь становятся холодными.
Если цианоз вызван сердечной недостаточностью, то у пациента отмечается одышка в состоянии покоя или при любой нагрузке, быстрая утомляемость и отеки.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Причины
Диффузное посинение кожи возникает на фоне таких причин:
- медленный кровоток в капиллярах;
- отравление организма ядами или токсинами;
- патологии органов кровеносной системы;
- заболевания дыхательной системы;
- врожденные пороки сердца;
- патологии сердечно-сосудистой системы;
- болезни легких;
- низкое атмосферное давление, вызывающее недостаток кислорода.
Периферический цианоз может поражать уши, глаза, щеки и губы, пальцы, руки и ноги, шейку матки и половые губы. Он развивается из-за непроходимости артериальных сосудов или тромбофлебита нижних конечностей. В редких случаях периферическое посинение кожи сигнализирует о бронхиальной астме и эмфиземе легких.
У женщин обычно диагностируется акроцианоз, не связанный с окклюзирующим поражением артерий, а возникающий при спазме мелких сосудов вследствие переохлаждения. Он поражает пальцы, кисти и стопы. Они могут сильно потеть и опухать. При таком нарушении кожный покров длительное время не возвращает прежнюю здоровую окраску. Болевой синдром отсутствует, трофические изменения и язвы не появляются. Также акроцианоз возникает при отравлении лекарственными препаратами, угарным газом, ядами и наличии дефектов межжелудочковой перегородки.
Цианоз, развивающийся в течение нескольких минут, считается признаком эмболии легочной артерии и асфиксии. Если патология развивается от нескольких часов до суток, то это может быть симптомом бронхиальной астмы и пневмонии, хронических заболеваний сердца и легких.
Цианоз может встречаться у новорожденных детей по причине тонкой кожи и морфологически несовершенных органов дыхания. Такой процесс не несет опасности для ребенка, но родителям все равно следует проконсультироваться с педиатром.
К провоцирующим факторам развития цианоза относятся:
- злоупотребление алкоголем;
- курение;
- неправильное питание и употребление в большом количестве жирных блюд;
- постоянные стрессы;
- сильное эмоциональное потрясение;
- травмы нижних конечностей;
- гипертония;
- сахарный диабет;
- обморожение конечностей;
- варикозное расширение вен.
Цианоз может возникать у пожилых людей и у женщин во время беременности.
Диагностика
В первую очередь, врач осматривает пациента с прослушиванием дыхания и сердечных тонов, выявляет дополнительные симптомы. Чтобы поставить точный диагноз, он может назначить несколько диагностических исследований:
- общий анализ крови;
- анализ газов артериальной крови;
- электрокардиография;
- рентгенография грудной клетки;
- оксигемометрия;
- компьютерная томография грудной клетки.
Для диагностики синюшности кожи в сети клиник ЦМРТ применяют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если синюшность кожных покровов развивается стремительно, сопровождается удушьем или другими опасными симптомами, звоните в скорую помощь. В других случаях запишитесь на консультацию к терапевту. Он осмотрит и опросит вас, поставит точный или примерный диагноз, назначит лечение или направит к соответствующему узкому специалисту.
Бледность — это оттенок кожи, ногтей, слизистых и других тканей, заметно светлее обычного. Симптом говорит о повреждении кровеносных сосудов, капилляров, о расстройствах кровоснабжения, о нехватке полезных и жизненно важных микроэлементов в составе крови. Бледная кожа или другие мягкие ткани организма — это ещё не болезнь, но выраженный признак определённой патологии, поэтому нуждается в своевременном лечении. В первую очередь необходимо обращаться к врачу-терапевту, который даст направление на обследования и составит грамотный лечебный курс.

Причины бледности
Бледность кожи — прежде всего признак нарушений кровеносной системы. Дефекты сосудов, в свою очередь, возникают вследствие различных причин, не считающихся нормальными. Симптом может сопровождаться слабостью, изменением температуры тела и кожи, перепадами артериального давления, тремором рук и ног, головокружением, болями в голове, груди, конечностях, мышцах, повышенным потоотделением, потерей сознания, одышкой, нехваткой воздуха. Любое аномальное проявление грозит осложнениями и хроническими заболеваниями, поэтому перед началом лечебной терапии врач должен выявить причины бледности кожных покровов:
- Заболевания крови. Недостаток железа, гемоглобина, фолиевой кислоты, витамина B12, цинка, (анемии);
- Заболевания щитовидной железы. Гипотиреоз, зоб, тиреотоксикоз, сбой гормонального фона, дефицит йода.
- Болезни сердца. Стенокардия, сердечная недостаточность, инфаркт Миокарда, ИБС, гипертония, аритмия, инсульт.
- Нарушение функций кровеносных сосудов. Атеросклероза, аневризмы, стеноз сонных артерий, варикозное расширение вен, тромбозы, тромбоэмболия, расселение аорты.
- Нарушения кровообращения и подачи кислорода во внутренние органы. Гипоксия, гипоксемия, лёгочная недостаточность, интоксикация, гемолиз, пневмония.
- Патологии мочеполовой системы. Расстройства работы почек, мочевого пузыря делают кожу желтоватой, а также затрагивают слизистые оболочки глаз и полости рта.
- Образ жизни. Сидячая работа в помещении, нехватка свежего воздуха, вредные привычки, вредная пища, газированные напитки с красителями, хроническая усталость и недосып, стрессы.
- Другие причины. Инфекции, хронические болезни, язвы и опухоли, беременность и менструация, метеозависимость, пожилой возраст.
Статью проверил
Информация актуальна на 2021 год
Содержание статьи
Типы бледности
Бледность лица считается нормой, если отсутствуют другие признаки патологий. Такое часто встречается у жителей северных регионов. Появление признаков недомогания — повод обратиться в клинику для проведения анализов. Врачи различают три вида бледной кожи:
Каждому типу симптома характерны индивидуальные особенности проявления, осложнения и способы вылечить дефект.
Анемия
Патологическое расстройство кровеносной системы, которое характеризуется недостатком или отсутствием полезных микроэлементов — железа, цинка, витаминов группы B, а также кровяных тел — гемоглобина, эритроцитов. Возникает вследствие сбоев кровообращения, снабжения сосудов кислородом, циркуляции углекислого газа и питательных веществ.
Мраморность
Обычно наблюдается у младенцев или людей пожилого возраста. Свидетельствует о слабости тонуса артерий и капилляров, выражается в неравномерном окрасе кожных покровов — бледные и розовые пятна чередуются в хаотичном порядке. Причины зависят от возраста:
- У младенцев — неразвитая вегетативная структура, малокровие, недостаток витамина D, слабость микрососудов, наследственная предрасположенность.
- У взрослых — болезни сердечно-сосудистых органов и тканей, кожные заболевания, интоксикация, инфекции, переохлаждение.
Цианоз
Синюшный оттенок кожных и слизистых поверхностей, вызванный обострением острых нарушений в организме. Чаще встречается на пальцах, губах, животе, лице. Цианоз — характерный признак асфиксии, гипоксемии, воспаления лёгких, бронхиальной астмы, сердечной недостаточности.
Сопутствующие проявления бледности
Часто бледность возникает не сама по себе, а на фоне других симптомов недомогания. Изменение цвета кожных покровов сопровождает общее недомогание, головокружение, появление шума и звона в ушах, мушек перед глазами. При хронических заболеваниях снижается концентрация внимания, появляется постоянная усталость.
Методы диагностики
Для определения точной причины бледных покровов врач сочетает несколько достоверных диагностических методик:
- Осмотр. Прослушивание темпа дыхания, сердцебиения, пульса, измерение температуры тела, артериального и кровяного давления.
- Лабораторные анализы. Пациент сдаёт кровь и мочу на определение уровня сахара, эритроцитов, гемоглобина, фолиевой кислоты, железа, газов и других микроэлементов.
- Рентгенография. На рентгене возможно оценить целостность твёрдых тканей, наличие наростов и новообразований, обнаружить трещины и смещения костей.
- УЗИ. С помощью ультразвукового излучения определяется состояние органов брюшной полости, малого таза, грудной клетки, а также сосудов, молочных желез и мягких тканей.
- КТ. Информативно предоставляет сведения о состоянии и структуре полых органов — желудка, лёгких, а также костно-мышечного аппарата.
- МРТ. Самый эффективный способ изучить состав мельчайших элементов организма — от клеток до микрососудов и нейронов, расположенных в глубоких слоях тела.
- Вы можете записаться на диагностику в одну из клиник сети ЦМРТ:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Сначала посетите терапевта. Если бледность обусловлена переутомлением, переохлаждением, врач подберет препараты и даст рекомендации для улучшения состояния. При выявлении болезни привлечёт к лечению кардиолога, эндокринолога, нефролога или других докторов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
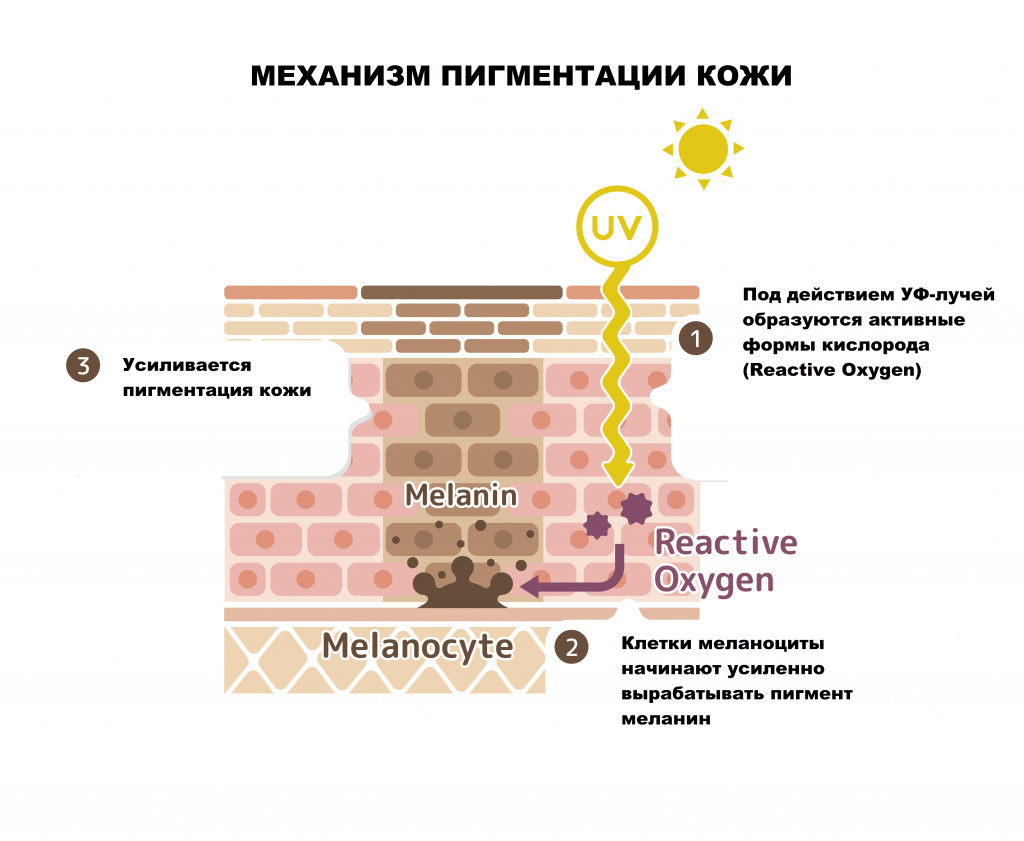
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Читайте также:

