Из за чего появляются прыщи на губах у мужчин
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Акне: причины появления, симптомы, диагностика и способы лечения.
Определение
Акне (аcne vulgaris) чаще называют угрями. Это хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся открытыми или закрытыми комедонами, папулами, пустулами, кистами.
Комедоны - невоспалительные мелкие узелки белого или черного цвета, которые создают ощущение неровного рельефа кожи, проявление скопления кожного сала и кератина в волосяном фолликуле.
Папулы (узелки) - бесполостные образования, выступающие над уровнем кожи, плотной или мягкой консистенции.
Пустулы - полостные элементы сыпи, возникающие в результате гнойного процесса.
Причины появления акне
Акне - один из самых распространенных дерматозов. Пик заболеваемости приходится на возраст 15-18 лет (юношеские угри), причем склонны к акне как юноши, так и девушки. Позднее акне (акне тарда) преобладает у женщин.
Выделяют несколько основных факторов, влияющих на развитие угревой сыпи: фолликулярный гиперкератоз, гипертрофия сальных желез, микробная колонизация и воспалительный процесс.
Триггером является генетически обусловленное увеличение количества андрогенов в организме и/или повышенная чувствительность рецепторов клеток сальных желез к производным тестостерона. В результате избыточной продукции кожного сала (себума) возникает гиперкератоз, способствующий образованию пробки в устье фолликулов. Это приводит к скоплению в нижней части фолликула кератиновых масс, избытка кожного сала и различных бактерий. Затем последовательно происходит расширение верхней части волосяного фолликула и образование микрокомедона. Микрокомедон, содержащий кератин, кожное сало и бактерии, продолжает расширяться, стенка фолликула разрывается, и начинается воспалительный процесс. Повышенная секреция себума приводит к росту микроорганизмов (Propionibacterium acnes, Staphylococcus epidermidis, грибов рода Pityrosporum).
Среди причин развития акне нередко называют снижение числа лактобактерий в желудочно-кишечном тракте, приводящее к увеличению уровня липидов в крови.
Кроме того, замечено, что акне чаще страдают люди, в рационе питания которых много продуктов, богатых жирами и быстрыми углеводами.
- Юношеские угри:
- Угри взрослых:
- Угри детского возраста:
- Угри, вызванные экзогенными причинами.
- Угри, вызванные механическими факторами.
- Акнеформные высыпания.
- легкие формы течения акне;
- средние формы течения акне;
- тяжелые формы течения акне.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
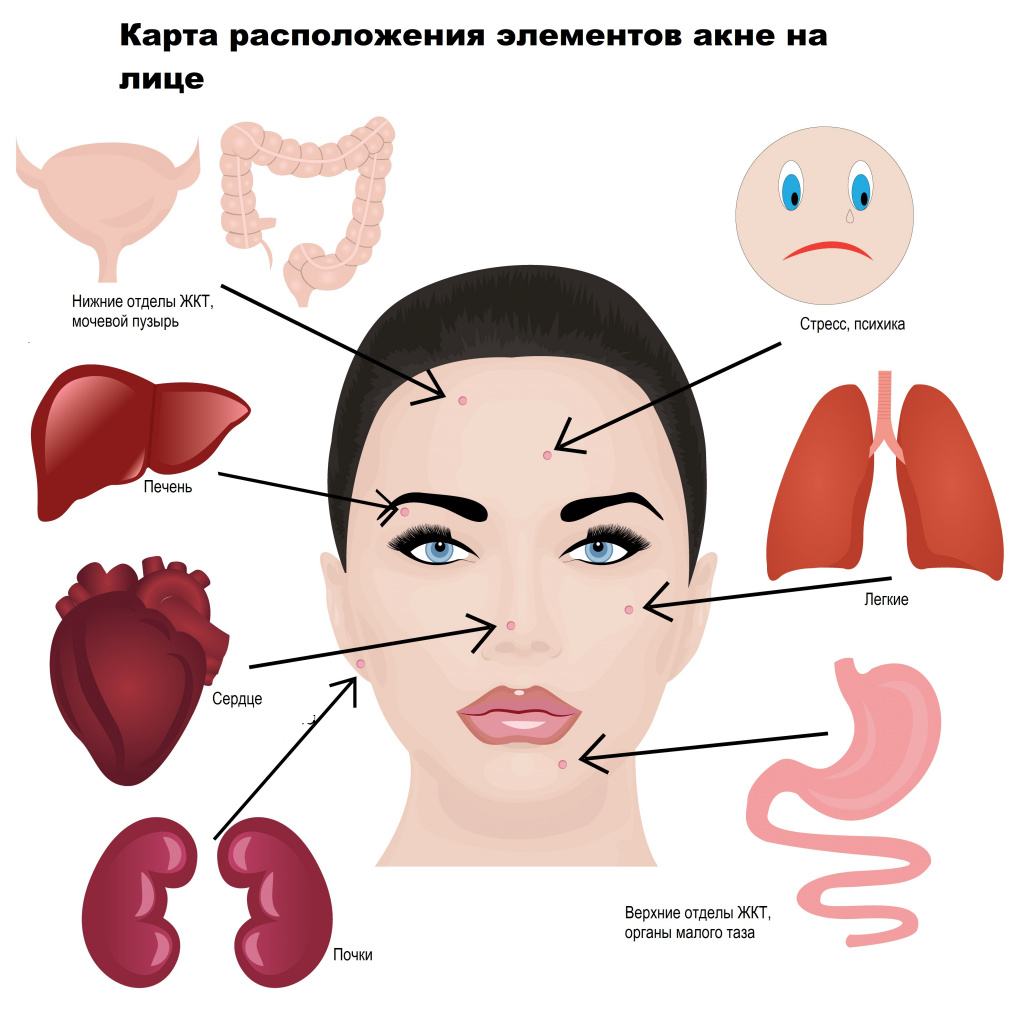
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.
![Вирус простого герпеса.jpg]()
Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
По клинической картине и локализации высыпаний:
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.
![Симптомы.jpg]()
При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
У некоторых людей на верхней и нижней губе под кожей образуются белые точки разного размера, пятна и пузырьки. Иногда они свидетельствуют о временном сбое в организме и быстро исчезают, но иногда являются признаком серьезного заболевания. В зависимости от внешних характеристик образования и внутренних ощущений можно самостоятельно идентифицировать проблему и оценить степень ее серьезности.
![Белые точки на губах]()
Виды белых пятен на губах и причины их появления
Причин, почему могут появиться белые образования на губах, очень много. Они могут выглядеть как налет, пятнышки, шарики, точечки, крапинки, сыпь, иметь маленький и большой размер. Наиболее частые причины белых высыпаний на губах будут рассмотрены отдельно, а ниже приведен сокращенный перечень заболеваний, которые проявляют себя аналогичным образом:
Фото: белые точки на губах – милии
Витилиго. Потеря пигментации, связанная с аутоиммунными проблемами. Проявляется в виде обширных белых пятен. Убрать их можно с помощью методов эстетической косметологии.
Чтобы выяснить причину, почему появились белые пятна под кожей на губах, и определить способы, позволяющие их убрать, необходимо обратиться к специалисту. Из-за обширного перечня возможных причин и схожести симптоматики, можно начать лечить не то заболевание, что чревато серьезными последствиями для здоровья.
Высыпания на губах при вирусе простого герпеса
Появление зудящих пузырей и бляшек мутного желтоватого оттенка – симптом вируса герпеса первого типа. Также велика вероятность, что это герпес, если белые точки сгруппированы в уголках губ. В таком случае люди часто говорят, что у них «выскочила простуда на губах».
![Герпес на губах]()
Зона поражения обычно не болит. В редких случаях болезнь провоцирует увеличение лимфатических узлов или сопровождается повышением температуры и слабостью.
Вирус первого типа передается контактным путем и присутствует внутри организма постоянно, полностью избавиться от него невозможно. Антитела к этой разновидности обнаруживают у большинства мужчин и женщин старше 40 лет.
Иммунитет здорового человека подавляет болезнь, однако при его ослаблении в результате стресса или простуды вирус проявляется возникновением желтоватых и белых крапинок на губах.
В периоды активации вирус герпеса необходимо лечить, так как активизируясь, он провоцирует развитие других заболеваний. Лечение этой болезни осуществляют с помощью полноценного режима питания и противовирусных мазей и гелей.
Не стоит пытаться удалить омертвевшую кожу методом отрывания – это приведет к дополнительным проблемам в виде открытой кровоточащей раны и распространения инфекции.
Проявление стоматита на губах
Если на внутренней стороне губы образовалось белое пятно, которое быстро увеличилось и переродилось в язвочку, значит, у больного прогрессирует стоматит. Такое же пятно может появиться на внутренней стороне щеки. Снаружи щек и на внешней стороне губ язвочки не появляются и другому человеку не видны, а также они редко появляются в уголках губ.
![Стоматит на губах]()
Язвочка имеет белесый цвет, обрамлена красной каймой и сильно болит при воздействии любого раздражителя, особенно кислой и соленой пищи. Единовременно их количество невелико, а типичными причинами появления служат следующие факторы:
- дефицит витаминов группы B и ряда питательных веществ, таких как фолиевая кислота или цинк;
- травмирование мягких тканей (физическое, химическое или термическое) с попаданием в рану патогенных микроорганизмов;
- нарушение иммунитета;
- аллергическая реакция;
- проблемы с ЖКТ.
Стоматит, который проявляется средними или мелкими белыми язвочками и точками на губах, обычно проходит самостоятельно за 1–2 недели. Уменьшению периода заживления способствует полоскание рта отварами трав. В случае длительного течения болезни, образования больших язв или резкого увеличения их количества, необходимо обратиться к стоматологу. Врач пропишет необходимые растворы для полоскания рта, а также может выписать кортикостероидные мази.
Белые пятна на губах при вирусе папилломы человека
![Папилломы на губе]()
На сегодняшний день обнаружено около 600 штаммов папилломовируса человека. Они известны довольно давно и являются причиной образования бородавок. Если под кожей губ появились белые точки, которые со временем порозовели, то это признак проявления ВПЧ.
Сначала белые точки на губах имеют маленькие размеры, но потом могут разрастись. Они бывают как плоской, так и выпуклой формы – шипообразной, куполообразной или сложной. Обычно их немного, и боли или дискомфорта человек при появлении и развитии таких структур не испытывает.
ВПЧ – очень опасное заболевание (некоторые штаммы являются онкогенными), поэтому люди с симптомом этой болезни должны обратиться к врачу и пройти соответствующий тест.
Радикальной терапии, позволяющей гарантированно удалять вирус, не существует. Однако есть ряд мероприятий, основанных на применении иммуномодуляторов, повышающих способность организма бороться с недугом. Часто наблюдается спонтанное выздоровление, когда иммунная система угнетает вирус настолько, что следы его деятельности невозможно обнаружить известными методами. Если белые точки на губах похожи на проявления ВПЧ, то лучше пройти консультацию у терапевта, уролога или гинеколога.
Белые высыпания на губах при оральном кандидозе
Распространенное название этого заболевания – молочница. Она проявляет себя как белая сыпь на губах, иногда в их уголках, внутри полости рта, может распространяться на миндалины. Присутствует ощущение обезвоженности и легкий болевой синдром при приеме острой и соленой пищи. Молочница – это грибковое заболевание, развитие которого провоцируют следующие факторы:
![Молочница на губах]()
- прием кортикостероидов и антибиотиков, снижающих иммунитет;
- повреждение слизистых оболочек полости рта, верхней или нижней губы по причине ношения протезов, излишней сухости или получения травмы;
- анемия, диабет, беременность;
- тяжелые заболевания: ВИЧ, онкология.
Возбудитель присутствует в организме большинства людей, может передаваться половым путем и при рождении ребенка от его матери. Если появились характерные для кандидоза белые пятнышки на губах и слизистой, но отсутствуют проявления в районе половых органов, то обратиться за консультацией необходимо к терапевту или гастроэнтерологу. Попытки избавления от высыпаний будут малоэффективны, если не избавляться от основного заболевания.
Патология сальных желез – пятна Фордайса на губах
![Пятна Фордайса]()
Если на губах с наружной стороны появились белые, бледно-красные или желтые пятна с конкретно выраженными границами, то это признак заболевания Фордайса. Гранулы Фордайса выглядят как отдельные белые или желтые мелкие пятнышки или крапинки в виде манной крупы, которые сгруппированы в видимые глазу высыпания – смотрите фото. В большинстве случаев они локализованы в районе каймы губ, но могут располагаться как снаружи, так и на внутренней их стороне. Пятна Фордайса возникают на губах и у мужчин, и у женщин, но их появление не классифицируют как заболевание.
Основной причиной появления пятен Фордайса считают изменение расположения сальных желез на губах. В норме они расположены глубоко под кожей. При перемещении ближе к эпидермису, сальные железы выдают секрет в больших объемах, почему и появляются видимые глазу образования.
Лечения такое заболевание не требует, так как обычно оно никак не беспокоит человека и не приводит к осложнениям. При возникновении зуда можно избавиться от него с помощью антигистаминных препаратов и успокаивающих гелей.
Существует много причин, почему на губах возникают белые или светлые точки, пузырьки или целые области, которые покрывает сыпь. Часто причину появления высыпаний можно идентифицировать самостоятельно. Но если есть вероятность того, что появление белых образований является признаком серьезного недуга, то надо сразу обращаться за квалифицированной помощью.
На губах очень тонкая кожа, поэтому они практически не защищены от внешнего воздействия. Из-за этого каждому человеку хотя бы раз в жизни приходилось сталкиваться с различными болезнями губ. В медицине у них есть общее название – хейлит. Существует около десятка разновидностей этого заболевания.
![Заболевание губ]()
Причины почему развиваются заболевания губ
Губы человека очень уязвимы, что часто приводит к их покраснению, раздражению, сухости и даже образованию ранок и корочек. Чаще всего хейлит развивается под воздействием внешних факторов: низкой температуры, ветра, солнечных лучей. Под их влиянием происходит пересыхание кожи вокруг рта, что уже само по себе неприятно. Если ничего с этим не делать, проблема только усугубиться.
Второй фактор, который вызывает болезни губ, – это различные аллергены. Виновником патологической реакции могут стать как продукты питания, так и косметические средства. Неполадки в функционировании внутренних систем организма тоже могут отразиться на лице.
Чаще всего нежная кожа вокруг рта страдает из-за нарушений в гормональном фоне, грибковых и вирусных поражений. Авитаминоз, расстройство желудка и общее ухудшение иммунитета могут усугубить ситуацию.
Есть и менее распространенные причины развития заболеваний губ. Обычно они приводят к определенным типам хейлита.
Разновидности болезней губ
Хейлит можно поделить на несколько категорий. Вот их названия:
- эксфолиативный;
- гландулярный;
- метеорологический;
- актинический;
- атопический;
- экзематозный;
- кандидозный.
Вдобавок есть и другие заболевания, не относящиеся к хейлиту. Поэтому сухость, шелушение, образование корки, красная кайма возле губ – причины для серьезного беспокойства и повод для обследования всего организма.
Атопический хейлит
![Аллергический хейлит]()
Атопический хейлит иногда называют аллергическим, поскольку вызывают его различные раздражители. Причиной развития болезни может стать еда или косметика. Выходит, аллерген действует на кожу губ как изнутри, так и снаружи.
Заболевание проявляется в виде воспаления красной каймы губ. Кожа становится сухой, шелушится. Возможно возникновение трещин, зуда и жжения.
Чаще всего от аллергии на губах страдают дети и подростки. Нередко она является единственным симптомом нейродермита или атопического дерматита.
Гландулярный хейлит
Гландулярный хейлит – это воспаление слюнных желез, которые находятся у поверхности слизистой оболочки губ. Заболевание чаще встречается у мужчин старше 50 лет и характеризуется следующими признаками:
![Грандулярный хейлит]()
- на нижней губе возникают заметные красные точки;
- обильное выделение слюны из воспаленных желез, появление «капелек росы»;
- сухость, трещины и эрозии;
- в раздраженные каналы могут попасть бактерии, приводящие к образованию гноя.
Различают первичную и вторичную форму гландулярного хейлита. Первичный недуг развивается из-за генетической предрасположенности. Причиной вторичного заболевания губ может стать волчанка, лейкоплакия ротовой полости или красный плоский лишай.
Метеорологический хейлит
С этим недугом людям приходится сталкиваться постоянно. Стандартное обветривание, которое чаще проявляется зимой – это и есть метеорологический хейлит.
Первый признак болезни – ощущение стянутости кожи. В запущенных случаях она краснеет, иссыхает, покрывается трещинами. Лечить такое воспаление губ можно на дому. Достаточно отгородить себя от вредных факторов, увлажнять и питать кожу до полного восстановления.
Экзематозный хейлит
![Экзематозный хейлит]()
Экзематозный хейлит является одним из проявлений экземы – воспалительного процесса нейроаллергической природы, который чаще проявляется на лице или сухих участках тела. Обычно недуг сопровождается постоянной сухостью и покраснением. В запущенных случаях кожа начинает шелушиться и покрывается пузырьками.
Болезнь часто поражает ткани вокруг губ, поэтому у больного может образоваться красная кайма, как на фото справа. Этот участок кожи постоянно зудит и чешется.
Если заболевание носит хронический характер, симптомы проявляются менее выраженно. Но в таком случае на коже появляются уплотнения.
Актинический хейлит
Многие считают, что губы нужно защищать только зимой. Поэтому именно в это время года люди запасаются увлажняющими и питающими бальзамами, чтобы уменьшить сухость и зуд губ. Однако нежную кожу нужно защищать не только от мороза, но и от жгучего солнца.
![Актинический хейлит]()
При повышенной чувствительности к ультрафиолету и длительном пребывании на открытой местности образуется актинический хейлит. Симптомы у него стандартные:
- сухость, шелушение;
- краснота и отечность;
- уплотнение отдельных участков.
Если ничего не делать, губы покрываются коркой. Так организм пытается хоть как-то защитить уязвимую часть лица. Этот симптом проявляется реже остальных.
В запущенных случаях вокруг ротовой полости возникают язвы, эрозии и небольшие уплотнения. Такое состояние является предраковым.
Эксфолиативный хейлит
Эксфолиативная форма болезни возникает из-за стрессов и нарушений в работе иммунитета. Большую роль играет генетическая предрасположенность. Если такое заболевание было у ваших родителей, велик риск, что оно возникнет и у вас.
![Эксфолиативный хейлит]()
Эксфолиативный хейлит на губах протекает в двух формах: экссудативной и сухой. В первом случае можно наблюдать так называемые желтые губы (на фото). На коже образовывается плотная корочка этого оттенка.
Желтую корку легко оторвать, данный процесс не доставляет особого дискомфорта. Под коркой нет эрозий или других повреждений.
При сухой форме заболевания тоже образуется корочка на губах, но не желтого, а более светлого оттенка. Больного беспокоит сухость кожных покровов, что объясняет название недуга. Возникает желание облизать зубы, но лучше этого не делать: можно занести инфекцию и спровоцировать большее раздражение.
Кандидозный хейлит
Если губы покраснели, воспалились и покрылись коркой с творожистым налетом белого или желтоватого цвета, значит, причиной такой симптоматики стал кандидоз. Если счистить налет, обнажатся воспаленные участки кожи. Как проявляется подобное заболевание губ, показано на фото.
![Кандидозный хейлит]()
Болезнь возникает из-за чрезмерного развития грибка Candida. Возбудитель обитает на слизистых оболочках человека постоянно, но активное развитие грибка начинается только при благоприятных условиях, к которым относятся:
- снижение иммунитета из-за перенесенных болезней или нехватки полезных веществ;
- длительный прием антибиотиков;
- резкая смена климата на более жаркий и влажный.
Грибковое воспаление губ начинается снаружи, но может распространиться и на внутренние ткани полости рта, приведя, таким образом, к кандидозному стоматиту.
Рак губ
Многие из перечисленных заболеваний, если не уделить должного внимания их лечению, приводят к раку. Пожалуй, это самый страшный недуг, который может коснуться губ и ротовой полости.
![Рак губы]()
Поначалу симптомы рака ничем не примечательны. Губы покраснеют, появится небольшое воспаление. Кожа может иссохнуть и покрыться трещинами. Если больной увлажняет и питает пораженные ткани, но губы остаются воспаленными в течение нескольких недель, ему стоит забить тревогу и обратиться к специалисту. Позже могут появиться язвы и уплотнения.
Обычно, если правильно и вовремя начать лечение, рак отступает полностью. Лишь в редких случаях возможны рецидивы.
Есть еще одно заболевание, которое сравнивают с раком – синдром Манганотти. Недуг проявляется в виде заметной язвы на губе, которая является предраковой. Однако из-за того, что в большинстве случаев синдром все же перерастает в опухоль, его чаще относят к онкологическим заболеваниям.
Особенности протекания хейлита у детей
Губы страдают из-за минимальной защиты. У малышей она еще слабее, поэтому хейлит тревожит их несколько чаще. Помимо детей, в группу риска входят пожилые люди и беременные женщины.
Основные причины появления хейлита в детском возрасте:
- аллергическая реакция на продукты питания;
- применение средств для ухода за кожей губ и вокруг них, непредназначенных для детей;
- генетическая предрасположенность;
- инфекционные и грибковые поражения;
- погодные условия.
Обычно детский хейлит не развивается до критических стадий. Когда у детей краснеют губы, родители сразу начинают лечить их. Ведь к здоровью младшего поколения люди относятся с большим вниманием, чем к своему. Если хейлит у детей все же требует лечения, терапия не затягивается дольше, чем на несколько недель. Главное, убрать из детского рациона все аллергены и сбалансировать питание.
Как лечить губы при хейлите
Самое важное в лечении хейлита – это выявить его причину, что сложно сделать без профессиональной помощи. Придется обращаться к специалисту. Сначала лучше пойти к терапевту, а уже он направит вас к врачу узкого профиля.
Обычно лечение заболеваний губ и кожи вокруг рта основывается на устранении не симптомов, а первопричины. Оно включает изменение образа жизни, правильное питание, прием медикаментозных препаратов.
Если причиной воспаления стало инфекционное или грибковое поражение, в терапию включаются препараты местного действия. Обычно больным назначают различные лечебные мази для наружного применения, которые необходимо наносить на поврежденную кожу по несколько раз в день:
- противовоспалительные – Тетрациклиновая, Эритромициновая;
- противогрибковые – Клотримазол;
- гормональные – Преднизолон.
Чтобы вылечить губы, нужно воздействовать на них не только снаружи, но и изнутри. Кожа вокруг рта часто страдает от нехватки витаминов группы B, поэтому их часто назначают при лечении губ.
Как избавиться от неприятных симптомов в домашних условиях
Лечиться дома, не обращаясь к врачу, не стоит. Однако есть способы, к которым можно прибегнуть для уменьшения дискомфорта:
- Если губы воспаляются из-за солнца или холода, желательно, чтобы они всегда были покрыты защитным слоем бальзама.
- При сильном зуде и жжении, проявляющихся практически при всех формах хейлита, помогут холодные компрессы. Перед их прикладыванием кожу покрывают слоем бальзама, чтобы одновременно с уменьшением боли происходило и лечение губ.
- Если губы покраснели и покрылись трещинами, язвочками или любыми другими открытыми ранами, нужно позаботиться о том, чтобы в них не попали бактерии. Следует обрабатывать окружающую их кожу и зубы ватным диском, смоченным в перекиси водорода или в Мирамистине. Лучший эффект окажут специальные антисептические мази.
- Если боль и зуд нетерпимы, можно использовать обезболивающие препараты. Такое же действие окажут мази с охлаждающим эффектом.
Все методы народного лечения хейлита окажутся бесполезными, если прибегать к ним необдуманно – без консультации с врачом. В большинстве случаев воспаление, покраснение и зуд губ безвредны. Такие симптомы могут пройти даже без терапии, но иногда они свидетельствуют об опасных заболеваниях, поэтому пренебрегать врачебной помощью нельзя.
Читайте также:
-
а) комедоны;
б) папулопустулезные угри;
в) узловато-кистозные угри;
г) молниеносные угри.
-
а) поздние угри;
б) инверсные угри;
в) bodybuilding acne;
г) конглобатные, или нагроможденные акне.
-
а) угри новорожденных;
б) угри детей.
Пациенты обычно предъявляют жалобы на сальность кожи, появление комедонов, папул, пустул, болезненность и зуд в месте высыпаний.
При папулопустулезных акне (самых распространенных высыпаниях) наблюдаются закрытые и открытые комедоны, папулы и пустулы. Закрытый комедон - это белесые папулы диаметром 1-2 мм, лучше всего заметные при растягивании кожи. При сдавливании такого комедона его содержимое выделяется с трудом. Закрытые комедоны часто воспаляются с образованием пустул. Открытые комедоны — это черные точки, размером 0,5-1,0 мм. Консистенция открытых комедонов плотная серовато-белая, форма - грушевидная.

У новорожденных акне возникают на фоне гормонального криза новорожденных и в большинстве случаев самостоятельно регрессируют без следа, проявляются единичными или множественными поверхностными папулами, пустулами, закрытыми и открытыми комедонами и милиумами (небольшими поверхностными кистами).
Детские акне наблюдаются редко, их появление связано с повышением андрогенов в организме на фоне врожденной гиперплазии коры надпочечников, вирилизирующих опухолях.
Юношеские акне являются самым распространенным поражением кожи, чаще всего они локализуются в центральной части лица (на носу, лбу, подбородке).
Новые высыпания обычно перестают появляться после 22-23 лет, но в некоторых случаях формируется персистирующая форма акне (постъювенильные акне), поздние акне, или акне тарда.
Симптомы акне тяжелой степени (конглобатная, или узловая форма) - глубокие воспалительные узлы и кисты, которые могут сливаться, возвышаясь над кожей. Когда узлы вскрываются, появляются язвы, которые долго не проходят. После регресса на их месте формируются рубцы постакне.
Возникновение инверсных акне связывают с метаболическим синдромом, инсулинорезистентностью. Воспалительный процесс происходит в апокриновых потовых железах с возникновением и вскрытием подкожных инфильтратов в подмышечных впадинах, в области пупка и промежности, вокруг сосков с последующим формированием рубцовых изменений. Заболевание протекает хронически с частыми рецидивами.
Молниеносные акне регистрируют у лиц мужского пола. Для заболевания характерны боли в крупных суставах, повышение температуры тела, возникают крупные элементы с некротическими корками и кровянисто-гнойным отделяемым на фоне уже имеющихся акне.
Механические угри (аcne mechanica) считается проявлением истинной угревой болезни – высыпания становятся следствием длительного трения или давления на кожу твердыми головными уборами, лобными повязками, тугими воротничками, грубыми шарфами, одеждой из грубой ткани.
Летние акне (Майорка-акне) появляются на открытых солнцу участках лица и тел, а также в результате применения средств с УФ-фильтрами.
Косметические акне провоцируются и поддерживаются косметическими средствами ухода за кожей. Изопропилмиристат, масло какао, ланолин, бутилстеарат, стеариловый спирт и масляная кислота, которые входят в состав средств, обладают наибольшим комедогенным эффектом.
Диагностика акне
С целью уточнения причины возникновения акне могут быть рекомендованы следующие обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
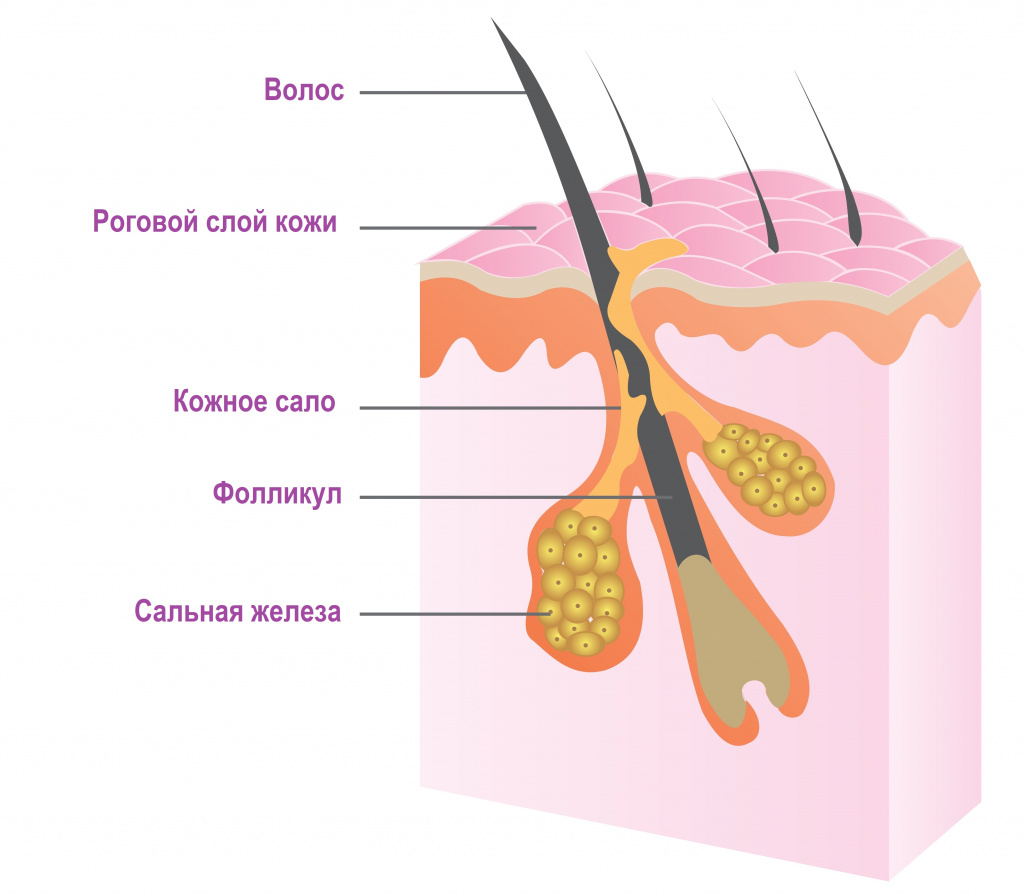
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
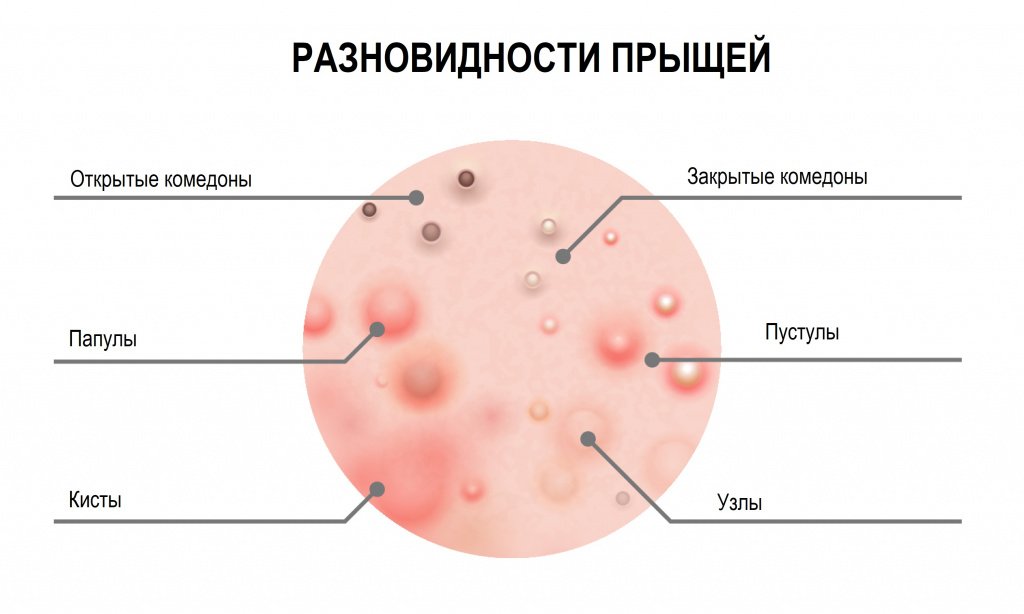
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.