Из-за чего может появится кровяное пятно под кожей
Обновлено: 25.04.2024

Покраснения на коже – весьма неприятное явление и для взрослых, и для детей. Как правило, они вызывают зуд и шелушение, к которым порой добавляются и болезненные ощущения. К тому же, в каждом случае красные пятна выглядят эстетически неприятно и отталкивающе. Неудивительно, что каждый человек стремится как можно быстрее от них избавиться. А для этого, прежде всего, следует разобраться в причинах их возникновения, которые могут быть самыми разными. Причем, иногда покраснения на коже свидетельствуют о весьма серьезном заболевании, в том числе, и внутренних органов.
СТОИМОСТЬ УСЛУГ ДЕРМАТОЛОГА В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ

*Клиника имеет лицензию на оказание урологических услуг
Каковы же самые распространенные причины появления красных пятен на кожных покровах?
Аллергическая реакция
Прием некоторых лекарств, так же, как употребление ряда витаминов и продуктов, общение с домашними животными, попадание на кожу бактерий или пылевых клещей, вдыхание пыльцы цветущих растений и т.п., может спровоцировать аллергическую реакцию. Чаще всего она проявляется именно в появлении красных пятен, рассыпанных по телу и вызывающих сильный зуд, что в особо сложных случаях может привести к отеку Квинке и даже к смерти.
В подобном случае понадобится консультация у дерматолога, который выявят причину аллергии и назначит соответствующее лечение. Исключение провоцирующих факторов, использование гистаминблокаторов и местных мазей позволят довольно скоро позабыть о возникшей проблеме и избежать осложнений.
Диатез
Это известная детская болезнь, при которой щечки малыша покрываются «цветущими» красными пятнами. Причины диатеза могут быть самыми различными: от аллергии и назначения ребенку лекарственных препаратов до сильного токсикоза и неправильного питания женщины во время беременности.
Зудящие пятна доставляют большой дискомфорт ребенку, поэтому решение здесь должно быть такое же, как при аллергии – немедленное обращение к специалисту и грамотное решение возникшей проблемы.
Наличие инфекционного или венерического заболевания
«Виновником» красных пятен зачастую становятся вирусы скарлатины, краснухи, кори, ветряной оспы и прочих инфекционных заболеваний. Сюда же можно отнести и заболевание сифилисом, проявляющимся как раз красными высыпаниями на коже.
Дерматологические проблемы
Наиболее распространенное дерматологическое заболевание, характеризующееся появлением красных пятен – они располагаются локально или по всему телу – лишай. Специалисты различают несколько видов лишая, каждый из которых отличается своими особенностями.
Красный плоский и стригущий, чешуйчатый (псориаз) и опоясывающий, отрубевидный и мокнущий (экзема) – все они требуют обязательного вмешательства специалиста, способного поставить правильный диагноз и своевременно назначить терапевтические мероприятия. К тому же некоторые виды лишая передаются контактным способом, что требует изоляции больного от окружающих, соблюдения им особого режима жизни, исключения провоцирующих факторов.
Патологии сердечно-сосудистой системы и последствия частых или постоянных стрессов и нервных напряжений.
Человеческий организм – сложная система, в которой все взаимосвязано. Поэтому не стоит удивляться, если одним из последствий нервного перенапряжения станет покраснение кожи (народ не зря придумал выражение: «от нервов пятнами пошел»). Причина подобного явления чаще всего кроется в вегето-сосудистой дистонии, приводящей к нарушению кровотока.
Покраснение кожи, скорее всего, не доставит никаких болезненных ощущений и через пару дней пройдет само по себе. Однако нужно помнить, что к возникновению пятен могут привести и довольно серьезные заболевания внутренних органов: сердечно-сосудистой системы, ЖКТ и др. А потому любое изменение кожных покровов должно стать поводом для обращения к кожнику.
Что даст осмотр у врача-дерматолога?
Поскольку причин покраснения кожи великое множество, заниматься их «выведением» и лечением самостоятельно очень не рекомендуется. И здесь неважно, идет речь о разбросанной по всему мелкой сыпи или о локально расположенных больших пятнах. Шелушащихся и зудящих или не доставляющих особого беспокойства.
Только опытный дерматолог сможет определить заболевание, причем порой уже по характеру и локализации покраснений. Но даже в этом случае он обязательно назначит комплексное обследование, в том числе анализ соскобов с пораженных участков кожи, что позволит вовремя уточнить симптоматику, правильно подобрать лечебную терапию, а возможно и диагностировать весьма серьезную болезнь, на первый взгляд, никак не связанную с состоянием кожных покровов.

Кровоизлияние на коже, в виде сыпи, в медицине называют петехией. С этим явлением сталкиваются люди разных возрастов. В большинстве случаев, нет причин для беспокойств. Кожа в местах появления точек, не болит и не воспаляется. Однако иногда, все же лучше пройти обследование, чтобы понять истинную природу такой реакции организма.
Что представляют собой мелкие кровоизлияния на коже
Кровоизлияние под кожей образуется при разрыве капилляров. По причине малого количества крови в самых тонких сосудах, пятна будут иметь размер в пределах миллиметров. Обычно происходит единичная локализация таких точек. Человек не чувствует ухудшения самочувствия, и даже может не знать о наличии петехии на коже.
Чтобы понять, что сыпь на коже это повреждение капилляров, а не аллергия, достаточно надавить на то место – пятна не меняют цвет и не исчезают. Через какое-то время образования посветлеют, а затем исчезнут.
Самая распространенная причина появления
Самой частой причиной кровоизлияния является травма кожи и мягких тканей.
Петехии появляются вследствие:
- повреждения мягких тканей;
- надавливания одежды и ее элементов (бретелек, пояса);
- натирания поверхности кожи.
При этом создается высокое давление, и стенки капилляров лопаются, высвобождая кровь, которая потом растекается под кожей. Такое состояние может быть вызвано и эмоциональным напряжением, во время плача или крика. С возрастом все ткани организма становятся менее прочными, поэтому случаи появления петехии учащаются.
Какие болезни провоцируют петехии
Болезни крови, такие как лейкоз и апластическая анемия, меняют ее состав, в частности, уменьшают образование тромбоцитов. При низкой свертываемости крови и слабости сосудов, происходит кровоизлияние, и раны заживают дольше. Петехии могут появиться на фоне и других болезней крови и органов, участвующих в кроветворении.
Еще одной причиной болезней сосудов могут быть аутоиммунные заболевания. Иммунная система, по неведомым причинам, начинает вести мнимую борьбу с клетками собственного организма. При длительной иммунной атаке начинается воспаление, которое разрушает сосуды.
Петехии могут возникнуть как следствие:
- спондилоартрита;
- геморрагического васкулита;
- системной красной волчанки;
- склеродермии.
Также, временно, кровоизлияние может появиться, при:
- ангине;
- цитомагаловирусной инфекции;
- мононуклеозе;
- скарлатине;
- эндокардите;
- энтеровирусной инфекции.
Дефицит витаминов С и К приводит к петехиальной сыпи под кожей. Тогда кровоподтеки возникают в небольших количествах. Со временем, когда организм восстанавливается после болезни и повышается уровень содержания питательных веществ в потребляемых продуктах, появление петехии снижается.
Опасным состояние считается, когда больной заметил сыпь на теле, в совокупности с другими симптомами:
- Повышение температуры тела.
- Боли при повороте головы.
- Головная боль.
- Трудности с координацией.
- Боли в мышцах.
- Затуманенное сознание.
- Боль в мелких или крупных суставах.
- Расстройство пищеварительной системы.
- Кровоточащие раны, десна.
- Синяки на теле.
Кровоизлияние под кожей не должно пугать человека, если оно появляется не часто, в небольшом количестве, и отсутствуют другие признаки серьезных заболеваний. В противном случае рекомендуется пройти обследование в медицинском учреждении.

Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Виды сыпи и причины ее появления
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Какой вид сыпи характерен для аллергии
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь, вызванная болезнями крови и сосудов
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Сыпь, вызванная проблемами с органами пищеварения
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
Высыпания при заболеваниях печени
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Высыпания при заболеваниях кишечника
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Сыпь при заболеваниях поджелудочной железы
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
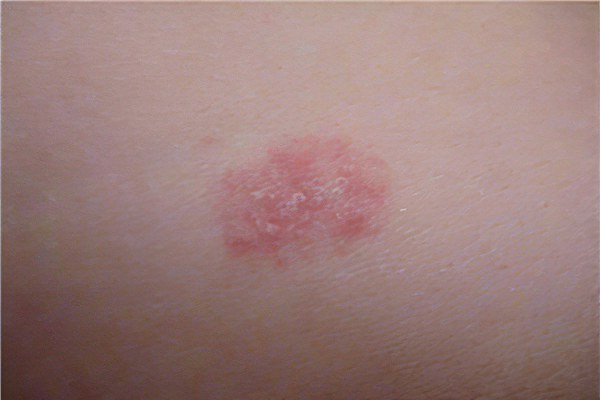
Кожа является тем органом, который в первую очередь сигнализирует о неполадках в организме. Общее состояние здоровья и состояние кожных покровов всегда находятся в тесной взаимосвязи – это научно доказанный факт. Очень часто симптомом того или иного заболевания становится появление красных пятен на коже.
Не всегда высыпания на теле указывают на опасные состояния, несущие угрозу жизни. Они могут появляться после перенесенного стресса или после длительного эмоционального напряжения и самостоятельно пройдут, когда человек успокоится. Однако, в ряде случаев красные пятна указывают на заболевания, которые требуют незамедлительной медицинской помощи.
Стресс и сбои в работе нервной системы
К появлению сыпи способны приводить сильные эмоциональные потрясения, психологические и физические стрессы. В итоге у человека развивается вегето-сосудистая дистония, происходит сбой в работе симпатической и парасимпатической системы, страдает тонус сосудов. Это непременно отражается на состоянии кожных покровов появлением красных пятен. Они могут оставаться на дерме довольно продолжительный отрезок времени.
Аллергия
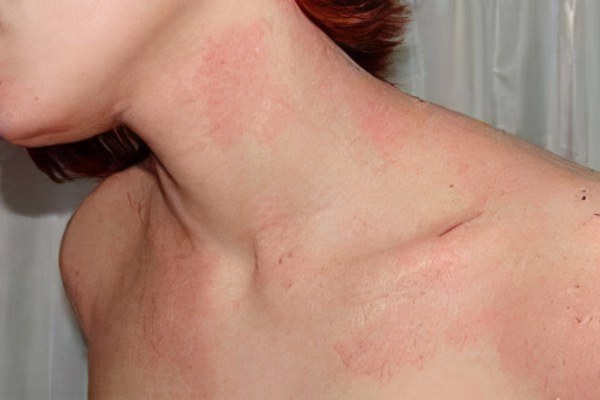
Красные пятна на теле зачастую являются результатом аллергических реакций. Они могут быть симптомом крапивницы или аллергии на холод, то есть появляться непосредственно после контакта с аллергеном. Иногда пятна возникают в ответ на аллергическую реакцию замедленного типа.
Чтобы установить аллергическую природу высыпаний следует оценивать иные симптомы заболевания, например, кожный зуд. Следует понимать, что аллергические реакции немедленного типа могут быть очень опасны для здоровья и даже жизни человека, поэтому требуют оказания квалифицированной медицинской помощи.
Провоцируют появление кожной сыпи в виде пятен аллергические болезни, имеющие хроническое течение. Это такие патологии, как атопический дерматит и экзема. При этом спровоцировать обострение болезни могут даже незначительные погрешности в питании или проникновение аллергенов в организм через кожу. Появление новых высыпаний всегда сопровождается сильным зудом.
Инфекционные заболевания
Для врача большое значение имеет характер пятен, их расположение и внешний вид. Зачастую специалисту достаточно одного взгляда на кожные высыпания, чтобы заподозрить то или иное заболевание. Характер пятен будет отличаться при микотических, вирусных и бактериальных инфекциях.
Вирусные заболевания
При таких заболеваниях, как корь, краснуха и ветрянка именно появление пятен на коже является первым симптомом инфекции. В каждом случае необходима изоляция больного с целью предотвращения развития массовой вспышки вирусной болезни. Поэтому так важен своевременный осмотр доктора и постановка правильного диагноза.
Характерные особенности высыпаний при различных вирусных инфекциях:
При кори пятна сперва заполоняют лицо, затем сыпь начинает «опускаться» на тело. Параллельно с этим процессом появляются высыпания, наполненные жидкостью.
Красные пятна, которые возникают при краснухе, спустя 3 дня начинают шелушиться и покрываются коркой. Излюбленным местом их локализации являются разгибательные поверхности рук и ног, а также тело. Если надавить на элементы сыпи, то они бледнеют.
Те высыпания, которые появляются при ветряной оспе, очень быстро формируют везикулы и пустулы. Ветряная оспа даёт высыпания по всему телу.
Во взрослом возрасте ветрянка проявляется иными симптомами.
Болезни, вызванные бактериями
Стрептококк чаще остальных бактерий, провоцирует появление пятен на коже. Этот опасный микроорганизм вызывает такие заболевания, как: скарлатина, рожистое воспаление и стрептодермия.
Расположение пятен и их характер строго специфичен для каждой бактериальной инфекции. Кроме того, все они имеют дополнительные признаки. Например, при скарлатине высыпания всегда сопровождаются ангиной.
Грибковые болезни кожи
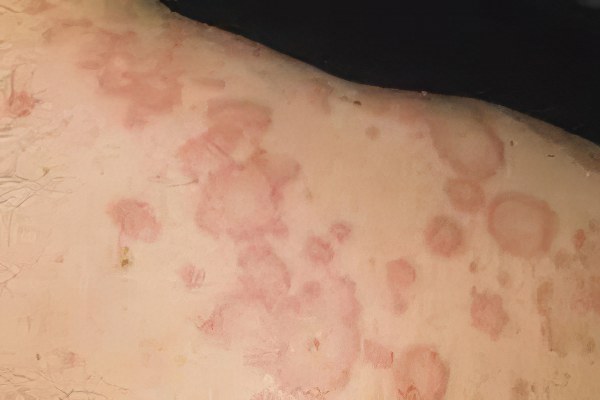
При грибковых инфекциях очень часто на коже возникают красные пятна. Иногда они сопровождают такое заболевание, как кандидоз, имеющее широкое распространение. Если при молочнице на коже появляются высыпания, то это указывает на генерализированную форму инфекции и свидетельствует о недостаточности иммунной системы больного.
Сопровождается появлением красных шелушащихся пятен на коже стригущий лишай. Грибком поражается волосистая часть головы, но не исключено его обнаружение и на других участках тела.
Аутоиммунные болезни
К возникновению красных пятен на коже приводят такие заболевания, как системная красная волчанка, склеродермия, псориаз.
Пятна имеют склонность к шелушению при красной волчанке. При склеродермии пятна формируются в зоне рубцовых изменений на коже. В каждом из этих случаев новые высыпания будут появляться при обострении хронического аутоиммунного процесса.
Заболевание с невыясненной этиологией – это псориаз. Тем не менее, специалисты склонны относить его к аутоиммунным болезням, так как он всегда развивается на фоне нарушений в работе иммунной системы. При этом сыпь появляется преимущественно на кожных покровах, но при ухудшении состояния больного, происходит поражение волосистой части головы, ногтевой пластины и суставов.
Таким образом, красные пятна могут свидетельствовать о самых разнообразных заболеваниях. Чтобы определить, на какую именно патологию они указывают, необходима консультация доктора.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Наши авторы
Кровоподтёки — скопление крови в подкожножировой клетчатке, между слоями тканей или в полостях тела, которое образуется из-за разрыва или растяжения сосудов и внутреннего кровотечения. В первые часы после появления синяки окрашены в багрово-красный цвет, затем становятся сине-фиолетовыми, а в течение дальнейших 5-6 дней меняют цвет на зеленовато-жёлтый.
Чаще всего кровоподтёки появляются после травм, когда сосуды растягиваются или разрываются из-за механического воздействия. Реже сопровождают заболевания печени, возрастные изменения в организме, кашель или рвоту, патологическую реакцию на лекарства. Если синяки крупные, появляются вдалеке от места травматизации или без причины, стоит немедленно обратиться к врачу.
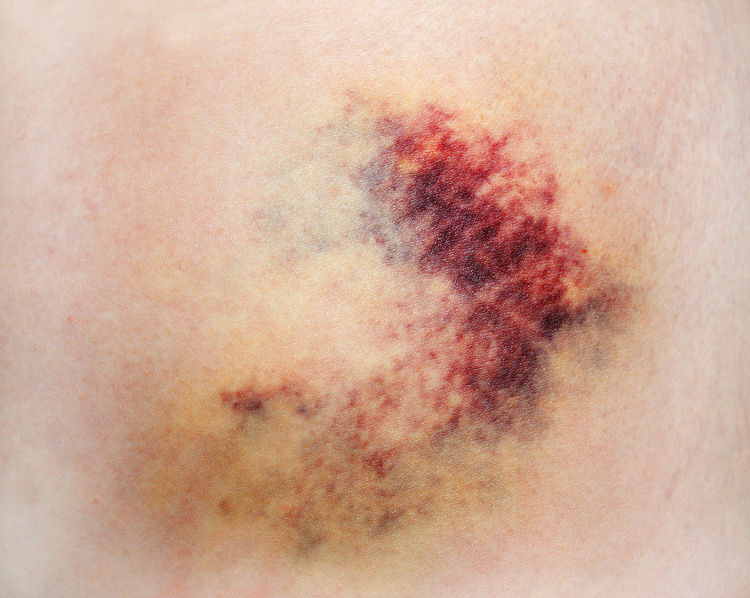
Причины кровоподтёков
- Ушибы и другие травмы, при которых появляется болезненный кровоподтёк, не опасный для жизни и не требующий специального лечения;
- переломы и трещины костей с появлением кровоизлияний далеко от места травматизации;
- сенильная пурпура — возрастные подкожные кровоизлияния, которые возникают без видимых причин и связаны со снижением эластичности и прочности стенок кровеносных сосудов;
- заболевания печени, при которых синяки многочисленные, носят рецидивирующий характер и могут сопровождаться нарушениями свертываемости крови;
- сильный кашель или рвота, при которых мелкие кровеносные сосуды на лице, слизистой оболочке губ и конъюнктуре век переживают резкий скачок давления и травмируются;
- реакция на лекарственные препараты с появлением мелких безболезненных синяков.
Гораздо реже кровоподтёки бывают связан со следующими причинами:
- синдромом аутоэритроцитной сенсибилизации, когда по телу появляются болезненные розово-красные кровоподтёки;
- заболеваниями соединительной ткани, например, системной красной волчанкой;
- васкулитами, то есть воспалительными процессами в стенках кровеносных сосудов;
- дефектами тромбоцитов;
- поражениями костного мозга из-за цистоскопической терапии, при онкологических новообразованиях;
- врождёнными аномалиями свертываемости крови;
- острым дефицитом витаминов С и К.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы кровоподтёков
Врачи разделяют кровоподтёки на виды по нескольким классификациям:
Классификация по Солохину-Бедрину
- В этой системе кровоподтёки классифицируют по пяти основным критериям:
- происхождение — травматическое и патологическое, связанное с заболеваниями тканей и внутренних органов;
- место образования — местные и отдаленные синяки, как при симптоме очков при переломе носа;
- время появления — раннее, позднее, очень позднее;
- глубина расположения — поверхностные кровоподтёки на коже, глубокие и очень глубокие, с локализацией в поднадкостничной области;
- форма — округлые, овальные, линейные, прямоугольные и другие синяки.
Классификация месту и размеру кровоизлияния
- Собственно кровоподтёки — локализуются в подкожножировой клетчатке, появляются при воздействии травмирующего тупого предмета или при растяжении, например, от медицинских банок;
- гематомы — образуются между слоями тканей или в полостях тела, где скапливается кровь из разорванных сосудов;
- петехии — возникают при разрывах мелких сосудов и представляют собой точечные кровоизлияния внутри кожи или эпителия.
Методы диагностики
Врач записывает жалобы пациента, проводит осмотр и уточняет, при каких обстоятельствах произошла травма сосудов и появился кровоподтёк. При травматическом происхождении синяка доктор оказывает первую помощь, а если причины кровоподтёка не удается установить сразу — назначает дополнительные обследования.
В клинике ЦМРТ проводят комплексную диагностику и рекомендуют пациентам сдать анализы крови и мочи, пройти инструментальные исследования:
Читайте также:

