Из за чего может один глаз покраснеть под глазом
Обновлено: 18.04.2024
Покраснение глаз – это не только эстетическая проблема, это еще и медицинский симптом, которым могут проявляться различные заболевания. Если у Вас покраснели глаза, стоит разобраться, какая именно причина вызвала их покраснение.
Почему краснеют глаза
Под покраснением глаз обычно понимают покраснение склеры – белковой оболочки глаза. Склера содержит значительное количество капилляров – мельчайших кровеносных сосудов. Обычно они незаметны, но под воздействием ряда обстоятельств кровеносные сосуды склеры могут расширяться, стенки сосудов при расширении растягиваются, и тогда мы их видим, вернее, видим наполняющую сосуды кровь. Кровь красного цвета, поэтому глаза выглядят покрасневшими.
В большинстве случаев расширение сосудов склеры вызвано резким усилением кровообращения. Так организм отвечает на достаточно широкий круг проблем. Кровь – это внутренний транспорт, с помощью которого доставляются питательные вещества, удаляются токсины. Приток крови способствует повышению местной иммунной защиты, ускоряет заживление. Во многих случаях покраснение глаз довольно быстро проходит; это означает, что кровоснабжение склеры нормализовалось. Если покраснение сохраняется длительное время, то, очевидно, проблема, которая его вызвала, достаточно серьёзна.
Что делать при покраснении глаз
В первую очередь следует устранить причину, вызвавшую покраснение глаз.
Если покраснение глаз – следствие переутомление, надо дать глазам отдых. Устранению покраснения способствует сон: ведь когда мы спим, наши глаза отдыхают. Полноценный восьмичасовой сон во многих случаях поможет убрать покраснение глаз.
В современном мире многие виды деятельностей связаны с работой за компьютером. Глаза очень устают, если приходится всё время смотреть в экран. Необходимо отводить глаза в сторону, специально моргать, а ещё лучше давать глазам отдых время от времени закрывая их на пару минут.
Возможно, покраснение глаз – это аллергическая реакция. Необходимо убрать то, что способно вызвать аллергию. Если Вы начали пользоваться новой косметикой, отложите её. Пользуйтесь только натуральными средствами гигиены. Исключите контакты с домашними животными.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровоизлияние в глаз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
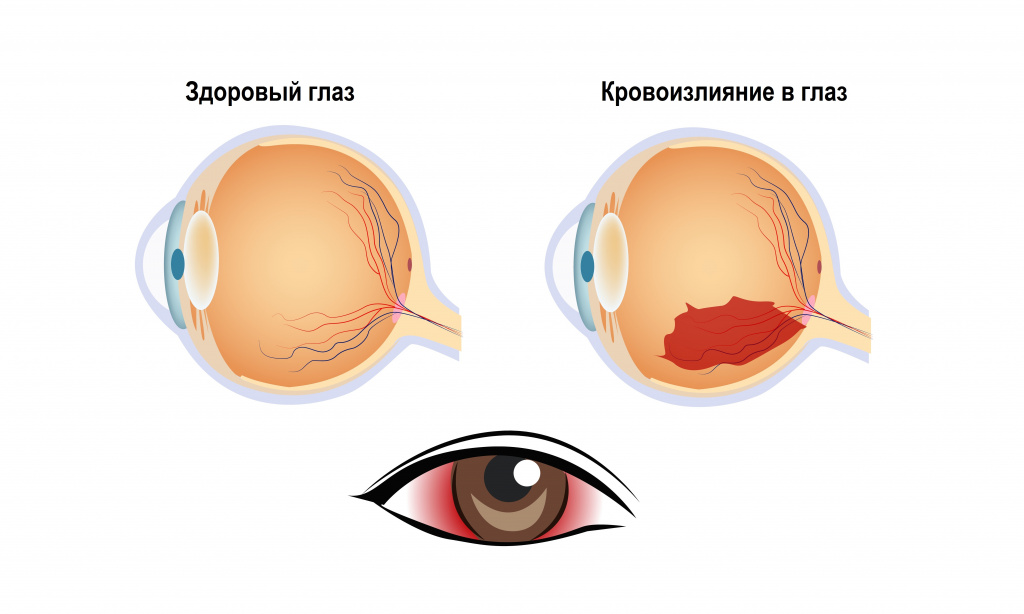
Кровоизлияние в глаз – это накопление крови под конъюнктивой, в оболочках глаза и между ними, в камерах глаза или в стекловидном теле. Кровоизлияние обусловлено нарушением целостности сосудов глаза.
Глаза непрерывно воспринимают, преобразуют и отправляют в зрительный анализатор огромное количество информации.
Глаза чувствительны к изменениям в организме и, хотя достаточно защищены, легко повреждаются внешними воздействиями.
Глазное яблоко находится в полости орбиты – костного каркаса, орбита защищает глазное яблоко сверху, снизу, сзади и по бокам. Глаз в орбите располагается в жировой клетчатке - своеобразной подушке. Спереди глазное яблоко защищено веками и ресницами.
Глазное яблоко состоит из трех оболочек:
- наружной, представленной выпуклой прозрачной роговицей, переходящей в склеру – каркас глазного яблока;
- средней - спереди это цветная радужка, далее цилиарное тело, а сзади – собственно сосудистая оболочка, представленная сетью мелких артерий и вен. В центре радужки находится зрачок, пропускающий свет внутрь глаза. Цилиарное тело вырабатывает внутриглазную жидкость, которая нужна для поддержания формы глаза и помощи в обмене веществ. К цилиарному телу с помощью мышц и связок прикреплен хрусталик – линза. Посредством сокращения и расслабления мышц меняется кривизна хрусталика, таким образом, глаз «переключает» дальность и фокусирует изображение;
- внутренней – сетчатки, которая содержит палочки и колбочки, воспринимающие свет и преобразующие его в электрический импульс, который потом отправляется в головной мозг.
Стекловидное тело заполняет пространство между хрусталиком и сетчаткой глаза и представляет собой гелеобразное вещество.
Глаз имеет два пространства, заполненные внутриглазной жидкостью: передняя камера глаза (между роговицей и радужкой) и задняя камера глаза (между радужкой и стекловидным телом, в ней находится хрусталик). Камеры сообщаются между собой через зрачок.
Конъюнктива – это слизистая оболочка, она выстилает изнутри веки и переходит на видимую часть глаза. Конъюнктива питается за счет сети очень мелких сосудов, расположенной прямо под ней. Снаружи она постоянно омывается слезой, продуцируемой слезными железами.
Разновидности кровоизлияний в глаз
Кровоизлияния в глаз подразделяются в зависимости от места, где накапливается кровь:
- при гипосфагме кровь скапливается между конъюнктивой и склерой из-за повреждения конъюнктивальных сосудов. Выглядит как ярко-красное пятно на белке глаза. Это наименее опасный тип кровоизлияния, не приводит к нарушению зрения, однако стоит насторожиться, если повторяется регулярно;
- при гифеме кровь изливается в переднюю камеру глаза. Гифема имеет 4 степени: 1-я степень характеризуется заполнением камеры не более чем на 1/3, 2-я – не более чем на 1/2, 3-я – более чем на 1/2, но не полностью, 4-я – полное заполнение передней камеры глаза кровью. Если кровь достигает зрачка, перед глазом возникает затуманенность, снижается зрение, появляется боязнь яркого света. При данном типе кровоизлияния возникает боль;
- при гемофтальме кровь заполняет стекловидное тело. Различают полный и неполный гемофтальм. Резко падает зрение, степень нарушения которого зависит от объема излившейся крови. Очень опасный тип кровоизлияния, может приводить к заполнению стекловидного тела соединительной тканью, стойкому снижению зрения и возможной отслойке сетчатки;
- при ретинальных кровотечениях кровь накапливается непосредственно перед сетчаткой (преретинальные кровоизлияния), внутри сетчатки (интраретинальные кровоизлияния) или сразу после слоя палочек и колбочек (субретинальные кровоизлияния).
- механические воздействия, травмы глаза, травмы головы - степень повреждения зависит от силы воздействия;
- внутриглазные операции;
- разрыв новообразовавшихся сосудов;
- заболевания и состояния, влияющие на состав и свойства крови, нарушающие процесс свертывания крови (прием кроворазжижающих препаратов, гематологические заболевания);
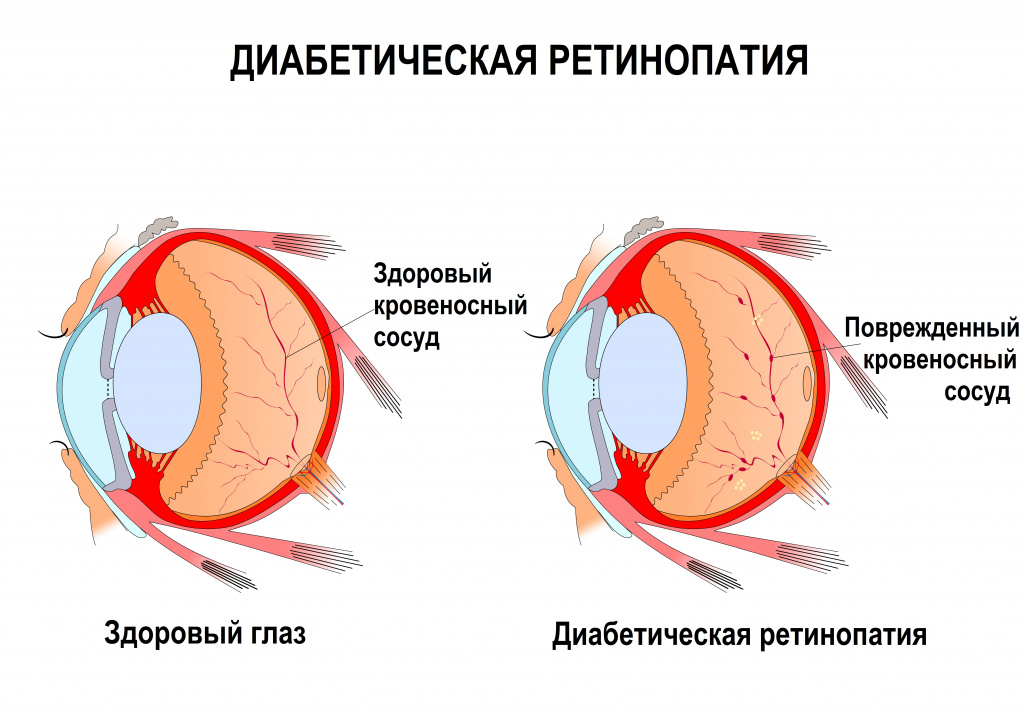
- заболевания, влияющие на сосудистую стенку (гипертоническая болезнь, атеросклероз, сахарный диабет);
- заболевания глаз: глаукома (с повышением внутриглазного давления), высокая степень близорукости, отслойка сетчатки, тромбоз (закупорка) центральной вены сетчатки;
- различные инфекции (вирусные, бактериальные, грибковые и т.д.), ведущие к воспалению структур глаз. Конъюнктивит (воспаление конъюнктивы), ирит (радужки), иридоциклит (радужки и цилиарного тела), хориоретинит (сосудистой оболочки и сетчатки), ретинит (только сетчатки);
- повышение внутричерепного давления из-за возникновения лишнего объема в полости черепа при внутричерепных гематомах, опухолях мозга, отеке мозга;
- повышение внутрибрюшного и, как следствие, венозного давления при сильной физической нагрузке, при изнуряющей рвоте, во время родов.
При непроникающих тупых травмах глаза причиной разрыва сосудов является резкое повышение внутриглазного давления, этот же механизм срабатывает при глаукоме.
Новообразовавшиеся сосуды имеют достаточно хрупкую стенку, они могут появляться без веских на то причин или взамен поврежденных, например, при сахарном диабете. Роме того, повышение уровня сахара крови ведет к поражению самых мелких сосудов – капилляров.
При инфекционных заболеваниях воспалительный процесс приводит к повышению проницаемости сосудов, что может спровоцировать их повреждение.
Это группа заболеваний, при которых нарушаются процессы остановки кровотечения. Например, при гемофилии происходит наследственно обусловленное снижение факторов свертывания крови, из-за чего тромб не может образоваться. При тромбоцитопениях тромбоцитов недостаточно для первичной закупорки повреждения.
Онкологические заболевания крови. Самый яркий пример – острый лейкоз. Опухолевые клетки вытесняют собой клетки костного мозга, затем выходят в кровеносное русло и заменяют собой все здоровые клетки, в том числе те, что отвечают за остановку кровотечения.
Атеросклероз проявляется отложением в сосудах холестериновых бляшек. Постоянное или периодическое повышение артериального давления повреждает внутренний слой сосудов – эндотелий, при этом утолщается средний, мышечный слой, сосуд теряет эластичность. Эти изменения рано или поздно приводят к нарушению целостности любого сосуда.
Отслойка сетчатки от сосудистой оболочки с кровоизлиянием происходит при травмах глаза, воспалительных заболеваниях сетчатки, нарушении ее питания. Повышается риск отслойки у людей с высокой степенью близорукости.
К симптомам отслоения сетчатки резкое снижение зрения, сужение полей зрения или выпадение участка изображения, наличие мушек перед глазами, вспышек света.
К каким врачам обращаться, если произошло кровоизлияние в глаз
Лечением кровоизлияний в глаз занимается офтальмолог, для коррекции сопутствующих состояний может потребоваться консультация терапевта , врача общей практики, невролога .
Диагностика и обследования при кровоизлиянии в глаз
Врач проводит опрос и осмотр пациента и его глаз, определяет остроту зрения, измеряет артериальное давление, внутриглазное давление, изучает структуры передней камеры глаза, осматривает, если возможно, глазное дно.
Может потребоваться ряд дополнительных методов обследования:
- ультразвуковое исследование глаза;
- электроретинография для оценки функциональной активности сетчатки;
- общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Отечность век – это патологическое состояние, обусловленное скоплением жидкости в рыхлой подкожно-жировой ткани периорбитальной зоны. Оно может быть единичным или редким, вызванным, например, недостаточным количеством сна. В норме отек век проходит самостоятельно в течение суток. Если же неприятный симптом приобретает постоянную форму, требуется проведение полной диагностики организма.
Отек век в большинстве случаев сигнализирует о развитии в организме серьезных патологических процессов.
Разновидности отеков век
Отечность век может быть классифицирована по нескольким параметрам.
Во-первых, отек может иметь воспалительное (инфекционное, аллергическое) и невоспалительное происхождение. В первом случае отеки век сопровождаются их покраснением, болью, повышением температуры тканей периорбитальной зоны, слезотечением. Для невоспалительных отеков вышеуказанные признаки не характерны.
Во-вторых, отечность век может быть односторонней или двусторонней. Так, односторонний отек чаще является инфекционным, в то время как двусторонние отеки имеют более широкий спектр вызвавших их причин.
В-третьих, отечная ткань может быть мягкой и плотной, что играет немаловажную роль в определении причины развития отеков.
Наконец, отеки век могут быть единственным проявлением отечного синдрома, а могут сочетаться с отеками других локализаций, в т.ч. с отеками, распространенными по всему телу.
Возможные причины развития отечности век
Отек представляет собой скопление избыточного количества жидкости в тканях вне кровеносных и лимфатических сосудов. Существует несколько факторов, способствующих выходу и накоплению жидкости в ткани. К ним относятся:
- высокое давление, создаваемое потоком крови внутри сосудов;
- повышение проницаемости стенки сосуда;
- уменьшение концентрации белков плазмы крови, которые за счет осмотических сил удерживают жидкую часть крови внутри кровеносного сосуда;
- увеличение концентрации белков и неорганических ионов в тканях, притягивающих к себе воду подобно магниту.
Симметричные отеки век, появляющиеся по утрам, могут быть следствием потребления чрезмерного количества жидкости накануне перед сном. Такие отеки обычно исчезают самостоятельно при соблюдении питьевого режима.
При каких заболеваниях возникают отеки век
В первую очередь отеки век могут свидетельствовать о заболеваниях почек:
- гломерулонефрит – воспалительное поражение клубочков почек после перенесенной стрептококковой или иной инфекции;
- вторичное поражение почечных клубочков при сахарном диабете, хронической гипертонической болезни;
- пиелонефрит– заболевание (чаще инфекционно-воспалительного происхождения), характеризующееся повреждением чашечно-лоханочной системы почек и интерстиция;
- тубулоинтерстициальные нефриты – группа заболеваний, первично поражающих канальцы почек, например токсическое поражение почек солями тяжелых металлов;
- иные патологические процессы в почках, приводящие к развитию острого почечного повреждения или хронической болезни почек.
Данное состояние является жизнеугрожающим и возникает в ответ на контакт организма с аллергенами, поступающими с пищей, с вдыхаемым воздухом и т.д.
Плотные стойкие отеки век типичны для микседемы – приобретенной недостаточности функции щитовидной железы, для которой характерно состояние гипотиреоза – снижения концентрации гормонов тироксина и трийодтиронина.
Распространенные отеки, в т.ч. отеки век, развиваются при тяжелой сердечной недостаточности, однако для «сердечных» отеков характерно их распространение снизу вверх: от стоп и голеней к верхней половине туловища.
Также отеки развиваются при нарушении синтеза белков плазмы печенью, что имеет место, например, при циррозе печени.
К каким врачам обращаться при появлении отечности век
Поскольку существует множество причин развития отеков, первым врачом, к которому следует обратиться, является врач обшей практики или терапевт . После развернутого клинического, лабораторного и инструментального обследования пациент может быть направлен к узким специалистам - нефрологу (врачу, специализирующемуся на заболеваниях почек), эндокринологу , кардиологу , аллергологу-иммунологу, офтальмологу, гепатологу.
Диагностика и обследование при отеках век
Основная цель диагностики – установить причину появления отеков век. Тщательный клинический осмотр дает врачу много информации. Однако заболевания почек, одна из основных причин развития отечности век, могут иметь слабо выраженные клинические проявления. В этом случае требуется лабораторно-инструментальная диагностика, которая обычно включает следующие исследования.
-
клинический анализ крови с развернутой лейкоцитарной формулой для определения наличия воспалительного процесса в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
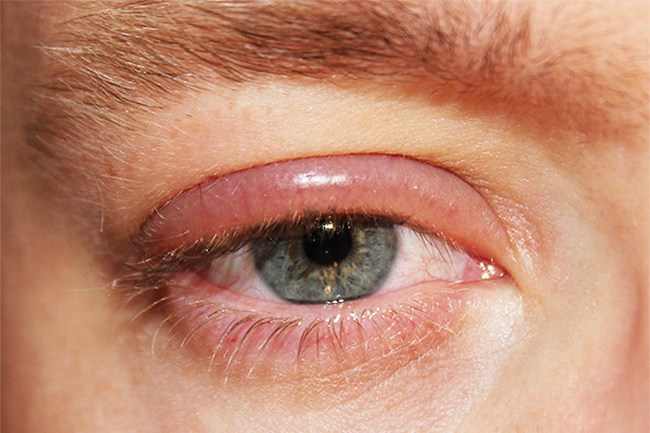
Блефарит – это воспаление ресничного края век, которое, как правило, носит хронический и двусторонний характер. Блефарит протекает долго и плохо поддаётся лечению. Хотя в большинстве случаев развитие блефарита вызвано проникновением инфекции, большую роль имеет состояние иммунитета. Возникновение блефарита возможно лишь при ослабленном иммунитете, поэтому блефарит – это всегда повод обратить внимание на состояние иммунной системы. Часто блефарит развивается у пожилых людей, это связано с возрастной атрофией эпителия и, как следствие, снижением местного иммунитета.
Оставьте телефон –
и мы Вам перезвоним
Причины блефарита
Блефарит может развиться как осложнение хронических заболеваний глаз – кератита, конъюнктивита. К мейбомиевому блефариту приводит нарушение функции мейбомиевых желез (эти железы, располагающиеся по краю век, вырабатывают секрет, препятствующий испарению слезной жидкости и тем способствующий увлажнению глаза). Блефарит может иметь аллергическую природу (довольно типичен при поллинозе – аллергии на пыльцу растений, может наблюдаться как реакция на используемую косметику).
Отдельно стоит выделить демодекоз – поражение ресниц клещами рода Demodex. Эти клещи обитают в сальных железах и волосяных фолликулах на лице у большинства людей. При ослаблении иммунитета клещи демодекс активизируются. Одна из разновидностей клещей демодекс выбирает для своего обитания преимущественно именно ресницы, поэтому при демодекозе развитие блефарита весьма вероятно.
Возникновение блефарита возможно и в силу действия общих факторов – авитаминоза, глистных инвазий, нарушения обмена веществ (в частности, сахарного диабета), патологий желудочно-кишечного тракта, анемии. На фоне подобных заболеваний вероятность инфекционного поражения век значительно возрастает. Инфекция может попасть в эту область и из другого очага воспаления гематогенным путем (то есть с током крови). В этом случае блефарит может развиться как осложнение гайморита, хронического тонзиллита, кариеса.
К факторам, способствующим развитию блефарита, относят также и некорригированные нарушения зрения. Если человек с близорукостью, дальнозоркостью или астигматизмом, не прибегает к коррекции зрения с помощью очков или оптических линз, он вынужден усиленно вглядываться, напрягая глазные мышцы. Мышцы устают, и человек начинает тереть глаза, занося таким образом инфекцию. Само напряжение глазных мышц, хоть и не может непосредственно вызвать воспаление, благоприятствует его сохранению и развитию.
Симптомы блефарита
На возникновение блефарита указывают такие симптомы, как:
- зуд краев век;
- ощущение утолщения век, отечность и покраснение краёв век;
- быстрая утомляемость глаз, высокая чувствительность к ветру пыли и яркому свету. Эти факторы приводят к усилению слезотечения;
- выпадение ресниц.
Разновидности блефарита
Если край века просто покраснел, говорят о простом блефарите
При чешуйчатом блефарите у корней ресниц образуются сухие серовато-желтые чешуйки, напоминающие перхоть. Если чешуйку удалить, под ней можно обнаружить тонкую покрасневшую кожу.
Язвенный блефарит обычно развивается в результате проникновения стафилококковой инфекции. При язвенном блефарите в волосяных мешочках ресниц скапливается гной. Ресницы слипаются между собой. В основании каждого такого пучка ресниц находится желтая гнойная корочка, а если её удалить (при этом ресницы, как правило, выпадают) на её месте открывается язва. На месте заживших язв образуется рубцовая ткань, которая может препятствовать нормальному росту ресниц. В тяжелых случаях весь край века может быть деформирован. Также возможен мадароз – полное выпадение ресниц.
В случае мейбомиевого блефарита воспаляются мейбомиевые железы. Воспаление вызывается повышенной выработкой секрета, который скапливается в устье железы. Происходит закупорка устья, что проявляется как возникновение прозрачных пузырьков по краю века.
Методы диагностики блефарита
Для выяснения причин блефарита берется соскоб с пораженного участка для дальнейшего лабораторного анализа.
При подозрении на демодекоз проводится микроскопическое исследование – анализ на демодекс.
При аллергической природе блефарита могут потребоваться аллергологические пробы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения блефарита
Лечение блефарита требует комплексного подхода, предполагающего проведение как местных, так и общих лечебных мероприятий. Обязательно должна быть устранена причина, вызвавшая блефарит, в противном случае местное лечение рискует оказаться не эффективным и возобновление воспаления весьма вероятно.
Комплекс общих лечебных мероприятий включает в себя:
- витаминотерапию;
- лечебное питание с высоким содержанием белков и исключением возможных аллергенов;
- общеукрепляющие и иммуностимулирующие методики;
- устранение очагов инфекции, существующих в организме (лечение сопутствующих заболеваний.
Необходимо обеспечить должную гигиену глаз. При необходимости должна быть произведена коррекция зрения, чтобы снять напряжение глазных мышц.
Местное медикаментозное лечение назначается врачом, особенности лечения зависят от формы (разновидности) заболевания.
По поводу лечения блефарита следует обращаться к врачу-офтальмологу.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
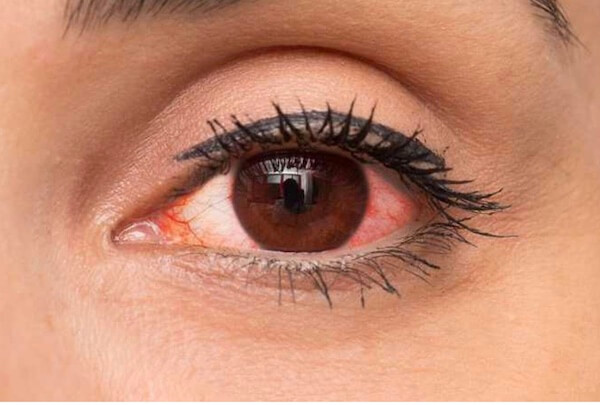
Красные глаза - основной симптом характеризующий ни одно, а несколько глазных заболеваний . Все эти заболевания разнообразны и имеют совершенно разные причины, но объединяет их один симптом - покраснение глаз.
1. Что такое «красный глаз»
2. Почему глаза красные
4. Красные глаза - причины
5. Что делать при «красных глазах»
1. Что такое «красный глаз»
В офтальмологии явление когда наблюдаются красные глаза называется «Синдром красных глаз». В него входят все заболевания характеризующиеся покраснением.
Покраснение глаз часто сочетает с другими глазными симптомами, которые помогают правильно поставить диагноз и провести успешное лечение: отеком век, слезотечением, болезненностью, нарушением зрения.
2 . Почему глаза красные
Покраснение глаз, которое мы наблюдаем может произойти только из-за :
1. Расширения сосудов конъюнктивы склеры (белка глаза) - 97% всех причин красных глаз
2. Разрыва сосудов конъюнктивы - 3% красных глаз
Другим словами, если вы наблюдаете у себя красные глаза, значит расширены кровеносные сосуды конъюнктивы склеры (белки глаз) или лопнул сосуд и произошло локальное кровоизлияние в конъюнктиву. Это относится к покраснению глаз как у взрослых, так и у детей.
- сухой воздух в помещении, который приводит к «Синдрому сухого глаза» с покраснением белка глаз. В таких случаях пациенты так же жалуются красные сухие глаза. Нарушение слезной пленки требует ее восстановления, могут помочь увлажняющие капли, любые капли искусственной слезы, такие как, «Систейн», « Слеза натуральная», «Лакрисин», «Лакрисифи», Хилозар-комод ® . Необходимо искусственное увлажнение воздуха в помещении зимой;
- запыленный воздух в помещении или в городе после выбросов вредных веществ в атмосферу. Может помочь «визин», но в идеале нужен чистый воздух, рекомендуется использовать очистители воздуха в загрязненных помещениях;
- раздражение контактными линзами. Красные глаза после линз говорят о неправильном их подборе, инфицировании линзы или о том, что роговица под линзой задыхается и ей не хватает кислорода из воздуха. Обычно это происходит с любыми линзами длительного ношения. Чтобы избавиться от красных глаз после линз, рекомендуем однодневные линзы или совсем избавиться от линз с помощью лазерной коррекции, к такому выводу приходят все, кто носит линзы более 15 лет;
- нахождение в закуренном помещении, табачный дым всегда раздражает конъюнктиву. Одна рекомендация избегать закуренных помещений;
- раздражение глаз хлором после посещения бассейна . Очень часто краснеют глаза после бассейна, но это не страшно и покраснение пройдет само за день-два при отсутствии раздражителя. Ускорить процесс может "Визин" . Визин - суживает сосуды и тем самым уменьшает покраснение. При этом Визин никак не влияет на саму причину покраснения глаз. Так же можно применишь " Тобрадекс" или " Дексаметазон ", которые влияют на медиаторы воспаления и ускорят процесс восстановления нормального цвета глаз; Если же покраснение глаз после бассейна сопровождаются болью и блефароспазмом (зажмуривание глаз), то необходимо показать глаза окулисту, так как, кроме обычного раздражения хлором, возможен ожог роговицы. Это случается очень редко, но случается.
- конъюнктивиты вирусные или бактериальные, последние отличаются, кроме покраснения, обильным отделяемым разной консистенции. При бактериальных конъюнктивитах ресницы склеиваются, особенно по утрам глаза слипаются. Вирусные конъюнктивиты могут внешне изменять только белки глаз, которые становятся красными. Но, те и другие всегда сопровождаются красными глазами. Сначала краснеет один глаз, потом оба. Кроме покраснения конъюнктивит, как правило, сопровождается чувством "жжения" или "песка в глазах". Причина воспалительного покраснения глаз требует противобактериального или противовирусного лечения. Помочь могут такие глазные капли, как "Тобрадекс", "Тобрекс", "Дексаметазон","Левомицетин", "Альбуцид", "Левофлоксацин", "Офтальмоферон";
- кератиты (воспаление роговой оболочки) так же приводят к покраснению глаз и сопровождаются также сильнейшей болью при прикосновении к глазу. Лечение красных глаз при кератитах требует лечения в офтальмологическом стационаре;
- увиты (воспаление сосудистой оболочки глаза), и эндофальмиты (воспаление стекловидного тела) всегда сопровождаются покраснением глаз различной интенсивности. Отличительной особенностью покраснения при воспалении внутренних оболочек является сочетание покраснения и болезненных ощущений. Лечение красных глаз при кератитах всегда требует лечения в офтальмологическом стационаре;
10) Часто красные глаза признак атеросклероза , когда склерозированная сосудистая стенка не выдерживает давления крови и рвется даже при нормальном внутриглазной давлении. Необходима консультация с кардиологом;
11) Травма , тупая или острым предметом вызывает разрыв стенки сосудов конъюнктивы, кровоизлияние и, как следствие, мы можем наблюдать красные глаза. Скорее избавиться от красных глаз, в таком случае, помогут капли улучшающие регенерацию конъюнктивы, такие, как «Солкосерил», «Корнерегель».
5. Что делать при «красных глазах»
Самый правильный вариант - обратиться к окулисту.
Если такой возможности нет, то необходимо прочитав данную статью подумать, что может быть причиной «красных глаз» и попытаться устранить эту причину.
Часто задаваемый вопрос, красный глаз, какие капли могут помочь, если красный глаз и лопнул сосуд?
Возможно применение капель направленных на сужение сосудов. Чаще всего используют Визин и аналоги Визина - Визоптик , Тизин .
Однако нужно понимать что эти капли оказывают лишь временный эффект не устраняя основную причину, которая привела к покраснению глаз.
При длительном использовании Визина к нему возникает привыкание и Визин перестает оказывать терапевтический эффект.
Если покраснение глаз не проходит 2 дня и более, мы настоятельно рекомендуем показаться офтальмологу для выяснения причины, вызвавшей покраснение. Ведь когда глаз стал красный нужно устранять причину его покраснения, а не устранять следствие. Лечение красных глаз должен осуществлять врач.
При воспалительных процессах, необходимо устранить инфекцию, при травме использовать препараты улучшающие регенерацию поврежденной ткани ткани - конъюнктивы, при нарушениях рефракции всегда добиваться полной коррекции, при гипертонии - следить за состоянием давления, при инородном теле конъюнктивы требуется его удаление, красные глаза после контактных линз требует лечение глаз и замены линз и т.д.
Нужно отметить что кровоизлияния рассасываются очень медленно из-за малого количества сосудов в области склеры. Обычно после кровоизлияния проходит 2-3 недели на рассасывание крови и возвращение конъюнктиве прозрачности, а склере своего белого цвета.
Понимая как много может быть причин красных глаз мы рекомендуем провести обследование и воспользоваться советами специалистов .
Читайте также:

