Из за чего могут быть прыщи на лице у ребенка до года
Обновлено: 24.04.2024
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Автор:
Сергеев Андрей Викторович
Детский аллерголог-иммунолог, Кандидат медицинских наук
Пищевая аллергия у детей – это ответ организма на употребление определенной еды. Наиболее частым типом ответа является тот, который опосредуется антителами типа Ig E. Существует клеточно-опосредованный иммунологический ответ, который проявляется позже. Нетипичное состояние сопровождается преимущественно атопическим дерматитом или нарушениями со стороны пищеварительной системы.
С другой стороны, еда также может стать причиной реакции, если она находится в контакте с кожей или воздействует с дыхательными путями. В первом случае это может привести к дерматиту и крапивнице; во втором – к проблемам, связанным с дыхательным аппаратом (астма или ринит).

Типы пищевой аллергии
В настоящее время существует несколько видов:
1. На белок куриного яйца. Развивается при производстве в организме иммуноглобулинов Ig E, направленных против яичных белков. Наиболее распространенный фактор риска – наследственная предрасположенность. Возникает преимущественно в возрасте от 1 до 5 лет. Характеризуется покраснением кожи, зудом, крапивницей, отеком губ и век. Возможна рвота, боли в животе и диарея. Реже появляются респираторные проявления, которые могут сопровождаться одышкой и трудностями при глотании. Они очень серьезны, поэтому пациент должен обратиться к врачу в тот момент, когда они начинают происходить.
2. На рыбу и морепродукты. Установлены иммунным ответом, при котором опосредуются Ig E - антитела, специфичные для рыбы. Отмечается в первые годы после рождения и совпадает с введением рыбы в рацион. Может сохраняться десятилетиями или всю жизнь. Признаки появляются после употребления и при вдыхании паров, образующихся при приготовлении блюд.
3. На молоко. Имеет наследственную основу, хотя в ее развитии участвуют и факторы окружающей среды. Характерна преимущественно для первого года жизни. Тяжесть клинической картины зависит от степени сенсибилизации и количества употребляемого молока. Наиболее частые проявления – кожные (70% случаев). Также наблюдается боль в животе, жидкий стул, рвота или проблемы с глотанием.
4. На овощи и фрукты. Наиболее распространенная причина у пациентов в возрасте старше 5 лет. Около 33% детей не переносят фрукты и только 7% на овощи. Проявляется зудом, отеком губ и языка, появлением красных пятен или рубцов на коже, дерматитом. Также могут появиться признаки со стороны желудочно-кишечного тракта и дыхательного аппарата.
5. На орехи, бобовые и злаки. В 50% случаев реакции настолько серьезны, что могут даже привести к смерти. Данный вид самый опасный, если сравнивать с другими, потому что развивается молниеносно.
Причины возникновения
Появляется аллергия на еду у ребенка на фоне:
снижения защитных функций слизистой оболочки кишечника;
большого количества употребляемой еды и пр.
В обстоятельствах, когда толерантность терпит неудачу, иммунитет вырабатывает ответ Ig E-антител против определенной еды. Процесс начинается в кишечнике (хотя может затрагивать и другие области, такие как дыхательная система или кожный покров).
Когда больной употребляет «опасный» продукт, антиген, связанный с Ig E, обнаруживается на поверхности базофилов и тучных клеток. В это время происходит их активизациях, и высвобождается гистамин и другие воспалительные вещества.
Симптомы пищевой аллергии у детей
Проявляется в первые два часа после еды, если в рацион входит опасный фактор. Поражается один или несколько органов, включая кожу, желудочно-кишечный тракт, слизистые оболочки, дыхательную и сердечно-сосудистую систему. Тяжесть течения зависит от реактивности пораженного органа, общего самочувствия больного и характеристик фактора, вызывающего нетипичный ответ.
Кожные проявления. Крапивница – появление мелкой сыпи. Сопровождается покраснением, зудом и шелушением. Локализуется преимущественно на лице и шее, кистях рук, на предплечьях и в области локтевых сгибов. Может осложниться при присоединении бактериальной инфекции.
Респираторные проявления. Ринит сопровождается заложенностью носа, обильным водянистыми выделениями и многократным чиханием. В редких случаях присоединяется першение в горле и покашливание.
Вовлечение дыхательных путей. У пациентов с астмой бронхоспазмы могут присутствовать в контексте анафилаксии (тяжелое системное состояние). Анафилаксия опасна, т. к. при отсутствии адекватной помощи может привести к летальному исходу.
Поражение органов ЖКТ. Сопровождается диареей, болью в области живота, тошнотой и рвотой. Изменению подвергается стул, который чаще всего разжижается.
Другими проявлениями являются зуд во рту и горле, а также в области глаз. Возможно затруднение глотания, головокружение, обморок, отек век, лица, губ и языка.
Возможные осложнения
Опасность заключается в том, что данное состояние постепенно усугубляется, если время не принять никаких мер:
1. Сначала на фоне сенсибилизации организм развивается дерматит.
2. Потом происходит поражение респираторной системы в виде атопического насморка.
3. Если антиген не исключить, то манифестирует бронхиальная астма.
Самое опасное осложнение – анафилактический шок. Развивается стремительно – через 1-3 минуты после контакта с антигеном. Характеризуется бронхоспазмом, отеком гортани и коллапсом, которые могут привести к летальному исходу, если вовремя не начать лечение.

Диагностика пищевой аллергии у детей
Во многих случаях люди путают специфическую реакцию организма с индивидуальной непереносимостью. Некоторое сходство между ними определенно имеется, но речь идет о разных патологиях. Чрезмерная чувствительность появляется после еды в качестве ответа организма, в то время как при непереносимости защитные функции не вмешивается. Основными причинами непереносимости обычно являются нарушения метаболизма определенных веществ.
При появлении признаков повышенной чувствительности нужно незамедлительно обратиться к врачу. Специалист соберет подробную историю болезни, чтобы попытаться установить, какие факторы «опасны» и установить временную связь между приемом пищи и появлением признаков.
Кожные тесты в некоторых случаях позволяют диагностировать специфическую реакцию. Положительный результат не обязательно означает, что присутствует чувствительность, но отрицательный результат указывает на то, что пациент вряд ли будет восприимчив к такой еде. После получения положительного кожного теста аллергологу может потребоваться провести пероральный контроль, чтобы установить окончательный диагноз.
Лечение пищевой аллергии
В настоящее время единственным средством против негативного воздействия провоцирующего фактора является исключение опасного вещества из рациона. Эта рекомендация кажется простой, но далекой от реальности. Правильная диета предполагает ведение постоянного наблюдения для исключения воздействия присутствующих и скрытых антигенов, которые появляются в обработанной пище. Рекомендуется изучать состав, когда блюда приготовлены вне дома, чтобы избежать случайных контактов с антигенами. Исключить контакт удается, к сожалению, не всем.
В последние десятилетия начинают разрабатываться специальные методы лечения, направленные на изменение ответа иммунитета и приобретение пероральной толерантности. Эти методы известны под названием пероральной десенсибилизации или противоаллергических вакцин, которые могут быть многообещающими для специфической реакции на молоко, арахис и яйца. Чтобы получить индивидуальные рекомендации по лечению обращайтесь к педиатру или аллергологу.
Меры профилактики
Полное выздоровление возможно только при раннем выявлении факторов и исключении их из рациона. При соблюдении рекомендаций по питанию удается предотвратить рецидивы заболевания. У части детей отмечается спонтанное выздоровление по мере увеличения оральной толерантности. Многие «перерастают» заболевание, но рассчитывать на это не стоит.

Лечение пищевой аллергии у детей в клинике «РебенОК»
В нашем медицинском центре работают опытнее специалисты из области аллергологии. Благодаря современному оснащению клиники, мы проводим комплексную диагностику, определяя истинную причину. Уже после первого визита в медицинский центр заметен результат.
Для беседы со специалистом можно явиться в клинику, воспользоваться online-консультацией или вызвать врача на дом. Аллерголог расскажет, чем лечить аллергию на еду у ребенка и даст рекомендации по профилактике развития осложнений.
Хакимва Р.Ф. К вопросу о пищевой аллергии у детей. 2009 г. [Электронный ресурс]
Баранов А.А., Намазова-Баранова Л.С., Хаитов Р.М. Пищевая аллергия у детей. Клинические рекомендации. 2016 г. [Электронный ресурс]
Сыпь на лице у ребенка. Причины сыпи у грудных детей
При появлении у грудничка сыпи на лице родители, как правило, впадают в панику. Ребенок не может в этот период говорить, но природа наградила его организмом, который отражает все, что с ним происходит. Мама малыша должна быть внимательна ко всем изменениям кожного покрова. Для объяснения изменения стоит завести отдельный блокнот, где стоит записывать все, что ребенок кушал, в чем купали, где ползал, где лежал.
При обнаружении сыпи любая мама начинает беспокоиться о природе ее происхождения и это верно. Причины появления высыпания достаточно разнообразны. Чтобы приступить к лечению, изначально необходимо установить причину подобного высыпания. К факторам, которые влияют на образование сыпи на лице ребенка, относят следующие: изменения температурного режима, наследственность, неправильное питание матери в период беременности или кормления грудью, расстройство системы пищеварения, инфекционные заболевания, аллергическая реакция, нарушение работы нервной системы малыша.
Для устранения высыпания необходимо сначала устранить причину, вызвавшую ее. Лечение необходимо начинать только после консультации педиатра. Самостоятельно решать вопрос с сыпью не стоит, так как это может нанести вред здоровью малыша.
Аллергическая сыпь у детей и тактика при ней
Аллергическая сыпь возникает после непосредственного контакта с возбудителем. Она может быть вызвана пещей или аллергенами окружающей среды. Чаще всего возбудителями являются пыль, шерсть животных, некоторые металлы, продукты питания, пальца растений, порошки для стирки.
Как правило, аллергию на пищу вызывают помидоры, клубника, орехи, яйца, рыба и множество других, потребляемых продуктов питания. Отличительной чертой аллергии у ребенка является его хорошее состояние. Он не теряет аппетит, температура тела держится в пределах нормы, отсутствует сонливость. В случаях сопровождения сыпи отеками необходимо срочно обратиться к педиатру.
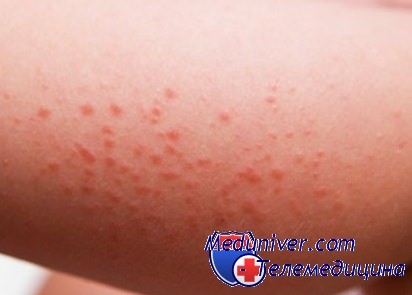
Причину происхождения сыпи можно установить самостоятельно. Сначала необходимо устранить из рациона питания ребенка продукты, вызывающие аллергию. После малышу необходимо дать препарат, который выведет из организма аллерген. На кожу нанесите увлажняющий крем и крем, который снимет зуд. Не мешает после всех процедур показать ребенка педиатру.
Аллергия, вызванная другими факторами, как правило, проявляется на местах контакта ребенка с возбудителем. Действия родителей в подобных ситуациях аналогичны тактике при аллергии на продукты питания. Дополнительно необходимо помыть ребенка под проточной водой. Если аллергия вызвана стиральным порошком или кондиционером, то надо сменить их производителя. Лучше всего использовать гиппоаллергенные порошки.
Инфекционная сыпь на лице у грудных детей и тактика при ней
Инфекционная природа сыпи подтверждается рядом других признаков, которые характерны для инфекционного процесса. К ним относятся: слабость, повышенная температура, головная боль, недомогание, а также симптомы конкретного вида заболевания. Лечение в данном случае назначает только врач, которое должно быть направлено на борьбу с самой инфекцией, а не с сыпью.
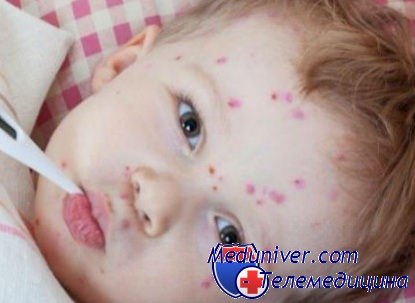
К инфекционным заболеваниям, вызывающим сыпь относятся: скарлатина, краснуха, трехдневная лихорадка, ветряная оспа и корь. При скарлатине сыпь появляется на груди, спине и шее постепенно распространяясь на поверхность всего кожного покрова. Высыпание приобретает алый окрас и проявляется в виде маленьких точек. При приеме антибиотиков сыпь быстро исчезает. Сыпь при краснухе сопровождается повышением температуры тела и локализуется на лице, конечностях и туловище. Исчезает через три-четыре дня. Трехдневная лихорадка выражается необъяснимым повышением температуры, которая на третий день спадает, а тела малыша покрывается мелкой сыпью. По истечении недели сыпь сама пропадает.
При ветряной оспе сыпь сопровождается повышением температуры. Сначала появляется пятно, которое постепенно переходит в пузырек, он лопается, образуя гнойничок, покрывающийся корочкой. Продолжительность болезни варьирует от 3 до 5 дней. Корочки отваливаются позднее. При кори происходит повышение температуры, на третий день появляется сыпь. Высыпание происходит сначала на лице, потом переходит на тело и нижние конечности. Как правило, сыпь при коре свидетельствует о выздоровление и исключает возможность заражения при контакте с больным ребенком.
Сыпь у детей при нарушении гигиены - потничка
Потницей называют мелкую пупырчатую сыпь, которая возникает у малыша при жаркой погоде и потливости. Вызывают потничку внутренние и внешние факторы. К первым относятся особенности строения кожных покровов ребенка и несовершенство терморегуляции. К внешним факторам можно отнести дефекты в гигиеническом уходе и нарушение процессов нормального кожного обмена, а также неумеренное использование косметики для детей.
Специальных средств для лечения потницы нет. Существуют только определенные рекомендации. Изначально необходимо правильно организовать гигиенический уход за малышом, важно проводить ежедневные купания и обтирания грудничка. При купании надо использовать травы, которые очищают кожу и подсушивают ее. После приема ванны тело ребенка обрабатывать присыпками или кремами, которые создают нейтральную среду. При собирании ребенка на прогулку не стоит прибегать к чрезмерному количеству надеваемой на него одежды. Это вызовет только повышение потоотделения.
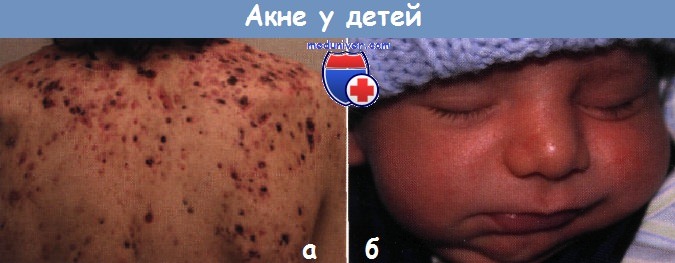
Акне (прыщи) у детей и их дифференциация
Точный патогенез акне неизвестен. Однако считается, что самый ранний очаг акне, микрокомедон, развивается вследствие аномалий фолликулярной кератинизации. Со временем микрокомедоны трансформируются в клинически видимые открытые комедоны (черные угри) и закрытые комедоны (белые угри). Весь процесс запускается андрогенами, которые стимулируют дифференцировку и рост сальных желез и производство кожного сала.
Пролиферация Propionibacterium acnes в невоспалительные комедоны и попадание содержимого разрушившегося комедона в окружающую дерму способствует появлению воспалительных папул, пустул и кист. Для кистозного акне характерно наличие узлов и кист, рассеянных по лицу, груди и спине. Этот вариант часто оставляет обезображивающие внешность рубцы.
Хотя терапия должна быть индивидуальной, пациенты с комедоновым акне легкой и умеренной степени и/или воспалительным акне хорошо реагируют на комбинацию топических ретиноидов (третиноин, адапален, тазаротен), бензоилпероксида, антибиотиков и азелаиновой кислоты. Папуло-пустулезное акне умеренной и тяжелой степени требует применения системных антибиотиков в сочетании с местными препаратами.

Акне:
а - открытые комедоны (черные угри) усеивают лоб этого 16-летнего юноши.
б - закрытые комедоны (белые угри) покрывают лоб этой 14-летней девочки
Системное применение 13-цис-ретиноевой кислоты (изотретиноин) резервируют для пациентов с тяжелым, рубцующим кистозным акне, устойчивым к традиционным терапевтическим мероприятиям.
*На рынок нашей страны выпускаются средства для топической терапии акне, содержащие изотретиноин: Ретиноевая мазь 0,05%, 0,1% и раствор для наружного применения 0,025% под коммерческим названием Ретасол. Они достаточно дорогие, поэтому имеет смысл искать аналоги.
К счастью, акне обычно самопроизвольно разрешается, и его активность снижается в позднем подростковом и раннем взрослом возрасте. Однако стойкое заболевание у некоторых взрослых среднего возраста продолжает требовать агрессивной терапии.
Оценка пациента с акне включает тщательный медицинский и семейный анамнез и физический осмотр. Хотя специальных лабораторных исследований обычно не требуется, признаки и симптомы преждевременного полового развития, гиперандрогенизации или дисфункции яичников требуют проведения дальнейшего обследования. Тяжелая степень акне у родственника 1-й линии также служит предупреждением о потенциально серьезном заболевании.
Фульминантное акне является формой тяжелого кистозного акне, которое развивается внезапно, обычно у молодых подростков мужского пола, с повышением температуры, лейкоцитозом и остеолитическими очагами в костях.
Акне нередко наблюдается в первый месяц жизни, эта форма называется неонатальным акне. Она обычно проявляется мелкими папулами и пустулами на лице и, как правило, разрешается без терапии. Считается, что неонатальное акне связано с воздействием материнских андрогенов и Pityrosporum. Младенческое акне развивается у грудных детей и детей младшего детского возраста и может проявиться между 3-м и 6-м месяцами жизни в форме эритематозных папул и пустул наряду с отдельными, более глубокими узлами, более стойкими и плохо поддающимися терапии.
Акне:
а - фульминантное акне. У этого здорового подростка с тяжелым узловато-кистозным акне развились диссеминированные изъязвления и корки вскоре после начала приема 13-цис-ретиноевой кислоты.
К схеме терапии добавили системные КСП, дозу которых постепенно снижали в течение 2 мес.
б - неонатальное акне. У этого здорового новорожденного наблюдаются многочисленные закрытые комедоны и пустулы на лице.
Высыпания разрешились через 1 мес. без терапии.
Акнеформные реакции отличаются от классического вульгарного акне по наличию однородных очагов и диссеминирован-ному распределению высыпаний, которые могут распространяться на руки, ноги и нижнюю часть туловища. Эндогенные кортикостероиды (например, при синдроме Кушинга), прием препаратов преднизолона, анаболических стероидов, изониазида, противосудорожных препаратов и препаратов лития могут вызвать похожие на акне высыпания. Если нельзя отменить лекарство или уменьшить дозу, может помочь традиционная терапия топическими или системными препаратами для лечения акне.
Вульгарное акне можно принять за бактериальный или грибковый фолликулит. При фолликулите преобладают пустулы, и их распределение ограничено участками окклюзии. Окрашивание по Граму, исследование с КОН и культуральный анализ также помогают дифференцировать фолликулит и акне. Иногда у пациента с акне, длительно принимавшего антибиотики, развивается ухудшение заболевания в связи с грамотрицательным фолликулитом, что, вероятно, вызвано резистентными к антибактериальным препаратам грамотрицательными микроорганизмами. Пустулы обычно разрешаются при приеме альтернативного антибиотика или 13-цис-ретиноевой кислоты.
Розацеа отличается от вульгарного акне наличием красных папул, пустул, кист и обширных телеангиэктазий и отсутствием комедонов. Розацеа развивается чаще всего в среднем возрасте, но многие пациенты относят начало появления очагов к подростковому или раннему взрослому возрасту.
Розацеа.
У этой 19-летней пациентки классические высыпания с красными папулами, пустулами, кистами и телеангиэктазиями. Акне:
а - Фолликулит горячих ванн. Болезненные красные папулы и пустулы высыпали (в локализации, соответствующей купальному костюму) у этой девочки-подростка через 24 ч после приема горячей ванны.
Из гноя, взятого в одном из очагов, при культуральном анализе был выделен Pseudomonas.
К счастью, девочка не заболела, и фолликулит разрешился через 3 дня без терапии.
б - акнеформные высыпания. Однородные пустулы на воспаленном основании покрывают туловище и проксимальные участки конечностей у этого 14-летнего мальчика, получавшего высокие дозы кортикостероидных препаратов (КСП) по поводу неспецифического воспалительного заболевания кишечника.
Высыпания разрешились при постепенном уменьшении дозы препарата.
в - младенческое акне. У этого здорового малыша на обеих щеках наблюдается несколько атрофических розовых папул на разных стадиях заживления. Периоральный дерматит. У этой 9-летней девочки развились бессимптомные, красные и сливающиеся папулы на щеках, подбородке и носу в течение месяца после применения на лице топических кортикостероидных препаратов (КСП).
Периоральный дерматит считается вариантом розацеа и может быть вызван применением препаратов этой группы. 6-недельный курс эритромицина привел к полному и длительному разрешению высыпаний.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Прыщики на лице малыша: виды, причины, устранение

В первые дни жизни кожа младенца может покрываться небольшими прыщами, имеющими различный вид, цвет и локализацию. Чтобы не волноваться и не гадать, почему вдруг вы столкнулись с этой напастью, лучше сразу ознакомиться с наиболее распространенными причинами ее возникновения и, в зависимости от того, какая именно в вашем случае повлекла за собой проблему, определиться с лечением. Далеко не все прыщики у детей нуждаются в нем, многие проходят самостоятельно.
Почему возникают прыщики?
Белые прыщи
Акне новорожденных
Их причина – это слишком большое количество материнских гормонов в организме младенца. После рождения организм малыша насыщен гормонами матери, оказывающими прямое влияние на состояние кожи. В свою очередь, это влечет за собой так называемые гормональные прыщи. С научной точки зрения их именуют акне новорожденных. Обычно такие прыщики локализуются на лице, а вот лечить их не нужно. Достаточно лишь следить за сухостью и чистотой кожных покровов. Акне не заразно и возникает не потому, что вы плохо следите за чистотой малыша. Если прыщики замечены в области лица, шеи и волос, то это именно акне.
Слишком активные сальные железы: угри
Когда ребенок появляется на свет, его железы работают активно и потому появляются прыщи. Подобные прыщи выглядят как угри, покрывающие существенные участки кожных покровов. В основном сыпь возникает через неделю после рождения и не проходит примерно месяц. Волноваться не нужно, если она никак не мешает ребенку. Данный вид прыщиков характеризуется скоплением гноя под кожей бело-желтого оттенка, у них красное основание и белый кончик.
Милии
Небольшие белые прыщи на лице малыша, выглядящие как точки величиной с головку булавки, называют милии. Это скопление секрета сальных желез в протоках. Их нельзя никак устранять, а пройдут они сами. Если пытаться их выдавливать или прижигать, то можно повлечь проблемы в виде воспаления.
Красные прыщики
Аллергическая реакция
Нередко возникает из-за продукта, который съела мама, так как через грудное молоко малышу передаются не только полезные вещества, но и аллергены. Подобная реакция может возникнуть и на смеси для кормления. Дабы предупредить аллергию, лучше записывать все съеденные продукты и следить за состоянием малыша. Если вы заметили через 18 часов после употребления пищи красные прыщики у ребенка, то продукт, ставший их причиной, нужно убрать из рациона. Также аллергию может повлечь за собой стиральный порошок, стоит использовать только специальные его виды. Наконец, аллергенами становятся шерсть животных, пыльца растений и так далее. Типичный признак аллергии – это шелушения, корочки и мелкая сыпь на красных пятнах. Малыша с аллергической реакцией нужно непременно показать врачу.
Потница
Дисбактериоз
В данном случае прыщики являются лишь симптомом кишечного недуга, потому стоит не заниматься самолечением, а обратиться к врачу.

Нужно ли лечить прыщики?
Как можно увидеть из этого материала, основная масса небольших белых прыщиков у детей проходит самостоятельно. Нужно лишь подождать, обычно уже к двухмесячному возрасту у детей полностью гладкая кожа без высыпаний. Выдавливать прыщи нельзя, иначе есть риск повреждения верхних слоев кожи, занесение инфекции и появления рубцов впоследствии.
Если вы сомневаетесь в причинах появления прыщей, обязательно посетите специалиста для постановки верного диагноза. Для облечения состояния ребенка можно порекомендовать следующие варианты:
- умывание кипяченой водой трижды в сутки;
- купание малыша в слабом растворе марганцовки;
- купание ребенка в череде;
- протирание лица малыша отваром череды или ромашки;
- грамотный уход за нежной кожей младенца.
Ни в коем случае не используйте для лечения фукорцин, сильный раствор марганцовки и зеленку, откажитесь от лосьонов со спиртом, так как все эти составы отрицательно скажутся на малыше. Стоит забыть и про жирные масла, мази, присыпку, настойку календулы, гормональные мази, кисломолочные бактерии, адсорбенты (например, смекту), антибиотики и антигистаминные средства. И, как уже говорилось, нельзя выдавливать прыщи любых видов у детей.
Профилактические меры
Практически все прыщи у малышей не являются опасными. Их возникновения легко избежать, если соблюдать ряд мер:
- следите за своим рационом;
- если есть реакция на смесь, то замените ее;
- правильно ухаживайте за малышом и соблюдайте гигиену;
- проводите младенцу воздушные ванны;
- стирайте белье малыша специально предназначенными порошками.
Если прыщи долго не проходят и мешают новорожденному, врачи обычно прописывают лекарственные препараты: Пантенол, Бепантен или Цинковую мазь.
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Акне у детей - одно из самых распространенных кожных заболеваний, особенно в подростковом возрасте. Речь идет о нарушении со стороны волосяных фолликулов и сальных желез, которые закупориваются, приводя к образованию прыщей и кист.
Угревая сыпь или Acne vulgaris по своему медицинскому названию определяется как воспаление сальных желез. Чаще всего это происходит в период полового созревания, в результате гормональной активности. Помимо боли и дискомфорта, прыщи у мальчиков и девочек чреваты социальной изоляцией, постоянной необходимостью скрывать повреждения, низкой самооценкой, а в некоторых случаях даже развитием тревоги и депрессии. Вот почему так важно понять, что такое акне, и каковы наиболее эффективные способы их лечения.

Немного статистики
Угри возникают вследствие чрезмерной активности сальных желез в коже, которая вызвана естественным повышением синтеза гормонов в подростковом возрасте. Чаще всего они появляются в области лица, спины и груди.
Около 70-80% подростков страдают от данной проблемы с разной степенью тяжести. Несмотря на то, что угри считаются заболеванием подростков, они также появляются у детей младшего возраста или у взрослых в качестве реакции на гормональные изменения.
Классификация акне
При классификации по возрастной группе существует в основном два типа угрей:
У новорожденных и детей младшего возраста. Мнение, что акне поражает только подростков и взрослых ошибочно. Младенцы, дети дошкольного и раннего школьного возраста пусть и не часто, но также страдают от угрей. Новорожденных сталкиваются с этой проблемой, потому что их матери передают гормоны им незадолго до рождения. Угри также возникают, когда стресс родов заставляет организм ребенка выделять эти гормоны.
Подростки и взрослые люди. Угри поражают 80% людей в возрасте от 11 до 30 лет. Обычно возникают в период пубертатных изменений гормонального уровня. Повышенная выработка половых гормонов во время полового созревания делает сальные железы более активными.
Таблица – Классификация детских акне по возрасту
с рождения до 6 недель
Инфантильные (раннего детского возраста)
от 6 недель до 12 месяцев
Среднего детского возраста
от года до 7 лет
от 7 до 12 лет (у девочек до менархе)
Неонатальные акне развиваются в период гормональной перестройки. При всех формах угревой сыпи существенную роль играют дополнительные провоцирующие экзогенные факторы.
Причины и факторы риска акне
Угри развиваются вокруг волосяных фолликулов и образуются от чрезмерной выработки себума. Повышенная секреция себума в сочетании с наличием омертвевших клеток кожи на эпидермисе приводит к забиванию фолликулов волосяного стержня, что сопровождается появлением комедонов.
Комедоны – это те же самые крошечные язвочки с белым кончиком, которые чернеют под воздействием кислорода. Обострение состояния угревой сыпи вызвано вовлечением инфекционного процесса. Влажная и жирная среда является благоприятным субстратом для размножения бацилл акне (Propionibacterium acnes).
При наличии бактерии развивается воспалительная реакция, из прыщей, которые образуют красную бляшку на верхней части кожи. Завершающим признаком угревой сыпи называют узелковые угри, характеризующиеся крупными воспалительными очагами, которые могут болеть и даже оставлять рубцы после выздоровления.
Существует несколько факторов, увеличивающих вероятность того, что ребенок заболеет акне:
использование продуктов по уходу за кожей и волосами, содержащих химические вещества, раздражающие кожу;
использование щелочного мыла и очень горячей воды;
выдавливание прыщей и расчесывание пораженных участков кожи;
частые стрессовые ситуации или постоянное нервное напряжение;
чрезмерное потоотделение и наличие перхоти.
Изучение того, что вызывает акне у детей, помогает найти способы предотвратить и лечить болезнь. Это позволяет ребенку преодолеть стресс и подавленность, которые он испытывает из-за прыщей на своей коже.
Причиной детских угрей могут быть эндокринопатии. Именно поэтому при наличии акне обязательно нужно обратиться к врачу для исключения таких тяжелых патологий как врожденная гиперплазия надпочечников, злокачественные опухоли яичек и синдром поликистозных яичников.
Симптомы акне у детей

Прыщи появляются на любой части тела. Однако чаще всего они появляются в местах, где присутствует высокая концентрация сальных желез.
Наиболее часто пораженные области у детей с акне включают:
Уши. Угри в ушах у ребенка локализуются за ушной раковиной, по краю и на мочке, ближе к височной области у верхнего основания. Прыщи имеют вид черных точек или воспаленных папул.
Лицо. Акне на лице у ребенка характеризуется отдельными немногочисленными закрытыми или открытыми комедонами. Закрытые представлены желтоватыми или перламутрово-белыми папулами, размер которых варьирует от 1 до 2 мм. Со временем они переходят в комедоны открытого типа, которые имеют вид черных точек.
Нос. Угри на носу у ребенка выступают в качестве изолированных пустул или папул – окруженных розовым ободком. Характеризуются быстрым (1-2 недели) самопроизвольным разрешением.
Также угревая сыпь у детей может локализоваться на груди, верхней части спины и шее. После исчезновения акне на коже, как правило, не остается никаких следов. Ситуация осложняется при инфицировании – появлении признаков воспаления (отек, покраснение по периферии). Элементы трансформируются в пустулы с гнойным отделяемым, имеющим желтый цвет. В этом случае избежать следов на коже достаточно сложно.
Как это лечится?

Традиционное медикаментозное лечение включает в себя использование местных мазей по назначению врача, наряду с пероральной антибактериальной терапией или препаратами, предназначенными для внутреннего лечения.
Наружная терапия чаще всего предполагает применение ретиноидных мазей, которые уменьшают воспалительный процесс и помогают отшелушить верхний слой кожи. Местные мази можно использовать без рецепта. Эти препараты содержат небольшое количество активного вещества, поэтому являются безопасными.
Кроме медицинской помощи, важно помнить, что угри развиваются на влажных участках кожи, поэтому поддержание правильной гигиены имеет значение. Своевременное и тщательное очищение кожи, может значительно уменьшить воспалительные процессы. Важно отдавать предпочтение назначенным средствам по уходу, не натирать и не царапать раны, т. к. это вызовет дополнительное раздражение и обострение воспалительного процесса.
Можно использовать препараты с антибактериальным действием, которые помогут устранить воспалительную реакцию. Ни в коем случае нельзя выдавливать угри, потому что это вызовет распространение бактериальной инфекции, а также может привести к образованию рубцов на коже.
Дополнительное увлажнение и защита
Многие ошибаются, думая, что кожа с акне не нуждается в дополнительном увлажнении. Правда в том, что корректировка увлажняющей эмульсии может помочь сбалансировать выделение кожного сала в течение всего дня. Увлажняющие эмульсии легко впитываются, помогая сбалансировать уровень влаги, а также предотвратить обострение или раздражение.
Кожа, пораженная угрями, нуждается в постоянной защите от солнечного излучения, т. к. пребывание под прямыми ультрафиолетовыми лучами способствует выделению кожного сала. Выбирать солнцезащитный крем нужно в соответствии с возрастом и типом кожи. Рекомендуется отдавать предпочтение продуктам, не содержащим парабенов.
Питание и образ жизни
На процессы угревой сыпи влияет и образ жизни. Питание, стресс и часы сна также негативно отражаются на состоянии кожи. Раньше считалось, что определенные продукты способствуют появлению прыщей. Сегодня пропагандируется персонализированная диета:
рекомендуется сократить потребление сладкой или острой пищи;
уменьшение продуктов, которые не приносят пользы, смягчает повреждения.
Помимо рекомендаций по питанию, следует также использовать добавки Омега-3. Это полиненасыщенные жирные кислоты, которые организм не умеет вырабатывать самостоятельно, и они содержатся в жире морской рыбы или продуктах растительного происхождения. Их присутствие поможет смягчить воспалительные процессы в организме, а значит, будет благотворно влиять на все кожные заболевания и угревую сыпь в частности.
Когда нужно обратиться к врачу
Если проблема исчезает с течением времени, не нуждается в лечении. Обратиться за медицинской помощью следует как можно скорее, если угри оставляют шрамы или если имеется семейная история кожного заболевания.
В клинике «РебенОК» в Москве прием ведут компетентные дерматологи. При наличии признаков инфицирования осуществляется забор отделяемого угрей для проведения бактериологического исследования. Лечение угревой сыпи у детей в основном зависит от тяжести проблемы с кожей.

Поскольку профилактика лучше, чем лечение, следует научить ребенка нескольким привычкам, которые способствуют здоровью кожи и держат акне под контролем:
Мыть лицо мягким моющим средством каждый день.
Регулярно мыть волосы и заплетать их, чтобы они не касались лица.
Носить свободную, дышащую и легкую хлопчатобумажную одежду.
Помните, что здоровый образ жизни вносит большой вклад в укрепление здоровья ребенка. Поощряйте соблюдение режима сна и бодрствования и регулярные занятия спортом. Также отличной профилактикой акне является сбалансированная диета и соблюдение личной гигиены.
При появлении угревой сыпи обращайтесь в клинику «РебенОК» в Москве, где работают педиатры и дерматологи с большим практическим опытом. В медицинском центре используется оборудование экспертного класса, которое существенно упрощает диагностику. Свяжитесь с нашим администратором по номеру, указанному на сайте для записи на прием и получения дополнительных рекомендаций, относительно подготовки к лабораторным исследованиям.
Читайте также:

