Иссечение поражения кожи что это такое
Обновлено: 27.04.2024
Хирургическое лечение меланомы кожи
Хирургический метод для лечения меланом используют с середины XX века. Этот метод сопровождают три «вечных» вопроса: способ анестезии, объем иссечения и отношение к регионарному лимфатическому коллектору. При этом локальные воздействия на опухолевые очаги метастатической меланомы долгое время даже не обсуждались.
Способ анестезии. В ГВКГ им. Н.Н. Бурденко предпочитают общую анестезию или варианты проводниковой анестезии. Местную инфильтрационную анестезию (на удаленном от опухоли расстоянии) применяют лишь в случаях старческого возраста или симптоматического характера операции, отказавшись от этого метода по причине часто наблюдаемого прогрессирования меланомы после амбулаторных операций. Связано ли это с качеством оперирования или «инфильтрационным» выдавливанием опухолевых элементов, точно неизвестно.
Объем операции. До сих пор предметом обсуждения специалистов являются отступы от краев опухоли, глубина и радиус иссечения тканей вокруг меланомы (от 1,5 до 12 см). Это свидетельствует об отсутствии общей позиции, о разных результатах в руках разных хирургов и одинаковом желании улучшения результатов лечения. Экономное иссечение опухоли, даже под наркозом, вредно для прогноза заболевания. Контакт с опухолью запрещен не только в ходе операции, но и при подготовке операционного поля.
Опухоль должна удаляться в кожно-фасциальном (а не в кожно-жировом) лоскуте с линейным направлением разрезов в стороны ближайших лимфатических коллекторов и максимально возможным отступом в стороны от краев опухоли.
При крупных размерах опухоли или локализации ее на узких частях тела это правило сохраняется, а раневой дефект замещается либо сразу, либо на стадии грануляции раневого процесса свободным кожным лоскутом. При отсутствии возможности отступа от краев меланомы она иссекается с замещением дефекта перемещенным кожным лоскутом (на лице) либо путем ампутации (на пальце).
Такие подходы к хирургическому лечению меланомы обусловлены тем, что отмечается отсутствие рецидива опухоли в денервированном кожном трансплантате после широкого иссечения опухоли с замещением дефекта свободным кожным лоскутом и наблюдение рецидива меланомы в рубце после линейного или поверхностного иссечения.
В США рекомендуется другой алгоритм лечения меланомы кожи. При наличии подозрительного на меланому очага поражения выполняют, как правило, эксцизионную биопсию или реже инцизионную (крупное образование или низкое подозрение на меланому).
Только после получения результатов гистологического исследования с указанием толщины опухоли определяют объем операции. При меланоме in situ отступ 0,5—1,0 см, при толщине опухоли менее 1 мм отступ 1,0 см, при толщине 1,01— 2,0 мм отступ 1,0—2,0 см, при толщине более 2 мм отступ 2 см. Такой четкий алгоритм, видимо, обусловлен наличием большого количества судебных исков по отношению к врачам. В США за период 1995—2001 гг. 13% всех судебных претензий о злоупотреблении служебным положением приходилось на неправильную диагностику меланомы.
Приводим несколько случаев использования хирургического метода лечения.
Случай 1. В 70 лет появилось пигментное пятно в теменной области размером около 1,5 см. За медицинской помощью пациент не обращался. В течение года опухоль медленно увеличивалась. Через год и 2 месяца травмировал образование, после чего оно в течение нескольких месяцев выросло до 3 см в наибольшем измерении и появились мелкие сателлиты вокруг основного очага. При обращении к дерматологу диагностирована узловая меланома левой теменной области с мелкими сателлитами.
При пальпации выявлены увеличенные плотные ограниченно подвижные лимфатические узлы околоушной области и верхней трети шеи слева. Цитограм-ма — пигментная меланома (смешанно-клеточный вариант). Операция Крайля. Экстирпация левой околоушной слюнной железы, широкое иссечение опухоли левой теменной области с пластикой дефекта свободным расщепленным аутотрансплантатом с правого бедра. Гистология: степень инвазии — V, толщина опухоли — 9 мм, скелетные мышцы, слюнная железа и лимфатические узлы шеи слева с многочисленными метастазами пигментной опухоли. Установлена IV стадия, рТ4а, N1b, М1с.

а - Узловая меланома левой теменной области с мелкими сателлитами вокруг основного очага у пациента 72 лет.
б - Вид теменной области у того же пациента после операции Крайля.
Случай 2. В 86 лет возникла черно-коричневая бляшка на левой щеке. В течение года наблюдался по поводу себорейного кератоза. За это время очаг увеличился и приобрел иссиня-черную окраску. Выполнено цитологическое исследование, диагностирована меланома. Иссечение меланомы под местным обезболиванием с пластикой дефекта ротированным лоскутом. Рана зажила первичным натяжением. Гистология: пигментная меланома, уровень инвазии — III, толщина — 13 мм.

а - Меланома левой щеки у пациента 86 лет.
б - Тот же пациент после операции.
Случай 3. В 82 года появился узелок на ушной раковине. В течение 2 месяцев образование незначительно увеличилось. Обратился к дерматологу, диагностирована узловая меланома ушной раковины. Пациенту выполнили операцию: клиновидное иссечение ушной раковины с меланомой. Химиотерапия и иммунотерапия не проводилась, учитывая возраст и наличие только II стадии опухолевого процесса. Пациент в течение нескольких лет наблюдался, рецидива меланомы не обнаружено.

а - Узловая меланома на ушной раковине у пациента 82 лет.
б - Тот же пациент через год после операции.
В настоящее время считается, что меланома в горизонтальной фазе роста излечивается хирургическими методами в 97—100% случаях. При меланоме в стадии вертикального роста в связи с неблагоприятным прогнозом хирургическое лечение дополняют иммуно- или химиотерапией.
Отношение к регионарному лимфатическому коллектору. Существуют сведения, что у каждого третьего больного, впервые обратившегося к врачу, уже имеются клинические признаки метастатического поражения регионарных лимфатических узлов. Регионарная лимфаденэктомия при метастазах или клиническом подозрении на них в лимфатических узлах — абсолютно оправданная операция. Она также оправдана при локализации опухоли в проекции лимфатического коллектора, когда обе операции выполняются из «одного» разреза.
При отдаленном расположении опухоли от коллектора и отсутствии клинических признаков поражения лимфатических узлов целесообразно превентивную лимфаденэктомию заменить динамическим наблюдением за состоянием регионарных лимфатических узлов с УЗИ-контролем. Это оказалось особенно важным при локализации опухоли по срединной линии туловища на разных уровнях, когда превентивно можно было бы оперировать все коллекторы сразу.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания и методика хирургии по Mohs при раке кожи
а) Хирургия по Mohs при немеланомном раке кожи. Каждый год в США диагностируется около двух миллионов случаев немеланомного рака кожи (базальноклеточного и плоскоклеточного рака). В США количество случаев рака кожи превышает количество всех остальных форм рака вместе взятых; по приблизительным расчетам, у каждого пятого американца в течение жизни разовьется рак кожи (из них более 95% придется на немеланомный рак кожи).
Как уже упоминалось выше, при помощи микрографической хирургии по Mohs (MMS) можно добиться оптимального контроля опухолевого роста и максимального сохранения здоровых тканей при лечении пациентов с немеланомными формами рака кожи. И хотя детальное описание показаний к MMS выходит за пределы данной главы, Американской академией дерматологов были разработаны следующие рекомендации, в которых описываются следующие общие показания:
(1) высокий риск местного рецидива;
(2) локализация на участках, требующих максимального сохранения тканей;
(3) высокий риск метастазирования.
В других случаях могут использоваться прочие методы лечения (обычное удаление, каутеризация и кюретаж, криохирургия, топическая химиотерапия, лучевая терапия).
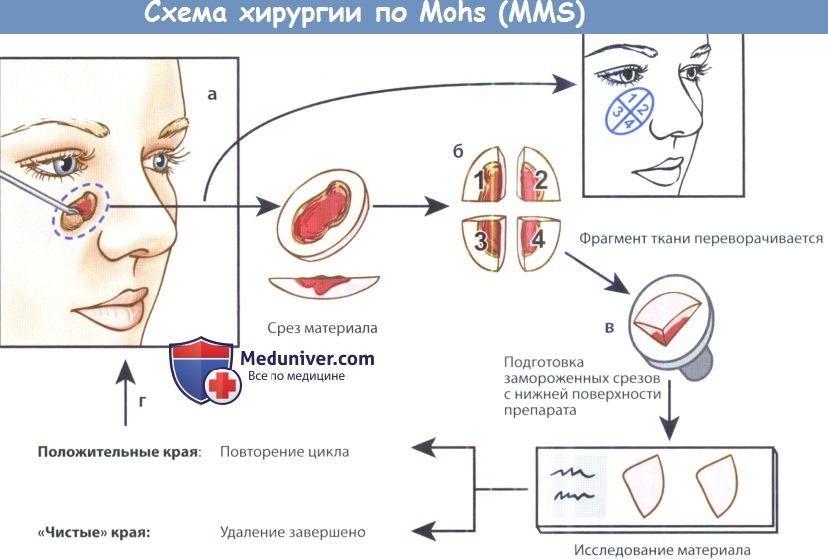
Схема процедуры Mohs:
(а) После первичного удаления опухоли кюреткой края клинически здоровой кожи отсекаются по касательной.
(б) Материал разделяется на несколько частей и размечается в соответствии со схемой,
которая позволяет точно локализовать участки с положительными краями резекции.
(в) Проводится подготовка замороженных срезов, которые позволяют проанализировать и периферические, и глубокие края («вид снизу»).
(г) Локализуются участки с положительными краями резекции, проводится их удаление,
повторная разметка и повторное удаление, процесс повторяется до достижения отрицательных краев резекции.
б) Хирургия по Mohs при базальноклеточном раке. Базалиома представляет собой злокачественную опухоль, происходящую из неороговевающих клеток базального слоя эпидермиса, она является самой распространенной формой рака у людей. Патогенез включает в себя избыточное воздействие ультрафиолетового света, особенно спектра УФ-Б (290-320 нм), который вызывает мутации в генах-супрессорах опухолевого роста.
Таким образом, базальноклеточный рак чаще всего возникает на участках кожи, подвергающихся избыточной инсоляции, обычно у пожилых людей в области головы и шеи. Лор-хирурги очень часто сталкиваются с данным новообразованием.
Клинически базальноклеточный рак имеет полупрозрачный вид, определяются участки изъязвления и телеангиоэктазии, края скошенные. Но необходимо отметить, что внешний вид опухоли зависит от ее формы: узелковая (наиболее распространенная форма головы и шеи), поверхностная, морфеаформная, пигментированная, а также фиброэпителиальная опухоль Пинкуса.
Обычно базалиомы характеризуются медленным ростом, но при локализации в области ушей, носа, век или губ они считаются достаточно опасными, требующими удалениями по методике MMS, поскольку здесь их отличает высокий риск рецидива и способность к локальной инвазии со значительным разрушением окружающих важных структур. Излюбленной локализацией базалиомы является нос, где истинный размер опухоли может значительно превышать тот, о котором можно судить лишь по одному осмотру.
Базальноклеточный рак подразделяют не только на клинические формы, но и на гистологические, имеющие разную степень агрессии: относительно благоприятные (узелковая и поверхностная) и более агрессивные (инфильтративная, микроузелковая, и морфеаформная или склерозирующая). Клинически определить границы агрессивных опухолей бывает очень сложно, их отличает непредсказуемый радиальный рост, который ведет к субклиническому глубокому распространению злокачественных клеток.
При обычном исследовании поперечных тканевых срезов такое распространение легко пропустить, в результате чего будет получен ложноотрицательный результат.
При неполном удалении базалиом лица риск рецидива колеблется от 12% до 41%. Показано, что при первичном базальноклеточном раке риск полного удаления опухоли при помощи MMS достигает 99% в сравнении с 91,3% для других методик. Если MMS проводится по поводу рецидива, то вероятность вторичного рецидива после MMS составляет 5,6% по сравнению с 17,6% при стандартном удалении, 9,8% при проведении лучевой терапии и 40% после кюретажа с выжиганием.
При выборе метода лечения по поводу рецидива базалиомы хирургу следует иметь в виду результаты последних исследований, согласно которым риск рецидива после MMS значительно ниже, чем после стандартного удаления.
Как уже говорилось выше, хотя большинство базалиом являются скрытыми, медленно растущими опухолями, всегда имеется вероятность и периневральной, и пери васкулярной инвазии. Приблизительная вероятность метастазирования при базальноклеточном раке составляет менее 0,003-0,5%. Периневральная инвазия (обнаружение опухолевых клеток в периневральном пространстве нервных стволов) встречается менее чем в 0,2% случаев.
При обнаружении периневральной инвазии следует приложить все усилия для полного удаления опухоли, предпочтительно при помощи MMS, иногда для этого требуется привлечение других специалистов. При наличии данных о клинически выраженном поражении нервных стволов, перед операцией рекомендуется выполнение МРТ, позволяющей оценить степень распространения опухоли. Классическими примерами является неподвижность брови вследствие поражения височной ветви лицевого нерва и парестезии средней зоны лица вследствие поражения тройничного нерва.
Приблизительная вероятность метастазирования базалиомы составляет 0,0028% (28 случаев на один миллион базалиом), но по некоторым данным может достигать 0,5%. Для оториноларингологов важно знать, что 80% метастатических базалиом возникают при первичной локализации очага на голове и шее. И хотя данный вопрос выходит за рамки этой главы, стоит упомянуть, что в настоящее время ведутся исследования в сфере молекулярной фармакотерапии, воздействующей на сигнальный путь «hedgehog», который участвует в патогенезе базальноклеточного рака.
Для лечения метастазирующего базальноклеточного рака Управлением по контролю за продуктами и лекарствами был одобрен новый препарат, висмодегиб.
Микрографическая хирургия по Mohs (MMS) позволяет добиться полного излечения при злокачественных новообразованиях кожи лица. Не следует пренебрегать психосоциальными аспектами операций на голове и шее и принимать в расчет последствия реконструктивных вмешательств и рубцевания. Учитывая высокую частоту осложнений при рецидивах, которые могут возникать после стандартного удаления или проведения других методов лечения, а также низкий риск рецидива после MMS, хирург должен серьезно относиться к психологическому дискомфорту и беспокойству, которые пациенты испытывают при проведении операций в области лица.
Одно крупное перспективное исследование показало, что по сравнению со стандартным удалением или кюретажем, MMS является независимым фактором, увеличивающим долгосрочную удовлетворенность пациента результатами лечения. Что касается дальнейших рекомендаций, то после хирургического удаления базалиомы всем пациентам дерматолог должен проводить регулярный скрининг на предмет рака кожи, им следует избегать воздействия солнечного света, а также регулярно самостоятельно осматривать свои кожные покровы, т. к. примерно у 40-50% пациентов с первичным базальноклеточным раком кожи в течение пяти лет разовьется еще хотя бы одна базалиома.

Базальноклеточный рак кожи может распространяться гораздо дальше, чем может показаться при осмотре.
(а) Базалиома с периневральной инвазией большей части кончика носа.
(б) Восстановление при помощи парамедиального лобного лоскута.
(в) Разделение ножки лоскута. (г) Результат через четыре месяца.
в) Хирургия по Mohs при плоскоклеточном раке кожи. Плоскоклеточный рак является злокачественной опухолью, происходящей из ороговевающих клеток. Для него характерны анаплазия, быстрый рост, местная инвазия и высокая метастатическая активность. Ежегодно в США диагностируется более 250000 случаев плоскоклеточного рака в год, что делает его вторым по распространенности раковым заболеванием после базальноклеточного рака.
Если, как уже упоминалось выше, течение базальноклеточного рака зависит в первую очередь от его гистологической формы, то риск рецидива и развития осложнений при плоскоклеточном раке связан со степенью дифференцировки клеток и глубиной проникновения опухоли в сетчатый слой дермы и подкожные ткани.
В отличие от базальноклеточного рака, который, как считается, образуется de novo, плоскоклеточный рак эпидермиса (рак in situ) чаще всего возникает на фоне имеющегося лучевого кератоза, обычно на коже, поврежденной воздействием солнечного света. Клинически плоскоклеточный рак кожи имеет вид эритематозного чешуйчатого пятна или слегка возвышающейся бляшки, но у пациентов с иммунодефицитом возможно более агрессивное течение, в том числе с метастазированием.
И хотя считается, что плоскоклеточный рак кожи имеет низкую вероятность метастазирования, при отсутствии лечения рак in situ может переходить в инвазивный рак и затем метастазировать. Вероятность появления метастазов при инвазивном плоскоклеточном раке кожи составляет 3-5%, более высокий показатель (10-30%) характерен для рака слизистых оболочек (губы, гениталии) и на месте предыдущего повреждения кожи (рубцы, язвы).
Следует отметить, что особую группу риска составляют пациенты, получающие иммуносупрессивную терапию по поводу трансплантации органов, т.к. у них риск развития плоскоклеточного рака кожи повышен в 60 и более раз. Также риск рецидива и метастазирования повышается при периневральной инвазии опухоли, на признаки которой всегда следует обращать внимание при опухолях, которые клинически относятся к группе низкого риска.
При локализации плоскоклеточного рака на голове и шее, вероятность рецидива после проведения MMS ниже, чем после традиционного хирургического удаления по поводу первичного рака уха (3,1% и 10,9%), первичного рака губы (5,8% и 18,7%), рецидива (10,0% и 23,3%), рака с периневральной инвазией (0% и 47%), при размере опухоли более 2 см (25,2% и 41,7%), при низкодифференцированном раке (32,6% и 53,6%).
Рекомендации по поводу лечения пациентов с периневральным распространением опухоли разнятся, но некоторые авторы предлагают использовать междисциплинарный подход, в ходе которого пациента должен осмотреть радиолог и решить вопрос о проведении лучевой терапии.
Одной из анатомических областей, заслуживающих особого внимания со стороны ЛОР-хирурга, является волосистая часть кожи головы, поскольку опухоли этой локализации требуют к себе особого отношения из-за своего возможного агрессивного течения. Предположительно, оно объясняется «эффектом поля» или «полевой канцеризацией», который возникает в результате взаимодействия участков лучевого кератоза и раков клеток, поражающих фолликулы.
В результате этого взаимодействия вероятность рецидива после поверхностного удаления опухоли оказывается выше ожидаемой, а достичь отрицательных краев резекции оказывается очень сложно. Кроме того, распространению опухоли способствуют обильное кровоснабжение и обширная сеть лимфатических сосудов. Особые риски связаны с возникновением метастазов или очагов плоскоклеточного рака. Транзиторные опухолевые клетки возникают в коже или подкожных тканях вне первичного опухолевого очага. Они возникают между первичной (или рецидивировавшей) опухолью и ближайшим регионарным лимфатическим узлом, и, как считается, представляют собой местные лимфатические метастазы.
Очень важно обследовать таких пациентов на предмет отдаленных и регионарных метастазов. Удаления транзиторных метастазов можно достичь как простой резекцией, так и MMS, после которых обычно проводится курс лучевой терапии. MMS может быть особенно полезна в случаях, когда сложно отличить единичный транзиторный метастаз от глубокого краевого рецидива.
Плоскоклеточный рак кожи может поражать периневрий.
(а) Периневральная инвазия при небольшом новообразовании, которое в целом казалось прогностически благоприятным.
(б) В данном случае оказался поражен надблоковый нерв, для достижения отрицательных краев резекции потребовалось проведение нескольких этапов процедуры по Mohs.
(в) Микроскопическое исследование материала. Определяются признаки периневральной инвазии. (а) Транзиторный метастаз при первичном плоскоклеточном раке кожи.
(б) Транзиторный метастаз при плоскоклеточном раке кожи у пациента, которому проводилась трансплантация.
Интраоперационная фотография перед полным удалением опухоли.
- Вернуться в оглавление раздела "отоларингология"
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
На коже могут возникать как доброкачественные, так и злокачественные новообразования. В большинстве случаев их иссечение с применением различных методик является основным методом лечения. Отличить доброкачественную опухоль от злокачественной самостоятельно невозможно. Если вы обнаружили у себя на коже непонятное образование, лучше сразу обратиться к врачу-дерматологу. Он проведет дерматоскопию — осмотрит кожу под увеличением с помощью специального инструмента, дерматоскопа.


Новообразования кожи удаляют как по медицинским показаниям, так и по косметическим, по личному желанию пациента. Например, рак кожи и меланома — опасные злокачественные опухоли, которые нужно удалить в любом случае. Родинка (пигментный невус) или липома зачастую ничем не опасны, но человек может сам пожелать их удалить, потому что они находятся на видном месте и портят внешность.
Удаление доброкачественных новообразований кожи
К доброкачественным новообразованиям кожи относят пигментные невусы (родинки), папилломы, липомы, фибромы, гемангиомы, бородавки, контагиозные моллюски и др. Основные показания для их удаления:
- Высокий риск злокачественного перерождения. Например, родинка, которая выглядит «неправильно»: асимметричная, с неровными нечеткими краями, неоднородной окраской, если она быстро растет.
- Образование, которое находится в местах, где оно постоянно подвергается травмам, трению одеждой.
- Образование, которое находится в заметном месте, вызывает эстетический дефект.
Существуют разные методы удаления доброкачественных опухолей кожи. Врач подбирает подходящий, в зависимости от типа, размеров, локализации новообразования:
Иссечение опухолей кожи в среднем продолжается 15–20 минут. Его выполняют под местной анестезией, в амбулаторных условиях, без госпитализации в стационар.
При больших и множественных новообразованиях может потребоваться несколько операций, такой пациент может быть госпитализирован в стационар.
Какой метод удаления доброкачественных новообразований кожи самый лучший? На этот вопрос не существует однозначного ответа. Хирург выбирает подходящий метод, в зависимости от характера, локализации, размеров новообразования.
Запишитесь на прием к врачу в международной клинике Медика24. После осмотра и обследования он расскажет, какая методика наиболее предпочтительна в вашем случае.
Закажите обратный звонок. Мы работаем круглосуточно
Иссечение злокачественных новообразований кожи
При меланоме хирургическое удаление злокачественной опухоли является основным методом лечения на ранних стадиях заболевания. В большинстве случаев после операции можно достичь ремиссии — если опухоль операбельна, и отсутствуют множественные отдаленные метастазы. Однако, важно помнить: чем позже диагностирована меланома, тем выше вероятность того, что потребуется более обширное хирургическое вмешательство, и риск рецидива в будущем.
Широкое иссечение
Это хирургическое вмешательство применяется в большинстве случаев. Хирург удаляет злокачественную опухоль и некоторое количество окружающих тканей. Дефект ушивают: чем больше была меланома, тем более заметный останется шрам. Операцию, как правило, проводят под местной анестезией. Удаленные ткани отправляют в патоморфологическую лабораторию для гистологического исследования.
В патоморфологической лаборатории оценивают край резекции. Нужно проверить, нет ли опухолевых клеток рядом с линией разреза:
- Негативный край резекции означает, что рядом с разрезом нет злокачественных клеток. Меланома была удалена полностью.
- Позитивный край резекции означает, что рядом с линией разреза присутствуют опухолевые клетки. Значит, есть риск того, что меланома удалена не полностью, и в окружающих тканях могли остаться опухолевые клетки. Обычно в таких случаях требуется повторное хирургическое вмешательство.
Количество окружающих здоровых тканей, которое удаляют во время операции, может различаться в зависимости от локализации меланомы. Например, если она находится на лице, хирург сделает меньший отступ, потому что тут важен косметический эффект. Всегда важно придерживаться золотой середины: провести операцию максимально щадяще, при этом удалить достаточный объем тканей, чтобы не оставить опухолевых клеток.
Операция Мооса (Мохса, Mohs)
Операция Мооса чаще всего используется при других злокачественных опухолях кожи — базальноклеточном, плоскоклеточном раке. Но иногда ее проводят при меланоме, хотя не все эксперты согласны с целесообразностью такого подхода.
Суть вмешательство состоит в том, что злокачественную опухоль удаляют постепенно, тонкими слоями. Каждый слой исследуют под микроскопом. Когда в очередном слое перестают выявляться опухолевые клетки, вмешательство считается завершенным.
Операция Мооса — сложная и долгая, обычно она продолжается несколько часов. Ее могут выполнять только хирурги, прошедшие специальное обучение. Смысл этого хирургического вмешательства в том, что оно позволяет максимально сохранить ткани, окружающие опухоль. За счет этого достигается отличный косметический эффект.
Ампутация
В редких случаях, при больших меланомах, приходится полностью или частично ампутировать пораженный опухолью палец на руке или ноге.
Удаление регионарных лимфатических узлов
Меланома часто распространяется в регионарные лимфоузлы, и в таких случаях их тоже нужно удалить. Неизвестно, насколько эффективны такие операции в плане достижения ремиссии, но есть доказательства, что они, по крайней мере, помогают продлевать жизнь пациентов.
Выявить признаки поражения регионарных лимфоузлов можно путем пальпации (ощупывания), с помощью УЗИ, компьютерной томографии, томографии. Чтобы подтвердить опухолевое поражение, выполняют пункционную биопсию: в увеличенный лимфатический узел вводят иглу и получают ткань для гистологического исследования.
В сомнительных случаях может быть проведена биопсия сторожевого лимфоузла. В опухоль вводят радиофармпрепарат или флуоресцентный краситель, который распространяется по лимфатическим сосудам и помогает идентифицировать лимфатический узел, первым принимающий лимфу от этой области. Его удаляют и изучают под микроскопом. Если в нем обнаружены опухолевые клетки, нужно удалить остальные регионарные лимфоузлы. Если опухолевых клеток нет, значит, меланома не успела распространиться, и остальные лимфоузлы удалять не нужно.
Хирургическое лечение при меланоме с отдаленными метастазами
Если во время обследования врачи обнаружили всего 1–2 метастаза, скорее всего, на самом деле их уже намного больше: просто остальные настолько малы, что их не удается выявить. В таких случаях радикальная операция невозможна.
Тем не менее, в некоторых случаях имеет смысл удалить отдельные метастатические очаги: это поможет устранить боль и другие симптомы, продлить жизнь пациента.
Иссечение базальноклеточного и плоскоклеточного рака кожи
Базальноклеточный и плоскоклеточный рак кожи намного менее агрессивны по сравнению с меланомой. В большинстве случаев на момент постановки диагноза они не успевают ни прорасти в ткани, расположенные под кожей, ни распространиться в лимфатические узлы, ни метастазировать в другие органы. Как правило, их можно полностью удалить и добиться ремиссии.
В большинстве случаев, как и при меланоме, рак кожи иссекают с захватом некоторого количества окружающих нормальных тканей. Удаленный образец отправляют в лабораторию и оценивают край резекции.
При поверхностном раке кожи часто прибегают к кюретажу с электрокоагуляцией. Злокачественную опухоль выскабливают с помощью специального инструмента с острыми краями — кюретки. Затем дно раны обрабатывают электрокоагулятором, который разрушает и прижигает ткани электрическим током.
В ряде случаев выполняют операцию Мооса:
- при высоком риске рецидива злокачественной опухоли;
- когда не удалось точно установить стадию рака;
- если злокачественная опухоль находится в местах с тонкой кожей, где важен косметический эффект: на лице, в области глаз, на ушах, пальцах.
Операция Мооса позволяет максимально эффективно удалить злокачественное новообразование, после нее ниже риск рецидива, чем после обычного иссечения опухоли. Однако, это очень долгая и трудоемкая операция, не все хирурги умеют ее выполнять.
Если обнаружены опухолевые очаги в регионарных лимфатических узлах — их также удаляют.
Базальноклеточный рак — довольно распространенное онкологическое заболевание. Рак кожи представлен базалиомой примерно в 80% случаев. Этот тип злокачественных опухолей не очень агрессивен, он редко распространяется в регионарные лимфатические узлы и метастазирует. Тем не менее, базалиома опасна, и лечение нужно начинать как можно раньше после того, как установлен диагноз.


Верхний слой кожи — эпидермис — состоит из 4–5 слоев (в зависимости от толщины кожи на разных участках тела): базального, шиповатого, зернистого, блестящего и рогового. Базальный является самым глубоким и отвечает за регенерацию, регулярное самообновление кожных покровов. В нем находятся клетки, за счет деления которых обновляются остальные слои. По мере того как клетка перемещается из базального слоя в роговой, она постепенно превращается в роговую чешуйку. Злокачественные опухоли, которые развиваются из клеток базального слоя эпидермиса, называются базальноклеточным раком, или базалиомами.
В Международной клинике Медика24 работают опытные , мы применяем наиболее современные методы диагностики и лечения базальноклеточного рака, других злокачественных опухолей кожи.
Причины развития и факторы риска
Основной фактор риска базальноклеточного рака, а также плоскоклеточного рака кожи и меланомы — воздействие на кожу ультрафиолетового излучения. Оно повреждает ДНК в клетках, приводит к мутациям и злокачественному перерождению. В группе повышенного риска находятся любители загорать на пляжах, ездить в теплые страны, жители солнечных регионов, люди, которые часто посещают солярии.
Другие факторы риска:
- Светлая кожа. Пигмент меланин защищает от ультрафиолетовых лучей. Базалиома чаще развивается у людей, которые легко обгорают на солнце.
- Возраст. С годами негативные эффекты ультрафиолета накапливаются. Однако, стоит помнить, что злокачественные опухоли могут развиваться и у молодых людей.
- Мужской пол. Вероятно, это связано с тем, что представители мужского пола чаще работают на улице с обнаженным торсом.
- Воздействие некоторых вредных веществ. Обычно речь идет о профессиональных вредностях. Например, вероятность развития базалиомы повышается при контакте с мышьяком, который используют в производстве некоторых пестицидов.
- Воздействие ионизирующих излучений, в том числе ранее перенесенная лучевая терапия по поводу других злокачественных опухолей.
- Заболевания кожи: рубцы после сильных ожогов, длительные инфекции, воспалительные процессы.
- — один из методов лечения псориаза, при котором применяются ультрафиолетовые лучи.
- Некоторые врожденные, наследственные заболевания: пигментная ксеродерма, наследственный базальноклеточный рак кожи (синдром ).
- Иммунодефицитные состояния: , лечение глюкокортикостероидами, прием иммунодепрессантов после трансплантации.
- Вирус папилломы человека (ВПЧ). Некоторые типы возбудителя провоцируют развитие злокачественных опухолей в области ануса, половых органов, ногтей.
Получить заочную консультацию врача
Стадии
Чаще всего базальноклеточный рак удается диагностировать на ранних стадиях, когда опухоль небольшая и не прорастает в ткани, находящиеся под кожей. Поэтому в большинстве случаев нет необходимости определять стадию.
Для стадирования базалиом применяют международную систему TNM, а также особые факторы высокого риска, к которым относятся:
- Глубина прорастания опухоли более 2 мм.
- Уровень инвазии по Кларку 4 или более.
- Периневральная инвазия.
- Опухоль на ухе. .
- Низкая степень дифференцировки опухолевых клеток по данным гистологического исследования.
Для удобства все показатели T, N и M объединяют в пять стадий:
- Стадия 0: TisN0M0.
- Стадия 1: T1N0M0.
- Стадия 2: T2N0M0.
- Стадия 3: T3N0M0, T1N1M0, T2N1M0, T3N1M0.
- Стадия 4: T1N2M0, T2N2M0, T3N2M0, , , .
Симптомы заболевания
Чаще всего злокачественная опухоль возникает там, где участки кожи регулярно подвергаются воздействию ультрафиолетовых лучей. Распространены базалиомы на лице, в области носа, века, на шее, на руках, у мужчин — на теле, так как они чаще, чем женщины, ходят с обнаженным торсом. В области ануса и половых органов опухоль обычно бывает вызвана вирусом папилломы.
Существуют разные формы базальноклеточного рака, они проявляются разными симптомами:
- Поверхностная форма. Изначально появляется пятно розового цвета, в области которого отмечается шелушение кожи. Позже вокруг него образуются мелкие узелки, они сливаются и формируют край в виде валика.
- Пигментная форма напоминает меланому. На коже появляется пятно коричневого, синего или фиолетового цвета.
- Опухолевая форма проявляется в виде узелка на коже, постепенно увеличивается. Поверхность опухоли гладкая, покрыта чешуйками сероватого цвета, на ней заметны расширенные сосуды. Иногда возникает язва, затем формируется корочка.
- Язвенная форма. На коже возникает язва.
- форма. Появляется язва, которая постепенно растет и рубцуется.
- Фиброэпителиальная опухоль Пинкуса. Формально является одним из типов базалиомы, опухоль выглядит как бляшка или узелок.
Как выглядит базалиома — некоторые примеры:

Важно помнить, что внешний вид рака кожи может отличаться от того, который мы описали выше. Иногда опухоль маскируется под другие кожные заболевания, такие как псориаз, экзема. Иногда базалиому диагностируют после того, как во время бритья появляется порез, который долго не заживает. Важно обращать внимание на любые непонятные образования, необычные изменения, которые появились на коже. Обратитесь к . Вы всегда можете получить консультацию и пройти осмотр у опытного специалиста в Международной клинике Медика24.
Диагностика базалиомы
Диагностикой и лечением базальноклеточного рака кожи занимается . Во время первичного приема он проводит дерматоскопию — осмотр кожи под увеличением с помощью специального инструмента. Обнаружив подозрительные патологические изменения, доктор проведет биопсию — удалит фрагмент опухолевой ткани и отправит в лабораторию. Биопсию кожи можно выполнить разными способами:
- Бритвенная — когда опухоль сбривают тонким лезвием.
- — когда получают столбик ткани с помощью инструмента в виде полой трубки с заостренным краем.
- Инцизионная биопсия — когда удаляют часть опухоли.
- Эксцизионная биопсия — когда удаляют всю опухоль целиком.
В лаборатории проводят гистологическое исследование и цитологию базалиомы. Если в образце ткани обнаружены злокачественные клетки, диагноз не оставляет сомнений. В зависимости от цитологической картины при базалиоме кожи, выделяют несколько степеней злокачественности (степеней дифференцировки) опухоли:
- G1 — хорошо дифференцированная опухоль. Раковые клетки мало отличаются от нормальных.
- G2 — умеренная степень дифференцировки.
- G3 — низкая степень дифференцировки.
- G4 — недифференцированная опухоль. Раковые клетки полностью утрачивают черты нормальных. Такие базалиомы наиболее агрессивны.
Методы лечения
В настоящее время доступны разные методы лечения базалиомы. Врач выбирает подходящие, в зависимости от размеров, локализации и стадии опухоли, количества очагов, возраста и общего состояния здоровья пациента.
Чаще всего при базальноклеточном раке прибегают к одному из видов хирургических вмешательств:
- Классическое иссечение новообразования. При этом нужно удалить вместе с опухолью небольшой участок окружающих здоровых тканей, отступив от ее края 4–6 мм. Образец отправляют на гистологическое исследование. Базалиома считается удаленной полностью, если получен негативный край резекции: при изучении под микроскопом вблизи линии разреза не должны обнаруживаться раковые клетки.
- Кюретаж с электрокоагуляцией. Этот метод наиболее удобен при поверхностном базальноклеточном раке. Опухоль буквально выскабливают с помощью специального инструмента (кюретки) с режущим краем и одновременно прижигают ткани с помощью электрокоагулятора.
- Операция Моса. Базалиому удаляют послойно, каждый удаленный слой изучают под микроскопом. Процедуру повторяют до тех пор, пока в образце не перестанут обнаруживаться опухолевые клетки. Эта операция по удалению базалиомы весьма эффективна, но ее применяют не очень часто того, что она сложная и трудоемкая.
- Удаление базалиомы лазером. Преимущества этого метода в том, что он позволяет точно иссечь опухоль, не повреждая здоровые ткани. После удаления базалиомы с помощью лазерных лучей на коже практически не остается следа. Но такое вмешательство подходит только для небольших опухолей на ранних стадиях.
- Криохирургия применяется только в случае с небольшими новообразованиями. Этот метод предусматривает разрушение раковых клеток с помощью низкой температуры. Его не рекомендуется использовать при крупных базалиомах, при локализации опухоли в области век, ушей, носа, кожи головы, на ступнях.
Лучевую терапию применяют у пациентов, которые по тем или иным причинам не могут перенести операцию. Она также показана в следующих случаях:
- При базальноклеточном раке, который находится в области ушей, век, носа.
- У пожилых людей, для которых не важен прогноз в долгосрочной перспективе.
- После хирургического вмешательства, если у врача есть основания полагать, что опухоль не была удалена полностью.
При базалиомах проводят близкофокусную , рентгенотерапию, электронную терапию.
Фотодинамическую терапию базалиомы, модификаторы иммунного ответа и местную химиотерапию применяют редко, только при поверхностных опухолях на самых ранних стадиях. Эти методы не могут уничтожить опухолевые клетки, которые находятся на большой глубине.
На поздних стадиях, когда невозможно хирургическое лечение и лучевая терапия, назначают лечение таргетными препаратами — Висмодегибом (Эриведж), Сонидегибом (Одомзо). Они могут уменьшить размеры опухолевых очагов, замедлить их рост.
Злокачественные опухоли кожи — группа онкологических заболеваний, которая включает разные типы злокачественных новообразований:


- Базальноклеточный рак развивается из клеток, которые находятся в самом глубоком, базальном слое эпидермиса ¬- наружного слоя кожи. В норме за счет деления этих клеток происходит обновление кожного покрова. Базальноклеточный рак отличается низкой агрессивностью, редко вторгается в соседние ткани и практически никогда не метастазирует.
- Плоскоклеточный рак развивается из клеток верхнего слоя эпидермиса. Он также прогрессирует медленно и редко метастазирует, но несколько более агрессивен по сравнению с базальноклеточным раком.
- Меланома — злокачественная опухоль из пигментных . Она встречается намного реже по сравнению с раком кожи, но отличается более высокой агрессивностью, быстро метастазирует.
- Рак из клеток Меркеля — редкая злокачественная опухоль. Она развивается из нейроэндокринных клеток Меркеля, которые находятся в эпидермисе, расположены близко по отношению к нервным окончаниям и участвуют в тактильной чувствительности.
- Саркома Капоши — опухоль из эндотелия, внутренней оболочки стенки кровеносных сосудов. Она встречается редко, но весьма распространена у больных в стадии СПИДа. Практически все люди с саркомой Капоши заражены вирусом герпеса 8 типа.
- Кожная лимфома — опухоль из лимфоидной ткани.
- Опухоли придатков кожи развиваются из клеток волосяных фолликулов или кожных желез.
- Саркомы — злокачественные опухоли из соединительной ткани.
Большая часть злокачественных опухолей кожи приходится на базальноклеточный, плоскоклеточный рак и меланому. Рак кожи ежегодно диагностируется у 70 тысяч жителей России, меланома — у 10 тысяч. Остальные злокачественные новообразования из этого списка встречаются редко.
Факторы риска
Основной фактор риска развития рака кожи и меланомы — ультрафиолетовое излучение, которое воздействует на кожу. Поэтому злокачественные новообразования нередко возникают на открытых частях тела: лице, шее, зоне декольте, руках, ногах. Ультрафиолетовые лучи повреждают ДНК клеток и вызывают мутации, которые в дальнейшем могут привести к злокачественному перерождению. Особенно сильно рискуют люди, которые много времени проводят на пляже, регулярно посещают солярии, неоднократно получали солнечные ожоги, особенно в детстве. В группе повышенного риска находятся лица, которые много времени работают на улице, часто путешествуют в жаркие страны, проживают в южных регионах страны.
Другие факторы риска:
- Светлая кожа — она меньше защищена от ультрафиолетовых лучей, по сравнению с темной.
- Возраст. Со временем в клетках кожи накапливаются генетические дефекты, и повышается риск развития злокачественной опухоли. Тем не менее, хотя меланома чаще всего и встречается у людей старшего возраста, одновременно она является одной из наиболее распространенных злокачественных опухолей у молодых.
- Пол. Мужчины страдают раком кожи и меланомой чаще, чем женщины. Видимо, это связано с тем, что им чаще приходится работать на улице с обнаженным торсом.
- Семейный анамнез. Если у человека есть близкие родственники, у которых диагностированы злокачественные опухоли кожи, то его риски также повышены.
- Воздействие на организм некоторых веществ. Как правило, речь идет о профессиональных вредностях. Например, это парафин, каменноугольная смола, некоторые нефтепродукты.
- Воздействие ионизирующих излучений. В частности, риск рака кожи повышен у людей, которые ранее проходили лучевую терапию по поводу других злокачественных опухолей.
- Злокачественные опухоли кожи в анамнезе повышают риск их повторного возникновения.
- Травмы кожи, ожоги, длительные воспалительные процессы.
- Лечение псориаза с применением , которая предполагает воздействие ультрафиолетовыми лучами.
- Некоторые генетические состояния и предраковые поражения кожи.
- Пигментные невусы (родинки). Риск развития меланомы повышен, если у человека на теле много родинок, есть диспластические, врожденные меланоцитарные невусы.
- Курение. Токсины из табачного дыма проникают в кровоток, воздействуют на разные органы, в том числе кожу, и повышают риск развития злокачественных опухолей.
- Сильно ослабленная иммунная система. Например, риск развития различных злокачественных новообразований повышается у людей, которые страдают СПИДом, получают лечение препаратами, подавляющими иммунитет.
- Инфекция, вызванная вирусами папилломы человека. Существует почти 200 типов этих возбудителей. Большинство из них не опасны, но некоторые вызывают в ДНК изменения, способствующие злокачественному перерождению.
Важно понимать, что каждый из этих факторов лишь повышает риск развития заболевания — в большей или меньшей степени. Ни один из них не приведет гарантированно к развитию рака кожи или меланомы. Если у вас есть факторы риска из этого списка, вам нужно тщательно следить за состоянием кожи. При появлении любых непонятных образований, особенно если их внешний вид меняется, необходимо обратиться к врачу. Также полезно периодически проходить профилактические осмотры у . В международной клинике Медика24 вы можете записаться на прием к ведущим специалистам в удобное для вас время.
Симптомы
В отличие от других злокачественных опухолей, новообразования кожи зачастую можно своевременно обнаружить, потому что они находятся на поверхности тела и доступны для осмотра. Для этого нужно регулярно внимательно осматривать всю поверхность своей кожи.

Наиболее характерные признаки меланомы и рака кожи представлены в таблице:
- Асимметрия. Родинки обычно ровные, симметричные. Если же мысленно сложить пополам меланому, то ее края не совпадут.
- Неровные, нечеткие контуры, которые как будто «растворяются» в окружающей коже.
- Неравномерный цвет. Доброкачественная родинка обычно имеет одну и ту же окраску по всей поверхности. На меланоме встречаются разные цвета, от практически телесного до черного.
- Большой диаметр. Невусы (кроме диспластических и врожденных меланоцитарных) обычно маленькие, а диаметр меланомы, как правило, более 6 мм.
- Изменения в динамике. Меланома может расти, менять цвет, характер поверхности. На ней могут появиться изъязвления, кровоточивость и пр.
- «Шишка», узелок на коже, который выглядит как жемчужина или капелька воска.
- Плоское образование, напоминающее шрам. Его цвет может быть как у окружающей кожи или темнее.
- Кровоточащий или покрытый струпьями участок, который может периодически заживать, а спустя некоторое время снова начинает кровоточить.
- Плотный узелок красного цвета.
- Плоская бляшка, поверхность которой покрыта чешуйками.
Рак кожи может иметь и другой внешний вид. При любом подозрительном образовании, которое долго не заживает и не исчезает, нужно обратиться к врачу.
Стадии злокачественных опухолей кожи
- Стадия 0 — опухоль, которая ограничена только самым верхним слоем кожи, эпидермисом. Она пока еще растет только в том месте, где возникла, и не распространяется в соседние ткани.
- Стадия I — опухоль толщиной не более 2 мм. Иногда ее поверхность может быть изъязвленной. Клетки меланомы пока еще не распространились в регионарные лимфоузлы, нет отдаленных метастазов.
- Стадия II — опухоль толщиной более 1 мм, иногда может быть более 4 мм. При этом нет поражения лимфоузлов и метастазов.
- Стадия III — меланома, которая распространилась в регионарные лимфатические узлы, либо рядом с первичной опухолью появляются «дочерние» (сателлитные).
- Стадия IV — меланома с отдаленными метастазами. Отличается наиболее неблагоприятным прогнозом, и ее очень сложно лечить.
При базальноклеточном раке кожи необходимость определять стадию возникает очень редко. Эти злокачественные опухоли практически всегда удается обнаружить до того, как они начали распространяться в организме, и успешно удалить. Вероятность распространения опухолевых клеток в соседние ткани, лимфоузлы и другие органы при плоскоклеточном раке несколько выше, но это также происходит редко, как правило, у людей с сильно ослабленным иммунитетом.
Методы диагностики
При подозрении на злокачественную опухоль кожи в первую очередь необходим осмотр . Он осмотрит патологическое образование с помощью специального инструмента — дерматоскопа — под многократным увеличением. Также существуют специальные видеодерматоскопические установки, которые делают снимки всей поверхности кожи и анализируют их с помощью компьютерных алгоритмов. Это помогает диагностировать злокачественные опухоли на ранних стадиях.
Если новообразование напоминает рак или меланому, его обычно полностью удаляют, захватывая некоторое количество здоровой окружающей ткани, и отправляют на гистологическое исследование. После изучения ткани опухоли под микроскопом будет установлен окончательный диагноз.
Иногда применяют другие виды биопсии:
- Бритвенная биопсия — когда срезают опухоль, выступающую над поверхностью кожи.
- Кор-биопсия — когда в кожу погружают специальный инструмент в виде трубки с острыми краями и получают столбик ткани для анализа.
Помимо гистологического исследования опухолевой ткани, в лаборатории могут быть проведены генетические анализы, иммуногистохимия. Эти методы помогут оценить характеристики опухолевых клеток и подобрать наиболее эффективное лечение.
При подозрении на то, что опухолевые клетки распространились в регионарные лимфоузлы, также может быть проведена их биопсия. Пораженный лимфатический узел удаляют целиком (эксцизионная биопсия), либо в него вводят иглу, чтобы получить ткань для анализа.
При базальноклеточном и плоскоклеточном раке кожи, которые диагностированы на ранней стадии, на этом обследование чаще всего и заканчивается.
При меланоме, большой плоскоклеточной карциноме и раке из клеток Меркеля зачастую требуется дополнительное обследование, чтобы оценить распространение опухолевого процесса в организме. Оно может включать такие процедуры, как:
- Ультразвуковое исследование лимфоузлов, брюшной полости, таза.
- Рентгенография костей, грудной клетки.
- Компьютерная, томография.
- томография. Это эффективный метод выявления отдаленных метастазов во всех частях тела. Во время процедуры пациенту вводят радиофармпрепарат, который накапливается в опухолевых очагах и «подсвечивает» их на снимках, выполненных с помощью .
В международной клинике Медика24 функционирует современный диагностический центр, в котором применяется новейшее оборудование от ведущих мировых брендов. Здесь онкологический пациент может пройти всестороннее обследование, быстро получить точный диагноз и сразу приступить к лечению. Наши врачи тщательно анализируют каждый клинический случай и назначают только те диагностические процедуры, которые реально необходимы конкретному пациенту.
Закажите обратный звонок. Мы работаем круглосуточно
Современные методы лечения
При базальноклеточном и плоскоклеточном раке кожи в большинстве случаев можно ограничиться хирургическим иссечением злокачественной опухоли. Ее удаляют с помощью скальпеля, с захватом некоторого количества окружающих здоровых тканей. После хирургического вмешательства важно получить негативный край резекции: при изучении опухоли под микроскопом возле края разреза не должны присутствовать раковые клетки. В противном случае новообразование, скорее всего, удалено не полностью, и имеется риск рецидива.
В некоторых случаях прибегают к операции Мооса (Mohs). Это более трудоемкое и сложное вмешательство, во время него опухоль удаляют послойно, и каждый слой сразу же изучают под микроскопом. Удаление продолжают до тех пор, пока в очередном слое не перестанут обнаруживаться опухолевые клетки. Обычно к операции Мооса прибегают в случаях, когда важно сохранить как можно больше здоровой ткани, например, если опухоль находится на лице.
Аналогичные хирургические вмешательства применяются при меланоме.
Кроме того, в ряде случаев базальноклеточный и плоскоклеточный рак можно удалить другими способами:
- С помощью криохирургии — путем воздействия очень низкой температуры.
- С помощью фотодинамической терапии. Пациенту вводят специальный препарат — фотосенсибилизатор — который накапливается в опухолевых клетках. Затем на опухоль воздействуют светом определенной длины волны, фотосенсибилизатор активируется и разрушает опухолевые клетки.
Иногда после иссечения рака кожи проводят кюретаж и электрокоагуляцию: края и дно раны выскабливают специальным инструментом, который прижигает ткани. Это позволяет уничтожить оставшиеся раковые клетки.
Если опухолью поражены лимфатические узлы, их также удаляют. При меланоме на поздних стадиях могут быть выполнены паллиативные операции: удаление опухолевых очагов в таких случаях не приводит к излечению, но помогает сдержать прогрессирование заболевания и продлить жизнь пациента.

При распространенных злокачественных опухолях кожи проводят терапию противоопухолевыми препаратами. Помимо классических химиопрепаратов, применяют таргетные препараты, которые блокируют определенные в опухолевых клетках.
Прорыв в лечении метастатической и неоперабельной меланомы произошел с появлением инновационных иммунопрепаратов из группы ингибиторов контрольных точек. Эти противоопухолевые средства блокируют молекулы, которые мешают иммунным клеткам активироваться и атаковать раковые клетки. Иммунотерапия ингибиторами контрольных точек помогает повысить выживаемость среди пациентов с меланомой на поздних стадиях. Она намного более эффективна по сравнению с химиотерапией, при этом вызывает меньше побочных эффектов и лучше переносится пациентами.
В международной клинике Медика24 доступны все противоопухолевые препараты последних поколений. Наши врачи составляют схемы лечения в соответствии с последними версиями международных протоколов.
Читайте также:

