Иммуномодулирующие средства при лишае
Обновлено: 25.04.2024
Причины болезни
Стригущий лишай у человека возникает вследствие попадания на кожу частичек волос или кожных покровов больных людей или животных. Наиболее часто микроспория развивается после контакта с больной кошкой или собакой, особенно с бродячими животными, которые чаще всего являются переносчиками грибков, вызывающих данное заболевание. Заразиться можно и через непосредственный контакт с заболевшим человеком или же через пользование его предметами личной гигиены.
Признаки микроспории
Клинические проявления микроспории появляются в разные сроки, например, через несколько дней. Но иногда первые симптомы заболевания возникают лишь спустя 4-5 недель от момента заражения. Среди клинических форм принято различать поверхностную и глубокую микроспорию. Клиническая картина зависит от локализации стригущего лишая.
– При поражении волосистой части головы обычно наблюдаются единичные очаги правильной округлой формы и относительно больших размеров. Они всегда резко ограничены и не сливаются между собой. Поверхность их покрыта значительным количеством серовато-белых чешуек. Самым характерным признаком является то, что на этом участке волосы будут обломаны на уровне 2-5 мм, они будто «подстрижены» лишаем. Именно из-за этого микроспория и получила своё название «стригущий лишай».
– У основания обломанных волос можно наблюдать беловатую кольцевидную чешуйку, окружающую их в виде манжетки. Воспалительные явления в очагах поражения обычно выражены незначительно. Вокруг зоны, вовлеченной в микотический процесс, могут возникать мелкие воспаленные пятна, иногда в большом количестве.
– На гладкой коже наиболее типичным признаком стригущего лишая является образование круглых или овальных воспаленных пятен, на которых присутствуют корочки или чешуйки. Очаги поражения достаточно четко отграничены от окружающей их здоровой кожи. Субъективно пациента может беспокоить легкий зуд в воспаленной области.

– В случае поражения ногтевых пластинок специфических признаков, говорящих о микроспории, нет. Клиническая картина указывает на наличие онихомикоза, что само по себе требует обследования и лечения.
Осложнения
При микроспории осложнения наблюдаются в редких случаях. Это происходит, если у пациента значительно ослаблен иммунитет, а болезнь не была вовремя диагностирована. Признаками патологического развития заболевания являются: нагноение высыпаний, повышение температуры тела и воспаление лимфатических узлов.
Диагностика заболевания
Очень важна своевременная диагностика микроспории вследствие высокой контагиозности заболевания, а также возможности развития осложнений. Диагноз выставляется на основании осмотра с обязательным обследованием на мицелий патогенных грибов из очагов поражения. Лабораторная диагностика является основной для подтверждения диагноза микроспории. При этом необходимо установить источник заражения. Если им являются домашние животные, необходимо срочное лечение их у ветеринара, в том числе для исключения повторного инфицирования. Люди, контактировавшие с больным, должны быть взяты под диспансерное наблюдение на весь срок возможного инкубационного периода.
Терапия микроспории
В настоящее время лечение стригущего лишая обычно незатруднительно, хотя занимает много времени. Основным компонентом терапии является назначение системных антимикотиков, к которым чувствительны возбудители микроспории. Сроки лечения зависят от выбранного препарата и его механизма действия. Очень важным компонентом лечения является местная терапия, которая направлена на прекращение роста мицелия патогенных грибов в очаге поражения и распространения спор мицелия. В качестве местных средств наиболее часто используется 10% спиртовая настойка йода.
В случае развития осложнений микроспории или ее глубокой формы может быть необходимо дополнительное введение в комплекс лечебных мероприятий средств иммунной терапии. В данном случае речь не идёт о воздействии на патоген, а носит характер общеукрепляющего лечения, так как в основе развития глубокой формы микроспории и ее осложнений может быть выраженный иммунодефицит. В настоящее время широко применяющиеся в практике препарат ВИФЕРОН®, который представляет комбинацию рекомбинантного альфа-2b-интерферона и антиоксидантов. Его назначение в комплексной терапии инфекционно-вирусных заболеваний может позволить улучшить результаты лечения, а также снизить частоту и выраженность возникновения побочных влияний антибактериальной, в том числе антимокотической терапии.
Справочно-информационный материал
Автор статьи
Врач дерматовенеролог, клинический иммунолог, д.м.н., профессор
Иммуномодуляторы применяются для повышения защитных сил организма при самых различных заболеваниях. При этом их действие на организм человека не ограничивается периодом болезни – оно продолжается длительно. Лечение многих недугов без применения этих препаратов может стать значительно менее эффективным.
Хронический простатит является наиболее распространенным инфекционно-воспалительным заболеванием мочеполовой сферы у мужчин. Согласно данным статистики, он встречается у 20-35% мужчин репродуктивного возраста. В последнее время отмечается увеличение частоты заболеваний предстательной железы среди мужчин молодого и среднего возраста: сегодня почти в 80% случаев заболевание выявляется в возрасте 20-40 лет, то есть в период наибольшей трудовой и репродуктивной активности.
Иммуномодуляторы при простатите

По мнению некоторых врачей-урологов, одной из главных причин роста заболеваемости простатитом является снижение иммунологической резистентности организма, которая нередко связана с наличием в организме тех или иных хронических урогенитальных заболеваний, таких как герпес, например .
Схема применения иммуномодуляторов при простатите
При составлении схемы лечения простатита ряд врачей выбирают препараты, которые корректируют активность иммунной системы в зависимости от исходных показателей, без проявления избыточной стимуляции или подавляющего воздействия. При подозрении на герпетический простатит, который отличается частыми рецидивами, пациенту необходимо пройти специальное обследование на половые инфекции вирусной природы. Один из препаратов, применение которых возможно при лечении проявлений герпеса, – это ВИФЕРОН свечи. Рекомендуемая доза для взрослых — ВИФЕРОН 1 000 000 МЕ по 1 суппозиторию 2 раза в сутки через 12 ч ежедневно в течение 10 суток и более при рецидивирующей инфекции. По клиническим показаниям терапия может быть продолжена.
Иммуномодуляторы при лишае, псориазе и других кожных заболеваниях
Лишай – это группа кожных заболеваний, которые характеризуются появлением сыпи на коже и возникновением цветных и шелушащихся пятен. Известно несколько разновидностей болезни, различающихся по виду возбудителя и типу высыпаний. Например, экзема – это мокнущий лишай, трихофития – стригущий лишай, питириаз –розовый лишай, а псориаз – чешуйчатый лишай. Также существует опоясывающий лишай, который еще называют опоясывающим герпесом, так как его возбудителем является вирус герпеса.
Все виды лишая отличаются длительным течением, периодическими обострениями и появлением косметических дефектов, что нередко приносит физические и психологические неудобства. Одним из сопутствующих факторов, которые приводят к проявлению лишая, является снижение показателей иммунитета. Это значит, что в комплексной терапии лишая, как и многих других заболеваний, обосновано применение иммуномодулирующих препаратов.
Для лечения различных дерматозов воспалительного характера, а тем более инфекционных и паразитарных заболеваний широко используют различные виды иммунотерапии. Лечение сводится как к внутреннему применению таблетированных форм препаратов и/или свечей, так и к применению местных форм выпуска препаратов в виде мази и геля.
Схема применения препарата ВИФЕРОН при кожных заболеваниях
Для лечения герпесвирусных инфекций, в том числе опоясывающего лишая, у детей применяются ВИФЕРОН Свечи в дозировке 150 000 МЕ один раз в двенадцать часов, для взрослых – 1 000 000 МЕ, для беременных женщин – 500 000 МЕ.

Также для борьбы с герпесом применяют ВИФЕРОН Гель и Мазь . Гель имеет гидрофобную основу и лучше всасывается на кожных покровах, а мазь отличается гидрофильной основой и лучше всасывается на слизистых оболочках. Гель в виде полоски не более 0,5 см наносят на предварительно подсушенную пораженную поверхность 3-5 раз в день в течение 5-6 дней. Мазь наносят на пораженную поверхность 3-4 раза в день в течение 5-7 дней.
Опоясывающий герпес или, как его еще называют, опоясывающий лишай, – одно из самых непонятных для обычного человека заболеваний вирусной природы. Его часто путают с другими видами лишая (розовый, стригущий, чешуйчатый), к которым приводят грибковые инфекции кожи, а также различные аутоиммунные процессы.
В случае опоясывающего лишая к появлению клинических симптомов и высыпаниям на коже приводит вирус герпеса 3 типа, Varicella zoster. Этот вирус также вызывает хорошо известную ветряную оспу. Выходит, что один и тот же вирус вызывает сразу два заболевания? Но как такое может быть? Давайте разбираться!
Когда организм человека встречается с вирусом Varicella zoster впервые, чаще всего развивается ветряная оспа. И обычно это происходит в детском возрасте, хотя в редких случаях заболевание может развиться и у взрослого человека. О том, что происходит, когда вирус дает о себе знать во второй раз, читайте далее. Также узнаете о том, как подобрать лекарство от опоясывающего герпеса.
Всем известно, что вирусы герпеса никогда не покидают организм, и Varicella zoster здесь не исключение. Проникая в скопления нервных клеток, он «впадает в спячку» и часто остается с нами навсегда, никак себя не проявляя. Однако, под воздействием внешних факторов вирус все-таки может «проснуться», вызывая при этом опоясывающий лишай. Также к развитию опоясывающего герпеса может привести контакт с больным ветряной оспой. Это происходит, когда человек, чаще пожилой, у которого снижены показатели иммунитета, контактирует с больным ребенком. Даже самое название вируса представляет интерес: «варицеллой» чаще называют именно ветряную оспу, а «зостер», что в переводе означает «ремень», ассоциируется с лишаем, так как характерная для этого заболевания сыпь появляется именно в области нижней части спины и живота.
Итак, мы выяснили, что опоясывающий герпес (опоясывающий лишай, герпес зостер, herpes zoster, ОГ) является вирусным заболеванием кожи и нервных тканей, которое возникает как результат реактивации вируса герпеса III типа (Human herpesvirus) подсемейства Alphaherpesviridae, семейства Herpesviridae. Встречается он примерно у 15 человек из 100 и проявляется у каждого четвертого взрослого из тех, кто ранее переболел ветряной оспой.
Важно помнить, что опоясывающий герпес у взрослых требует иного подхода к терапии: лекарства, которые педиатр рекомендует детям от ветряной оспы, не помогут. Терапию для лечения опоясывающего герпеса должен назначать врач-терапевт или врач-дерматолог после осмотра пациента и с учетом его анамнеза.
Как вирус герпеса зостер проникает в организм и как проявляется
Чаще всего первичное инфицирование вирусом, вызывающим ОГ, происходит в детском возрасте, когда ребенок заражается ветрянкой воздушно-капельным путем. После выздоровления вирус длительное время продолжает персистировать в области периферических нервных сплетений, спинальных ганглий (ограниченных скоплений нейронов) и ганглий мозга. К реактивации вируса могут привести иммунодефицитные состояния, когда естественная защита ослабевает и заболевание получает возможность «развернуться» в полную мощь.
Главные факторы, которые могут спровоцировать появление ОГ:
- возрастные изменения в организме – согласно данным статистики, это заболевание чаще всего встречается среди людей старше 50 лет;
- аутоиммунные и онкологические заболевания, в том числе сахарный диабет, лучевая и химиотерапия, состояние после тяжелых травм;
- беременность и вследствие этого повышенная нагрузка на организм;
- ВИЧ-инфекция – с ОГ сталкиваются почти 25% ВИЧ-инфицированных лиц, что в восемь раз превышает средний показатель заболеваемости пациентов среднего и старшего возраста;
- трансплантация органов, когда необходим прием иммуносупрессивных препаратов, предназначенных для искусственного угнетения иммунитета в целях предупреждения отторжения органа; i
- рецидив хронических заболеваний, затрагивающих сердечно-сосудистую систему, почки, печень и легкие;
- длительное лечение антибиотиками, цитостатиками, глюкокортикостероидами;
- частые стрессы, отсутствие достаточного отдыха, переутомление, переохлаждение или перегрев.
Опоясывающий герпес: симптомы и лечение
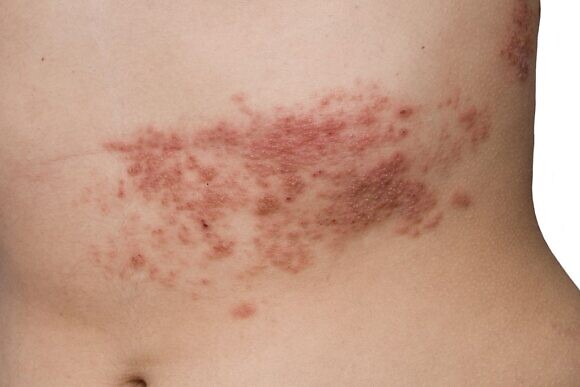
В отличие от ветряной оспы, при опоясывающем лишае не наблюдается резких вспышек заболеваемости, как в детских коллективах, также отсутствует и сезонная зависимость. Хотя некоторые ученые отмечают, что ОГ чаще встречается в теплое время года и поздней осенью. Тяжесть течения заболевания зависит от возраста. Дети, которые тоже болеют опоясывающим лишаем после перенесенной ветрянки, а также лица молодого возраста обычно переносят болезнь более благоприятно, чем пожилые люди.
Среди основных симптомов опоясывающего герпеса – кожные проявления и неврологические расстройства. Большинство инфицированных сталкивается с общеинфекционными клиническими признаками, которые проявляются в виде повышения температуры тела, головной и мышечной боли, тошноты, слабости, увеличения регионарных лимфатических узлов. Интенсивность проявления этих симптомов варьируется у каждого пациента. Продолжительность начального периода составляет примерно четыре-пять дней.
Клинические признаки ОГ могут быть похожими на плеврит, невралгию тройничного нерва и даже синдром острого живота, например, аппендицит, который требует немедленной помощи специалиста. Поэтому при общем плохом самочувствии и появлении на коже высыпаний любой природы необходимо сразу же обратиться к врачу.
В месте высыпаний перед появлением сыпи могут ощущаться легкие зуд и жжение. Потом на коже появляются розовые пятна круглой или неправильной формы, которые не склонны к слиянию, они отечные и немного приподнятые над поверхностью кожи. Затем на коже появляются везикулы с жидким серозным содержимым. Через несколько дней пузырьки подсыхают, на их месте появляются серозные корки, которые со временем отпадают и на их месте появляются пигментированные участки кожи. При правильном лечении снижается температура тела и исчезают симптомы общей интоксикации организма.
Как лечить опоясывающий герпес геморрагической, гангренозной абортивной и других форм
Кроме наиболее часто встречаемой формы опоясывающего лишая, о которой идет речь выше, также встречаются другие, которые могут выглядеть не совсем обычно и даже пугающе для неподготовленного человека. Например, при геморрагической форме везикулы заполняются кровянистым содержимым, поэтому на теле сыпь выглядит как пятна темно-коричневого цвета. Иногда везикулы не заживают бесследно, по разным причинам их дно некротизируется, после чего на коже остаются рубцы. Абортивная форма ОГ характеризуется появлением практически незаметных визуально папул (пузырьки не образуются), поэтому пациент не обращается к врачу.
При буллезной форме пузырьки на коже достаточно крупные, они могут сливаться в единый конгломерат с неровными краями. Их повреждение может приводить к инфицированию ранки, после чего может начаться гнойный процесс. В самых тяжелых случаях везикулы сливаются в обширные области, которые со временем некротизируются. В этом случае речь идет уже о гангренозной форме. Чаще эта форма развивается у пожилых людей, у лиц с язвенной болезнью и сахарным диабетом. В данном случае пациенту может быть необходима госпитализация и комплексное лечение.
Одна из главных целей лечения опоясывающего герпеса у взрослых, которые не требуют лечения в стационаре, – максимально быстрое купирование клинических симптомов заболевания (высыпаний и субъективных ощущений). Это обусловлено тем, что в зависимости от длительности цитопатического (приводящего к дегенеративным изменениям в клеточных структурах) действия вируса варицелла-зостер на клетки пораженных нервов значительно возрастает риск развития постгерпетической невралгии и других осложнений.
Возможные последствия отказа от лечения опоясывающего герпеса
ОГ приводит к многочисленным поражениям периферического и центрального отделов нервной системы. Чаще всего встречается такое осложнение, как постгерпетическая невралгия. Она проявляется в виде сильных болей, которые сохраняются или появляются через несколько недель и даже месяцев после появления первых высыпаний. Человек ощущает жгучие, резкие и приступообразные боли в области расположения сыпи. Этот симптом особенно усиливается по ночам. Особенно часто с таким осложнением болезни сталкиваются пожилые люди. Также встречаются случаи, когда вирус опоясывающего герпеса поражает брюшные мышцы и мочевой пузырь.
Кроме того, ОГ может поразить нервы, которые находятся в черепе. Подобное поражение может затронуть мозговые оболочки, что приводит к массе проблем со здоровьем. Одна из них – это поражение офтальмической ветви тройничного нерва, что неблагоприятно влияет на зрение.
Исследователи утверждают, что персистирующая, т.е. упорно протекающая и периодически вспыхивающая герпетическая инфекция может привести иммунную защиту организма к так называемой клеточной депрессии. Без поддержки в виде правильного лечения и возможности полноценно защитить себя организм может столкнуться с самыми разными осложнениями со стороны функционирования различных органов и систем.
Диагностика и правильное лечение опоясывающего герпеса у взрослых
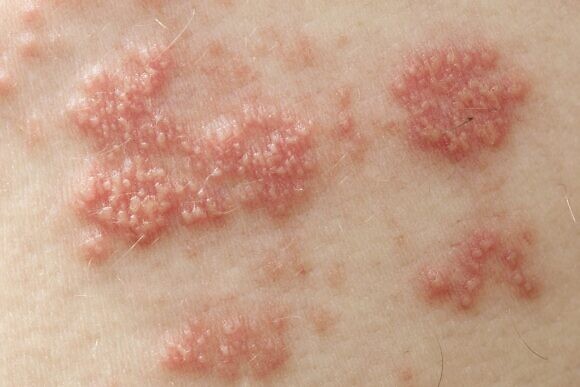
При подозрении на опоясывающий герпес необходимо обращаться к врачу-терапевту для осмотра и начала курса лечения. Также может понадобиться помочь врача-дерматолога и врача-иммунолога, а при выраженном болевом синдроме – врача-невролога.
Диагностика ОГ является преимущественно клинической, для подтверждения диагноза может потребоваться проведение лабораторных исследований. Также необходимо дифференцировать это заболевание от других похожих. Для этой цели широко применяется метод полимеразной цепной реакции (ПЦР), иммуноферментный анализ (ИФА) и иммунофлуоресцентный анализ, которые обычно не оставляют сомнений в диагнозе. Кроме того, могут потребоваться результаты общего и биохимического анализа крови, общего анализа мочи. При развитии генерализованной формы врач может дополнительно назначить анализ на ВИЧ.
Лечение ОГ чаще всего проводят амбулаторно, оно должно быть комплексным и включать как этиологические, так и патогенетические средства. Эффективность терапии во многом зависит от сроков начала лечения: чем раньше вы обратитесь к врачу и начнете лечение, тем быстрее наступит выздоровление и тем ниже будут риски развития осложнений.
Опоясывающий герпес: лечение народными средствами
Не стоит слепо доверять советам родственников и знакомых, не имеющих медицинского образования. Любые настойки, ванночки, растирания и аппликации на кожу могут принести вред, усилить зуд и расширить область появления высыпаний. Ведь во многих случаях народная медицина может не только не помочь избавиться от заболевания, но и быть небезопасной.
Опасность кроется и в том, что во время экспериментов с самолечением заболевание прогрессирует, у человека ухудшается самочувствие и могут развиться осложнения, что усложняет процесс лечения тогда, когда все же появляется решимость обратиться к врачу. Помните, что аргумент «даже если не поможет, то не навредит» в этом случае не работает. При подозрениях на опоясывающий лишай необходимо сразу же обратиться к врачу и начать лечение проверенными лекарственными препаратами.
Опоясывающий герпес: лечение, препараты и методы терапии
В настоящее время все методы лекарственного лечения и профилактики ОГ можно объединить в три основные группы, куда входят химиотерапия (прием ациклических нуклеозидов), иммунотерапия и комбинация этих двух групп, где пациент одновременно принимает химио- и иммуномодулирующие препараты.
Также применяют витамины B1, В6 и В12, аскорбиновую кислоту, рутин и при необходимости – антигистаминные препараты. При сильном болевом симптоме пациенту показан прием НПВП и анальгетиков.
Многие врачи придерживаются мнения, что приема только ациклических нуклеозидов в качестве основного лечения недостаточно, подобная монотерапия себя не оправдала. i Эти препараты наиболее эффективны только в первые 72 часа от начала развития болезни, они способны подавлять только вирусы герпеса в стадии активной репликации – процессе создания двух дочерних молекул ДНК на основе родительской молекулы ДНК. Они не оказывают влияния на те вирусы, которые уже существуют и находятся в латентном, т.е. «спящем» состоянии. Кроме того, ациклические нуклеозиды не помогают восстанавливать иммунитет.
Для лечения опоясывающего герпеса на теле пациентам необходима иммунокоррекция. Поэтому в этом случае будет уместной стратегия сочетания ациклических нуклеозидов и препаратов интерферона альфа-2b, которая признана врачами обоснованной и наиболее эффективной, что отражено в клинических и методических рекомендациях.
Интерфероны – «универсальные» бойцы, которые в отличие от антител не ориентированы на определенные патогены, а представляют неспецифический (врожденный) иммунитет и
способны бороться с любыми вирусными частицами. Интерфероны способны останавливать размножение и распространение вирусных частиц или бактерий.
Противовирусный препарат ВИФЕРОН в лечении опоясывающего герпеса
Одним из препаратов, применяемых для лечения герпеса, является ВИФЕРОН – противовирусный и иммуномодулирующий препарат, который обладает рядом уникальных фармакологических свойств.
ВИФЕРОН в своем составе сочетает рекомбинантный интерферон а-2b и комплекс антиоксидантов (витамины Е и С), в присутствии которых возрастает специфическая противовирусная активность главного действующего вещества, а также усиливается его иммуномодулирующее действие, что позволяет повысить эффективность собственного иммунного ответа организма на патогенные микроорганизмы. ii
Препарат представлен в виде ректальных суппозиториев (свечи), которые обеспечивают системное действие, то есть на весь организм в целом, а также в виде мази и геля, которые способны бороться с вирусами в «воротах» инфекции: в данном случае на поверхности кожи. Наличие как местных, так и системных форм позволяет применять препараты линейки ВИФЕРОН одновременно, усиливая тем самым эффекты проводимой терапии.
Препарат в форме свечей удобен в применении и для взрослых: он не перегружает желудочно-кишечный тракт (ЖКТ), что особенно актуально для людей, страдающих гастритом и другими заболеваниями ЖКТ, а также для тех, кто принимает большое количество таблетированных препаратов (пожилые пациенты и лица с сопутствующими заболеваниями).
Для лечения герпесвирусных инфекций у взрослых применяются свечи в дозировке 1 000 000 МЕ, у беременных женщин – 500 000 МЕ с последующими поддерживающими курсами с использованием дозировки 150 000 МЕ.

ВИФЕРОН Гель в виде полоски не более 0,5 см наносят на предварительно подсушенную пораженную поверхность 3-5 раз в день в течение 5-6 дней.
Сочетание ациклических нуклеозидов с препаратом ВИФЕРОН гарантированно сокращает сроки купирования ОГ и позволяет значительно снизить риск развития осложнений за счет комбинированного противовирусного действия (нарушение размножения вируса варицелла-зостер и препятствие прямому токсическому воздействию). iii
Как применять мазь при опоясывающем герпесе
Любая противогерпетическая мазь при опоясывающем герпесе может применяться в качестве дополнения к системной терапии, но не вместо нее.
Национальное научное общество инфекционистов и Московский научно-практический центр дерматовенерологии и косметологии рекомендуют включать препарат ВИФЕРОН в комплексную терапию опоясывающего герпеса у детей и взрослых, включая беременных женщин. iv
Справочно-информационный материал
Автор статьи
Врач общей практики
iii Халдин А.А., Васильев А.Н., Д.В. Баскаков Д.В. Виферон: опыт применения в дерматологической практике // Ремедиум Приволжье. – январь-февраль 2009. – С.20-22.
iv Потекаев Н.Н., Халдин А.А., Жукова О.В., Дмитриев Г.А. Методические рекомендации. Простой герпес. Опоясывающий герпес. Цитомегаловирусная инфекция. Московский научно-практический центр дерматовенерологии и косметологии ДЗМ. – 2019. – 32 с.
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Несмотря на то что история изучения этого заболевания насчитывает более 100 лет, единой, нашедшей всеобщее признание гипотезы этиологии и патогенеза красного плоского лишая пока не существует. В настоящее время красный плоский лишай принято рассматривать как мультифакторное заболевание, при котором эндогенные и экзогенные факторы, наряду с генетическими дефектами, могут играть определенную роль в формировании и характере течения патологического процесса. В развитии дерматоза большая роль отводится инфекционным факторам (вирусам), неврогенным нарушениям, токсико-аллергическим воздействиям (в том числе лекарственным), а также иммунным нарушениям.
При красном плоском лишае чаще страдает кожа, хотя в 3—26,5% случаев встречается изолированное поражение слизистых оболочек полости рта. Могут отмечаться поражения вульвы, мочевого пузыря и мочеиспускательного канала, прямой кишки, пищеварительного тракта. В 1—13% наблюдается изолированное поражение ногтевых пластинок.
Характерными признаками поражения кожи при красном плоском лишае являются неравномерный гранулез и полосовидная лимфоцитарная инфильтрация сосочкового слоя дермы.
Типичная форма красного плоского лишая характеризуется мономорфной сыпью в виде мелких плоских, блестящих (особенно при боковом освещении), полигональных папул, не склонных к периферическому росту. Элементы имеют красновато-розовую окраску с характерным сиреневатым или фиолетовым оттенком. В центре папул, как правило, отмечается небольшое пупкообразное вдавление. На поверхности сформировавшихся относительно крупных (0,5 мм в диаметре) узелков можно обнаружить патогномоничную для заболевания сетку Уикхема, характеризующуюся опаловидными белыми или сероватыми точками и полосками. Сетка становится более заметной, если смочить поверхность папул водой или маслом, ее формирование объясняют неравномерным гранулезом. Высыпания могут группироваться с образованием небольших бляшек, покрытых чешуйками, по периферии которых возникают новые, изолированно расположенные мелкие папулы, что объясняется «толчкообразным» характером появления высыпаний при данном дерматозе. В прогрессирующей стадии заболевания отмечается положительный феномен Кебнера (появление высыпаний в зоне даже незначительной травматизации кожи), пациентов беспокоит интенсивный зуд. При регрессе процесса на месте папулы обычно остается вторичная гиперпигментация.
Как правило, высыпания красного плоского лишая локализуются на сгибательных поверхностях лучезапястных суставов и предплечий, передних поверхностях голеней, в области крестца, у мужчин — на половом члене. Сыпь может быть весьма распространенной, вплоть до эритродермии.
Слизистые оболочки чаще поражаются в полости рта (внутренняя поверхность щек, язык, десны, небо, миндалины), реже — половых органов. Вначале появляются мелкие (милиарные) папулы серовато-белого цвета, отчетливо выделяющиеся на розовом фоне слизистой оболочки; затем папулы образуют бляшки. Не восковидный, а белесоватый или серовато-белый цвет бляшки приобретают вследствие постоянной мацерации в полости рта. Папулы, располагающиеся на слизистых оболочках, не имеют характерного блеска, инфильтрат бывает выражен незначительно, и элементы почти не возвышаются над поверхностью слизистой.
Изменение ногтевых пластинок при красном плоском лишае характеризуются образованием борозд, углублений, участков помутнения; ногти могут истончаться либо даже частично или полностью разрушаться, в связи с чем выделяют два типа изменений ногтей при этом дерматозе — онихорексис и онихолизис.
К атипичным формам заболевания относятся: кольцевидный, эритематозный, бородавчатый, пемфигоидный, атрофический, эрозивно-язвенный красный плоский лишай.
Кольцевидная (цирцинарная) форма красного плоского лишая характеризуется наличием высыпаний в форме колец. Эта разновидность дерматоза чаще встречается на половых органах (головка полового члена, мошонка и др.).
Эритематозная форма красного плоского лишая характеризуется внезапным появлением на значительной части кожного покрова (в основном на туловище и конечностях), диффузного покраснения малинового цвета, отечности и шелушения. Узелки при этой форме отличаются мягкостью. Типичные для дерматоза элементы в небольшом количестве можно обнаружить после уменьшения общей эритемы.
Бородавчатая (веррукозная) форма красного плоского лишая диагностируется при образовании (обычно на нижних конечностях) уплощенных, бородавчатых, как бы исколотых булавкой, ноздреватых, с ячеистой поверхностью, розовато-красных (в отдельных случаях с лиловым оттенком) папул и бляшек, покрытых небольшим количеством чешуек. Очаги округлые или овальные, с четкими границами. По их периферии нередко просматриваются отдельные мелкие папулы. Отличительными особенностями этой формы заболевания являются мучительный зуд, весьма длительное существование высыпаний и необычайная резистентность их к терапии.
Для пемфигоидной формы красного плоского лишая характерно появление пузырей на папулах и бляшках красного плоского лишая, а также на эритематозных участках и неизмененной коже. При этой форме заболевания нередко нарушается общее состояние больного. При разрешении высыпаний могут оставаться атрофия и гиперпигментация. При локализации элементов на волосистой части головы возможно развитие рубцовой алопеции. В ряде случаев эта форма представляет собой проявление токсикодермии или паранеоплазии.
Атрофическая форма красного плоского лишая может быть первичной либо вторичной. Первичную атрофическую форму рассматривают как разновидность поверхностной склеродермии или как самостоятельное заболевание. Для клинической картины заболевания характерно появление белых пятен размером с чечевицу, цвета слоновой кости или серого, с перламутровым блеском. Пятна локализуются на шее, верхней части груди, плечах, половых органах, реже — на спине, животе, бедрах. Кожный рисунок в их пределах сглажен, они несколько западают относительно незатронутого заболеванием кожного покрова. В некоторых случаях по периферии пятен виден лиловый венчик. При вторичной атрофической форме атрофия остается после регресса типичных для заболеваний высыпаний.
К редким формам относится эрозивно-язвенный красный плоский лишай, для которого характерно образование на слизистой оболочке рта (щеки, десны, красной кайме губ) либо на коже голеней эрозий или мелких язв неправильных или округлых очертаний с розовато-красным бархатистым дном. В основании и по периферии очагов поражения могут довольно длительно сохраняться резко отграниченный бляшечный инфильтрат причудливых очертаний или характерные для типичного лихена высыпания, дающие на слизистых оболочках рисунок кружева. Эрозивно-язвенные очаги обычно сочетаются с типичными высыпаниями на близлежащих и отдаленных участках кожных покровов и слизистых оболочек. Высыпания на слизистых оболочках отличаются выраженной болезненностью. Эта форма дерматоза может быть одним из компонентов синдрома Потекаева-Гриншпана (сочетание эрозивно-язвенного красного плоского лишая с сахарным диабетом и артериальной гипертензией).
Очень часто при стихании процесса изменения кожи регрессируют не везде, сохраняясь чаще на голенях, половых органах. Особенным «упорством» отличаются бородавчатая, эрозивно-язвенная и кольцевидная формы. У ряда больных процесс может начинаться остро. При остром течении отмечаются лихорадка, быстрая генерализация высыпаний, возможны отек кожи, эритема, может развиться эритродермия с мелкопластинчатым шелушением (в отличие от псориатической). Острый красный плоский лишай способен относительно быстро регрессировать, но чаще он переходит в хроническую форму. Локализованные формы дерматоза обычно с самого начала имеют многолетнее хроническое течение с периодическими обострениями.
Диагноз ставится на основании клинических и гистологических данных. Дифференциальный диагноз проводят с псориазом, токсикодермией, нейродермитом, плоскими бородавками, папулезным сифилисом.
Лечение назначают в зависимости от степени выраженности процесса. При сильно выраженном зуде показаны снотворные, седативные и антигистаминные препараты.
При выявлении у больных очагов хронической инфекции применяют антибиотикотерапию (пенициллин, эритромицин в средних терапевтических дозах).
При распространенном процессе используют также препараты хинолинового ряда — делагил, плаквенил. Препарат назначают по одной таблетке два раза в сутки в течение, как правило, трех недель.
При острых и распространенных случаях проводят системную кортикостероидную терапию преднизолоном в таблетках или пролонгированным кортикостероидом дипроспаном, внутримышечно, по 1-2 мл один раз в неделю в течение двух-трех недель.
Высоким терапевтическим эффектом при распространенных формах обладает фотохимиотерапия — ПУВА-терапия.
Определенное положительное воздействие оказывают витамины групп А, В, Д, Е, никотиновая кислота, иммуномодуляторы (декарис, неовир).
При лечении красного плоского лишая применяют иглорефлексотерапию, санаторно-курортное лечение, электросон.
При всех формах красного плоского лишая применяется местная терапия, причем основной упор делается на использование разнообразных кортикостероидных мазей (целестодерм, адвантан, элоком и др.). Также показаны мази, обладающие редуцирующим (рассасывающим) действием, которые содержат ихтиол, нафталан, серу, деготь, салициловую кислоту.
В качестве профилактических мер рекомендуется нормализация режима труда и отдыха.
К. М. Ломоносов, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва
ГБОУ ВПО "Нижегородская государственная медицинская академия" Минздравсоцразвития России
Нижегородская государственная медицинская академия
Местные иммуномодуляторы в комплексном лечении эрозивно-язвенной формы красного плоского лишая слизистой оболочки полости рта
Журнал: Стоматология. 2013;92(6): 26‑28
Лукиных Л.М., Тиунова Н.В. Местные иммуномодуляторы в комплексном лечении эрозивно-язвенной формы красного плоского лишая слизистой оболочки полости рта. Стоматология. 2013;92(6):26‑28.
Lukinykh LM, Tiunova NV. Local immunomodulating agents in complex treatment of oral lichen planus. Stomatologiya. 2013;92(6):26‑28. (In Russ.).
ГБОУ ВПО "Нижегородская государственная медицинская академия" Минздравсоцразвития России
Представлены результаты исследования местного иммунитета полости рта у больных эрозивно-язвенной формой красного плоского лишая слизистой оболочки полости рта при включении в схему комплексного этиопатогенетического лечения местных иммуномодуляторов. Показана положительная динамика иммунологических параметров под действием имудона и дерината.
ГБОУ ВПО "Нижегородская государственная медицинская академия" Минздравсоцразвития России
Нижегородская государственная медицинская академия
Красный плоский лишай (КПЛ СОПР) — хроническое воспалительно-дистрофическое заболевание, возникающее на коже и видимых слизистых оболочках. Заболевание характеризуется полиморфизмом симптомов клинического проявления, тяжелым, длительным, рецидивирующим течением, торпидностью к традиционной терапии [3, 4].
Единой гипотезы этиологии и патогенеза КПЛ СОПР на настоящий момент не существует; большинство авторов рассматривают КПЛ как мультифакторное заболевание, в развитии которого ведущая роль отводится иммунологическим факторам [2, 4—7].
Учитывая роль нарушений со стороны местного иммунитета полости рта при КПЛ СОПР, обоснованным считают применение при данной патологии иммунотропных средств. При назначении иммуномодуляторов, воздействующих на системный иммунитет, важно учитывать исходный иммунный статус организма и при необходимости консультироваться с иммунологом. Поэтому высокоэффективно применение иммуномодуляторов местного действия, не влияющих на общий иммунитет и имеющих высокую степень безопасности [1]. Иммуностимулирующее влияние имудона и дерината на местный иммунитет полости рта обосновывает их включение в схему комплексного этиопатогенетического лечения больных эрозивно-язвенной формой КПЛ СОПР.
Цель исследования — изучить эффективность местных иммуномодуляторов имудона и дерината в схеме комплексного этиопатогенетического лечения самой сложной — эрозивно-язвенной формы — КПЛ СОПР.
Материал и методы
Под наблюдением находились 30 больных (25 женщин и 5 мужчин) в возрасте 58,3±1,47 года (от 31 года до 80 лет) с эрозивно-язвенной формой КПЛ. Контрольную группу составили 20 лиц, относительно здоровых по стоматологическому статусу, без сопутствующих соматических заболеваний.
Всем больным было назначено комплексное индивидуальное этиопатогенетическое лечение, которое начинали с проведения профессиональной гигиены полости рта под защитой эрозивных поверхностей солкосерил-дентальной адгезивной пастой и обучения пациентов рациональной гигиене полости рта и языка. Проводилась также тщательная профессиональная гигиена съемных пластиночных ортопедических конструкций. Осуществлялась санация полости рта, рекомендовалась щадящая диета с исключением горячей, грубой, острой и пряной пищи. По показаниям проводили избирательное пришлифовывание зубов, назначали консультацию врача-ортопеда для оценки имеющихся в полости рта ортопедических конструкций, устранения протезов из разнородных металлов и рационального протезирования. При наличии сопутствующей патологии рекомендовали консультацию, лечение и динамическое наблюдение у врача соответствующего профиля. Больным назначали тенотен в виде сублингвальных таблеток по индивидуальной схеме: от 1 до 4 таблеток 3 раза в день, курс лечения — 3—6 нед; солкосерил по 2 мл внутримышечно ежедневно, на курс — 25 инъекций; мильгамму по 2 мл внутримышечно через день, на курс — 10 инъекций; аевит по 1 капсуле 3 раза в день, курс лечения — 3 нед. Местное лечение включало в себя аппликации солкосерил-дентальной адгезивной пасты на проблемные участки СОПР 2 раза в день: утром, после завтрака, и на ночь (курс лечения — индивидуальный), и ванночки 0,1% раствора лизоцима либо куриного белка 1 раз в день в течение 7—10 дней.
В схему лечения были включены местные иммуномодуляторы — имудон («Solvay Pharma») по схеме: 5—8 таблеток в день, на курс лечения — 40—120 таблеток и деринат («Техномедсервис») по схеме: 0,25% раствор дерината по 2—3 капли в полость рта и каждую ноздрю 2—3 раза в день (курс лечения — индивидуальный), и в виде аппликаций 0,25% раствора на проблемные участки СОПР на 35—45 мин 2 раза в день (курс лечения — индивидуальный).
Всех больных КПЛ СОПР мы ставим на диспансерный учет: при эрозивно-язвенной форме проводили осмотр 6—8 раз в год.
Исследование показателей специфической и неспецифической реактивности ротовой жидкости (РЖ) включало в себя определение концентрации секреторного IgA (sIgA), сывороточного IgA и IgG методом радиальной иммунодиффузии по G. Mancini, A. Carbonara (1965) в модификации Е.В. Чернохвостовой, С.И. Гольдерман (1975). Активность лизоцима в РЖ оценивали фотонефелометрическим методом (В.Г. Дорофейчук, 1965). Для оценки местного иммунитета полости рта в целом использовали интегративный показатель — коэффициент сбалансированности факторов местного иммунитета (Ксб), разработанный Н.И. Толкачевой (1987), а при расшифровке Ксб использовали данные Л.М. Лукиных (2000).
Результаты и обсуждение
Комплексное этиопатогенетическое лечение КПЛ СОПР с включением имудона и дерината позволяет приблизить значение Ксб к норме, что свидетельствует о восстановлении местного иммунитета полости рта. По результатам анализа показателя Ксб до лечебных мероприятий, из 30 больных у 25 (83%) наблюдалось неблагоприятное состояние местного иммунитета полости рта (Ксб — 2,1 ед. и более); 5 (17%) больных составили группу риска, так как у них отмечалось умеренно ослабленное состояние иммунной системы (Ксб — от 1,1 до 2,0 ед.). Благоприятного состояния местного иммунитета (Ксб — от 0,1 до 1,0 ед.) у больных до лечения не наблюдали. После курса комплексного этиопатогенетического лечения число больных с неблагоприятным состоянием местного иммунитета снизилось до 5 (16,7%), число больных с умеренно ослабленным состоянием местного иммунитета возросло до 20 (66,6%), а благоприятное состояние местного иммунитета мы наблюдали у 5 (16,7%). Таким образом, число больных с неблагоприятным состоянием местного иммунитета после комплексной терапии с включением местных иммуномодуляторов уменьшилось на 83,3%, что можно рассматривать как благоприятный клинический и прогностический признак.

У 3% больных с синдромом Гриншпана под действием консервативной терапии длительно (до 2 мес) не наступала эпителизация, но клинически мы наблюдали сокращение площади эрозий и уменьшение выраженности воспалительных явлений. При неэффективности консервативного лечения применяли хирургическое вмешательство — оперативное иссечение эрозивно-язвенного участка на фоне комплексного этиопатогенетического лечения, что сопровождалось полной эпителизацией пораженных участков без образования рубцов (рис. 3, см. на цв. вклейке). Рисунок 3. Больная С., 70 лет, МКСБ №Ж-2743; эрозивно-язвенная форма КПЛ СОПР. а — до лечения, б — после лечения.
Таким образом, согласно нашим данным, включение иммуномодуляторов имудона и дерината в схему комплексного этиопатогенетического лечения КПЛ СОПР сопровождается положительной динамикой иммунологических показателей, способствует оптимизации терапии и улучшению качества жизни больных.
Читайте также:

