Идиопатическая крапивница лечение что делать при приступах
Обновлено: 18.04.2024
Инна Владимировна Данилычева, кандидат медицинских наук:
– Сейчас мы начнем с вами разговаривать о подходах к лечению крапивницы, хотя, конечно, Юрий Соломонович уже вам немножко рассказал, и уже вам это известно. Я немножечко детализирую.
В настоящее время существуют действительно только подходы к лечению крапивницы. Разработаны основные принципы. Дело все в том, что нет четкого представления об этиологии и патогенезе крапивницы. Есть опять же общее представление, и поэтому существуют именно общие подходы.
Последние несколько лет раз в четыре года проводится международная конференция, посвященная изучению крапивницы. Проводится она, как правило, в Берлине, в клинике Шарите. Собирается большое количество любителей крапивницы, специалистов – и дерматологов, и аллергологов, и в очень демократичной обстановке обсуждаются все вопросы, которые появились и накопились за прошедшие четыре года. У каждого имеется проект соглашения, обсуждаются и голосуются все детали. Любой человек из зала может встать, задать вопрос и этот вопрос будет обсуждаться. И вот обратите внимание: в правом верхнем углу фотография. Это ведущие специалисты в области крапивницы, работающие в клинике Шарите. И они в третьей части случаев голосовали именно так: один – «за», один – «против». Проект рождался в такой очень доброжелательной борьбе, можно сказать.
По результатам конференции «Крапивница-2008» был издан позиционный документ, который вы можете прочитать в журнале Allergy, в двух номерах. Первая часть посвящена определению, классификации, диагностике крапивницы, а вторая часть – это уже ведение крапивницы, лечение крапивницы. Здесь достаточно коротко и емко изложены все основные проблемы, и можно ориентироваться на этот документ. Это, конечно, не стандарт лечения, но, тем не менее, он может помочь сориентироваться в тяжелых, непростых ситуациях.
Лечение острой крапивницы – не проблема. Как правило, большинство этих больных просто не приходят к доктору, потому что они имеют представление об антигистаминных препаратах, покупают их в аптеке. Иногда эти обострения такие кратковременные, что можно их назвать эпизодами крапивницы. И только больные с тяжелыми, острыми реакциями могут попадать в стационар, но опять же – это не проблема. Методика лечения отработана. А вот больные с хронической крапивницей – это действительно проблема. Они и заставляют ломать голову над тем, как их лечить.
Но надо попытаться выстроить теорию развития уртикарной реакции, развития волдыря, как же он может появиться. В начале этой цепи лежит причина и триггер, если конечно мы их сумеем установить. Эта причина и триггер дают сигнал к активации тучной клетки, и активация тучной клетки приводит к выделению медиаторов тучной клетки, в первую очередь это преформированные, уже бывшие немедиаторы, в первую очередь хорошо вам известный гистамин. И формируются, вновь образуются медиаторы провоспалительные, и эти медиаторы вызывают уже собственно уртикарную реакцию – волдырь, покраснение кожи, кожный зуд. Как мы можем подействовать на звенья этой цепи?
Триггер и причина. Что это может быть такое? Вы имеете уже представление о физической крапивнице, и понятно, что если больной с холодовой крапивницей будет зимой неадекватно одеваться или будет с удовольствием есть мороженое, пить холодные напитки, или в стационаре ему введут холодный раствор, это может быть даже и фатально. Если предложить ему такие простые методы улучшения своего состояния, конечно, это приведет к успеху. Или больной с солнечной крапивницей. Конечно, мы не рекомендуем ему выезжать в жаркие страны. Если есть в этом необходимость – то использовать средства с высокой степенью защиты от облучения, одеваться соответствующим образом. Но это, конечно, эффективно в том случае, если абсолютный порог чувствительности к этому стимулу низкий. Если этот порог выше, то тогда все наши предложения будут для больного не столь эффективны.
Лекарства. Если есть истинная аллергия на лекарственный препарат, конечно, мы исключаем лекарственный препарат. И хочу сказать вам – никогда не бывает аллергии на все лекарства. Если больной вам говорит это, скорее всего, у него нет ничего. Если больной говорит о том, что у него есть аллергия, и вы доказываете аллергию на какую-то группу, например антибиотиков, то всегда можно выбрать другую группу, уверяю вас. Я за свои 25 лет работы ни разу не видела больного, который бы реагировал на все имеющиеся группы антибиотиков.
Интересными представляются такие препараты как ингибиторы ангиотензинпревращающего фактора. Когда-то было замечено, что в кардиологических стационарах выше процент непонятных ангиоотеков, иногда фатальных ангиоотеков, у тех, кто принимает эту группу препаратов. Понятно, что они влияют на образование брадикинина, который облагает свойствами вызывать отек, влияя на сосудистую стенку, вызывая пропотевание жидкой части крови через сосудистую стенку, вызывая кожный зуд. Поэтому мы не рекомендуем эти препараты больным, у которых уже есть крапивница, у которых уже есть отек. Если у них, например, есть гипертоническая болезнь, мы просим коллег-кардиологов заменить эти лекарственные средства на лекарственные средства других групп, не внутри этой группы, не меняя названия препарата, а именно сменив группу лекарства или, например, на нестероидные противовоспалительные препараты. Человек может их совершенно спокойно переносить вне обострения крапивницы. Но как только крапивница в обострении, и человек принял по какому-то поводу нестероидные противовоспалительные препараты, может быть еще большее воспаление крапивницы, может развиться тяжелейший отек. Поэтому, если нет острой необходимости, мы рекомендуем не употреблять во время обострения крапивницы эти средства.
А если у человека есть истинная непереносимость этих препаратов, которая проявляется вне обострения крапивницы, ну вы знаете, например, больных с астматической триадой, у которых одним из комплексов является непереносимость НПВП, конечно, они не принимают эти лекарства никогда.
Эрадикация инфекции и хронических очагов воспаления. Да, безусловно, мы наверняка не можем сказать, что выявленные декомпенсированный тонзиллит или, например, воспаленные гранулемы в области корней зубов являются стопроцентной причиной крапивницы. Но если мы выявляем такую патологию, то конечно мы предлагаем больному лечение, как лечение Helicobacter pylori – эрадикационную терапию. Опять же не в ста процентах случаев мы, например, предлагаем эрадикацию Helicobacter pylori. Если это легкая крапивница, если она хорошо поддается воздействию антигистаминных препаратов, если нет всех показаний для ее проведения, гастроэнтерологических, я имею в виду, то тогда мы можем и воздержаться. Но если это тяжелая крапивница, и мы просто уже близки к тому, чтобы опустить руки, тогда мы конечно проводим. И уже по истечению месяца-полутора месяца мы оцениваем эффект проведенного, например, антибактериального лечения на течение крапивницы. Если есть такая связь, то, скорее всего, да. Хотя крапивница – такое странное заболевание, что может уйти в ремиссию совершенно самостоятельно, без всякого нашего участия.
Далее, если мы предполагаем аутоиммунную крапивницу. К сожалению, мы в наших условиях можем поставить диагноз аутореактивной крапивницы на основании пробы с аутосывороткой. Вот больному удалось приехать в Данию, сдать анализ в лаборатории, где подтверждают такой диагноз аутоиммунной крапивницы, мы можем провести ему плазмаферез и физически удалить антирецепторные антитела. Это этиологическое лечение, это воздействие на причину крапивницы.
На сигнал активации тучной клетки мы пока подействовать никоим образом не можем, а вот на активацию тучной клетки – да, безусловно. Это такие серьезные препараты как Циклоспорин, это глюкокортикостероиды, это ультрафиолетовое облучение той или иной длиной волны и это, например, индукция толерантности.
Что такое индукция толерантности? Есть методика лечения холодовой крапивницы закалкой, то есть больной подвергается воздействию температуры. Сначала определяется чувствительность, порог, от которого у больного начинается крапивница, и он подвергается воздействию более высокой температуры, а потом постепенно температуры эта снижается. Это очень долго, это очень нудно, но, тем не менее, это бывает весьма эффективно.
И далее, в конце этого звена – высвобождение медиаторов. Каким образом мы можем подействовать именно на это звено? Вот обратите внимание, в документе, в позиционном документе по крапивнице от 2008 года, который был опубликован в журнале Allergy, содержится схема фармакотерапии. Так мы должны поступать со всеми больными крапивницей независимо от причин и факторов. Сначала это, конечно же, неседативные антигистаминные препараты, и, пожалуйста, назначайте их всем больным, потому что больные иногда не совсем адекватно относятся к вопросу об эффективности лечения. Даже если есть эффект, по вашему мнению, больному кажется, что эффекта нет. Или наоборот. Поэтому вы сами должны убедиться в том, что есть эффект. Желательно больному выдать дневник, в котором он отмечает количество элементов, интенсивность зуда, принимаемый препарат, а препарат должен приниматься ежедневно, постоянно, больной не должен бегать за своими высыпаниями, а он должен регулярно принимать препараты. И не существует курсов лечения крапивницы. Нельзя сказать, что ее можно лечить в течение десяти дней или двух недель. Она лечится так долго, как это необходимо. Но для того, чтобы убедиться в работе неседативных антигистаминных препаратов, в их эффективности, мы назначаем лекарства в среднем на две недели, мы точно сможем убедиться, работают они или не работают. Вот, пожалуй, на этом врачи неспециалисты могут остановиться, потому что все остальное уже лежит в сфере лечения off-label.
Дальше предлагается повышение дозы неседативных антигистаминных препаратов до 4-кратной, хотя препараты безопасные и эффективные, но, тем не менее, возможны осложнения. Если не помогает увеличение дозировки, то, как правило, переходят к добавлению других препаратов: антагонистов антилейкотриенных препаратов, Н-2-блокаторов, применению Дапсона, Омализумаба, плазмафереза и других разных прочих лекарственных средств. Но опять же, повторяю: это лечение off-label, это лечение не по показаниям. Если вы заглянете в инструкцию к этим препаратам, вы не увидите слово «крапивница», за исключением, конечно, глюкокортикостероидов. Они применяются на этапах выраженного обострения крапивницы, и рекомендуются короткие курсы системных глюкокортикостероидов. Отмечу – системных, крапивница никогда не лечится топическими стероидами.
Неседативные антигистаминные препараты, которые являются первой линией лечения крапивницы. Почему? Понятно, почему. Потому что главное действующее лицо, главный герой крапивницы, – это тучная клетка, которая, в первую очередь, выбрасывает гистамин при своей активации, который уже приводит к раздражению афферентных нервных окончаний, вызывая зуд, приводит к изменению состояния сосуда с расширением его, с пропотеванием клеточных элементов в неклеточное пространство, с привлечением большого количества клеток, которые сами по себе уже вырабатывают провоспалительные медиаторы, привлекая в свою очередь аналогичные клетки и, таким образом вызывая пролонгацию этой реакции.
Тучная клетка весьма важна, и сейчас все исследования посвящены изучению этой тучной клетки: почему, что нарушается, какие сигнальные дефекты развиваются. Сегодня у меня на приеме был папа со взрослой дочерью, у дочери была тяжелая крапивница, и она продолжает лечиться, кстати, она лечится в Америке периодичными курсами гормональной терапии. И когда мы обсудили все вопросы, папа попросил посмотреть на его кожу: а что у него-то? А у него мастоцитоз. То есть проблема с тучными клетками у дочери, и проблема с тучными клетками у папы. Вполне вероятно, что здесь есть какое-то генетическое изменение, касающееся структуры тучной клетки и ее функций.
Антигистаминные препараты применяются уже очень давно. После синтеза в 1937 году первый лекарственный препарат – антигистаминный, седативный, препарат первого поколения, как мы теперь его знаем, был использован в 1942 году. И на протяжении 60-ти лет непрерывно использовались препараты, в первую очередь, их антигистаминный эффект. К сожалению, есть ряд побочных эффектов, и синтез новых препаратов шел по пути создания лекарств, которые лишены этих негативных эффектов. В 1979 году появился Терфенадин, препарат второго поколения, потом Астемизол, но оказалось, что они обладают выраженными кардиотоксическими свойствами, и было замечено несколько трагических ситуаций, связанных со смертью больных именно от этого кардиотоксического эффекта, и препараты сейчас не применяются.
Последним достижением фармакологии является внедрение в клиническую практику метаболита – Фексофенадина, Дезлоратадина, Левоцетиризина. Это препараты второго поколения, не третьего. Третьего поколения антигистаминных препаратов не существует. Это препараты второго поколения.
И во всех современных согласительных документах обязательно предупреждается о риске применения Н1-антигистаминных препаратов первого поколения для базисной терапии хронической крапивницы, ну и не только крапивницы, например, аллергических ринитов.
Не буду говорить, вы уже об этом знаете, о побочных эффектах препаратов первого поколения. Самым важным, пожалуй, сейчас побочным эффектом рассматривается влияние на центральную нервную систему. Эти препараты вызывают седацию, снижение когнитивных и психомоторных функций. Для детей особенно важно влияние на фазы сна, на фазу быстрого сна, которая имеет большое значение для развития ребенка. Кроме того, эти препараты оставляют резидуальные эффекты утром. Больной принял вечером для того, чтобы не чесалась кожа, и это противозудное лечение уже вечером и закончилось, а вот седативный эффект утром сохраняется, он остается. Кроме того, бывает парадоксальная стимуляция центральной нервной системы и необычные эффекты, особенно при передозировке, а больные вполне могут допустить себе эту передозировку, мало кто читает инструкцию к препаратам.
И вот обратите внимание: пациенты, принимая препараты первого поколения, зная о них, не ощущают седативных эффектов, хотя тонкие тесты на внимание, например, и измерение производительности, улавливают эти изменения. Выявлено 6-кратное увеличение автомобильных аварий, связанных с приемом седативных антигистаминных препаратов. И эти препараты – самые часто обнаруживаемые лекарства у американских летчиков, которые погибли в автокатастрофах.
FDA настоятельно не рекомендует применять безрецептурные препараты от простуды и кашля у детей, как минимум, до 6 лет (несколько лет раньше эта цифра была – 2 года, сейчас уже, обратите внимание, – 6) в связи с побочными эффектами входящих в их состав сосудосуживающих, антигистаминных препаратов первого поколения, препаратов, угнетающих кашель и отхаркивающих. Осложнения – судороги, тахикардия, вплоть до смерти, ну конечно не у ста процентов. Но даже если есть небольшая вероятность – надо избегать приема этих препаратов.
Препараты второго поколения, Юрий Соломонович сказал вам об этих преимуществах, пойдем с вами дальше.
Неседативные антигистаминные Н1 антигистаминные препараты – это первая линия лечения крапивницы. Назначаются эти лекарства. Они обладают высокой степенью доказательности, они все показаны для лечения хронической крапивницы, они все хорошо исследованы и обладают минимальным количеством побочных эффектов, хотя они немножко разные. Вот их много: и препараты оригинальные, и дженерики. Что же выбрать? Вот на примере телфаста. Что надо читать в строках и между строк, если вы читаете инструкцию, а ее надо читать. Иногда ее даже надо читать в присутствии больного, потому что вы все в голове держать не можете. Оригинальный препарат. Вы прекрасно знаете, как много сейчас дженериков, и не все дженерики одинаково полезны. И иногда и мы, и пациенты предпочитают оригинальные препараты.
Телфаст – оригинальный препарат, он относится к последнему поколению антигистаминных препаратов. Обратите внимание: активный метаболит терфенадина. Что за этой фразой стоит? Поскольку Терфенадин вызывал кардиотоксический эффект, этот препарат, как никакой другой, был неоднократно обследован, и большая группа пациентов была обследована именно на осложнения кардиотоксические. Этот препарат, помимо антигистаминных свойств, обладает еще и противовоспалительными. Я вам рассказывала, что помимо гистамина вырабатывается огромное количество провоспалительных медиаторов. Все антигистаминные препараты – и первого, и второго поколения – обладают вот этими противовоспалительными свойствами в разной степени, и Телфаст в том числе.
Далее, препарат не вызывает сонливости и седативного эффекта, не влияет на способность концентрации внимания, и фексофенадин относится к антигистаминным второго поколения, которые особенно рекомендуются для людей, работа которых связана с напряженным вниманием, например, для пилотов. Связывание с Н1-рецепторами в мозге для препаратов первого и второго поколения, конечно же, разное. Так, препараты первого поколения обладают большой липофильностью, и поэтому они уже сами по себе хорошо проникают в головной мозг. Препараты второго поколения – меньшей липофильностью. Кроме того, есть система оттока из головного мозга под влиянием транспортных белков. И, тем не менее, они немножечко по-разному связываются. Среди неседативных препаратов, вот такая тавтология, есть менее седативные препараты. Вот Телфаст относится к менее седативным препаратам среди неседативных. Такая уж существует позиция.
Препарат не вызывает тахифилаксию. Это очень важно, потому что когда не было препаратов второго поколения, мы рекомендовали пациентам менять один препарат на другой через две недели приема. А вот если препарат второго поколения работает, он эффективен, то вы можете назначать его пациенту так долго, как это необходимо. Ну и конечно, большой плюс – нет кардиотоксического эффекта.
Вы все прекрасно знаете о то, что неметаболиты требуют для своего метаболизма после приема изофермента цитохрома Р450, и поэтому их нельзя принимать с определенными лекарственными средствами вместе. Вы об этом обязательно читайте в инструкции, с чем нельзя принимать, потому что чем старше пациент, тем большее количество лекарственных препаратов он одновременно принимает. Или, например, если мы обнаружили у больного какую-то инфекционную патологию, хроническую воспалительную патологию, мы, конечно же, рекомендуем и антибиотики, и противогрибковые препараты, и целый ряд других средств. Фексофенадин (Телфаст) – метаболит, но, тем не менее, надо с осторожностью назначать с Эритромицином и Кетоконазолом. Почему? Он не метаболизируется, но, тем не менее, имеет значение система транспортных белков, которые переносят препарат через мембрану клетки. И некоторые препараты, которые могут применяться вместе с Фексофенадином, также требуют этой же самой транспортной системы. Поэтому может повышаться концентрация Фексофенадина, хотя осложнений при повышении этой концентрации не отмечено.
Не буду вам все подробно читать, просто обращу ваше внимание на то, что взрослые принимают 1 раз в сутки, а дети почему-то 2 раза в сутки, и не только потому, что доза маленькая. Доза для взрослого контролирует гистамин-индуцированный волдырь, то есть больному вводят гистамин и наблюдают за развитием этого волдыря на фоне приема препарата. Доза 180 миллиграмм (для кого-то 120 миллиграмм) является достаточной для того, чтобы не было этого гистамин-индуцированного волдыря. А вот у детей разовый прием 30 миллиграмм не контролирует этот волдырь в течение 24 часов, поэтому требуется дозировка 2 раза в сутки. Спасибо за внимание!
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Идиопатическая крапивница – это распространённый аллергический дерматоз хронического течения. Клинически проявляется сильным зудом и уртикарной (плоско-приподнятой, осязаемой) сыпью, которая сохраняется на коже более 6 недель. Волдыри имеют чёткие границы, размеры варьируют от 1,5 мм до 3-5 см. Характерной особенностью сыпи является её постоянное обновление. Качество жизни нарушено: зуд, косметические дефекты приводят к бессоннице, социальному дискомфорту, функциональным расстройствам нервной системы. Диагноз ставят на основании анамнеза, клиники, данных лабораторного обследования. Лечение проводят антигистаминными препаратами второго поколения.
МКБ-10
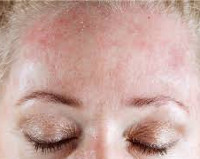
Общие сведения
Идиопатическая крапивница – хронический уртикарный дерматоз из группы аллергических заболеваний, возникающий при воздействии на кожу множества провоцирующих факторов. Отличительной особенностью патологии является высыпание зудящих волдырей, сопровождающееся ангиоотёком окружающих тканей. Идиопатическая крапивница встречается у 3% населения, не имеет гендерной окраски, не обладает возрастными, расовыми отличиями, не эндемична.
Крапивница впервые встречается в описаниях китайских врачей X века до н.э. Современным названием она обязана Гиппократу, который в 4 веке до н.э. отметил похожесть сыпи после укусов насекомых и сыпи после контакта с крапивой. Однако в широкий обиход термин «крапивница» ввёл в 1796 году Вильям Галлен. В 1823 году астрологи предложили считать крапивницу результатом особенного расположения звёзд на небе для каждого пациента, в 1864 году врачи по «женским болезням» попытались связать её с месячными. И только открытие тучных клеток, содержащих гистамин, в 1879 году Паулем Эрлихом привело учёных к современному пониманию этиологии и патогенеза крапивницы. Однако исчерпывающего знания по этому вопросу нет до сих пор.

Причины
Точной причины заболевания не установлено, идиопатическую крапивницу называют этиологически гетерогенным заболеванием. Провоцирующими факторами (триггерами болезни) могут стать пищевые продукты, лекарства, химические вещества, укусы насекомых, гиперинсоляция, переохлаждение. Идиопатическая крапивница сопровождает в качестве симптома ряд соматических болезней (инфекции, системные коллагенозы, сахарный диабет, злокачественные опухоли).
Патогенез
Независимо от причины, спровоцировавшей крапивницу, ведущую роль в развитии недуга играют тучные клетки, начинающие при повреждении выделять вазоактивный медиатор гистамин. Кроме того, разрушение тучных клеток приводит к активации простагландинов – гормоноподобных веществ, участвующих в развитии воспаления. В место возникновения патологического очага мигрируют клетки иммунной системы, усиливая выброс гистамина в дерму. Иногда только повышения концентрации гистамина в коже бывает достаточно для формирования волдырных элементов сыпи, но чаще к патологическому процессу подключаются аутоиммунные механизмы. Спонтанно иммунная система начинает вырабатывать аутоантитела к рецепторам тучных клеток, соединяясь с ними и заставляя тучные клетки вырабатывать не только гистамин, но и серотонин, что многократно усиливает клинические проявления идиопатической крапивницы.
Классификация
Идиопатическая крапивница в современной дерматологии делится на три разновидности:
- Истинная аллергическая идиопатическая крапивница – развивается в результате аллергической реакции «антиген-антитело» на конкретный аутоаллерген.
- Псевдоаллергическая идиопатическая крапивница – зудящие волдыри возникают в результате химического или физического воздействия на кожу (мороз, тепло, свет, солнце, вода).
- Контактная идиопатическая крапивница - развивается в результате длительного ношения бижутерии, наручных часов, ремней, содержащих химические сплавы или вещества, вызывающие аллергизацию кожи.
Симптомы идиопатической крапивницы
Симптомы могут быть разной степени выраженности, но всегда клинически проявляются высыпанием зудящих волдырей, которые образуются из-за точечного отёка сосочкового слоя дермы в результате изменения проницаемости сосудистой стенки. Кожа вокруг волдыря отёчна (ангиоотёк), границы элемента чёткие, цвет от ярко-розового до багрового, размеры варьируют. Происходит постоянное подсыпание первичных элементов, которые остаются на коже в течение полугода и более, завоёвывая всё новые и новые участки здоровой кожи. Типичной локализации нет.
Элементы могут сливаться между собой, разрешаться с центра волдыря. Зуд вызывает расчёсы на коже, появляются экскориации, может присоединиться вторичная инфекция. Качество жизни резко ухудшается. Зуд, не исчезающий ни днём, ни ночью, приводит к бессоннице, раздражительности, нервным срывам. Уртикарные высыпания на открытых участках кожного покрова становятся эстетическими недостатками пациента, заставляют его вести предельно закрытый образ жизни. В зависимости от степени тяжести процесса, его распространённости пациент испытывает субъективные ощущения разной интенсивности: слабость, головная боль, температура, разбитость, озноб, диспепсические явления, стресс.
Диагностика
Диагностируют идиопатическую крапивницу клиницисты-дерматологи и аллергологи-иммунологи на основании клиники и проведения специального тестирования, обращая внимание на зуд и длительность полного регресса волдырей (более 6 недель на коже с исчезновением без следа), а так же на наличие атопического дерматита в анамнезе. В связи гетерогенностью причин заболевания объём диагностического обследования достаточно широк. В медицинские стандарты входит: ОАК (эозинофилия), ОАМ, биохимия крови (CРБ, АЛТ, АСТ, общий белок, билирубин, сахар крови, гормоны щитовидной железы), ревматические пробы (антинуклеарные антитела, криопреципитины), бактериологическое и паразитологическое исследование кала; посевы флоры из очагов хронических инфекций; маркеры вирусных гепатитов, ВИЧ, реакция Вассермана.
Проводится УЗИ органов брюшной полости и ЭГДС с анализом на хеликобактер пилори. Аллергологи для диагностики используют провокационные тесты: например, определяют дермографизм (при проведении тупым предметом по коже появляется волдырь), холодовые и тепловые пробы. При подозрении на уртикарный васкулит берут биопсию кожи. Дифференцируют идиопатическую крапивницу с уртикарным васкулитом, анафилаксией, многоформной, узловатой, фиксированной эритемами, почесухой, в том числе беременных; буллезным пемфигоидом, паразитарной инвазией, паранеопластическим синдромом.
Лечение идиопатической крапивницы
Пациентам, страдающим идиопатической крапивницей, показана гипоаллергенная диета с исключением предполагаемых пищевых аллергенов; устранение триггеров «тепло-холод»; исключение из обихода бижутерии, аксессуаров, имеющих неизвестный состав; подбор фотозащитных средств; тщательный анализ принимаемых медикаментов.
Комплексная терапия включает лекарственные препараты, способные снизить чувствительность иммунной системы: антигистамины (клемастин), сорбенты фильтрум), энзимы (панкреатин). Этого достаточно при лёгкой форме недуга. Если процесс локализован на лице, присоединяют глюкокортикоиды (преднизолон). В качестве фоновой терапии используют противовоспалительные, противогрибковые, противоотёчные, седативные препараты; средства, корректирующие обменные процессы. Для уменьшения влияния медиаторов тучных клеток на органы-мишени, снижения дегрануляции рекомендован препарат омализумаб. Наружно наносят гормональные мази. Есть данные об эффективном применении цитостатиков и плазмафереза при тяжёлой затяжной идиопатической крапивнице (отёк Квинке). Использование физиотерапии сводится к УФО, УВЧ-терапии, электрофорезу.
Прогноз и профилактика
Пациентам с идиопатической крапивницей следует соблюдать ряд простых правил: придерживаться назначенной дерматологом диеты (и вне обострения), начать закаливание, не пренебрегать мерами профилактики в эпидемию гриппа (маски, противовирусные препараты, контакты по минимуму), использовать только гипоаллергенную косметику, не применять химические чистяще-моющие средства, ежегодно проходить диспансерное обследование у дерматолога, аллерголога-иммунолога, стоматолога. Прогноз с учётом того, что заболевание часто разрешается спонтанно, в целом благоприятен для жизни.
2. Хроническая спонтанная крапивница: новая информация по этиологии, диагностике и лечению/ Колхир П.В.// Лечащий врач. - 2017.
Аллергическая крапивница – это кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
МКБ-10
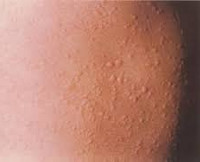
Общие сведения
Аллергическая крапивница (уртикария) – кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда - самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.

Причины
Причины, которые вызывают кожные проявления, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа – в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
Патогенез
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже - всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
При псевдоаллергической крапивнице патогенез во многом схожий – происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные – это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие:
- Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе дермографической крапивницы состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
- Холодовая крапивница – такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
- Тепловая крапивница – является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
- Солнечная крапивница (фотоаллергия) – провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
- Вибрационная крапивница – является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
- Аквагенная крапивница – ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы аллергической крапивницы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
В большинстве случаев указанные кожные проявления разрешаются в течение суток, не оставляя после себя следов – при условии отсутствия повторного воздействия провоцирующего фактора. Иногда, при тяжелых формах аллергической крапивницы, нарастание симптомов происходит столь стремительно, что высыпания на коже перерастают в ангионевротический отек. Сохранение кожных проявлений и развитие новых высыпаний свидетельствует о продолжении действия провоцирующего фактора, который, в таком случае, может иметь эндогенную природу (как при идиопатической крапивнице).
Диагностика
В клинической дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный и т. д.) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок – 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение аллергической крапивницы
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи – это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз и профилактика
Прогноз острой крапивницы в большинстве случаев благоприятный – высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
2. Аллергическая крапивница у детей/ Иванова О.Н.//Современные проблемы науки и образования. – 2018 – № 4.
3. Федеральные клинические рекомендации по диагностике и лечению крапивницы: Российская ассоциация аллергологов и клинических иммунологов. - 2015.
Читайте также:

