Хирургия кожи что это
Обновлено: 28.04.2024
Устранение дефектов кожи с помощью возле расположенных тканей, называется местной пластической операцией. Применяются местнопластические операции в частности, при наличии свежих травм , рубцовых деформаций после травматических повреждений, врожденных дефектов, также дефектов после удаления новообразований в коже и подкожной клетчатке. Как определил А.А. Лимберг (1963), местнопластические операции являются основным способом лечения рубцовых деформаций или дефектов, а также дополнительным способом пластики после пересадки тканей из отдаленных областей тела.
Преимущества лечения в ИСЦ
Инновационный Сосудистый Центр не только имеет уникальные возможности и большой опыт в лечении гангрены стопы, снижая вероятность ампутации, но также одним из этапов сосудистых операций при гангрене,критической ишемии конечностей, является пластика ран местными тканями. Это позволяет добиться не только хорошего результата по восстановлению функции конечностей, но и отличного эстетического результата. Наши пластические хирурги выполняют в год не менее 200 кожных пластик с хорошими результатами.
Показания и противопоказания к методу лечения
Показания к пластике местными тканями:
– небольшие врожденные дефекты и деформации челюстно-лицевой области;
– дефекты, которые образовались после оперативного удаления опухоли;
– рубцы различной этиологии;
- огнестрельные, неогнестрельные, операционные
Противопоказания к пластике местными тканями:
– наличие патологических процессов (гемангиома, лимфангиома, нейрофиброматоз, пигментные пятна, рубцы и др.);
– недостаточное количество тканей прилегающих к дефекту или размещенных рядом с ним;
– если пластика местными тканями приведет к деформации, нарушению функций соседних органов.
Подготовка к лечению
Чаще всего пластика ран местными тканями осуществляется после проведения микрошунтирования сосудов конечностей , поэтому в основном, особой подготовки не требуется.
Обезболивание при лечении
Как проходит метод лечения
Планируя местнопластические операции, необходимо определить функциональную значимость области закрываемого дефекта, его величину и рельеф, а также состояние и запасы прилегающих тканей. Применяя способы местной пластики, необходимо соблюдать общие для этого вида пластики правила:
1) кожу и подкожную жировую клетчатку следует рассекать на одном уровне, в пределах здоровых тканей, отступив от края дефекта 3—5 мм;
2) при мобилизации краев раны или перемещенного лоскута подкожную жировую клетчатку надо полностью включать в толщу мобилизованных тканей, отделяя ее непосредственно от фасции;
3) швы на края раны необходимо накладывать без натяжения, о чем можно судить по окраске кожи после наложения швов. С целью ослабления натяжения кожи допустимо подтягивать ткань, накладывая швы на подкожную жировую клетчатку, а также наносить насечки на всю толщу кожи, не повреждая подлежащей клетчатки;
4) при значительном натяжении краев раны, вызывающем опасения за исход операции, следует применить другой вид пластики. Простое сближение краев раны применимо при закрытии дефекта, если ткани вокруг него смещаемы. Хорошая подвижность кожных покровов наблюдается при длительном пользовании протезами. В этом случае отграниченные дефекты культи закрываются свободно, без натяжения краев раны. Сближение краев раны после их мобилизации с возможными дополнительными разрезами производят при ограниченной смещаемости кожных покровов культи окружающих дефект. Для мобилизации краев раны кожу с подкожной жировой клетчаткой отсепаровывают от собственно фасции на протяжении 4—6 см. Кровообращение и иннервация при этом обычно не нарушаются. При недостатке пластического материала дополнительно проводят продолженные, параллельные или разгружающие разрезы, которые позволяют более рационально распределить мобилизованные ткани или увеличить их площадь. Форма разреза зависит от конкретных условий. Нанесение неоправданных разрезов или большого числа разгружающих насечек приводит к образованию на коже культи нежелательных дополнительных рубцов.
Возможные осложнения при лечении
1. Опасность тромбоза наиболее велика в течение 20 минут после восстановления кровотока по анастомозируемым сосудам. Это время следует переждать, наблюдая за пульсацией сшитых артерий .
2. Замедленная капиллярная реакция тканей пересаживаемого лоскута свидетельствует о неадекватности притока крови, синюшность его свидетельствует о затруднении венозного оттока.
3. При неправильном наложении анастомоза предупредить тромбоз микрососудов нельзя никаким способом, включая применение лекарственных препаратов.
4. Не следует пытаться накладывать сосудистые швы, особенно на сосуды диаметром менее 5 мм, хирургу, не прошедшему подготовку по микрохирургии.
Прогноз после метода лечения
Послеоперационное наблюдение должно быть таким же пристальным, как операционный мониторинг. Необходимо поддерживать температуру тела и баланс жидкостей. Исключительно важно обезболивание. Больной не должен испытывать чувство тревоги, недомогание. Необходим высокий уровень наблюдения и ухода за больным, что лучше всего достигается в палате интенсивной терапии, где больной должен находиться первые 24-48 часов. Помимо наблюдения за больным, необходимо тщательно контролировать состояние аутотрансплантата. Дежурный хирург или сестра должны постоянно контролировать наличие капиллярной реакции. В специализированных отделениях микрохирургии наблюдение за пациентом и состоянием аутотрансплантата проводится дежурной бригадой. При подозрении на тромбоз необходима срочная операция - тромбэктомия. Возникающие осложнения необходимо корректировать в кратчайшие сроки, пока жизнеспособность лоскута еще сохранена. Если во время операции при пересадке лоскута после снятия сосудистых зажимов все идет гладко, вероятность осложнений невелика. Она увеличивается в тех случаях, когда наблюдались трудности при наложении сосудистых анастомозов во время операции. Снижение температуры лоскута, по сравнению с температурой тела пациента, указывает на артериальную или венозную недостаточность, либо на оба осложнения вместе. Синюшность кожи лоскута, ускоренная капиллярная реакция указывают на неадекватность венозного оттока, и наоборот: побледнение, замедление капиллярной реакции - на артериальную недостаточность. Неправильно считать, что успех пересадки лоскута зависит только от личного умения хирурга и от того, насколько он искусно наложил анастомозы. Успех, как и неудача, зависит от выбора больного, мастерства хирургов, анестезиолога, персонала операционной и послеоперационных палат.
Программа наблюдения после метода лечения
Реабилитация после пластической операции обычно включает комплекс мероприятий, направленный на уменьшение отека, устранения кровоизлияний, повышение тонуса мышц, улучшение качества кожных покровов. Реабилитационные программы должны быть направлены на оздоровление организма в целом - его детоксикацию, улучшение микроциркуляции, повышение интенсивности обменных процессов, увлажнение и лифтинг кожи. С другой стороны, того, они должны быть нацелены на восстановление кожи в зоне операции. При составлении плана реабилитации учитываются многие факторы, в том числе состояние здоровья и возраст пациента, наличие у него хронических заболеваний, вредных привычек и прочие индивидуальные особенности.

Невус — опухоль кожи доброкачественного характера, называемая в народе родинкой или родимым пятном. Название происходит от латинского Naevus, т.к. опухоль состоит из невоидных клеток. Появляясь на теле человека в результате воздействия окружающей среды, подобные образования могут локализоваться в любой части тела, не исключая слизистые оболочки. Невусы могут отличаться по форме и размерам, выглядеть в виде плоского пятна или горошины, их цвет варьируется от светлого до темно-коричневого. Количество родинок в течение жизни изменяется, у новорожденных детей они почти не встречаются, но в подростковом возрасте появляются практически у всех.
Основные виды невусов

- Гигантский пигментированный невус — является, как правило, врожденного происхождения. Эти обширные образования могут располагаться на конечностях, лице, на туловище, даже самые маленькие из них способны достигать в диаметре до 20 см.
- Эпидермодермальные невусы — являются разными этапами перехода эпидермальных меланоцитарных структур в дерму, а также начальным этапом развития его внутридермальной части. Определить это можно только методом гистологического исследования (см. рис.2)
- Внутридермальный невус — встречается чаще всего. Для этой формы характерна локализация на различных уровнях дермы, при этом возможно сочетание разных этапов появления. В своем развитии этот вид родинки проходит несколько этапов: возобновление пограничной активности и переход в сложную форму, спонтанная очаговая или полная регрессия, появление на фоне невуса узловой или растущей поверхностно меланомы (см.рис.3)
- Эпидермальные меланоцитарные невусы — отличаются по размерам, форме, степени пигментации, а также характером поверхности. Чаще всего встречаются плоские родинки, размеры которых варьируются от 0,1 до 10 см (см.рис.4)
- Голубой невус — представляет собой меланоцитарный вид с редкой первичной локализацией процесса в дерме. Чаще всего поражает кожу лица, конечностей, ягодиц.
- Галоневус или невус Сеттона — возникает в большинстве случаев в юношеском возрасте, их появление в поздний период может свидетельствовать о наличии серьезной патологии. Для этого вида характерно появление белого венчика вокруг родинки коричневого цвета (см. рис.5)
- Папилломатозный невус — выступает на поверхностью кожи и имеет неправильную форму, напоминающую по виду цветную капусту. Обращает на себя внимание своим отталкивающим внешним видом (см. рис.6).
- Фиброэпителиальный невус — для этого вида опухоли характерна округлая куполообразная форма, размер образования 0,3-1,5 см. Окраска близка к цвету кожных покровов. Вследствие экзофитного роста нередко травмируются, однако озлокачествление наблюдается крайне редко (см.рис.7).
- Пограничные невусы — представляют собой образования, которые немного возвышаются над поверхностью кожи, однако без определенной локализации. Их размеры обычно составляют 0,2-0,5 см, цвет может быть от светлого до темно-коричневого. Образования этого вида обладают четкими цитологическими, топографическими и архитектоническими особенностями. На уровне эпидермодермального соединения в базальном слое эпидермиса они образуют шаровидные структуры, крупные гнезда, реже — зоны диффузной меланоцитарной трансформации (см рис.7-10).
- Невус Рида — является очень опасным ввиду возможного перерождения в меланому. Для опухоли этого вида характерно сочетание признаков ювенильного и диспластического невусов (см.рис.8).
- Диспластический невус или невус Кларка — наиболее опасный вид опухоли. Согласно статистики, половина из них переходит в меланому. Плоская, неправильной формы родинка имеет неравномерную окраску. Для нее характерны три стадии дисплазии, третья при этом означает предшествующую меланоме стадию. Возможен обратный процесс, но также могут появляться сложные формы, что означает либо обратимость стадии, либо неполное завершение. Для развития сложного невуса характерно несколько этапов: 1) переход в интрадермальный вид, при активизации пограничной активности возможен переход в сложную форму; 2) спонтанная регрессия (обратное развитие); 3) переход в меланому.
Лечение
Лечение невусов показано лишь в тех случаях, если имеются признаки перехода в злокачественное образование. Однако в тех случаях, когда велика вероятность травмирования родинки, рекомендовано ее удаление. Для выбора подходящего метода учитываются размеры опухоли, а также ее состояние и наличие признаков озлокачествления. Среди наиболее часто используемых методов лечения можно выделить:
- Деструкция с помощью лазера или электрокоагулятора — иссечение под действием высоких температур или лазера. При электрокоагуляционном методе в ходе процедуры сосуды прижигаются, поэтому риск развития кровотечения исключен. Лазер воздействует на глубокие слои кожи, но здоровые участки при этом не затрагиваются. Это метод рекомендован для удаления родинок небольших размеров.
- Химическая деструкция — основана на разрушающем действии химических препаратов. Следует учитывать, что неполное удаление родинки грозит развитием злокачественного процесса. Поэтому самым эффективным методом все-таки является операция.
Хирургическое лечение
Оперативное лечение — иссечение — может проводиться при образованиях любого размера. Иссечению подлежит не только сама опухоль, но и кожа вокруг нее на безопасном расстоянии. Убедиться в радикальности операции можно, проведя гистологическое исследование удаленного материала.
В нашей клинике имеется все самое необходимое для безопасного удаления опухоли. В ходе операции мы проводим гистологическое исследование, чтобы убедиться в эффективности проводимых мероприятий. Иссечение выполняется с использованием новейших европейских технологий, благодаря которым удается достичь великолепного косметического результата. Кроме того, использование современных методик при проведении операции позволяет улучшить качество жизни в послеоперационном периоде. Ввиду отсутствия повязок, бинтов и пластырей пациенты избавлены от перевязок и необходимости ухаживать за послеоперационным рубцом. Больной может сразу после проведенной операции принимать дух, при этом заживление раны происходит гораздо быстрее.
Иссечение опухоли кожи - один из эффективных методов хирургического лечения при плоскоклеточном раке (болезнь Боуэна), меланоме и базалиоме. Показанием к операции служит наличие новообразования больших размеров, поражение глубоких слоев кожи на теле и конечностях, возникновение опухоли на рубце, а также при рецидиве заболевания.
Особенности методики
Иссечение кожи выполняется в пределах здоровых тканей с отступом на 1-2 см от границ опухоли. На начальных стадиях болезни процедура проводится под местной анестезией, нередко амбулаторно. Удаленная с помощью скальпеля или петли ткань отправляется на гистологическое исследование. При обнаружении в образце злокачественных клеток рекомендовано удаление более глубоких слоев.
При опухоли 3-4 стадии поражены не только глубокие слои кожи, злокачественные клетки можно обнаружить в лимфатических узлах и других органах. В этом случае под общей анестезией иссечению подлежат опухоль и подкожная клетчатка, а также метастазы. При образованиях больших размеров может дойти до обширного хирургического вмешательства, ампутации.
Образовавшийся после лечения дефект кожного покрова корректируется с помощью пластики, когда могут быть использованы лоскуты, взятые с соседних участков, а также кожно-жировые, мышечные из более отдаленных зон. Длительность операции зависит от объема вмешательства, на следующий день пациент может покинуть клинику. После пластической операции восстановление длится около 5-6 месяцев. Следует учесть, что после выписки из стационара необходимо наблюдение у онколога в течение пяти лет.
Заболевания
Базалиома
Базалиома (базальноклеточная карцинома) — это чаще всего небольшое образование на коже в форме узелка или язвочки. Обычно ее принимают за простую болячку которая покрывается серозной корочкой. Может быть в форме узелка так же может появиться углубление с корочкой. Если корочку удалить, то на этом месте появится язва, которая будет разрастаться вглубь и вширь. Язва может и исчезнуть, но на периферии рост опухоли продолжится.
Меланома
Меланома- одно из наиболее агрессивных и распространенных онкологических заболеваний. Специфика меланомы заключается в ее способности «маскироваться» под различные пигментные образования кожи, зачастую, не выглядящие подозрительно для пациента. Поэтому своевременное обращение к специалисту существенно увеличивает шансы на благоприятный исход заболевания.
Плоскоклеточный рак кожи (болезнь Боуэна)
Болезнь Боуэна — образование, для которого характерно появление единичных (реже — множественных) новообразований на коже или слизистых, локализующихся в эпидермисе — поверхностном слое. Это заболевание относится к предраковому состоянию, при этом прорастание в другие ткани отсутствует. Чаще всего заболевание диагностируется у пациентов в возрасте 40-70 лет, хотя не являются исключением более молодые люди. Болезнь может поражать голову, ладони, слизистые оболочки, у мужчин в большинстве случаев опухоль локализуется на внутреннем листке крайней плоти, у женщин поражение гениталий встречается редко.
Альтернативные методики
Фотодинамическая терапия (ФДТ)
эффективный метод лечения злокачественных образований кожи, в основе которого лежит воздействие светом с определенной длиной волны на клетки опухоли. Во время лечения в организм вводится специальное вещество (фотосенсибилизатор),…
Дерматоскопия
Дерматоскопия (эпилюминисцентная микроскопия) — представляет собой процедуру визуального осмотра кожных новообразований, в процессе выполнения которого удается своевременно выявить ранние стадии озлокачествления. В ходе исследования…
Регионарная лимфаденэктомия
При злокачественных опухолях возможно попадание раковых клеток с током лимфы в лимфатический узел, что ведет к формированию нового очага — это так называемое лимфогенное метастазирование. Чтобы остановить дальнейшее распространение…

Кожная пластика с использованием расщепленного кожного лоскута является самым простым способом заживить обширные раневые поверхности.
Смысл этой пластики заключается в использовании тонкого 0,1-0,8 мм поверхностного слоя кожи, который забирается специальным инструментом дерматомом. Этот кожный лоскут перфорируется, что позволяет увеличить его площадь в несколько раз.
После этого он укладывается на подготовленную воспринимающую рану и фиксируется отдельными швами.
В результате операции пересаженная кожа врастает в рану и закрывает ее. Участок, откуда кожа забиралась заживает самостоятельно, так как ростковая часть кожи остается на месте.
Преимущества лечения в ИСЦ
По сравнению с другими клиниками нашей страны Инновационный сосудистый центр имеет неоспоримые преимущества в применении методов пластической хирургии для лечения сосудистых больных. В нашей клинике закрытием кожных ран и трофических язв занимаются в специализированном отделении по лечению критической ишемии. Таким образом, лечением ран занимаются хирурги, которые и обеспечивают восстановление кровообращения, необходимое для успешного заживления раны.
Нам хорошо известно течение раневых процессов у пациентов и мы выбираем для каждого случая необходимое время и метод закрытия трофической язвы или раны. Для подготовки ран к пересадке кожи мы используем методы активной подготовки раневой поверхности . Перевязки и антибактериальные препараты назначаются с учетом чувствительности раневой микрофлоры.
Благодаря инновационным технологиям нам удается заживить такие раны, за которые не берется ни одна другая клиника в нашей стране!
Подготовка к лечению
Для успеха кожной пластики необходимо соблюсти ряд условий. Организм человека должен быть стабилизирован по показателям крови, синтеза белка. Необходимо остановить инфекционный процесс. Условия для выполнения кожной пластики должны быть местными:
- Хорошая кровоточивость краев раны, активные сочные грануляции.
- Рана в стадии грануляции (без признаков активной инфекции и гнойного воспаления).
- Рана должна хорошо кровоснабжаться (предварительно кровообращение должно быть восстановлено).
- Рана должна быть ощищена от омертвевших тканей с помощью физических и химических методов.
Общие условия для выполнения кожной пластики:
- Уровень белка в крови должен быть не менее 60 г/литр.
- Уровень гемоглобина не менее 90 г/литр.
- Пациент должен быть стабилизирован по общему состоянию
Непосредственная подготовка к операции предполагает бритье места забора кожного лоскута, катетеризация мочевого пузыря, установка эпидурального катетера для анестезии.
Обезболивание при лечении
При операциях на конечностях используется преимущественно эпидуральная или спинальная анестезия. Преимущество их заключается в локальном воздействии на организм. Эпидуральная анестезия позволяет осуществлять продленное обезболивание в послеоперационном периоде.
С целью контроля над функциями сердечно-сосудистой системы к пациенту подключается специальный слядящий монитор.
Как проходит метод лечения

Пациент помещается на операционном столе так, чтобы был обеспечен хороший доступ к ране. После обработки операционного поля и закрытия зоны операции стерильными простынями проводится хирургическая обработка трофической язвы или раны. Во время этой обработки удаляются все оставшиеся некротизированные участки тканей и обеспечивается точечное кровотечение из грануляций.
После этого производится забор расщепленного кожного лоскута. В толщу кожи нагнетается физиологический раствор, который приподнимает собственно кожу и облегчает ее разделение. После создания такой "водной подушки" производится забор лоскута с помощью специального инструмента - электродермотома. Это специальный дисковый нож, который выставляется на определенную толщину необходимого лоскута. После этого бритва этого дерматома снимает тончайший кожный лоскут нужного размера.
Для увеличения площади кожного лоскута его пропускают через специальный инструмент - перфоратор. Перфоратор в шахматном порядке наносит небольшие разрезы на лоскуте. Теперь лоскут при растягивании может покрыть площадь в несколько раз большую, чем его изначальная.
После перфорации лоскут размещают на раневой поверхности и моделируют по форме раны. С целью фиксации его подшивают тончайшими швами к краям раны и прижимают давящей повязкой.
Донорский участок закрывают конурной повязкой с антисептиком.
Возможные осложнения при лечении
Первую перевязку после пересадки лоскута желательно делать через 2-3 дня после операции. За это время большая часть лоскута прирастает к грануляционной ткани и не отрывается при смене повязки. В любом случае смену повязки надо проводить крайне аккуратно, снимая ее послойно с помощью инструмента.
Во время перевязки отмечается фиксация пересаженного лоскута к грануляциям, убираются не прихватившиеся кусочки кожи. Если отмечается локальная инфекция, то берется посев и используются повязки с антисептиками.
Донорскую рану можно не открывать, если не наблюдается признаков ее инфицирования. Достаточно поменять повязку сверху. Со временем кожа эпителизируется и повязка отойдет сама. Обычно через на 14 - 21 день после операции.
Прогноз после метода лечения
Если операция проводится по показаниям, при условии устранения причин развития некрозов и трофических язв, то результаты кожной пластики очень хорошие. Правильно проведенная операция заканчивается успехом в 95% случаев. В послеоперационном периоде происходит постепенная замена пересаженной кожи своим эпидермисом, что проявляется в появлении небольших корочек, под которыми заметна молодая кожа.
Аутодермопластика может являться окончательным методом закрытия ран, если эта рана не находится на опорной поверхности или в области крупного сустава. В таких местах молодая кожа может повреждаться при нагрузке с образованием трофических язв. Для опорных и костных поверхностей лучше использовать полнослойную кожную пластику лоскутами на сосудистой ножке.
Программа наблюдения после метода лечения
Оперирующий хирург должен наблюдать пациента до полной эпителизации трофической язвы или раны, на которую была пересажена кожа.
В послеоперационном периоде могут назначаться препараты, которые уменьшают процесс рубцевания кожи в области пластики. Эти мази (Контратубекс) могут втираться в рану на протяжении 3-6 месяцев и способствуют формированию мягкого нежного рубца.
Окончательный исход операции по пересадке кожи зависит от течения сосудистого заболевания, которое послужило причиной образования трофической язвы или некротической раны. Поэтому основное наблюдение проводится за результатами сосудистого этапа лечения.
Заболевания
Кожная пластика расщепленным лоскутом (аутодермопластика) является основным метом закрытия обширных гранулирующих ран, трофических язв и глубоких пролежней.
Операцию отличает простота выполнения и хорошие непосредственные результаты. Залогом успеха является хорошая подготовка раневой поверхности и общего состояния больных.
Этапы и техника кожной пластики расщепленным трансплантатом
а) Показания для пластики расщепленным кожным трансплантатом:
- Относительные показания: гранулирующая раневая поверхность без какой-либо существенной инфекции.
- Противопоказания: местная инфекция; покрытая корками поверхность раны; обнаженные сухожилия, фасция или кость.
- Альтернативные операции: полнослойный кожный трансплантат, перемещаемый лоскут, кровоснабжаемый трансплантат, свободный или на ножке.
б) Подготовка к операции. Подготовка пациента: побрейте донорское место (например, передневнутреннюю поверхность бедра).
в) Специфические риски, информированное согласие пациента:
- Неудачная трансплантация кожи
- Осложнения заживления донорского места
г) Обезболивание. Местное обезболивание, в редких случаях - регионарное или общее обезболивание.
д) Положение пациента. Зависит от места расположения раны, обычно лежа на спине.
е) Доступ. Зависит от места расположения раны.
ж) Этапы кожной пластики расщепленным трансплантатом:
- Донорское место
- Процедура забора
- Сетчатый трансплантат
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Расщепленные кожные лоскуты включают только эпидермис с фрагментами росткового слоя.
- Если установка глубины дерматома правильная (0,5-0,7 мм), то на поверхности донорского места возникает множество мелких кровоточащих точек.
- Немедленно закройте донорское место тампоном, смоченным в изотоническом солевом растворе и местном анестетике (с максимальной дозой анестетика).
- Чтобы предотвратить образование гематомы или серомы с последующим отделением расщепленной кожи от ее ложа, при покрытии трансплантат следует слегка придавливать.
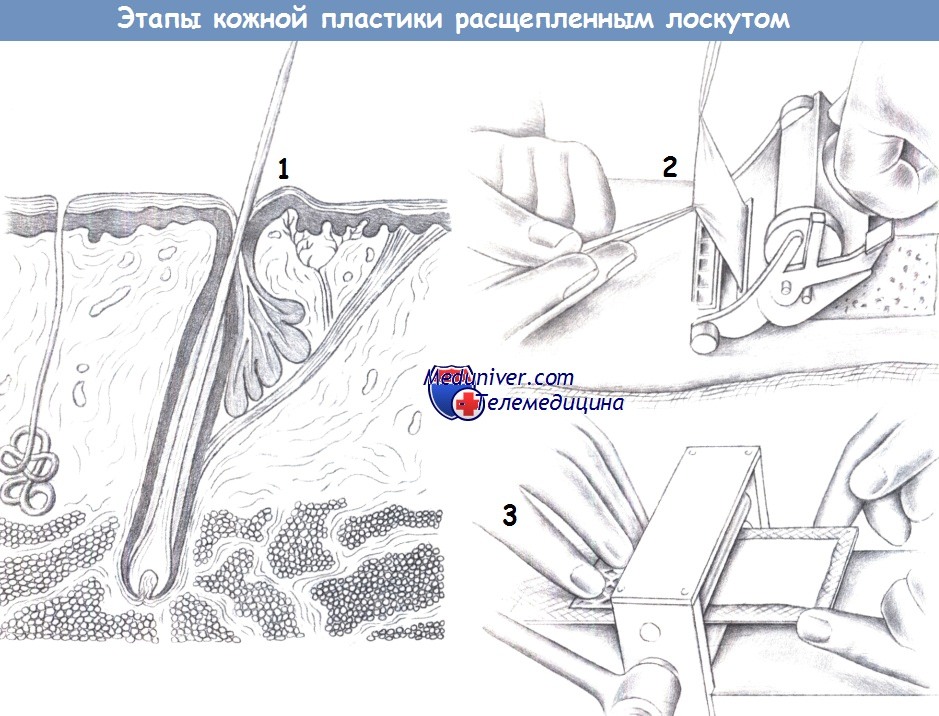
и) Меры при специфических осложнениях. Неудача трансплантации обычно связана с неадекватным состоянием раны (ишемия, инфекция, отделение трансплантата от ложа гематомой или серомой), если необходимо, выполните пластическую хирургическую реконструкцию.
к) Послеоперационный уход после кожной пластики расщепленным трансплантатом:
- Медицинский уход: Проверка трансплантата через 1-3 дня, затем с интервалами в несколько дней. Первая смена повязки на донорском месте через 3 дня: осторожно снимите повязку, предварительно смочив ее.
- Активизация: чем раньше, тем лучше, в зависимости от месте расположения раны.
- Физиотерапия: не требуется.
- Период нетрудоспособности: зависит от общей ситуации.
л) Техника кожной пластики расщепленным лоскутом:
- Донорское место
- Процедура забора
- Сетчатый трансплантат
1. Донорское место. Расщепленный кожный лоскут включает ткани от поверхности кожи до сосочкового слоя дермы (что соответствует глубине волосяных фолликулов). Расщепленный лоскут можно забрать на различную глубину: от 0,5 до 1,0 мм.
2. Процедура забора. Забор расщепленного трансплантата производится с помощью электрического дерматома. Глубина среза дерматома варьирует от 0,4 до 0,6 мм. Кожа обрабатывается жидким парафином и натягивается ладонью руки или небольшими металлическими пластинками. Хирург накладывает дерматом на требуемую область (предпочтительно внутреннюю поверхность бедра), а ассистент осторожно удерживает забранную кожу под натяжением двумя зажимами.
3. Сетчатый трансплантат. Система для изготовления сетчатого трансплантата формирует из расщепленного кожного лоскута сеть, тем самым, увеличивая его площадь. Было показано, что целесообразным является соотношение 1:1,5 или 1:2.
Большее соотношение показано для больших дефектов (обширных ожоговых ран), хотя эпителизация в этом случае существенно замедляется. Забранная кожа фиксируется к дефекту одиночными швами или кожными скобками и прижимается к раневой поверхности давящей повязкой. Операцию завершает неадгезивная повязка, легкое прижатие и иммобилизация. Первая смена повязки производится примерно через 3 дня.
Видео техники пересадки кожи - пластики расщепленным лоскутом

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

