Горичник моррисона при витилиго
Обновлено: 23.04.2024
Адамовым ребром наречено народом интересное лекарственное растение – горичник. Его длинный корень, высушенный целиком, становится твердым как кость, и действительно напоминает ребро. Еще за ним закрепились названия царский корень, царь-зелье, боярская шапка, гирча, криничник.
В России произрастает несколько видов горичника. Я расскажу о самом крупном из них – горичнике Морисона (Peucedanum morisonii). Встречается он по лугам на юге Западной Сибири, Алтае и Северном Казахстане. Горичник Морисона – многолетнее травянистое растение семейства зонтичных с массивным редькообразным корнем. Стебли одиночные или малочисленные (3-4), умеренно ветвящиеся, высотой до 2 метров. Листья тройчатоперистые, с длинными сегментами. Крупные мохнатые (отсюда название боярская шапка) многолучевые зонтики соцветий с мелкими желтоватыми цветками располагаются на концах стеблей и ветвей. Цветут в июле-августе. Кстати, цветки охотно посещаются пчелами, горичник – отличный медонос. Плоды – крупные (длиной 8мм и шириной 4 мм) эллиптические двусемянки - созревают в сентябре.

Растение просто напичкано целебными веществами! Они содержатся и в корне, и в листьях, и в цветках, и в семенах. В семенах найдены жирные и эфирные масла (до 2 %), флавоноиды, сахара. В листьях и цветках содержатся кумарины, кемпферол, рутин, кверцетин, изорамнетин. Но больше всего биологически активных веществ сосредоточено в корне – не даром горичник назван царским корнем! Из корней учеными выделены препараты пеуцеданин и арангелин. В научной медицине пеуцеданин применяются для лечения витилиго – неравномерной пигментации кожи и круговидной плешивости, а также как средство, усиливающее действие противоопухолевого препарата тиофосфамида. Арангелин используется при коронарной недостаточности, язвенной болезни желудка и двенадцатиперстной кишки, при болезнях желчного пузыря, как спазмолитическое средство при спастическом колите.
В народной медицине горичник Морисона применяют при эпилепсии, раковых заболеваниях, воспалении желчного пузыря, болезнях сердца, простуде, головной боли, как мочегонное и улучшающее пищеварение средство при язвенной болезни желудка и двенадцатиперстной кишки, от кашля при большом скоплении мокроты, запоров, цинги. Горичники применяются также в тибетской медицине.
Используют траву во время цветения и корни. Корни собирают ранней весной или поздней осенью. Их очищают и высушивают. Корни имеют острый пряный вкус и специфический запах. Как тут не вспомнить, что научное название рода горичник (Peucedanum) восходит к Диоскориду и происходит от греческого peukedanon, составленного из двух слов peuke – «ель» или «горький, острый» и danos – «сухой», по острому, смолянистому запаху и вкусу корня растения. Траву и корни измельчают и сушат на чердаках. Сырье хранят в бумажных пакетах 2 года.
Лекарственные препараты в быту – отвар, настойка, мазь. Для приготовления отвара берут 4 чайных ложки измельченного сырья на 1 стакан кипятка и настаивают 15-20 мин. Используют внутрь по 1 столовой ложке 3 раза в день. Настойку делают на водке: 5 чайных ложек сырья настаивают на 200 гр водки в теплом месте 10 дней; применять внутрь по 25 капель 3 раза в день. Наружно применяется в виде 0,5% мази в дополнение к комбинированному лечению рака молочной железы.
Вырастить горичник на приусадебном участке не сложно. Семена, посеянные под зиму, ранней весной дают дружные всходы. При весеннем посеве семена следует предварительно стратифицировать, т.е. выдержать 30-40 дней в сыром песке при температуре около 0 О С (можно в холодильнике). Сеять ранней весной в бороздки на глубину 1,5-2 см в обычную садовую почву. За лето вырастет рассада. Осенью или ранней весной следующего года ее надо высадить на постоянное место. Растения размещают на освещенном месте через 30-35 см. В особом уходе не нуждаются, горичники неприхотливы, зимостойки, засухоустойчивы. На одном месте могут расти до 20 лет. Корни можно использовать со второго года. Площади в 1 кв. метр более чем достаточно, чтобы обеспечить семью лекарственным сырьем на несколько лет. На год хватает 1-2 корня. В дальнейшем посадки будут возобновляться самосевом.
К сожалению, семян горичника совершенно не бывает в продаже в магазинах «Семена». Не найти их даже в Москве. Всем, кто пожелает вырастить на своем участке это ценное лекарственное растение, охотно вышлю семена горичника. В пакете более 30 семян (сколько на фото).
Витилиго — это часто встречающийся дерматоз, распространенность которого составляет 3–4% в структуре кожной патологии. Витилиго может появиться в любом возрасте (Р. С. Бабаянц, Ю. И. Лоншаков, 1978; M. Halder et al., 1996); 50% случаев приходится на возр
Витилиго — это часто встречающийся дерматоз, распространенность которого составляет 3–4% в структуре кожной патологии. Витилиго может появиться в любом возрасте (Р. С. Бабаянц, Ю. И. Лоншаков, 1978; M. Halder et al., 1996); 50% случаев приходится на возраст 10–30 лет. Мужчины и женщины болеют одинаково часто. Это мультифакторное заболевание, причем в каждом конкретном случае могут быть разные механизмы его патогенеза и разные уровни нарушения образования меланина в коже (В. Г. Панкратов, И. А. Евсеенко, 1999). Заболевание возникает при сочетании предрасполагающих и провоцирующих факторов. Оно часто сочетается с заболеваниями щитовидной железы, сахарным диабетом, В12-дефицитной анемией и др.
Для лечения витилиго используются различные методы, так как одного радикального способа нет (S. Changgeng, Y. Ganyun, 1995).
Стабильность химического состава организма является одним из важнейших и обязательных условий его нормального функционирования (Н. А. Агаджанян, А. В. Скальный, 2001). Патология человека, обусловленная дефицитом жизненно необходимых (эссенциальных) элементов, избыточным количеством как эссенциальных, так и токсичных элементов, а также дисбалансом микроэлементов, получила название микроэлементозов (А. П. Авцын и др., 1991). Изучение роли эссенциальных и токсичных элементов в патогенезе витилиго дает возможность расширить спектр методов лечения данной патологии (A. Vaisov et al., 1985; M. Molokhia et al., 1973).
Для оценки влияния среды обитания, алиментарных факторов на организм, а также выявления хронических заболеваний в последнее время все чаще используют мультиэлементный анализ волос, позволяющий своевременно обнаружить доклинические изменения в организме и назначить индивидуальную программу для устранения нарушений минерального обмена (А. В. Скальный, 1999).
Целью работы является изучение элементного статуса волос больных с диагнозом витилиго.
В ходе выполнения работы проведено обследование образцов волос 49 мужчин и 91 женщины в возрасте от 18 до 55 лет с установленным диагнозом витилиго. В качестве референтных значений использованы данные по аналогичным половозрастным группам лиц, не страдающих данным заболеванием и не имеющих других хронических заболеваний (А. В. Скальный, 2000).
Все образцы волос подвергались пробоподготовке и анализу согласно методическим указаниям МУК 4.1.1482-03, МУК 4.1.1483-03 (С. И. Иванов и др., 2003).
Аналитические исследования выполнены методами атомной эмиссионной спектрометрии с индукционно связанной аргоновой плазмой (АЭС-ИСП) и масс-спектрометрии с индуктивно связанной аргоновой плазмой (МС-ИСП) на приборах Optima 2000 DV и Elan 9000.
В образцах волос определяли содержание 22 химических элементов: K, Na, Ca, Mg, P, Co, Cr, Cu, Fe, Mn, Zn, Se, As, Sn, V, Si, Ti, Ni, Al, Cd, Pb, Hg.
Статистическая обработка результатов исследований проводилась с использованием программ Microsoft Excel XP.
Результаты проведенного исследования элементного состава волос больных витилиго представлены в таблице.
Анализ полученных данных показал, что у больных, страдающих витилиго, частота отклонений в минеральном составе волос в зависимости от пола имеет определенные различия. Прежде всего хотелось бы обратить внимание на содержание меди и марганца. Эти элементы участвуют в синтезе меланина и являются антагонистами. В литературных данных главная роль в патогенезе витилиго отводится меди (А. С. Ваисов, Е. А. Кадыров, М. А. Рахимова, Ш. Н. Муратходжаева, 1985), хотя, как видно из представленных в таблице данных, у женщин в 2 раза, а у мужчин в 8 раз чаще наблюдается дефицит Mn в волосах по сравнению с дефицитом Cu (p < 0,001). При этом дефицит меди в волосах чаще встречается у женщин, а марганца — у мужчин.
Также обращает на себя внимание нарушение содержания Zn в волосах в обеих группах. Дефицит Zn в волосах больных витилиго чаще встречается у мужчин, чем у женщин.
Уровни содержания в волосах Fe и Co существенно отличаются у мужчин в сравнении с женщинами, а Se, Si и Cr достоверно не отличаются (p > 0,05).
Также в обеих группах наблюдается избыток содержания в волосах тяжелых металлов (Ti, Ni, Al, Cd, Hg, Pb), которые могут существенно влиять на нарушение обмена эссенциальных элементов. У мужчин преобладает избыток в волосах Ni, Cd, Pb, у женщин — Ti и Al.
Таким образом, в результате сравнительных исследований нами получен «элементный портрет» больных витилиго. Так, содержание жизненно важных элементов у женщин указывает на преобладание дефицита элементов, участвующих в гормональной регуляции (Cu, Mn, K, Na, ), а у мужчин — стрессовых элементов (Mn, Mg). У пациентов обеих групп выявилось нарушение обмена химических элементов, участвующих в регуляции углеводного обмена (Cr, Mn, Zn), функции печени (Fe, Co, Se, Cu), а также накопление тяжелых металлов (Ti, Ni, Al, Cd, Hg, Pb).
Полученные данные свидетельствуют о влиянии нарушений обмена макро- и микроэлементов, а также тяжелых металлов на риск развития и течение витилиго. Таким образом, нам представляются перспективными исследования в данной области: возможно, они позволят сформировать правильный подход к пониманию механизмов возникновения витилиго и предложить эффективные схемы лечения.
Терапия витилиго
Целью лечения является остановка прогрессирования заболевания и достижение репигментации в очагах витилиго. Традиционно для лечения витилиго используют витамины, гепатопротекторы, глюкокортикоиды, иммуномодуляторы, ферменты, препараты меди и цинка, наружно назначают Мелагенин, кварц, ПУВА-терапию (с незначительным эффектом).
Наиболее эффективны методы с использованием ультрафиолетового (UV) излучения (А. А. Кубанова, 2005).
Для лечения витилиго используются аппарат X-Traq, способный синтезировать световой пучок в диапазоне UVB длиной 308 нм, а также Multi Clear (производитель — Cure Lighl, Израиль), который дает возможность использовать UVB 290–320 нм и совмещать UVB и UVA в одной вспышке с длиной волны 290–400 нм. Эффект основан на локальном воздействии светового пучка, вследствие чего меланоциты начинают вырабатывать пигмент.
Под нашим наблюдением находилось 158 пациентов (35 мужчин, 123 женщины) с различными формами витилиго. Возраст пациентов варьировал от 6 до 72 лет (в среднем 28,5 года). Продолжительность заболевания — от 3 мес до 43 лет, в среднем — 11,6 года; 3 пациента имели витилиго с рождения. Распространенность варьировалась от единичного пятна диаметром 5 мм до 40% площади тела. Локализация высыпаний на лице наблюдалась у 126 человек (80%), на конечностях — у 131 пациента (83%), в том числе на стопах и кистях — у 56 (36%) человек, на коже туловища — у 64 (41%) и на гениталиях — у 17 (11%). Количество процедур колебалось от 5 до 56. При использовании аппарата X-Traq получили лечение 122, аппарата Multi Clear — 36 человек.
Эффективность применяемых методик варьировалась в различных группах пациентов. Так, наилучший эффект наблюдался у лиц молодого возраста и до 50 лет со смуглой кожей (3–4-й тип по Фитспатрику), на очагах, где пигмент пропал не полностью и волосы не потеряли окраску. Лучше всего пигмент восстанавливался в области лица. Эффект практически отсутствовал у светлокожих блондинов, на длительно существующих очагах и при локализации высыпаний на кистях и стопах.
Эффект от лечения проявлялся в виде уменьшения площади и репигментацией внутри пятна витилиго, которые постепенно сливались и заполняли весь очаг депигментации. На здоровой коже, прилегающей к обрабатываемому участку, при этом появлялась гиперпигментация, которая со временем проходила. Надо отметить, что при использовании аппарата X–Traq пациенты жаловались на сильные ожоги, которые сопровождались пузырями и мокнутием; подобных осложнений в случаях применения аппарата Multi Clear не наблюдалось.
Кроме этого, больным проводилась общая терапия с применением гепатопротекторов, витаминов, иммуномодуляторов и коррекция нарушений обмена микроэлементов.
Таким образом, использование селективной UVA- и UVB-терапии на сегодняшний день является наиболее эффективным методом лечения витилиго, особенно у пациентов со свежими высыпаниями и смуглой кожей. Однако для повышения ее эффективности пациенты нуждаются в тщательном обследовании и подборе индивидуальной комплексной терапии с учетом патогенеза заболевания.
По вопросам литературы обращайтесь в редакцию.
И. В. Верхогляд, кандидат медицинских наук
РМАПО, Москва
В статье приводятся сведения о витилиго, гетерогенном заболевании с полигенным типом наследования. За последние десятилетия отмечается значительный рост пациентов с витилиго. Приводятся патогенетические теории развития витилиго. В статье раскрываются данн
Витилиго — гетерогенное заболевание с полигенным типом наследования, представляет собой идиопатическую дисхромию кожи, характеризующуюся появлением депигментированных, часто симметрично расположенных пятен различных размеров, очертаний молочно-белого цвета с окружающей их зоной с умеренной гиперпигментацией и тенденцией к периферическому росту [1]. Для витилиго характерно хроническое, в большинстве случаев прогрессирующее течение, выражающееся в увеличении количества и размера очагов. Установлено, что появление очагов депигментации обусловлено разрушением меланоцитов в пораженной коже. Болезнь может появиться в любом возрасте, независимо от пола. Распространенность витилиго в зависимости от географического региона, в различных этнических группах разнообразна и составляет от 0,1 до 2 и более процентов населения. Витилиго может начаться в любом возрасте, однако чаще проявляется в возрастной группе 10–30 лет. Таким образом, данной патологией страдают преимущественно социально активные люди, у которых наличие косметического дефекта оказывает существенное влияние на качество жизни [2]. В то же время установлены предрасполагающие и провоцирующие факторы. Имеются данные о роли дисфункции нервной системы, стрессовых факторов, хронических воспалительных заболеваний урогенитального тракта, внутренних органов, дефицита цинка и меди в крови, интоксикаций, нарушений функций желез внутренней секреции, иммунной системы [3].
Наиболее признанными теориями патогенеза витилиго являются:
- теория иммунных нарушений (ведущая роль принадлежит клеточно-опосредованным реакциям);
- теория оксидативного стресса (свободные радикалы при недостаточности антиоксидантной защиты оказывают прямое повреждающее действие на кератиноциты и меланоциты);
- неврогенная теория (депигментация формируется вследствие функционального дефицита индоламиновой и катехоламиновой систем, возникающего в ответ на стресс, нарушений функционирования нейротрансмиттерной системы, пептидов и рецепторов), причем депигментация является одним из возможных симптомов соматизированных расстройств;
- генетическая теория (молекулярно-генетические исследования выявили значительное количество генов, которые могут быть вовлечены в молекулярный патогенез витилиго, однако назвать ключевые гены, ответственные за предрасположенность к заболеванию, пока невозможно) [4].
Вместе с тем, по мнению большинства экспертов, ведущее значение в повреждении меланоцитов и нарушении процессов меланогенеза в коже больных витилиго придается аутоиммунным механизмам [8].
Мультифакторная концепция патогенеза и выявленные нарушения при исследовании различных систем организма обосновывают необходимость применения в терапии данного заболевания широкого спектра традиционных лечебных мероприятий, так как течение и исход витилиго во многом зависят от правильного выбора фармакотерапии и методов лечения конкретного больного.
Актуальные подходы к терапии больных витилиго определены в отечественных и зарубежных клинических рекомендациях и включают следующие основные направления: системная терапия (глюкокортикоиды, иммунотерапия, антиоксиданты); фототерапия; наружная терапия (ингибиторы кальциневрина, кортикостероиды, антиоксиданты). Но несмотря на это в данном направлении проводятся активные научные исследования по разработке новых более рациональных и эффективных средств с высоким профилем безопасности, обладающих повышенной экономической эффективностью производимых затрат, учитывая, что данный дерматоз обусловлен длительным медикаментозным лечением. Основной целью лечения витилиго является остановка прогрессирования болезни, достижение стабилизации процесса, а затем и регресса клинических проявлений. В результате многочисленных исследований получены убедительные данные, свидетельствующие о том, что наиболее важным и значимым из указанных выше направлений терапевтического комплекса ведения больных витилиго является наружная терапия [5], что может быть связано не только с высокой эффективностью за счет непосредственного применения препарата на очаги витилиго, но и низкой абсорбцией лекарственных препаратов при местном применении, т. е. меньшей вероятностью развития системных побочных эффектов.
Топические кортикостероиды по-прежнему относятся к препаратам первой линии при поражении 10–20% кожного покрова. Характерной особенностью их является иммуносупрессивная активность, которая проявляется подавлением активности Т- и В-лимфоцитов, а также угнетением высвобождения цитокинов (ИЛ-1, ИЛ-2, интерферона-γ — 1 ККу) из лейкоцитов и макрофагов [7]. Кроме того, кортикостероиды снижают образование и увеличивают распад компонентов системы комплемента, блокируют Fc-рецепторы иммуноглобулинов, а также оказывают супрессивное действие на механизмы нарушения синтеза меланина в активную стадию заболевания. Но несмотря на столь высокую эффективность одновременно топические кортикостероиды имеют и местные побочные эффекты, такие как атрофия кожи, телеангиэктазии и вульгарные угри. В связи с этим с целью снизить риск развития местных побочных эффектов и достичь более быстрого процесса репигментации топические кортикостероиды комбинируют с различными терапевтическими методиками, среди которых выделяют физиотерапевтические методы, топические иммуномодуляторы и др. Известны также случаи применения топических кортикостероидов в сочетании с трансретиноевой кислотой (третиноин), способствующей не только предотвращению атрофии кожи, но и ингибированию апоптоза меланоцитов.
К числу современных препаратов для местного лечения относятся такие иммуносупрессивные средства, как такролимус и пимекролимус, принадлежащие к классу аскомициновых препаратов. Они являются препаратами выбора для иммуноопосредованных дерматозов благодаря их сравнимой эффективности, простоте применения и большей безопасности, чем их системные аналоги. Проведенные исследования in vitro показали, что взаимодействие между ингибиторами кальциневрина и кератиноцитами индуцирует высвобождение фактора стволовых клеток и повышение активности матриксной металлопротеиназы-9, что способствует меланогенезу.
Также в местном лечении витилиго с различным успехом применяют аналоги простагландинов. Известно, что простагландины участвуют в процессах пролиферации меланоцитов и меланогенеза, экспрессии тирозиназы, а также оказывают иммуномодулирующее действие. Сообщалось о топическом применении геля простагландина ПГ Е2 (0,5 мг динопростона в 3 г стерильного геля) на депигментированных участках кожи у 24 больных витилиго. Согласно результатам исследования, спустя примерно 6 мес выраженная репигментация наблюдалась у 15 пациентов.
Большие надежды возлагают на действие внутриочаговых инъекционных лекарственных препаратов, получивших широчайшее распространение в медицинской практике и имеющих большие достоинства, среди которых отмечают быстроту наступления и продолжительность эффекта, обеспечение максимальной биодоступности непосредственно в очаге поражения, что проявляется уменьшением длительности заболевания. Лекарственные средства, введенные внутрикожно, остаются в требуемой зоне на более продолжительный срок, чем при других парентеральных методах введения (внутримышечно и внутривенно), так как они медленнее эвакуируются из места введения, но при этом объем раствора не должен превышать 1–2 мл.
Одной из наиболее широко используемых форм инъекционного глюкокортикостероида является триамцинолон ацетонид, который характеризуется низкой растворимостью, медленной всасываемостью из места инъекции, при этом побуждая максимальное локальное действие, ограничивает диффузию и распространение через ткани, не порождая системных побочных эффектов при использовании в терапевтических дозах.
В последние годы в терапии восстановления нарушенной иммунной системы обоснованно применяют локальное (интрадермальное) введение иммунокорригирующих препаратов, которое является рациональным подходом особенно к лечению иммуноопосредованных заболеваний, в том числе и витилиго.
У больных распространенными формами витилиго с площадью поражения более 10–20% поверхности тела методами выбора являются узкополосная фототерапия с длиной волны 311 нм или широкополосная ультрафиолетовая средневолновая терапия с длиной волны 280–320 нм. У больных распространенными формами витилиго с площадью поражения более 10–20% поверхности тела методами выбора являются узкополосная фототерапия с длиной волны 311 нм или широкополосная ультрафиолетовая средневолновая терапия с длиной волны 280–320 нм [8, 9].
Таким образом, в последние годы возможности лечения витилиго расширились благодаря разработке новых способов введения препаратов. К сожалению, существующие методы показаны не при всех разновидностях витилиго, поэтому в настоящее время все еще остаются вопросы, касающиеся применения каждого метода, необходимого для создания стойких результатов и коррекции больших участков депигментации. Внедрение в практику терапии витилиго новых локальных современных технологий коррекции пораженной кожи, имеющих ряд преимуществ по сравнению с другими традиционными путями введения, способствует разработке более безопасных методов терапии, обладающих высокой терапевтической эффективностью [6].
Литература
- Юсупова Л. А., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Современные подходы к наружной терапии больных витилиго // Практическая медицина. 2014. № 8 (84). С. 24–26.
- Исмайлов Р. Г. Этиопатогенетические аспекты витилиго в современной интерпретации // Вестник проблем биологии и медицины. 2012. С. 14–17.
- Скрипкин Ю. К., Бутова Ю. С., Иванова О. Л. Дерматовенерология. Национальное руководство. М.: ГЭОТАР- Медиа, 2013. 917 с.
- Усовецкий И. А., Шарова Н. М., Короткий Н. Г. Клеточная дерматобиология — эффективный инструмент лечения витилиго // Лечебное дело. 2011. № 1. С. 76–79.
- Hossani-Madani A. R., Halder R. M. Topical treatment and combination approaches for vitiligo: new insights, new developments // G. Ital. Dermatol. Venerol. 2010; 145 (1): 57–78.
- Шарафутдинова Л. А., Ломоносов К. М. Современные аспекты топической терапии витилиго // Российский журнал кожных и венерических болезней. 2014. № 5, т. 17. с. 40–45.
- Юсупoвa Л. A. Иммунопатология хронических дерматозов. Казань: НБ КГМА. 2017. 108 с.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5-е изд., перераб. и доп. М.: Деловой экспресс. 2016. 768 с.
- Юнусова Е. И., Юсупова Л. А., Гараева З. Ш., Мавлютова Г. И., Климова Р. Н. Витилиго: современные концепции. Сборник материалов Всероссийской научно-практической конференции с международным участием «Казанские дерматологические чтения: синтез науки и практики». Казань, 2016. С. 66–70.
Е. И. Юнусова, кандидат медицинских наук
Л. А. Юсупова 1 , доктор медицинских наук, профессор
З. Ш. Гараева, кандидат медицинских наук
Г. И. Мавлютова, кандидат медицинских наук
ГБОУ ДПО КГМА МЗ РФ, Казань
Особенности патогенеза и терапии больных витилиго/ Е. И. Юнусова, Л. А. Юсупова, З. Ш. Гараева, Г. И. Мавлютова.
Для цитирования: Лечащий врач №11/2017; Номера страниц в выпуске: 24-25
Теги: кожные заболевания, дисхромия, качество жизни, иммунокррекция
В статье витилиго представляется как хроническое мультифакториальное заболевание кожи неясной этиологии из группы дисхромий с совершенно разными механизмами его патогенеза и уровнями нарушения образования меланина в коже. Приведены собственные клинические
In the article, vitiligo appears as a chronic multifactorial disease of the skin of unclear etiology from the group of dyschromias with completely different mechanisms of its pathogenesis and levels of malignant melanin formation in the skin. The authors provide their own clinical observations of patients with vitiligo in combination with psoriasis, atopic dermatitis, rosacea.
Витилиго — это хроническое мультифакториальное заболевание кожи неясной этиологии из группы дисхромий, с совершенно разными механизмами его патогенеза и уровнями нарушения образования меланина в коже, характеризующееся появлением на коже депигментированных пятен белого цвета, склонных к периферическому росту, слиянию вследствие деструкции меланоцитов [1].
Распространенность витилиго в общей популяции составляет от 0,1% до 4%. Заболевание может возникать в любом возрасте, поражает как мужчин, так и женщин, чаще проявляется в возрастной группе 10–30 лет [2].
Учитывая уровень заболеваемости витилиго среди всех этнических групп и во всех регионах мира, возрастающие эстетические требования общества к внешнему виду его членов, интерес к витилиго растет как среди врачей, так и среди пациентов всего мира [1].
Витилиго относится к заболеваниям с достаточно характерной клинической картиной и, как правило, не представляет трудности для постановки диагноза. В свою очередь, различные иммунологические, ферментативные и другие биохимические нарушения у пациентов с данной патологией указывают на вовлечение в патологический процесс висцеральных органов и систем и, как следствие, взаимосвязь дерматологических проявлений с нарушениями их функционирования.
Несмотря на то, что этиология заболевания до настоящего времени точно не выяснена, выделяют несколько гипотез патогенеза витилиго — генетическая, аутоиммунная, нейрогуморальная, окислительного стресса, меланоциторрагии, аутоцитотоксическая, конвергентная. Необходимо учесть, что между всеми предполагаемыми механизмами развития витилиго существуют прямые или косвенные причинно-следственные связи. Так, в условиях оксидативного стресса, к которому приводит дисбаланс между окисляющими воздействиями и антиоксидантной защитой кожи, развивается воспалительный процесс в эпидермисе и увеличивается вероятность повреждения и дегенерации меланоцитов при витилиго. Одним из актуальных вопросов возникновения патологии является его взаимосвязь с другими аутоиммунными заболеваниями и рядом врожденных синдромов [2, 3]. По некоторым данным витилиго рассматривают как аутоиммунную патологию с вовлечением в его патогенез дефектов клеточного и гуморального иммунитета. Встречаются случаи сочетания у одного больного витилиго с аутоиммунными заболеваниями — системной красной волчанкой, псориазом, очаговой алопецией, склеродермией [4]. Около 20% пациентов с витилиго имеют как минимум одно аутоиммунное заболевание, а в 2,8% случаев оно сочетается с двумя и более патологиями [5]. Такие довольно часто встречающиеся состояния расцениваются как полиморбидность. Они обусловлены множеством патологических процессов в виде синдромов, симптомов или клинико-диагностических признаков [6–8]. Эти заболевания могут встречаться в форме синтропии или «взаимного притяжения», когда болезни как бы «тянутся» друг к другу, стремятся соединиться или готовят условия одна для другой. При этом удается выявить общность этиологических факторов или патогенетических механизмов заболеваний [9]. Возможны случаи дистропии («взаимное отталкивание»), заключающиеся в невозможности сочетания болезней, и нейтропии («нейтральное состояние», хронологическая коморбидность) как случайное сочетание болезней. Факторы, влияющие на развитие полиморбидности, разнообразны: генетические, системные метаболические изменения (нарушение липидного обмена, обмена глюкозы, минерального обмена гормонального статуса), анатомо-физиологическая взаимозависимость, хронические инфекции, инволютивные, ятрогенные, социальные или экологические изменения [10, 11].
Данные состояния влияют на клиническую картину кожного патологического процесса, его течение, возможные осложнения, что в свою очередь приводит к трудности диагностики и качества лечения [12, 13].
Представляем клинические случаи полиморбидности у пациентов с витилиго.
Клинический случай 1
Пациентка М., 54 лет, обратилась с жалобами на множественные высыпания на коже лица, верхних и нижних конечностей. При сборе анамнеза выяснилось, что впервые высыпания в виде белых пятен появились 14 лет назад. Обратилась к дерматологу в поликлинику по месту жительства, где был выставлен диагноз «витилиго». Высыпания оставались длительное время стабильными. После лечения препаратами, которые пациентка затруднилась назвать, отмечалось незначительное улучшение состояния кожных покровов. В июне 2017 г. появились папулезные высыпания на коже локтевых и коленных суставов.
На момент осмотра кожный патологический процесс имел распространенный симметричный характер. На коже лица, шеи, груди, тыльной поверхности кистей наблюдались множественные депигментированные пятна молочно-белого и бледно-розового цвета, разной формы и величины от 1 до 15 см в диаметре, имеющие четкие границы. В очагах депигментации визуализировались участки пигментации (рис. 1а, б). На коже верхних и нижних конечностей, на разгибательных поверхностях локтевых и коленных суставов по периферии очагов депигментации наблюдались лентикулярные и нумулярные папулы розово?красного цвета, покрытые серебристо-белыми чешуйками (рис. 1в, г). Субъективно пациентку беспокоил периодический зуд.
Лабораторные исследования: общий анализ крови, общий анализ мочи и биохимический анализ крови — в пределах нормы.
С предварительными диагнозами: «Витилиго? Поствоспалительная депигментация? Псориаз обыкновенный?» пациентка была направлена на биопсийное исследование кожи.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже с тыльной поверхности левой кисти (рис. 2а): «Сетчатый гиперкератоз. Эпидермис со склонностью к атрофии. Участки вакуольной дистрофии клеток шиповатого слоя. В базальном слое эпидермиса снижено количество меланоцитов и содержание меланина. Стенки сосудов несколько утолщены. Скудные периваскулярные лимфогистиоцитарные инфильтраты. В средней трети дермы коллагеновые волокна местами отечные».
Заключение. Морфологическая картина с учетом клинических данных в большей степени соответствует витилиго.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже правого локтя (рис. 2б): «Гиперкератоз с участками паракератоза. Единичные микроабсцессы Мунро в роговом слое. Папилломатоз. Выраженный акантоз с псориазоформным типом гиперплазии эпидермиса и истончением супрапапиллярных отделов. Участки вакуольной дистрофии клеток мальпигиева слоя. Экзоцитоз. Сосочки дермы отечны, капилляры извиты и расширены. В верхних отделах дермы периваскулярные умеренно выраженные гистиолимфоцитарные инфильтраты с нейтрофилами».
Заключение. Морфологическая картина с учетом клинических данных соответствует псориазу.
На основании клинической картины, данных гистологического исследования выставлен окончательный диагноз «витилиго, вульгарный псориаз».
Клинический случай 2
Больная Г., 20 лет, в октябре 2017 г. обратилась с жалобами на высыпания в области кожи локтевых и коленных сгибов.
Первые элементы на коже сгибательных поверхностей локтей и коленей, сопровождающиеся легким периодическим зудом, появились в детстве. Тогда же дерматологом по месту жительства пациентке был выставлен диагноз «атопический дерматит». В возрасте 18 лет на фоне незначительных травм появились очаги депигментации.
На момент осмотра кожный патологический процесс имел ограниченный, симметричный характер. На коже сгибательных поверхностей верхних и нижних конечностей визуализировались слабовыраженные эритематозные пятна, участки лихенификации, множественные экскориации. В очагах поражения также наблюдались участки депигментации (рис. 3а, б, в).
Лабораторные исследования: общий анализ крови, общий анализ мочи и биохимический анализ крови — в пределах нормы.
С предварительными диагнозами: «Витилиго? Поствоспалительная депигментация? Атопический дерматит?» пациентка была направлена на биопсийное исследование кожи.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже левой голени (рис. 4а): «Сетчатый гиперкератоз. Эпидермис нормальной толщины, местами с тенденцией к атрофии. В базальном слое эпидермиса резко снижено количество меланоцитов и содержание меланина. Стенки сосудов утолщены. Скудные периваскулярные лимфогистиоцитарные инфильтраты».
Заключение. Морфологическая картина с учетом клинических данных в большей степени соответствует витилиго.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже левой подколенной ямки (рис. 4б): «Гиперкератоз. Фолликулярный гиперкератоз. Участки паракератоза. Умеренно выраженный акантоз. Участки вакуольной дистрофии и спонгиоза клеток мальпигиева слоя, вплоть до образования пузырьков в верхних отделах эпидермиса. Экзоцитоз. Сосуды расширены, стенки утолщены, эндотелий пролиферирует. В верхних отделах дермы умеренно выраженные периваскулярные лимфогистиоцитарные инфильтраты с примесью нейтрофилов и эозинофилов».
Заключение. Морфологическая картина с учетом клинических данных в большей степени соответствует атопическому дерматиту, экзематидам.
На основании клинических и патоморфологических данных пациентке были выставлены диагнозы «атопический дерматит, витилиго».
Клинический случай 3
Больная Б., 48 лет, обратилась с жалобами на ощущения жжения и покраснения кожи лица, которые усиливались при воздействии низких и высоких температур, психоэмоционального напряжения. При осмотре на коже лица в области лба, щек наблюдается легкая эритема, незначительный отек, папулезные высыпания, расширенные устья волосяных фолликулов. На коже подбородка и шеи имеются очаги депигментации молочно-белого цвета с четкими границами (рис. 5а, б).
С предварительными диагнозами: «Витилиго? Розацеа?» пациентка была направлена на биопсийное исследование кожи.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже шеи справа (рис. 6а): «Поверхность кожи волнистая. Эпидермис со склонностью к атрофии. В базальном слое эпидермиса снижено количество меланоцитов и уменьшено содержание меланина. Стенки сосудов несколько утолщены. Скудные и умеренные периваскулярные лимфогистиоцитарные инфильтраты с примесью единичных меланофагов. В средней трети дермы коллагеновые волокна местами отечные».
Заключение. Морфологическая картина с учетом клинических данных может соответствовать витилиго.
Результаты гистологического исследования биоптата из патологического очага, располагающегося на коже лба (рис. 6б): «Фолликулярный гиперкератоз с элементами клеща в волосяных фолликулах. Эпидермис нормальной толщины. Участки вакуольной дистрофии и спонгиоза клеток мальпигиева слоя. Экзоцитоз нейтрофилов. Просветы сосудов лакунарно расширены, эндотелий пролиферирует. В верхних отделах дермы располагаются перифолликулярные и периваскулярные лимфогистиоцитарные инфильтраты с нейтрофилами, плазмоцитами и фибробластами. В дерме умеренные склеротические изменения».
Заключение. Морфологическая картина с учетом клинических данных в большей степени соответствует розацеа в сочетании с демодекозом.
На основании клинических и патоморфологических данных пациентке были выставлены диагнозы «розацеа, демодекоз, витилиго».
Приведенные собственные клинические наблюдения представляют интерес для практикующего врача-дерматовенеролога, ведь данные нозологии являются достаточно часто встречающимися. У первой пациентки было выявлено сочетание витилиго с псориазом, у второй — с атопическим дерматитом, у третьей — с розацеа. Описанные нозологии являются генетически детерминированными и мультифакторными, имеют схожие иммунологические механизмы, проявляющиеся в дефектах клеточного и гуморального иммунитета, характеризуются участием в образовании кожных высыпаний окислительно-восстановительных реакций, протекающих в организме пациентов.
Клинические случаи демонстрируют возможность сочетания у пациентов с витилиго заболеваний кожи, объединенных общими этиологическими и патогенетическими механизмами.
Литература
- Панкратов В. Г., Евсеенко И. А. Современные подходы к лечению витилиго: обзор // Здравоохранение (Минск). 1999. № 4. С. 33–36.
- Iacovelli P., Sinagra J. L., Vidolin A. P., Marenda S., Capitanio B., Leone G., Picardo M. Relevance of thyroiditis and of other autoimmune diseases in children with vitiligo // Dermatology. 2005. 210. № 1: 26–30.
- Schallreuter K. W., Lemke R., Brandt O., Schwartz R., Westhofen M., Montz R., Berger J. Vitiligo and other diseases: coexistence or true association? Hamburg study on 321 patients // Dermatology. 1994; 188. № 4: 269–275.
- Батпенова Г. Р., Аймолдина А. А., Котлярова Т. В., Таркина Т. В., Садыкова Г. З., Казиева А. С. Значение оксидативного стресса и иммунологических расстройств при витилиго // Иммунопатология, аллергология, инфектология. 2014. № 4. С. 10–14.
- Gill L., Zarbo A., Isedeh P., Jacobsen G. et al. Comorbid autoimmune diseases in patients with vitiligo: A cross-sectional study // Journal of the American Academy of Dermatology. 2016. 74. № 2. С. 295–302.
- Тлиш М. М., Сычева Н. Л., Поповская Е. Б., Шевченко А. Г. Случай сочетанной патологии в дерматологической практике // Клиническая дерматология и венерология. 2014. № 1. С. 37–40.
- Зайратьянц О. В., Кактурский Л. В. Формулировка и сопоставление клинического и патологоанатомического диагнозов. Справочник. М.: МИА, 2008. С. 13–30.
- Патологическая анатомия. Курс лекций. Учебное пособие / Под ред. Серова В. В., Пальцева М. А. М.: Медицина, 1998.
- Крылов А. А. К проблеме сочетаемости заболеваний // Клиническая медицина. 2000. № 1. С. 56–63.
- Тлиш М. М., Катханова О. А., Наатыж Ж. Ю., Поповская Е. Б., Сычева Н. Л. Псориаз у больного ихтиозом // Российский журнал кожных и венерических болезней. 2015. № 2. 34–39.
- Тлиш М. М., Поповская Е. Б., Сычева Н. Л, Сорокина Н. В., Псавок Ф. А. Сочетанная патология: клинические наблюдения // Вестник дерматологии и венерологии. 2017. № 4. С. 66–73.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5?е изд., перераб. и доп. М.: Деловой экспресс, 2016. 768 с.
- Тлиш М. М. Клинико-статистическое подтверждение терапевтической прогрессивности авториских приемов немедикаментозной коррекции показателей биохимического и иммунологического статуса больных зудящими дерматозами // Кубанский научный медицинский вестник. 2013. № 1. С. 166–171.
М. М. Тлиш*, доктор медицинских наук, профессор
Е. Б. Поповская**
Т. Г. Кузнецова* , 1 , кандидат медицинских наук
Н. Л. Сычева*, кандидат медицинских наук
Ж. Ю. Наатыж*, кандидат медицинских наук
* ФГБОУ ВО КубГМУ МЗ РФ, Краснодар
** ГБУЗ Волгоградский ОККВД, Волжский
Клинические проявления полиморбидности у больных витилиго/ М. М. Тлиш, Е. Б. Поповская, Т. Г. Кузнецова, Н. Л. Сычева, Ж. Ю. Наатыж
Что такое меланома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Беляниной Елены Олеговны, онколога со стажем в 25 лет.
Над статьей доктора Беляниной Елены Олеговны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Меланома (от греч. melanos – "чёрный", "тёмный") — это злокачественная опухоль, развивающаяся из меланоцитов (клеток, синтезирующих меланин). Чаще всего она образуется из кожных меланоцитов, то есть располагается на коже. В 7% случаев меланома локализуется на сетчатке глаза и в 1-3% случаев — на слизистых оболочках прямой кишки, полости рта, оболочках головного и спинного мозга. [1] [2]
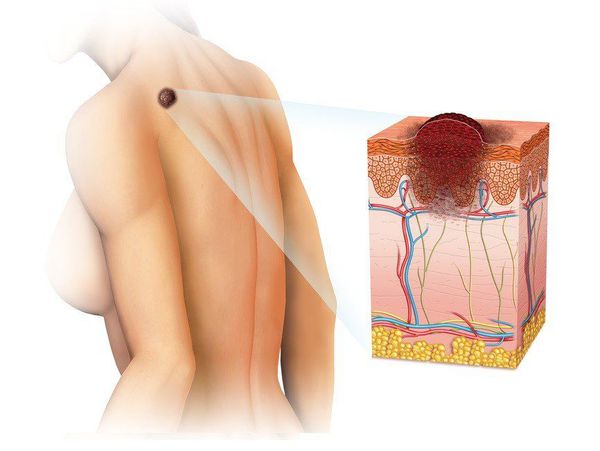
Эта болезнь — одна из наиболее злокачественных опухолей, которая часто метастазирует в разные органы.
Заболеваемость меланомой продолжает увеличиваться. По росту смертности эта патология занимает второе место после рака лёгкого. [3]
В настоящее время и звестно значительное количество факторов, которые повышают вероятность заболевания меланомой. Ни один из них не может быть признан главным или обязательным дл я возникновения заболевания. Однако современные исследования чётко установили, что основная причина меланомы — воздействие ультрафиолетовых лучей естественного солнечного света (а также излучения солярия) на кожу человека. [1] [4]
Другие факторы риска развития меланомы:
- светлая кожа (склонность к солнечным ожогам, светлые или рыжие волосы, голубой цвет глаз);
- большое количество невусов (родинок), в том числе наличие атипичных;
- меланома в личном анамензе, а также наличие меланомы у кровных родственников;
- солнечные ожоги с образованием пузырей, наличие солнечных ожогов в детстве;
- существование врождённого невуса (риск возрастает пропорционально увеличению его размера).
Особенности меланомы у детей
У детей меланома бывает редко. Однако беспигментная меланома у детей может выглядеть как обычная бородавка. Также часто встречается разновидность невусов — невус Шпитц (резко очерченная куполообразная розовато-красная папулу или бляшку), который также не всегда можно отличить от меланомы. Для уточнения необходимо наблюдение и цифровая дерматоскопия.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы меланомы
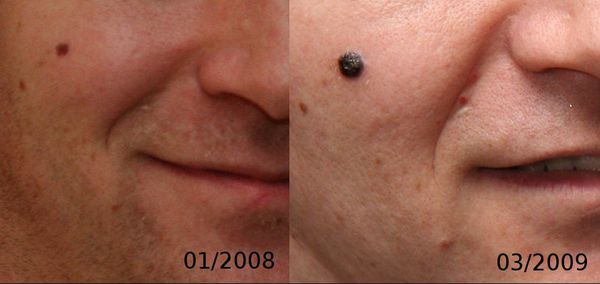
Первые признаки меланомы — появление на коже образования, непохожего на остальные по размеру, цвету и форме.
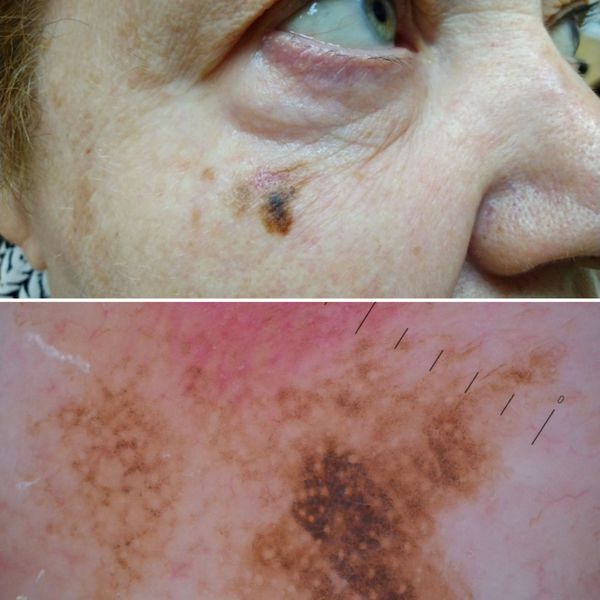
Меланома отличается от родинки следующими признаками: образование асимметричное по цвету и структуре, его края неправильные и зубчатые, оттенки в пределах одного образования отличаются, размер образования более 4 мм. С течением времени меланома изменяется по одному или нескольким ранее перечисленным критериям.
При обследовании важно учитывать, насколько пигментное образование отличается от остальных. Выявление "гадкого утёнка" среди родинок является причиной его более детального осмотра.
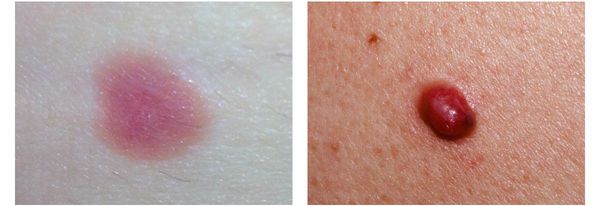
Клиническая картина меланомы достаточна разнообразна. Внешне она может представлять собой как незначительное пигментное пятно, так и узловое образование с изъязвлением. Цвет варьируется от светло-коричневого до чёрного.
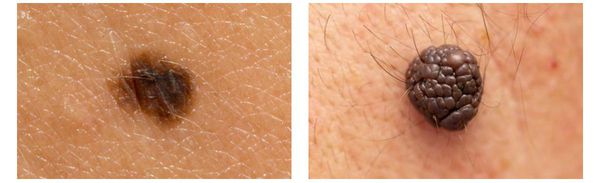
Зачастую меланома возникает у взрослых, но иногда встречаются случаи врождённой формы заболевания. В детском возрасте меланома развивается редко.
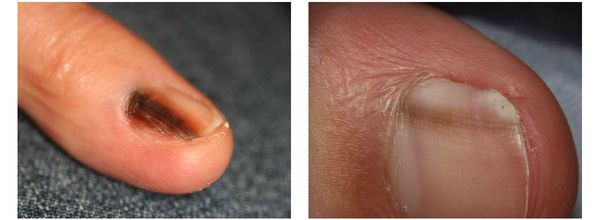
Меланома локализуется на любых участках кожи, в том числе и на ногтевой ложе.
Различают четыре основных типа меланомы в зависимости от клинической картины, течения заболевания, анатомического расположения и гистологических параметров.
1. Поверхностно-распространяющаяся меланома встречается в 65-75% случаев. Для неё характерно длительное течение. Сначала это пятно коричневого цвета, которое постепенно растёт и становится асимметричным по структуре и цвету (появляются вкрапления тёмно-коричневого, чёрного и розового цвета). При переходе в вертикальную фазу роста на пятне появляется утолщение — бляшка. Наиболее часто встречаемая локализация у мужчин — на спине, а у женщин — преимущественно на нижних конечностях.
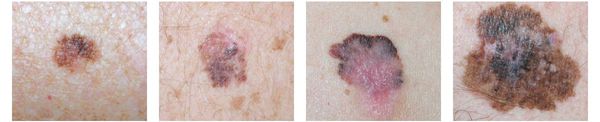
2. Лентиго-меланома представлена в виде пятна неправильной формы и окраски. Она развивается у лиц пожилого возраста. Чаще всего локализуется на лице, шее и тыле конечностей. Лентиго-меланома растёт на фоне длительно существующего злокачественного лентиго (предракового меланоза Дюбрейля). При инвазии клеток меланомы за пределы эпидермиса на пятне появляются возвышающиеся участки.
3. Узловая меланома представлена выступающим над поверхностью кожи образованием тёмно-коричневого или чёрного цвета. Часто эти образования симметричны и не вызывают подозрений. Однако, как правило, такая меланома характеризуется быстрым ростом и плотные на ощупь. С ростом опухоли она может изъязвляться. Чаще всего располагается на спине, голове и шее.
4. Во всех формах возможны беспигментные варианты (около 2%). Беспигментная (амеланотическая) меланома достаточно сложна для диагностики, так как сначала выглядит как безвредная розово-красная папула.
Поздние симптомы меланомы. Появление метастазов
Признаки метастазов зависят от того, в каком органе они появились:
- головной мозг — головные боли, неврологические симптомы (нарушение чувствительности к теплу, боли, расстройства памяти, координации и подвижности и т. п.);
- кости — боли в спине;
- лимфатические узлы — их увеличение и болезненность;
- на коже вблизи первичного очага — одновременное появление множества чёрных образований.
Патогенез меланомы
Патогенез меланомы, как и всех злокачественных опухолей, весьма сложный. Результат воздействия ультрафиолета на кожу человека (лучей А и В, длиной 280-340 нм) зависит от многих факторов, включающих дозу облучения и индивидуальный ответ организма (особенности иммунного ответа и генетическую предрасположенность).
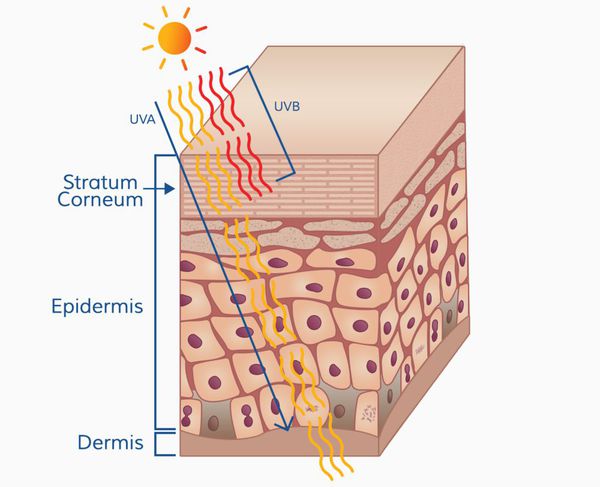
Ультрафиолетовое облучение вызывает:
- фотохимические реакции;
- повреждение молекулы ДНК (иногда повреждение восстанавливается);
- мутации (когда повреждение ДНК "не лечится" организмом);
- иммунные нарушения.
Образование пиримидиновых димеров (т. е. дефектов ДНК) под действием УФО — основная причина мутаций. [5]
Роль диспластических невусов в развитии меланомы недостаточно ясна. Проводимые исследования пока не ответили на вопрос, являются ли эти образования предраковым состояниям, или развитие меланомы в их зоне является статистически случайным событием.
По данным многочисленных гистологических исследований, около 30% меланом развиваются в области меланоцитарных невусов , остальные 70% развиваются на неизменённой коже. [6] [7] [8]
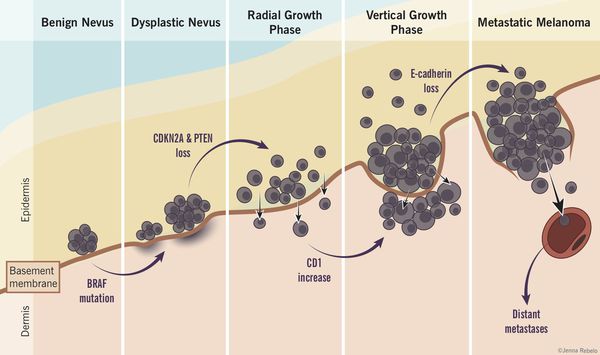
Таким образом, по имеющимся данным, на фоне невусов развивается небольшой процент всех случаев злокачественной меланомы. [4]
Атипичные невусы в первую очередь являются важными маркерами повышенного риска меланомы. При этом профилактическое удаление таких невусов нецелесообразно (они не являются 100% предшественником меланомы)
Пациенты с диспластическими невусами представляют собой группу повышенного риска и должны находиться под постоянным врачебным наблюдением.
В 7-15% всех случаев меланома является наследственной патологией. При этом обнаруживаются мутации в генах-супрессорах опухолевого роста.
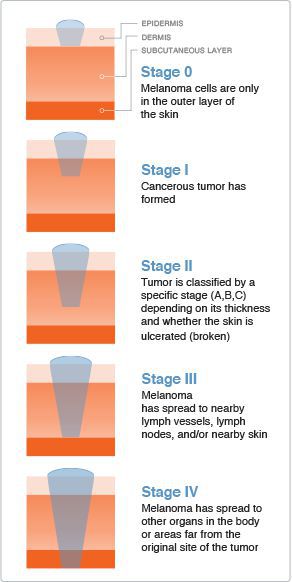
Классификация и стадии развития меланомы
Стадию опухолевого процесса меланомы определяют в соответствии с классификацией TNM. Она зависит от толщины первичной опухоли, а также наличия или отсутствия регионарных и/или отдалённых метастазов.
Для определения стадии меланомы необходимо гистологическое исследование. Оценку состояния лимфоузлов для установления стадии выполняют при помощи клинического осмотра и ультразвукового исследования.
Критерий Т говорит о распространённости первичной опухоли (для классификации по этому критерию необходимо удалить первичную опухоль и провести её гистологическое исследование):
- pТis — первичная (неинвазивная) меланома (I уровень инвазии);
- pТ1 — толщина опухоли ≤ 1 мм:
○ pТ1а — II уровень прорастания опухоли в соседние ткани или III уровень без изъязвления опухоли;
○ pТ1b — IV или V уровень прорастания опухоли в соседние ткани или присутствие её изъязвления;
○ pТ2а — без изъязвления опухоли;
○ pТ2b — с изъязвлением;
○ pТ3а — без изъязвления;
○ pТ3b — с изъязвлением;
○ pТ4а — без изъязвления;
○ pТ4b — с изъязвлением.
Критерий N говорит о существовании или отсутствии метастазов в регионарных лимфоузлах :
Читайте также:

