Головокружения мурашки по коже что это
Обновлено: 22.04.2024
Приливы жара к голове возникают в результате физического и умственного перенапряжения, на фоне заболеваний — климактерического синдрома, вегетососудистой дистонии, гипертонического криза и атеросклероза. Реже симптомы появляются как побочный эффект гипотензивных лекарств, а также при эндокринных и неврологических болезнях. Диагностическое обследование включает оценку вегетативного статуса, инструментальные методы (ЭЭГ, ЭКГ, ЭхоКГ), расширенный гормональный и липидный профиль. Лечение состоит из нормализации образа жизни, приема медикаментозных препаратов (седативных средств, транквилизаторов, гормонов), физиотерапии.
Причины приливов жара к голове
Физиологические факторы
Ощущение жара и прилива крови к голове бывает при интенсивных физических нагрузках, особенно у нетренированных людей с избыточной массой тела. Возникает чувство, что лицо горит. Кожа заметно краснеет и становится очень теплой на ощупь. Приливы сопровождаются чувством распирания и тяжести в голове, иногда появляется шум в ушах. Неприятные ощущения исчезают спустя 10-20 минут после отдыха.
Приливы жара к голове отмечаются при психоэмоциональном перенапряжении, сильном волнении, стыде. Человек ощущает, как лицо заливается краской, кожа становится горячей. Иногда развивается неприятная пульсация в голове, дискомфорт в животе. Такое состояние периодически бывает у любого человека, но частое повторение приступов, сочетающихся со страхом покраснеть, может указывать на эритрофобию.
Климактерический синдром у женщин
Гормональные изменения в менопаузе — основной этиологический фактор приливов жара к лицу и голове у женщин. Приступы начинаются внезапно, провоцируются пребыванием в душном помещении, волнением, употреблением острой или горячей пищи. Женщина ощущает неприятный жар и жжение в области головы, шеи. Кожа очень быстро розовеет или покрывается красными пятнами. Отмечается сильная потливость лица и шеи, когда пот буквально стекает по коже.
Чувство жара сопровождается головной болью, головокружением, ощущением нехватки воздуха, повышенной тревожностью. Спустя 5-15 минут ощущение, что кровь прилила к голове, исчезает, но краснота может сохраняться длительное время. Подобные пароксизмы наблюдаются от 5 до 20 и более раз за сутки. Наиболее интенсивные и мучительные приливы жара к голове бывают ночью, вследствие чего пациентки страдают бессонницей.
Вегето-сосудистая дистония
Нарушение нервной регуляции характеризуется полиморфизмом симптомов. ВСД зачастую проявляется приливами крови и жара к голове, повышенной потливостью этой зоны. Помимо этих признаков больные испытывают тупые боли в висках и затылке, ощущение «давящего обруча» вокруг головы, головокружение. Приливы в виде вегетативных пароксизмов возникают с разной периодичностью, провоцируются эмоциональным перенапряжением, но чаще развиваются без видимых факторов.

Сердечно-сосудистые заболевания
Внезапные приливы жара, которым сопутствует сильная головная боль и мелькание мушек перед глазами, характерны для гипертонического криза. В связи с расширением поверхностных сосудов кожа лица, верхней половины туловища краснеет, становится ощутимо горячей. Наблюдается усиленное выделение пота. Подобные признаки типичны для нейровегетативной формы гипертонического криза.
Периодическая краснота, ощущение переполнения сосудов и приливов к голове встречаются у гипертоников даже при нормальном рабочем давлении. Изредка приступы покраснения лица с жаром без повышения температуры встречаются при атеросклерозе. Такие нарушения сочетаются с головными болями, головокружением, шумом в ушах. Приливы жара возможны в любое время суток и не связаны с внешними провоцирующими факторами.
Осложнения фармакотерапии
Приливы к голове и шее являются побочным эффектом приема нитратов с целью снижения артериального давления. Симптом проявляется через несколько минут после быстрого внутривенного введения лекарств. Следствием расширения сосудов становится интенсивное покраснение кожи лица, пациенты ощущают жар, пульсирующую головную боль. При попытке принять вертикальное положение бывает головокружение и потемнение в глазах, вызванное резким падением АД.
Редкие причины
- Патологии сна: синдром сонного апноэ, ночные кошмары.
- Абстинентный синдром: при алкогольном делирии, наркомании.
- Аллергические реакции: крапивница, отек Квинке.
- Поражение ЦНС: черепно-мозговые травмы, новообразования гипоталамо-гипофизарной системы, посткоммоционный синдром.
- Эндокринные нарушения: мужской климакс, сахарный диабет, гиперфункция надпочечников и феохромоцитома.
Диагностика
В зависимости от симптомов, которые сопровождают приливы жара к голове, больному назначают консультацию эндокринолога, невролога, кардиолога. При первичном обследовании врач интересуется, как давно беспокоят приступы, как часто они появляются и чем провоцируются. Специалист проводит физикальный осмотр, измеряет АД и ЧСС, выслушивает сердечные тоны. В план лабораторно-инструментальных диагностических исследований входят:
- Неврологический осмотр. Специалист проверяет основные глубокие и поверхностные рефлексы, их симметричность. С помощью специальных проб и опросников устанавливает правильность работы автономной нервной системы. При подозрении на органическое поражение ЦНС, производятся ЭЭГ, КТ или МРТ головного мозга.
- ЭКГ. Быстрый и неинвазивный метод применяется для выявления патологии сердца. По результатам кардиограммы врач диагностирует гипертрофию миокарда, аритмию, нарушения проводимости — причины, которые вызывают приливы жара. Для уточнения диагноза рекомендована эхокардиография, в редких случаях показана инвазивная коронарография.
- Анализы крови. Оценивают уровень кортизола, адреналина, тироксина и других гормонов, способствующих приливам крови, жара к голове. Женщинам выполняют расширенный гормональный профиль с определением эстрогенов, прогестерона, ФСГ и ЛГ. У мужчин измеряют количество тестостерона. Обязательно анализируют результаты липидограммы.
При возможных эндокринных расстройствах учитывают результаты УЗИ надпочечников, щитовидной железы. Для оценки эмоционального состояния, исключения различных фобий и неврозов, вызывающих приливы жара, требуется консультация психиатра. Женщинам репродуктивного возраста, у которых регулярно возникают пароксизмы, нужно посетить гинеколога — иногда приливы развиваются при дисфункции репродуктивных органов.

Лечение
Помощь до постановки диагноза
Симптом, вызванный физиологическими причинами, можно предотвратить: избегать чрезмерных по длительности и интенсивности физических нагрузок, минимизировать стрессовые ситуации. Приливы жара к голове нельзя игнорировать, поскольку они могут быть первым симптомов серьезных сердечно-сосудистых или неврологических нарушений. Если приступы беспокоят часто или сопровождаются ухудшением самочувствия, нужно обратиться к врачу.
Консервативная терапия
В основном лечение приливов жара происходит в амбулаторных условиях. Среди немедикаментозных методов на первом плане ЛФК и дозированная физическая активность, которые улучшают состояние вегетативной регуляции. Чтобы не провоцировать приступы, подбирают диету с ограничением острых и экстрактивных веществ. Для коррекции эмоционального состояния рекомендованы сеансы психотерапии.
Медикаментозная схема составляется с учетом причины приливов. Для нормализации работы вегетативной нервной системы используют седативные препараты, «дневные» транквилизаторы, антидепрессанты. Женщины, столкнувшиеся с климактерическим синдромом, проходят заместительную гормональную терапию, которая быстро устраняет неприятные проявления. Мужчинам при климаксе также назначают гормоны — тестостерон в таблетированной, инъекционной или трансдермальной форме.
В лечении приливов жара к голове важная роль отводится физиотерапевтическим методикам. Хороший общеукрепляющий и тонизирующий эффект дает бальнеотерапия (циркулярный душ, углекислые и радоновые ванны), воздействие электрическими токами (интерференцтерапия, электростимуляция, диадинамотерапия). Как дополнение к основной лечебной схеме показаны методики гомеопатии и физиотерапии.
Пациентам, которые жалуются на покраснение и жар головы из-за приема гипотензивных средств (нитратов), требуется обсуждение терапии с лечащим врачом и клиническим фармакологом. В некоторых случаях необходимо скорректировать дозу и кратность введения, а при выраженных ятрогенных приливах жара применяют препараты из других фармакологических групп.
1. Патофизиология приливов жара. Фокус на нейрогуморальную регуляцию (обзор литературы)/ В.Н. Касян, Л.В. Адамян// Проблемы репродукции. — 2017.
2. Синдром вегетативной дистонии: современный взгляд на диагностику и терапию/ Г.М. Дюкова// Эффективная фармакотерапия. — 2017.
3. Климактерический синдром: современное состояние вопроса (обзор литературы)/ С.А. Дворянский, Д.И. Емельянова, Н.В. Яговкина // Вятский медицинский вестник. — 2017.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Термином «вегетососудистая дистония» (ВСД) врачи обычно описывают ряд симптомов, указывающих на дисбаланс вегетативной нервной системы, который может наблюдаться при различных заболеваниях.
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
Кроме термина «вегетососудистая дистония» используются и другие, но описывающие те же самые состояния, – «нейроциркуляторная астения» или «нейроциркуляторная дистония» (НЦД).
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
В нашей стране ВСД остается одним из самых популярных диагнозов, в то время как в 80% случаев за ним стоят серьезные патологии, на выявление которых должно быть направлено внимание специалистов. Заметим, что за рубежом диагноз «вегетососудистая дистония» практически не звучит.
Международная классификация болезней 10-го пересмотра (МКБ-10) не включает такие диагнозы как «ВСД» и «НЦД» и им не присвоен отдельный код, а МКБ 11-го пересмотра для обозначения функциональных расстройств нервной системы предлагает термин «Нарушения вегетативной нервной системы неуточненные».
Симптомы вегетососудистой дистонии
Пациенты, которым выставляется диагноз «ВСД», «НЦД» или «соматоформная дисфункция вегетативной нервной системы», обычно предъявляют широкий спектр жалоб. Они обращаются к врачу с такими симптомами как ощущение слабости, утомляемость, учащенное сердцебиение или перебои в работе сердца, повышение или снижение артериального давления, периоды нехватки воздуха, повышенная тревожность, раздражительность, пугливость, могут отмечаться даже обмороки, боль или неприятные ощущения в области сердца, дискомфорт в животе, диспепсические расстройства.
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
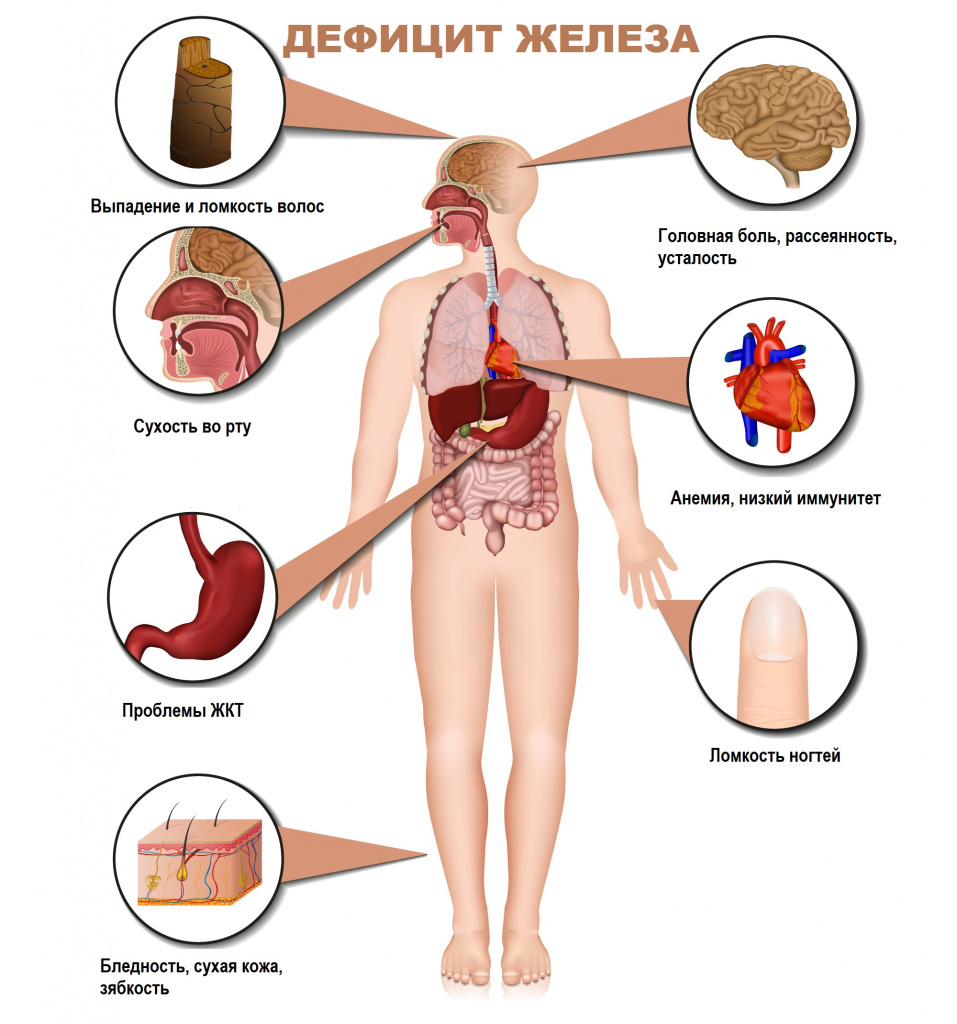
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Ряд других соматических заболеваний, например, артериальная гипертензия или ишемическая болезнь сердца, также могут лежать в основе жалоб, которые врач расценивает как дисфункцию вегетативной нервной системы (особенно, если на приеме пациент молодого возраста). Когда обследование не выявляет никаких органических нарушений, а лабораторные анализы находятся в пределах или на границе нормы, это не означает, что пациент «выдумывает» свое плохое самочувствие.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Паническое расстройство
Паническое расстройство – это распространенное заболевание, имеющее тенденцию к затяжному течению. Оно в 2-3 раза чаще наблюдается у женщин и начинается обычно в молодом возрасте. Основное проявление панического расстройства – повторяющиеся приступы тревоги, которые называют паническими атаками. Паническая атака – это необъяснимый, мучительный приступ плохого самочувствия, который сопровождается различными вегетативными симптомами, страхом и тревогой. Раньше таким пациентам часто выставлялся диагноз «ВСД с кризовым течением» или «симпатоадреналовый криз».
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
Генерализованное тревожное расстройство (ГТР) – это распространенная и устойчивая тревога и напряжение, которые не вызваны и не ограничены каким-либо окружающими обстоятельствами – так называемая «свободно плавающая тревога». Среди взрослого населения около 5% страдают таким расстройством, чаще пациентами являются женщины. Заболевание обычно проявляется в возрасте 20-35 лет.
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Пациенты жалуются на отсутствие сил, разбитость, недомогание, отмечают появление неприятных ощущений или боли в теле, учащенное сердцебиение, тошноту, повышенную потливость. Врачи в таких случаях назначают ряд обследований и консультаций, и в случае обнаружения даже незначительных отклонений от нормы, никак не связанных с текущим состоянием пациента, начинают его лечить. Неправильно назначенное лечение не приводит к облегчению состояния пациента, но может стать причиной побочных эффектов и повысить тревожность. Именно таким пациентам часто ставят диагнозы «вегетососудистая дистония», «остеохондроз позвоночника», «кардионевроз» и др. Но если эти пациенты приходят на прием к психиатру, то обычно врач сразу понимает, что перед ним человек с депрессивным расстройством и назначает психофармакологическое лечение.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ощущение ползания мурашек по коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Нервная система человека при помощи рефлекторных импульсов влияет на органы и ткани, способствуя приспособлению организма к меняющимся условиям среды. Под рефлексом понимают опосредованный нервной системой ответ на какой-либо раздражитель (внешний или внутренний).
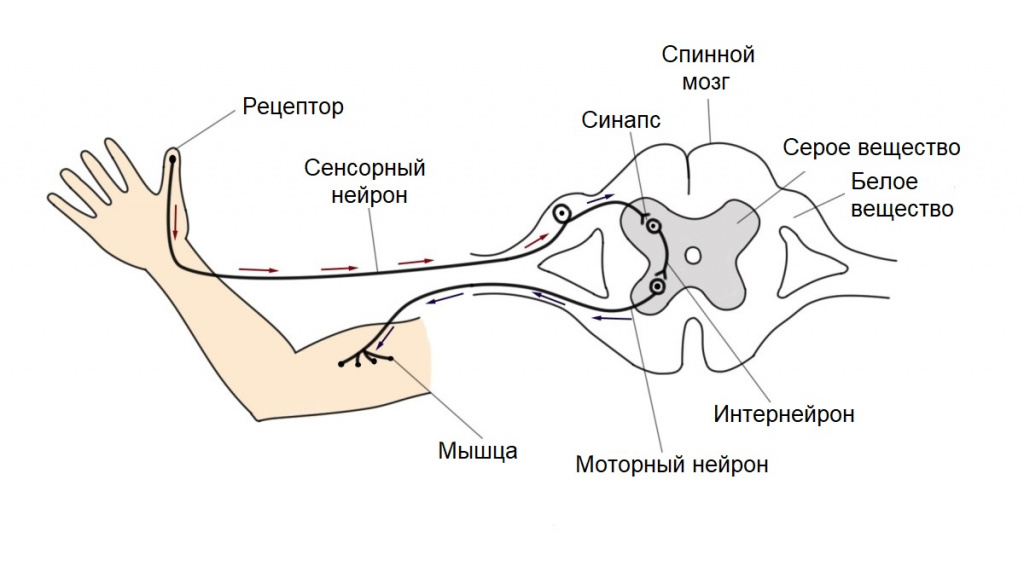
На протяжении жизни человек приобретает одни рефлексы и утрачивает другие. Однако есть группа рефлексов, с которыми мы рождаемся и живем. К их числу относится так называемое ползание мурашек по коже, или пиломоторный рефлекс.
Пиломоторный рефлекс – это непроизвольное сокращение гладкомышечных структур основания волосяного фолликула, в результате которого поднимаются волоски, покрывающие поверхность кожи.
Эволюционно у животных данный рефлекс способствует минимум двум вещам. Во-первых, созданию дополнительной воздушной прослойки между кожей животного и окружающей средой, что дает возможность сохранить тепло и защититься от переохлаждения. Во-вторых, при помощи пиломоторного рефлекса животное принимает более устрашающий вид, что помогает в устрашении врагов.
У человека пиломоторный рефлекс утратил свое былое значение. Тем не менее, мурашки на коже, или как их еще называют «гусиная кожа», не раз возникали у каждого. Чувство появления мурашек на коже является одним из видов парестезии.
Под парестезиями понимают необычное, вычурное чувство, создаваемое тактильными рецепторами при отсутствии их реального раздражения. К другим видам парестезий относят необъяснимое чувство покалывания, жжения и т.д.

Разновидности мурашек по коже
Ощущение мурашек на коже может охватывать всю поверхность тела или возникать лишь на определенном участке, т.е. быть локализованным. В одних случаях оно может быть преходящим, ситуационно обусловленным и не приносящим в связи с этим особого дискомфорта. В других - парестезии длительные и стойко сохраняющиеся, тогда они могут снижать качество жизни и становиться поводом для беспокойства и обращения к врачу.
Возможные причины появления мурашек по коже
В основе возникновения мурашек лежит рефлекторный ответ нервной системы. Рефлекс может запускаться как при раздражении рецепторов – периферических нервных окончаний (например, холодовых рецепторов под действием холодного воздуха или холодной воды), так и при возбуждении структур, находящихся в центральной нервной системе, например в головном мозге.
Это характерно для появления мурашек на коже при возникновении чувства эстетического и иного удовольствия или страха.
При неадекватном возбуждении тех или иных нервных структур у человека также развивается пилоэрекция (поднятие волосков), что характерно для различных заболеваний, сопровождающихся поражением нервной системы. Чаще поражаются периферические нервы, причем, как правило, патологический процесс распространяется от мельчайших ветвей нервов вверх, захватывая все более и более крупные нервные структуры. Поэтому появление парестезий может быть первым симптомом заболевания.
При каких заболеваниях может развиваться чувство ползания мурашек по коже?
В первую очередь, стоит выделить группу заболеваний, сопровождающихся первичным поражением нервных волокон (нейропатии). К ним относятся:
- диабетическая полинейропатия, возникающая при неконтролируемом стойком подъеме уровня глюкозы в крови;
- полинейропатия, вызванная недостатком витаминов и питательных веществ в организме, например железа, витаминов группы В, С;
- токсическая полинейропатия, возникающая под действием токсинов, поступающих в организм извне или являющихся продуктами обмена;
- алкогольная полинейропатия – поражение периферических нервов продуктами обмена этилового спирта, является частным случаем токсической нейропатии;
- аутоиммунные заболевания, сопровождающиеся повреждением нервов за счет аномальной активации клеток иммунной системы против тканей собственного организма;
- демиелинизирующие заболевания, например, рассеянный склероз, характеризующийся разрушением оболочек нервов;
- посттравматическая нейропатия, возникающая вследствие механического воздействия на нервные волокна;
- нейропатия, связанная с дегенеративными изменениями позвоночника, приводящими к сдавлению нервов и нарушению их функционирования;
- наследственные дегенеративные заболевания нервной системы, например, болезнь Шарко–Мари–Тута, одним из симптомов которой являются различные парестезии.
Ряд психических заболеваний имеет одним из своих симптомов появление парестезий.
У больных эпилепсией парестезии часто появляются как составляющий компонент «ауры», т.е. субъективных ощущений, предвещающих скорое развитие эпилептического приступа.
К другим причинам появления мурашек относится, например, нарушение кровообращения в том или ином отделе тела, приводящее к кислородному голоданию тканей.
К каким врачам обращаться при появлении чувства ползания мурашек?
Традиционно диагностикой и лечением парестезий, разновидностью которых является чувство ползания мурашек по коже, занимается врач-невролог , т.к. данный феномен напрямую связан с особенностями функционирования нервной системы. Тем не менее, если причиной поражения нервов является соматическое заболевание, т.е. заболевание внутренних органов, то помимо невролога такой пациент наблюдается у терапевта , эндокринолога , сосудистого хирурга и других специалистов – в зависимости от основного заболевания.
Диагностика и обследования при чувстве ползания мурашек по коже
Причины появления парестезий крайне многообразны, поэтому, придя на прием, нужно быть готовым к тому, что врач будет интересоваться давностью появления чувства ползания мурашек, изменениями в диете, образом жизни, приемом лекарственных средств и добавок, перенесенными инфекционными заболеваниями, путешествиями в другие страны и т.д. После проведения всестороннего клинического исследования будет определена наиболее вероятная причина появления чувства ползания мурашек по коже, и в зависимости от нее пациента направят на дополнительные лабораторно-инструментальные исследования.
-
Общий анализ крови с лейкоцитарной формулой для исключения анемии, инфекционно-воспалительных процессов и др.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Каждый человек в течение жизни хотя бы раз испытывал головокружение – состояние, при котором кажется, что тело и/или окружающая среда вращаются, появляется ощущение неустойчивости, теряется равновесие, нарушается ориентация в пространстве.
Однократное головокружение не является причиной для беспокойства, но если приступы повторяются регулярно, а также становятся продолжительными, сопровождаются другими симптомами (тошнотой, рвотой, учащенным сердцебиением и т. д.) – это повод обратиться к врачу.
Очень важно своевременно выявить причину головокружения, ведь, во-первых, оно может быть симптомом серьезных заболеваний, а во-вторых, головокружения опасны сами по себе, т. к. могут привести к травмам.
- зрительное – с ощущением движения окружающей среды вокруг себя.
Также головокружения разделяют на центральное и периферическое. Периферическое головокружение начинается остро: человек не может стоять без опоры, вынужден сесть или даже лечь. При этом, как правило, возникают тошнота, рвота, повышенная потливость, учащенное сердцебиение, шум в ушах. Центральное головокружение выражено слабее, но отличается длительностью. При этом виде головокружения наблюдаются такие неврологические симптомы, как затуманивание зрения, нарушения тактильной и болевой чувствительности, координации.
Головокружение может возникать по самым разным причинам, в том числе и у вполне здоровых людей: например, при стрессе, в результате плохого питания, частого курения и алкогольной интоксикации, нарушения фокусировки зрения, быстрого нелинейного перемещения (например, на карусели) и т. д.
среди которых антибиотики, диуретики, нестероидные противовоспалительные средства (диклофенак, ибупрофен и др.), противоопухолевые препараты (применяемые для химиотерапии), ингибиторы ангиотензинпревращающего фермента (эналаприл, фозиноприл), антидепрессанты, противомалярийные препараты, блокаторы кальциевых каналов (нифедипин и др.) и т. д.
Чтобы узнать точную причину головокружения, необходимо обратиться к врачу, который проведет первичное обследование и назначит методы дальнейшей диагностики. Следует помнить, что
головокружение может быть симптомом десятка различных заболеваний, диагностика которых требует проведения различных исследований.
Интенсивное вращательное головокружение – типичный симптом заболеваний внутреннего уха (органа, который отвечает не только за слух, но и за равновесие),
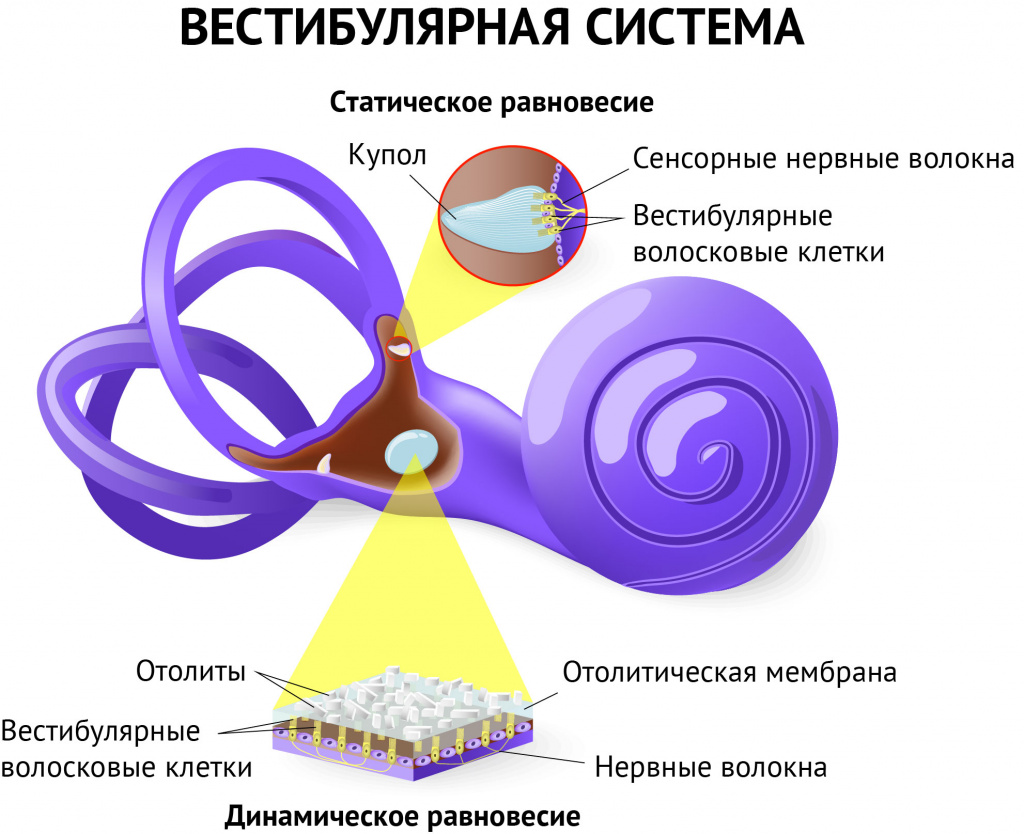
- доброкачественное пароксизмальное позиционное головокружение (ДППГ). Причиной этой патологии является смещение отолитов – мельчайших кристаллов, расположенных на поверхности клеток внутреннего уха, и изменение нормальной гидромеханики жидкостей внутреннего уха. ДППГ проявляется внезапными, кратковременными, сильными головокружениями при изменении положения тела, иногда сопровождаемыми тошнотой и рвотой;
- Болезнь Меньера. Заболевание, при котором наблюдается увеличение объема жидкости во внутреннем ухе и повышение давления в нем. У больного появляются рецидивирующие приступы прогрессирующей глухоты (чаще односторонней), шум в ушах и головокружение. Причины этого заболевания до конца не ясны, но они могут быть связаны с сосудистыми патологиями, последствиями травм (головы, уха), воспалительными и инфекционными болезнями внутреннего уха.
Головокружения могут быть вызваны воспалением (лабиринтит) и травмами (акустической, механической, баротравмой) внутреннего уха.
Головокружение может быть связано с патологиями, при которых нарушается кровоснабжение головного мозга:
- атеросклероз сосудов головного мозга (церебральный атеросклероз) – серьезное заболевание, сопровождаемое образованием атеросклеротических бляшек в сосудах головного мозга и приводящее к нарушению мозгового кровообращения. На ранних стадиях проявляется такими симптомами, как головокружение, повышенная утомляемость, раздражительность, трудности с концентрацией внимания;
- хроническая ишемия головного мозга – заболевание, которое характеризуется прогрессирующим ухудшением кровоснабжения головного мозга. Человек страдает от головокружений, головных болей, нарушений координации, ухудшается память, общее психологическое состояние.
Головокружение может быть связано с новообразованиями (например, невринома слухового нерва и др.), воспалительными поражениями мозжечка и т. д
Головокружение может возникать при различных сердечно-сосудистых патологиях: нарушениях сердечного ритма (аритмии, тахикардии, брадикардии), артериальной гипо- или гипертензии, сердечной недостаточности и т. д.
Головокружения часто встречаются у пациентов с проблемами шейного отдела позвоночника, такими как остеохондроз, протрузии и грыжи межпозвонковых дисков, унковертебральный артроз шейного отдела позвоночника. Головокружение возникает вследствие затруднения поступления крови к головному мозгу из-за сдавливания позвоночных артерий.
Также головокружения могут быть вызваны неврологическими и психическими заболеваниями, такими как болезнь Паркинсона, мигрень, болезнь Альцгеймера, рядом инфекционных заболеваний, анемией (снижением уровня гемоглобина в крови).
Точно диагностировать цереброваскулярные заболевания, приводящие к головокружениям, позволяют ультразвуковое исследование сосудов головного мозга,
Ультразвуковое сканирование, необходимое для определения нарушений кровоснабжения головного мозга.
Мурашки по телу – это один из вариантов парестезии. Возникают при миелопатиях, полинейропатиях, поражении отдельных нервов, некоторых других неврологических заболеваниях. Наблюдаются при варикозе, облитерирующем эндартериите, синдроме Рейно, психических расстройствах, обменных и эндокринных патологиях. Причину симптома определяют на основании данных опроса, физикального обследования, инструментальных и лабораторных диагностических методик. Лечение включает обезболивающие, сосудистые средства, гормоны, спазмолитики, физиотерапию, иногда – хирургические вмешательства.
Общая информация
Мурашки – разновидность парестезии. Могут быть кратковременными или хроническими, охватывать одну или несколько зон (голову, туловище, руки и ноги). Чаще наблюдаются в области конечностей. Кратковременные парестезии являются физиологической нормой, возникают под влиянием внешних факторов, исчезают сразу или через некоторое время после прекращения воздействия. Могут провоцироваться неудобной позой («отлежал» руку или ногу).
Схожий эффект, обусловленный не сдавлением нерва, как при парестезиях, а пиломоторным рефлексом, наблюдается при интенсивных отрицательных или положительных эмоциях, в том числе – вызванных прослушиванием музыки. Последнее явление известно под названием «фриссон». При временном сдавлении нерва из-за неудобного положения тела онемение быстро проходит, боль кратковременная. При пиломоторном рефлексе неврологические симптомы отсутствуют.
Для патологических мурашек на фоне заболеваний характерно наличие сопутствующих неврологических расстройств. В рамках парестезий, наряду с мурашками, наблюдаются покалывание и жжение. Возможны снижение или потеря чувствительности, слабость мышц, парезы. При длительном течении болезни нередко отмечаются трофические нарушения: истончение и сухость кожи, выпадение волос. При некоторых патологиях в тяжелых случаях образуются язвенные дефекты.
Почему возникают мурашки по телу
Миелопатии
Обусловлены дистрофическими изменениями тканей спинного мозга на фоне различных патологий. Локализация и распространенность мурашек и других симптомов определяются уровнем и тяжестью поражения. Парестезии могут сочетаться с парезами, параличами, тазовыми расстройствами. Выделяют следующие миелопатии и причины их развития:
- Спондилогенные: остеохондроз, спондилолистез, спондилоартроз, спондилез, межпозвонковая грыжа (дискогенная миелопатия).
- Ишемические: хронические нарушения спинномозгового кровообращения, тромбоз, атеросклероз, кровоизлияние в спинной мозг.
- Посттравматические: подвывихи, вывихи, компрессионные переломы позвонков, позвоночно-спинномозговые травмы.
- Карциноматозные:паранеопластический синдром у больных раком легкого, лимфогранулематозом, лимфомой, лейкемией и другими онкологическими заболеваниями.
- Инфекционно-воспалительные:болезнь Лайма, нейросифилис, нейроСПИД, остеомиелит, туберкулез.
- Другие: токсические воздействия, последствия лучевой терапии, осложнение люмбальной пункции.
С учетом механизма повреждения наиболее распространенными являются компрессионные миелопатии, которые могут возникать на фоне травм, сосудистых патологий, опухолей, грыж диска и пр.

Полиневропатии
Мурашки нередко становятся одним из первых симптомов полиневропатии, сменяются снижением или потерей чувствительности в сочетании с мышечной слабостью. Характерно симметричное поражение верхних и нижних конечностей по типу «носков» и «перчаток» с последующим распространением нарушений на проксимальные отделы. В зависимости от этиологии выделяют следующие виды полиневропатий:
- Метаболические: печеночная, уремическая, диабетическая, полинейропатия беременных.
- Аутоиммунные: некоторые васкулиты (например, узелковый панартериит), синдром Миллера-Фишера, полиневропатия при паранеопластическом синдроме, в том числе – при POEMS-синдроме.
- Наследственные: синдром Дежерина-Сотта, амиотрофия Шарко-Мари-Тута, болезнь Рефсума.
- Другие: алкогольная, алиментарная, инфекционно-токсическая полинейропатии.
Поражение отдельных нервных стволов и сплетений
Может быть обусловлено травмой, сдавлением нерва в узком костном канале, другими причинами. При невропатии большого затылочного нерва ощущение мурашек наблюдается в зоне затылка. При невропатии шейного сплетения парестезии с шеи и затылка распространяются на надплечье, иногда – верхнюю часть тела. Для синдрома лестничной мышцы типичны жжение и покалывание в руке на стороне поражения.
У больных с проксимальным параличом на фоне плечевого плексита сенсорные расстройства распространяются по наружной стороне плеча и предплечья, с дистальным параличом – по внутренней. При других невропатиях локализация мурашек определяется пораженным нервом:
- Локтевой: мизинец, часть безымянного пальца и область гипотенар.
- Срединный: половина ладони, частично пальцы.
- Лучевой: при сдавлении в подмышечной впадине – задняя поверхность плеча, тыльная сторона предплечья, частично пальцы; при вовлечении нерва в нижней трети плеча, верхней части предплечья и в проекции запястья – тыл кисти и пальцев.
- Седалищный: задняя и наружная поверхность голени, почти вся стопа.
- Наружный кожный нерв бедра: наружная и частично передняя поверхность бедра.
- Бедренный: передневнутренняя часть голени, внутренний край стопы.
- Большеберцовый: задняя поверхность голени, подошва, частично пальцы.
- Малоберцовый: передненаружная часть голени, тыльная поверхность ступни.
Другие неврологические патологии
Мурашки могут становиться следствием черепно-мозговых травм. Иногда возникают после нейрохирургических операций. Наблюдаются при таких патологиях, как:
- Рассеянный склероз. Манифестирует слабостью в ногах, реже – парестезиями и онемением в разных отделах тела. В дальнейшем обнаруживаются мозжечковые и пирамидные нарушения, поражение черепных нервов, парезы, параличи.
- Синдром Гийена-Барре. В дебюте отмечаются слабость мышц, мурашки, жжение и онемение ног. Через несколько часов или дней расстройства распространяются на руки. В тяжелых случаях формируются тетраплегия и дыхательная недостаточность.
- Инсульт. Гемиплегия или гемипарез сочетаются с сенсорными нарушениями в пораженных участках тела. Выявляются тошнота, рвота, цефалгия, нарушения сознания, перекос лица, сглаживание носогубной кладки. Очаговая симптоматика зависит от локализации инсульта.
- Опухоли мозга. Мурашки и другие парестезии определяются при поражении пирамидной системы, наблюдаются у 25% больных. Возможны головные боли, рвота, системные головокружения, спастические парезы, судороги, нарушения психики.
Мурашки, зуд, давление, онемение и покалывание считаются постоянными проявлениями синдрома беспокойных ног. Чаще возникают в области обеих голеней, иногда асимметричные. Беспокоят в ночные часы. Со временем распространяются на бедра, реже – на нижнюю часть тела. Кроме того симптом наблюдается в начальной фазе мигрени с аурой, предшествует некоторым приступам эпилепсии.
Болезни сосудов
У больных варикозом мурашки в ногах, как правило, появляются на стадии субкомпенсации или декомпенсации. Беспокоят после длительного пребывания на ногах, сочетаются с ощущением тяжести, болью, отеком. Симптом также присутствует при облитерирующих заболеваниях нижних конечностей: эндартериите, атеросклерозе, тромбангиите. Возникает уже на начальной стадии, дополняется онемением пальцев, зябкостью, быстрой утомляемостью, судорогами в мышцах.
Синдром Рейно
Пароксизмы при синдроме Рейно включают мурашки, онемение, побеление и похолодание дистальных отделов конечностей, сменяющиеся распиранием, болью и жжением. Вначале приступы длятся несколько минут, потом могут удлиняться до 1 часа. Вызываются следующими патологическими состояниями:
- Ревматические заболевания:ревматоидный артрит, СКВ, склеродермия, васкулиты.
- Иные патологии: сдавление сосудов и нервов, поражение симпатических ганглиев, гематологические и гормональные проблемы.
- Повторяющиеся внешние воздействия: вибрация, охлаждение.
Другие причины
Причиной мурашек по всему телу или в его отдельных областях могут стать:
- Инфекционные болезни. При гриппе, ОРВИ и других острых общих инфекциях симптом обусловлен выраженной гипертермией. При опоясывающем герпесе наблюдается в начальной стадии, сочетается с жжением и зудом по ходу пораженных нервов.
- Изменения эндокринного фона. Парестезии могут свидетельствовать о развитии гипопаратиреоза. Характерны судорожные сокращения мышц, диспепсия, ухудшение сумеречного зрения. Некоторых женщин мурашки по телу беспокоят в период ПМС, беременности и климакса.
- Обменные нарушения. При гиповитаминозе В1 отмечаются мурашки, одышка, сердцебиение, кардиалгии, головная боль, раздражительность. При дефиците кальция обнаруживаются симптомы, схожие с гипопаратиреозом. Низкий уровень магния проявляется парестезиями, тремором, тошнотой, слабостью, снижением аппетита.
- Психические расстройства. При вегето-сосудистой дистонии мурашки могут появляться в любых частях тела, дополняются головокружениями, сердцебиением, одышкой, нарушениями деятельности ЖКТ и другими проявлениями. При неврастении и депрессии определяются на фоне психологического истощения и соматизации переживаний.
- Прием лекарств. Иногда мурашки возникают в ходе лечения противоэпилептическими и антигипертензивными препаратами, изониазидом, офлоксацином, некоторыми другими средствами.
Диагностика
Установление характера патологии находится в ведении врачей-неврологов. При наличии показаний пациентов направляют на консультации к ревматологам, флебологам, сосудистым хирургам, другим специалистам. В рамках опроса устанавливают время первого появления мурашек, частоту возникновения симптома, наличие других проявлений. Программа обследования предусматривает проведение таких процедур, как:
- Общий осмотр. Позволяет обнаружить признаки варикоза (расширенные извитые вены, пастозность, отеки) трофических нарушений (сухость и истончение кожи, потеря волос, дефекты кожного покрова), ухудшения кровоснабжения (ослабление или исчезновение пульсации). При облитерирующих заболеваниях сосудов выполняют специальные функциональные пробы.
- Неврологический осмотр. Специалист оценивает силу мышц, проверяет рефлексы. Определяет распространенность и характер сенсорных расстройств. Выявляет парезы, признаки поражения мозжечка, пирамидной системы, другие нарушения, которые могут указывать на патологию, провоцирующую появление мурашек.
- Электрофизиологические исследования.Электромиография, электронейрография и вызванные потенциалы применяются для диагностики миелопатий, невропатий, полинейропатий, других неврологических болезней. Дают возможность уточнить уровень повреждения, тяжесть поражения нерва.
- Визуализационные методики. В зависимости от предполагаемого заболевания назначают МРТ позвоночника или головного мозга, рентгенографию позвоночного столба, дискографию, миелографию. При подозрении на сосудистые патологии рекомендованы допплерография или дуплексное сканирование сосудов пораженной зоны.
- Другие методы. При миелопатиях выполняют люмбальную пункцию. При подозрении на амилоидную полиневропатию проводят биопсию нерва. При облитерирующих болезнях сосудов информативны капилляроскопия, термография, иные методики.
- Лабораторные анализы. Исследование спинномозговой жидкости помогает установить причину миелопатии, определить наличие воспаления или кровоизлияния. При инфекционной природе болезни выполняют ПЦР-тесты, посев на питательные среды. Для верификации аутоиммунных полинейропатий осуществляют анализ на антитела к GM1-гангликозидам.

Лечение
Консервативная терапия
Лечебную тактику определяют с учетом причины появления необычных ощущений в теле. Применяют следующие методы:
- Миелопатии. Наличие ишемического компонента является показанием к назначению спазмолитиков, сосудорасширяющих средств, препаратов для улучшения микроциркуляции. При инфекционной этиологии показаны антибиотики, при токсической – детоксикационные мероприятия. При всех формах рекомендованы нейрометаболиты и витаминные препараты.
- Полиневропатии. Осуществляют лечение причинной патологии. Для устранения болевого синдрома используют анальгетики, НПВС, трициклические антидепрессанты. В рамках симптоматической терапии применяют витамины группы В, нейротрофические средства. При отдельных формах болезни могут быть показаны введение человеческого иммуноглобулина, прием гормонов, проведение плазмафереза.
- Варикоз. На начальной стадии полезны флеботоники, уменьшение статических нагрузок, использование эластичных бинтов и компрессионного трикотажа. При отсутствии рефлюкса из глубоких вен в поверхностные проводят компрессионную склеротерапию, криосклеротерапию, Foam-form-склеротерапию.
- Облитерирующие поражения сосудов. Необходим отказ от курения. Медикаментозное лечение включат антиагреганты, антикоагулянты, НПВС, антибиотики, глюкокортикоидные средства, спазмолитики. Отмечается эффективность бальнеологического лечения, гипербарической оксигенации.
- Синдром Рейно. Нужно исключить провоцирующие факторы, проводить терапию провоцирующего заболевания. Рекомендованы селективные блокаторы кальциевых каналов, антагонисты кальция, ингибиторы АПФ, антиагреганты. Развившиеся приступы устраняют путем согревания конечностей, при неэффективности вводят спазмолитики.
При большинстве заболеваний с парестезиями в теле показаны физиотерапевтические мероприятия. Могут применяться УВЧ, электрофорез, электростимуляция. Иногда эффективны парафинотерапия, гальванизация, СМТ. Больным назначают рефлексотерапию, массаж, ЛФК. При выраженном нарушении функции конечностей практикуют механотерапию.
Хирургическое лечение
Для устранения парестезий и других симптомов в теле и конечностях проводят следующие операции:
Читайте также:

