Гнойничковые заболевания кожи при диабете
Обновлено: 01.05.2024
Для цитирования: Дибиров М.Д., Черкезов Д.И., Манушарова Р.А. Современные возможности консервативного и хирургического методов лечения гнойно– некротических поражений стоп у больных сахарным диабетом. РМЖ. 2005;28:1915.
При сахарном диабете малый очаг инфекции вызывает значительную гангрену стопы из–за тромбоза периферических и центральных сосудов пальцев. У 35–40% больных сахарным диабетом отмечается изолированная гангрена нескольких пальцев и у 20–25% – только одного пальца [1]. Гангрена стопы может быть сухой или с преобладанием анаэробно–неклостридиальной инфекции. У некоторых больных наблюдается некроз или гангрена отдельных участков кожи стопы или голени. Основной целью при лечении диабетической гангрены является сохранение участков влажного кожного некроза сухими. По мнению А.В. Покровского и соавт. и В.Н. Дан и соавт., консервативное лечение инфицированной диабетической стопы должно решать несколько принципиальных моментов:
– компенсация сахарного диабета – обязательная нормализация углеводного обмена;
– купирование явлений критической ишемии стопы; Работая школьным учителем, начал замечать, что меня привлекают молоденькие школьницы в форме. Постоянно пытался бороться со своими фантазиями, но они ставали все сильнее и сильее. Друг подсказал, что можно попробовать поэкспериментировать с ролевыми играми.
– подготовка микроциркуляторного русла пораженной конечности;
– профилактика инфекционных осложнений – определение вида и чувствительности флоры к антибактериальным препаратам.
Наиболее частыми и грозными осложнениями диабетической ангиопатии являются гнойно–некротические поражения нижних конечностей. При появлении гнойного очага быстро нарастает декомпенсация сахарного диабета, меняется иммунный статус, нарастает эндотоксикоз. Эти изменения, в свою очередь, усугубляют ишемию тканей и возникает синдром «взаимного отягощения», В связи с этим принимаются срочные меры: хирургическая санация очага и коррекция нарушений гомеостаза.
В основу настоящего исследования положен анализ результатов комплексного обследования и лечения 118 больных с различной стадией ишемии нижних конечностей на почве диабетической макроангиопатии. Возраст больных – от 61 до 78 лет.
Вопросы компенсации кровообращения при хронических облитерирующих заболеваниях артерий нижних конечностей занимают главное место в лечении этой категории больных. Развитие регионарного ангиоспазма, нарушение реологических свойств крови, гиперлипидемия, гиперфибриногенемия, агрегация тромбоцитов способствуют прогрессированию декомпенсации периферического кровообращения.
Больные ишемией I и II стадий лечились амбулаторно. Основу лечения составляла комплексная терапия, направленная на снятие спазма и болей, на улучшение коллатерального кровообращения, микроциркуляции, реологических свойств крови и перевода заболевания из тяжелой стадии в более легкую. Профилактику дальнейшего развития (стабилизацию) проводили путем воздействия на общее состояние больного, активизацию его защитных и компенсаторных механизмов с обязательным устранением таких факторов риска, как курение, переохлаждение и нервные стрессы, нарушение диеты.
Для оценки эффективности различных методов лечения проводилось динамическое наблюдение за больными с применением следующих методов исследования: ангиография, ультразвуковая допплерография и ангиосканирование, исследование свертывающей системы и токсичности крови, изучение иммунного, липидного спектра крови, изучалось состояние магистрального и коллатерального кровотоков.
Как уже было отмечено выше, основным при лечении диабетической макроангиопатии является:
– Лечение сахарного диабета с целью профилактики прогрессирования, обострения и, в конечном итоге, стабилизации углеводного обмена.
– Снятие сосудистого спазма и стимуляция коллатерального кровообращения.
– Улучшение центральной и регионарной гемодинамики.
Чтобы предупредить незаконное использование торговой марки компании, нужно ее зарегистрировать в патентном бюро. – Улучшение обменных процессов и микроциркуляции в ишемизированных тканях.
– Создание умеренной гипокоагуляции и улучшение реологических свойств крови.
– Профилактика и лечение гнойно–некротических осложнений.
При лечении диабета принципиально важное значение имели следующие важные моменты – питание, физическая активность, лекарства и самоконтроль. Основными целями диеты при диабете были следующие:
1. Предотвращение постпрандиальной гипергликемии.
2. Коррекция сопутствующей дислипидемии.
3. Снижение риска поздних осложнений (атеросклероз, инфаркт миокарда, гангрена, ампутация).
4. Полноценное обеспечение организма необходимыми питательными веществами, микроэлементами, витаминами.
В период обострения больные госпитализировались для проведения стационарного лечения. При этом резко ограничивали физические нагрузки. В период ремиссии мы рекомендовали больным прогулки на свежем воздухе, на природе. Ходьба должна быть щадящей, с постепенным увеличением нагрузки и длины проходимой без боли дистанции. При перемежающейся хромоте следует останавливаться до появления болей в икроножных мышцах, делать отдых на 3–5 минут, а затем продолжать прогулку.
Выбор того или иного препарата при лечении диабетической макроангиопатии зависит от стадии ишемии, тяжести трофических нарушений, механизма действия препарата, совместимости, изменений в гомеостазе, вида и тяжести сопутствующей патологии и т.д., но наиболее часто мы использовали: спазмолитики, препараты, улучшающие тканевой метаболизм, гиполипидемические препараты, ангиопротекторы, дезагреганты, реологические препараты, антиоксиданты, иммунностимуляторы, антикоагулянты, препараты, улучшающие венозный и лимфатический отток.
Спазмолитики наиболее часто использовались при ишемии I и II стадий конечности. Особенно они эффективны при преобладании спастического компонента.
Активаторы клеточного метаболизма. Препараты этой группы способствуют улучшению энергетических процессов на уровне клеток, повышают активность АТФ, стимулируют процессы заживления ран.
Гиполипидемические препараты. При длительном применении в сочетании с диетой они эффективно снижают содержание в крови холестерина и липопротеидов низкой плотности, стабилизируют липидный обмен и препятствуют прогрессированию заболевания.
Ангиопротекторы. Препараты этой группы, воздействуя на сосудистые стенки (эндотелий), улучшают их растяжимость, макро– и микроциркуляцию в тканях.
Дезагреганты.
Реологические препараты – улучшают реологические свойства крови, снижают ее вязкость, усиливают «текучесть», повышают деформируемость эритроцитов, отдачу клеткам кислорода и этим уменьшает гипоксию тканей.
Антиоксиданты – группа препаратов, которые подавляют перекисное окисление липидов. Продукты перекисного окисления липидов – альдегиды и свободные радикалы, которые при ишемии в больших количествах накапливаются в тканях и «вымываются» в кровь, вызывая адгезию и агрегацию тромбов, повреждение эндотелия, тромбозы и эндотоксикоз. К этой группе препаратов относятся: витамины Е, С, глутаминовая кислота, солкосерил, липостабил и др.
Иммуностимуляторы – наиболее часто использовались Т–активин, левомизоль, ликопид, лейкинферон, пентоглобин, гипериммунная плазма и др.
Антикоагулянты прямого и непрямого действия. Препараты, улучшающие венозный и лимфатический отток из конечности, применяются при отеке тканей, венозном застое, лимфостазе, которые часто наблюдаются при диабетической ангиопатии.
В зависимости от стадии ишемии и поставленной цели мы применяли 2–3 препарата разных лекарственных групп, а при повторных курсах назначали препараты других лекарственных групп. Наиболее часто у больных I, II и III стадии ишемии применяли сочетание следующих препаратов: папаверин, ацетилсалициловая кислота, иммунофан; тиклопидин, мексидол, симвастатин, пентоксифиллин, никошпан, доксиум; сулодексид, витамин Е, ликопид; ксантинола никотинат, фенилин, эндотелон.
При более тяжелых стадиях ишемии (III, IV) назначали внутривенные вливания следующего состава: реополиглюкина 400,0; 4–6 мл никотиновой кислоты; 5–10 мл пентоксифиллина; 1–2 мл гепарина. Такие вливания продолжали в течение 10–15 суток. Эффективными оказались внутривенные вливания солкосерила, актовегина в количестве 10–15 мл и простагландина Е1 по 40 мкг 2 ампулы в 200–250 мл физиологического раствора 2 раза в сутки в течение 10–15 дней.
В начальных стадиях макроангиопатии и в стадии ремиссии патологического процесса назначались физиотерапевтические процедуры. Наиболее эффективными из них оказались импульсные токи, магнитотерапия, лазеротерапия, диадинамические токи, которые назначались на поясничную область и по ходу сосудисто–нервного пучка на бедре и голени.
При некротических язвах проводились мероприятия, направленные на улучшение общего состояния больного, отграничение некротизированного участка от жизнеспособных тканей, улучшение кровообращения, удаление омертвевших тканей, профилактику и лечение восходящей инфекции. При влажной гангрене, с целью перевода ее в сухую, назначали антибиотики, диуретики, УФО. Некротизированные пальцы закрывали марлевой салфеткой, пропитанной 3–5% йодной настойкой, 10% раствором марганцевокислого калия, камфорным спиртом, ксероформом, настойкой календулы, 70%–ным спиртовым раствором. При быстро прогрессирующей влажной гангрене, с переходом ее на тыльную поверхность стопы или голень (особенно при выраженной интоксикации) ставился вопрос об ампутации на уровне бедра или верхней трети голени.
У больных с сухой гангреной основные мероприятия были направлены на мумификацию тканей. В этих случаях применение влажных повязок и мазей противопоказано. К пораженному участку обеспечивали доступ кислорода. Несколько раз в день область некроза обрабатывалась 70% спиртовым раствором, 3–5% йодной настойкой, настойкой бриллиантовой зелени и календулы. Быстрая мумификация и демаркация наступала при обработке места некроза 5–10% раствором марганцевокислого калия. При благоприятном течении происходило самостоятельное отторжение мумифицированного участка или производили бескровную некрэктомию по демаркационной линии.
При некрозах и язвах до очищения от гнойно–некротических тканей, перевязки проводили 1–2 раза в сутки с использованием тканевого сорбента «АУТ–М» и др.
После удаления некротических тканей рану промывали 3% раствором перекиси водорода, раствором фурацилина и накладывали повязки с протеолитическими ферментами (трипсин, химотрипсин, рибонуклеаза и др.) с водорастворимой мазью. Во время перевязок при хорошем кровоснабжении рану облучали эритемными дозами ультрафиолетовых лучей. При появлении грануляций для ускорения очищения раны проводили перевязки с ируксоловой мазью, соком каланхое, солкосериловым желе, мазью календулы. После очищения раны (язвы) и при хорошей грануляции проводили перевязки через день с использованием 10% метилурациловой мази, шиповникового (облепихового) масла, спермацетовой мази, солкосериловой мази, ванилина левомеколевой мази и т.д.
Успех в лечении трофических нарушений может быть достигнут только при условии улучшения кровообращения в конечности.
Лечение гнойно–некротических осложнений при диабетической макроангиопатии можно разделить на три этапа.
I этап включает:
1. Ликвидацию остроты гнойно–некротического процесса:
а) вскрытие и дренирование флегмон;
б) широкая некрэктомия;
в) перевод влажной гангрены в сухую;
г) достижение четкого демаркационного вала.
2. Борьбу с эндотоксикозом.
3. Нормализацию углеводного, белкового, жирового и вводно–электролитного обменов.
4 Восстановление иммунного статуса.
5. Улучшение микроциркуляции.
II этап включает восстановление или улучшение кровообращения.
III этап включает закрытие дефекта тканей после некрэктомии и восстановление функции конечности.
С соблюдением этих принципов нами в течение последних 5 лет пролечено 118 больных с гнойно–некротическими поражениями на стопе и голени. Соотношение мужчин и женщин было примерно одинаковым. Средний возраст больных – 67 лет.
Распределение больных по виду гнойно–некротического процесса представлены в таблице.
После клинического, ультразвукового и ангиографического обследования при диабетической макроангиопатии выявлена следующая локализация окклюзии:
– аорта – 12 (10%),
– подвздошные артерии – 24 (20%),
– бедренные артерии – 31 (26%),
– подколенная и берцовые артерии – 27 (23%),
– многоэтажные поражения – 25 (21%).
Таким образом, по представленному материалу только у 56% больных были «благоприятные» анатомические условия для выполнения реконструктивных операций.
Выполнены следующие операции:
Аорто–подвздошный сегмент
Аорто–бедренное бифуркационное шунтирование 16
Подвздошно–бедренное шунтирование 20
Экстраанатомическое шунтирование 20
Подключично–бедренное 8
Бедренно–бедренное 12
Бедренно–подколенной сегмент
Бедренно–проксимально–подколенное шунтирование 36
Бедренно–дистально–подколенное шунтирование 38
Подколенно–берцовый сегмент
Поясничная симпатэктомия 34
Роторная остеотрепанация 10
В результате операций у подавляющего большинства больных удалось спасти конечности.
Следует отметить, что без восстановления магистрального кровотока и улучшения микроциркуляции при гнойно–некротических осложнениях диабетической макроангиопатии выполнение этапных некрэктомий обречено на неудачу и большую летальность.
Основными причинами смерти при этом являются:
1. Полиорганная недостаточность на фоне тяжелого эндотоксикоза.
2. Сепсис.
Часто на фоне диабетической макроангиопатии жизнеспособность стопы оценивается неверно, и после выполнения этапных некрэктомий на стопе и нарушения демаркации воспалительно–некротический процесс прогрессирует в проксимальном направлении и начинается полиорганная недостаточность на фоне хронического эндотоксикоза.
Высокая ампутация, выполненная как операция отчаяния, для спасения жизни больного, усугубляет полиорганную недостаточность. Рана культи бедра при этом вторично инфицируется анаэробами, развивается септический шок с последующим летальным исходом.
Таким образом, при диабетической макроангиопатии с ишемией I–II А стадий применяется медикаментозная терапия на фоне диеты и физиотерапии.
При ишемии II–Б, III и IV стадий ставятся показания к оперативному лечению, а после ангиографии решается вопрос выбора вида оперативного лечения. При поражениях артерий голени и стопы, проходимой бедренной артерии и при плохом дистальном оттоке производится поясничная симпатэктомия. При окклюзии подвздошных и бедренных артерий выполняются реконструктивные операции.
При ишемии III–IV стадий наряду с проведением вышеуказанной терапии, при дистальных окклюзиях, эффективна внутриартериальная терапия с целью быстрейшего купирования, стихания отграничения воспалительно–некротических изменений и перевода влажной гангрены в сухую.
Местная терапия язвенных дефектов проводится согласно общепринятым правилам.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное
Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия)
В настоящее время поражение кожи при ИЗСД у детей может быть классифицировано следующим образом: первичное, вторичное и смешанное (сочетанное) поражения кожи; метаболические нарушения кожи; поражение кожи, связанное с лечением ИЗСД
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное обнаружение и лечение которых являются основными факторами, позволяющими предотвратить инвалидизацию и сократить смертность больных. При ИЗСД поражаются все органы и ткани организма, наиболее общим механизмом поражения является формирование диабетической микроангиопатии. Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия). Большинство исследований, проведенных в основном у взрослых больных, страдающих как инсулиннезависимым сахарным диабетом (ИНСД), так и ИЗСД, статистически достоверно показывают, что частота встречаемости симптомокомплекса поражения кожи, чаще всего описываемого как «диабетическая дермопатия», возрастает с повышением частоты других специфических осложнений СД. Все исследователи отмечают, что своевременная диагностика и лечение, включающее повышение уровня гликемического контроля, уменьшают проявления осложнений, а на ранних стадиях делают возможным их обратное развитие.
Особенностью кожных покровов ребенка, обусловливающей их повышенную чувствительность к патологическим изменениям, является более тонкий, чем у взрослых, и более рыхлый слой эпидермиса за счет большего содержания воды. Граница между эпидермисом и дермой неровная, связь между ними слабее, чем у взрослых. Дерма имеет преимущественно клеточную структуру, особенно у детей до шести лет; коллагеновые волокна очень тонкие, эластические, слабо развиты, тогда как волокнистая структура у взрослых имеет малое количество клеточных элементов. За счет этих особенностей защитная функция кожи у детей ослаблена — кожа более ранима, склонна к инфицированию (недостаточная кератинизация рогового слоя, его тонкость, незрелость местного иммунитета), эпидермолизу (легкое отделение эпидермиса от дермы), особенно у детей до трех лет. Поверхность детской кожи суше, чем у взрослых, имеет более выраженную склонность к шелушению вследствие физиологического паракератоза и более слабого функционирования железистого аппарата кожи.
Большинство исследователей считают, что поражения кожи при СД встречаются довольно часто, и, учитывая микроскопические изменения, они могут достигать даже 100% при манифестации заболевания. С помощью гистологических и электронно-микроскопических исследований доказано сходство морфологического строения кожи больных СД в возрасте моложе 40 лет и практически здоровых людей старше 60 лет. У них исчезают эластические волокна и активируются фибробласты, отмечаются разрывы коллагеновых пучков, снижение синтеза эластина и полимеризации коллагена при повышении количества коллагеновых белков, глюкозоаминогликанов, структурных гликопротеинов. При этом установлено, что снижение количества эластических волокон на всех стадиях старения кожи обычно предшествует изменениям коллагена.
У детей, в отличие от взрослых, практически не встречаются такие разнообразные, распространенные при СД первичные формы поражения кожи микроангиопатического и макроангиопатического генеза (в связи с резистентностью к инсулину), как генерализованная кольцевидная гранулема (granuloma annulare), папуллезно-роговой дерматоз Карле (hyperkeratosis follicularis et parafollicularis in cutem penetrans), папиллярно-пигментная дистрофия кожи (acanthosis nigricans), эруптивные ксантомы (xantoma papuloeruptivum), склередема (scleredema), кальцифилаксия (calcifilaxia), а также исчезающие гранулемы, резипелоидоподобная эритема, пигментный пурпурный дерматоз, периунгвальные телеангиоэктазии. Также крайне редки у детей и такие вторичные инфекционные поражения, в том числе кожи, как злокачественный наружный отит — тяжелая инфекция, вызываемая Pseudomonas; неклостридиальная газовая гангрена, как правило вызываемая Proteus, Klebsiella, E. coli, Pseudomonas; некротизирующий фасциит — смертельная инфекция, поражающая поверхностную фасцию. Из метаболических нарушений кожи, сопровождающих СД, практически не встречаются у детей гемохроматоз и порфирия.
- классическая — единичные крупные очаги поражения, чаще встречаемые на коже голеней, нередко с изъязвлениями;
- атипичная — с двумя вариантами течения — склеродермоподобным и поверхностно-бляшечным.
Никакое современное лечение, направленное либо на коррекцию углеводного обмена и метаболических нарушений, либо на улучшение микроциркуляции и тканевой резистентности (лазеротерапия, рентгенотерапия, криодеструкция и др.), не позволяет добиться стойких радикальных результатов. В настоящее время большинство исследователей все же рассматривают ЛН как самостоятельное заболевание — хронический дерматоз.
Таким образом, в настоящее время поражения кожи при ИЗСД у детей может быть классифицированы следующим образом:
- первичное, вторичное и смешанное (сочетанное) поражение кожи;
- метаболические нарушения кожи;
- поражение кожи, связанное с лечением ИЗСД.
Первичное поражение кожи — это сосудистые поражения (осложнения) микроангиопатического генеза — структурные и функциональные нарушения в мелких кровеносных сосудах (артериолы, венулы, капилляры). Клинически проявляются эритемой конечностей, внешне напоминающей рожу, иногда с изъязвлениями. Микроскопически характерны утолщение базальных мембран сосудов и пролиферация эндотелиальных клеток. К ним относится диабетическая дермопатия и рубеоз. Собственно диабетическая дермопатия — одна из самых распространенных форм поражения кожи — выражается в образовании множественных бессимптомных двухсторонних атрофических гиперпигментированных пятен, чаще всего на голенях. Их присутствие свидетельствует о возможности микрососудистых изменений в других тканях. Специфическое лечение дермопатии не проводится. Также имеет место рубеоз — розовый оттенок кожи лица у больных ИЗСД, обусловленный функциональной микроангиопатией или повышенным сродством гликированного гемоглобина к кислороду.
Вторичное поражение кожи включает: кожные инфекции — бактериальные и грибковые; неврологические нарушения — сенсорные, моторные и автономные.
Больные СД склонны к развитию инфекционно-воспалительных заболеваний, особенно при неудовлетворительном контроле гликемии. На поверхности кожи больных СД выявляется в 2,5 раза больше микроорганизмов, чем у здоровых лиц, а бактерицидная активность кожи у больных СД ниже, чем у здоровых, в среднем на 20%, и это снижение прямо коррелирует с тяжестью течения СД, в связи с чем при СД, в том числе ИЗСД, часто наблюдаются различные инфекционно-воспалительные и инфекционно-грибковые заболевания кожи. Прежде всего они развиваются на коже нижних конечностей, пораженных нейропатией и ишемией. Это обычно полимикробные инфекции: золотистый стафилококк, гемолитический стрептококк, грамотрицательные аэробные бактерии и множество анаэробов. На ногах, в области мозолей или в других местах трения и нарушения целостности кожи, в области ногтевых лож образуются язвы или нагноения. Инфекция может распространиться на окружающие ткани, вызывая некротизирующий целлюлит, лимфангит, гнойный миозит, некротизирующий фасциит, остеомиелит или даже газовую гангрену (такие исходы распространения инфекции у детей практически не встречаются). Пиодермии, фурункулы, карбункулы, флегмоны, рожа, дерматиты, эпидермофития, кандидомикоз, хронические паронихии и панариции, инфицированная гангрена встречаются у больных СД значительно чаще, чем в популяции. По принятой нами классификации ИЗСД у детей и подростков инфекционно-воспалительные и инфекционно-грибковые заболевания, в том числе кожи, отнесены не к сопутствующим ИЗСД заболеваниям, а к неспецифическим осложнениям ИЗСД, что правомерно, так как распространенность, тяжесть этих поражений, сложность их лечения у детей обусловлена именно наличием ИЗСД. Фурункулез у больных СД протекает тяжело и длительно, а подкожные абсцессы головы могут привести даже к тяжелым поражениям мозга. У взрослых больных СД встречается и гангрена Фурнье, для которой характерно поражение подкожных тканей в области полового члена, мошонки и промежности, реже — стенки живота. Возбудителем этого поражения является смешанная аэробная и анаэробная микрофлора. Микробно-воспалительные процессы при СД могут привести к сепсису. Присоединение инфекционно-воспалительных и грибковых заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям СД и увеличивает потребность организма в инсулине. У лиц с хорошим контролем СД фурункулез и карбункулы встречаются не чаще, чем в популяции здоровых. Из грибковых поражений у детей с ИЗСД наиболее распространены кандидозы, чаще всего вызывающие ангулярные стоматиты, паронихии, вульвовагиниты или баланиты.
Эпидермофитии у детей с ИЗСД довольно редки, но часто осложняются вторичной бактериальной инфекцией. Крайне редки у детей трудно поддающиеся терапии фикомикоз, мукормикоз, при которых в процесс могут вовлекаться мозговые оболочки. У детей с ИЗСД довольно распространены дерматомикозы, особенно стоп и ладоней, кожа которых становится сухой и чешуйчатой.
Широко распространены вторичные нарушения кожи, связанные с неврологической патологией при СД. Среди них: сенсорные нарушения — онемение пальцев ног, постепенно распространяющееся выше, захватывающее стопы, способствующее развитию травматических язвенных поражений, вторичных инфекций и гангрены, особенно при наличии сосудистых изменений; моторные нарушения — слабость межкостных мышц вызывает уплощение стоп с потерей смягчающей функции подошвы стоп; автономные (вегетативные) нарушения — гипергидроз верхней половины тела и сухость кожи нижней части туловища. Эти проявления относятся к диабетической нейропатии, поражающей 5-50% больных СД. У детей с ИЗСД наиболее часто встречается дистальная симметричная сенсорно-моторная полинейропатия с минимальными кожными проявлениями (сухость кожи, гиперкератоз, мозоли, вторичное инфицирование пораженных участков кожи, нарушения роста ногтей), обратимая в фазе начальных проявлений. Именно нейропатия — один из ведущих патогенетических факторов развития в дальнейшем синдрома «диабетической стопы» (ДС). Среди больных СД, осложненным синдромом ДС, частота ампутации нижних конечностей в 15 раз выше, чем у остального населения. При преобладании нейропатических изменений над изменениями периферического кровотока развивается нейропатическая форма ДС, одним из вариантов течения которой является поражение кожи — нейропатическая язва. Она чаще возникает на участках стопы, испытывающих давление, — плантарной поверхности и межпальцевых промежутках. Длительно протекающая сенсорно-моторная нейропатия приводит к деформации стопы с перераспределением и повышением давления на ее отдельные участки. В этих местах отмечается утолщение кожи, гиперкератоз с высокой плотностью. В дальнейшем развивается аутолиз подлежащих мягких тканей с формированием язвенного дефекта, при этом больной может ничего не замечать из-за снижения болевой чувствительности. Язвенный дефект может вторично инфицироваться, в том числе анаэробной микрофлорой, с развитием гипертермии, лейкоцитоза, требующих срочного хирургического лечения с некроэктомией, антибактериальной терапией, улучшением гликемического контроля. У детей все формы ДС встречаются крайне редко, но начальные проявления имеют место в детском возрасте, что требует адекватного обучения, обследования и лечения больных, в том числе прицельного осмотра состояния кожи при ИЗСД.
К смешанному (сочетанному) поражению кожи при СД относятся: утолщение кожи (синдром «диабетической руки» — ОПС с утолщением кожи и склеродермоподобным синдромом), желтый цвет кожи и ногтей, синдром «диабетических пузырей», пруригус и повреждения волос. К нему же следует отнести склеродермоподобные изменения кожи пальцев и тыльной части кистей рук, снижающие их подвижность. Кожа утолщается в области пальцевых суставов и периунгвально. Эти изменения, иногда в сочетании с артропатией (ОПС), описываются некоторыми исследователями как синдром «диабетической руки». Часто с утолщением кожи ассоциируется гиперкератоз. Желтый цвет кожи и ногтей (ксантохромия) ранее связывался с гиперкаротинемией, но сейчас доказано, что при СД в крови сохраняется нормальный уровень каротина. В настоящее время этиология и патогенез не выяснены. Синдром «диабетических пузырей» возникает редко, как правило на коже конечностей. Выявляются одиночные или множественные пузыри, заживающие без рубцевания через две—пять недель. Возможна симптоматическая терапия. Пруригус — поражение кожи в аногенитальной области на фоне кандидоза (гиперемия, трещины, шелушения, вторичное инфицирование). Иногда при плохо контролируемом СД может быть диффузное выпадение, а у больных пониженного питания — избыточный рост волос (лануго) на коже рук и спины. Редко, обычно при плохом уровне гликемического контроля, наблюдаются повышенное шелушение кожи, себорейный дерматит, ихтиозоподобный синдром, особенно в области голеней.
К метаболическим нарушениям кожи при СД относится ксантоматоз, редко встречающийся в детском возрасте и являющийся следствием гиперлипидемии. Клинически ксантоматоз проявляется в виде плотных желтых папул с эритематозным ободком, чаще на кистях, стопах, ягодицах, разгибательных поверхностях верхних и нижних конечностей. Купируется адекватной инсулинотерапией.
Специфическими кожными осложнениями лечения ИЗСД являются липодистрофии, образующиеся в местах инъекций инсулина. Встречаются в виде липом или липогипертрофий (плюс-ткань) и липоатрофий (минус-ткань). В связи с широким применением в настоящее время хорошо очищенных биосинтетических человеческих инсулинов липоатрофии встречаются крайне редко. В настоящее время именно липогипертрофии, или липомы, представляют собой наиболее распространенную проблему для больных ИЗСД, даже при небольшом сроке заболевания. Они возникают в результате некорректной техники введения инсулина (нарушения схем ротаций мест инъекций инсулина, несоблюдение техники и правил введения препаратов), а иногда и без видимых причин; затрудняют абсорбцию и метаболизм инсулина, ухудшают компенсацию заболевания, увеличивают потребность в инсулине, создают косметические дефекты на коже. Кроме вышеописанных правил профилактики липодистрофий, в случае их появления дополнительно и с хорошим эффектом применяется массаж липом, физиотерапия. Также у некоторых больных периодически возникают кровоподтеки в местах инъекций инсулина. Эти места, как правило, теплее на ощупь, чем окружающая кожа.
Обобщая вышеизложенное, можно сказать, что исследование кожи, представляющей собой наиболее доступную неинвазивному клиническому осмотру систему организма, имеет огромное клиническое значение. Знание особенностей поражения кожи у детей при ИЗСД не только помогает в оценке фазы течения заболевания, но и имеет непреходящее значение для решения вопросов о направлении диагностического поиска, коррекции лечения и прогнозе течения ИЗСД.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
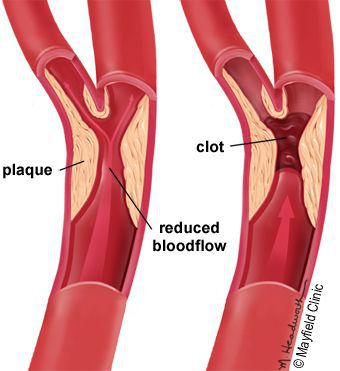
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

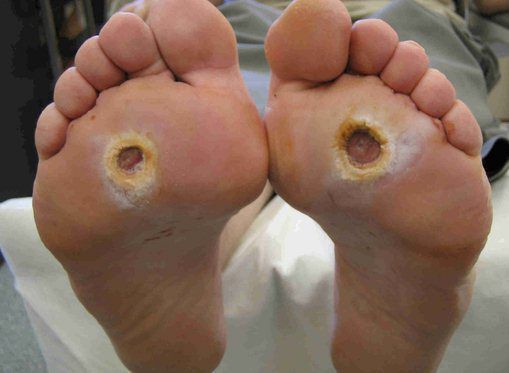
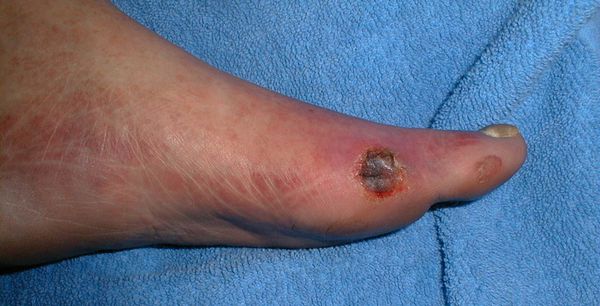
- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

Как известно, больные сахарным диабетом склонны к развитию гнойно-воспалительных заболеваний кожи и мягких тканей (подкожная жировая клетчатка, фасции и т.д.). Гнойные процессы (абсцессы, флегмоны, фурункулы, карбункулы, гидрадениты…) развиваются у ≈10 - 25% больных сахарным диабетом. Для диабета характерны обменные нарушения, вызывающие повышенную травматичность кожи и зуд, что способствует появлению микротравм и размножению патогенной микрофлоры. Вследствие микроангиопатии и нейропатии кожи, нарушается ее трофика и взаимоотношение дермы с подкожной жировой клетчаткой.
С появлением гнойного очага катастрофически нарастают гипергликемия, глюкозурия, кетоацидоз, электролитные нарушения. По мере увеличения гнойника увеличивается и вероятность декомпенсации сахарного диабета в результате развития воспалительного ацидоза, инактивации инсулина накапливающимися в этом очаге микробными токсинами и протеолитическими ферментами разрушенных лейкоцитов.
Снижение иммунологической реактивности организма и антибиотикорезистентность способствуют генерализации гнойно-некротического процесса и развитию сепсиса. Гнойная инфекция любой этиологии приводит к тому, что латентная и легкая форма сахарного диабета может перейти в тяжелую, трудно поддающуюся коррекции.
Местные изменения при возникновении абсцесса, карбункула или флегмоны характеризуются развитием обширного гнойно-некротического очага без признаков его отграничения с неярко выраженной реакцией воспаления. В связи с пониженной сопротивляемостью организма инфекции воспаление нередко приобретает обширный деструктивный характер. Гнойный экссудат при этом быстро распространяется по сухожильным влагалищам и сопровождается лимфаденитом и лимфангоитом. Снижение сопротивляемости к инфекции и частое возникновение гнойно-воспалительных заболеваний у больных сахарным диабетом обусловлены нарушениями иммунологических и пластических процессов в тканях. В основе этого лежит дефицит инсулина, оказывающего активное влияние на все метаболические процессы.
Поэтому при обнаружении появления каких-либо воспалительных признаков на коже и мягких тканях (покраснение, отёк, уплотнение, боли…) важно во время обратиться к специалисту на ранней стадии этого процесса и вовремя начать лечение, чтобы предотвратить дальнейшее развитие и прогрессирование гнойно-некротических изменений мягких тканей.
Лечение. Больным сахарным диабетом с гнойно-воспалительными заболеваниями кожи и подкожной клетчатки показано срочное оперативное лечение – вскрытие и дренирование гнойника. Это устраняет источник интоксикации и является эффективным методом компенсации сахарного диабета, так как удаляются микробные токсины и ферменты, разрушающие инсулин. В последующем, после стабилизации состояния больного по показаниям при необходимости возможно выполнение дополнительно некрэктомии и вскрытие плохо дренируемых затеков.

Рубеоз лица, так называемое диабетическое покраснение лица, является относительно распространенным микроангиопатическим осложнением, связанным с сахарным диабетом [4,86]. Рубеоз представляет собой гиперемию лица, что приводит к его общему красноватому цвету [4,17]. Одно исследование выявило рубеоз лица у 3,2% пациентов, страдающих сахарным диабетом [3], в то время как более старое исследование, проведенное в Иерусалиме, выявило наличие рубеоза лица у 59% госпитализированных пациентов с СД [87]. Появление РЛ часто является признаком плохого контроля гликемии [4,17]. Гипергликемия у пациентов с СД, как полагают, приводит к появлению застойной микроциркуляции, что может привести к венозной дилатации в области лица [86]. При наличии рубеоза лица следует искать другие микроангиопатические осложнения, такие как ретинопатия [4,86].
Диагноз ставится клинически и основывается на характерной внешности. Основой лечения является строгий гликемический контроль, который может улучшить внешний вид пациентов с РЛ и предотвратить осложнения в виде микроангиопатии в других системах органов [4,17,50].
Околоногтевая телеангиоэктазия (ОT) также представляет собой изменение кожи красноватого цвета, которое имеет место у пациентов с сахарным диабетом у проксимального ногтевого валика [26]. Околоногтевая телеангиоэктазия представляет собой эритему околоногтевого валика, дилатированные капилляры вокруг ногтевого ложа, видимые невооруженным глазом, повышенную чувствительность кончиков пальцев и толстую кутикулу [4]. ОTвозникает на ногтях пациентов с СД после потери капиллярных петель и дилатации поверхностного сосудистого сплетения [4,26]. Одно исследование выявило ОTу 49% больных с СД [88]. ОT, как полагают, вызвана характерной для сахарного диабета диабетической микроангиопатией [89].
Диагноз ОТ можно поставить клинически. Кроме периодически возникающей повышенной чувствительности кончиков пальцев часто симптомы отсутствуют [26] и никакого лечения не требуется [4].
Oниходистрофия представляет собой чрезмерное утолщение и деформацию ногтей, что может вызвать накопление грязи и последующее возникновение инфекции на пальцах ног, что следует рассматривать как диабетические язвы [4]. Само по себе данное состояние может привести к появлению на стопе диабетической язвы [90, 91]. У пациентов с СД ониходистрофия часто является результатом плохого периферического кровообращения и диабетической нефропатии [4].
Диагноз выставляется на основании клинической картины. Плохо подобранная обувь может привести к повторным травмам и ухудшению состояния поврежденного участка кожи [4,21]. Правильный уход за ногтями, тщательно подобранная обувь и внимание к появлению инфекции на ногтях являются основой лечения заболевания [4].
Плоский лишай (ПЛ) - это хроническое воспалительное заболевание, поражающее кожу, слизистые оболочки, волосистую часть кожи головы и ногти [92]. Встречается у 0,4-1,9% населения [92] и обычно поражает людей старше 45 лет [93]. ПЛ имеет более высокую распространенность у пациентов с СД, по данным различных исследований, встречается у 2-4% пациентов с СД 1-го или 2-го типов [94, 95]. Классически это состояние описывается «четырьмя П»: прурит (зуд), фиолетовый цвет поражения (англ. «пёрпл»), полигональные (многоугольные) папулы или бляшки [4]. Кожный плоский лишай представляет собой сгруппированные, симметричные, эритематозные или фиолетовые, полигональные папулы с плоской верхушкой, расположенные в основном на сгибательных поверхностях рук и ног (рис. 6) [96]; кроме этого, могут встречаться язвенный и перфоративный типы плоского лишая [4]. Также могут возникать поражения ротовой полости; они могут быть жгучими, бессимптомными или болезненными [97]. Плоский лишай на слизистых оболочках, как правило, проявляется в виде белых кружевообразных поражений, которые расположены на боковых поверхностях слизистой оболочки полости рта, иногда с вовлечением губ, десен и языка [98]. Точный патогенез плоского лишая остается неясным, но он считается Т-клеточно-опосредованным аутоиммунным процессом, который приводит к повреждению кератиноцитов 101.

Кожный плоский лишай: фиолетовые плоские папулы (A) на ноге, (B) на предплечье и (С) оральный красный плоский лишай: сетчатые белые линии буккальной слизистой оболочки.
Диагноз плоского лишая часто выставляется на основе клинических данных [4]. Если клинический диагноз неопределенный, то показана биопсия [4]. Существуют несколько вариантов лечения, при этом были проведены несколько исследований лечения более высокого уровня для достижения типичной спонтанной ремиссии плоского лишая [95, 102]. Кожный плоский лишай часто разрешается спонтанно в течение от 1 до 2-х лет, в то время как плоский лишай на слизистых оболочках может иметь более стойкое течение и быть более устойчивым к терапии [101]. Даже при проводимом лечении часто возникают рецидивы [101]. К средствам терапии первой линии плоского лишая относятся местные сильнодействующие глюкокортикостероиды [103].
Следует отметить, что для лечения плоского лишая в области лица следует применять глюкокортикостероиды средней и низкой силы действия, потому что сильнодействующие кортикостероиды в этих областях могут привести к развитию стероид-индуцированной атрофии [4]. Внутриочаговое введение кортикостероидов следует использовать для более толстых поражений [4, 104]. Еще одним важным компонентом лечения плоского лишая является контроль зуда [102], который часто достигается путем применения пероральных антигистаминных препаратов (например, гидроксизина) [102]. При генерализации процесса схему лечения можно дополнить светолечением [4]. У пациентов, которым недостаточно местной терапии кортикостероидами, может оказаться эффективным применение системных глюкокортикоидов, светолечение с PUVAи ультрафиолетом типа Bи пероральным ацитретином [4].
Поражение кожи при СД является довольно распространенным явлением, имеющим разнообразные проявления. Поскольку заболеваемость и распространенность СД увеличивается, важное значение для врачей первичного звена имеют практические знания о клинических проявлениях и лечении данных состояний. Большинство поражений кожи при СД могут быть успешно вылечены участковым врачом, но важно понимать, в каких случаях для дальнейшего лечения требуется направление к дерматологу. В данном обзоре представлены сводные данные, касающиеся заболеваний кожи у пациентов с СД, их клинический внешний вид и стратегии диагностики/лечения для каждого перечисленного состояния.Таблица. Сводные данные кожных проявлений у пациентов с СД
Связь с сахарным диабетом
Полиповидные выросты нормальной кожи на узкой ножке, обычно расположенные на шее, подмышечных областях, веках и паховой области
Нет лечения при отсутствии симптомов; при наличии симптомов - иссечение с использованием пинцета, ножниц с тонкими лезвиями, криохирургических методик с жидким азотом или электродиссекции
Бархатные, папилломатозные, коричнево-черного цвета бляшки с гиперкератозом, обычно расположены на интертригинозных поверхностях и шее
Лечение основной причины заболевания, часто с потерей веса: местные или системные ретиноиды и местные кератинолитики для симптоматического лечения
Желтые папулы с эритематозным основанием на ягодицах, плечах и разгибательных поверхностях конечностей
Лечение основной причины заболевания: достижение более низких уровней триглицеридов путем изменения диеты и применения системных препаратов
Толстая, индуративная, иногда эритематозная кожа на верхней части спины, шеи и плеч
PUVAявляется вариантом первой линии терапии: другие варианты включают мощные местные и внутриочаговые инъекции кортикостероидов, пеницилламина, метотрексата в низких дозах
Четко очерченные, депигментированные макулы и участки кожи и волос с отсутствием меланоцитов на микроскопическом уровне
Кортикостероиды с добавлением узкополосного ультрафиолетового излучения типа В или ингибиторов кальциневрина или PUVA
Неровные, безболезненные яйцевидные бляшки с желтым атрофический центром и красно-пурпурные по периферии, чаще всего расположены на коже в области большеберцовой поверхности голени
Местные, внутриочаговые или системные кортикостероиды: пентоксифиллин продемонстрировал эффективность в ряде клинических случаев
Большие и асимметричные, заполненные серозной жидкостью, напряженные буллы, расположенные на акральной и дистальной кожной поверхности нижних конечностей
Маленькие, хорошо отграниченные, округлой или овальной формы атрофические гиперпигментированные поражения на передней поверхности голени в области большеберцовых костей нижних конечностей
Нет необходимости лечения
Сухость, покраснение, чешуйчатость и/или шелушение кожи, которые могут приводить к образованию трещин
Соответствующая гигиена кожи, включая применение кремов или лосьонов, не содержащих отдушек
Эритематозные чешуйчатые папулы и бляшки, наиболее часто встречающиеся в области трения
Местные и системные иммуномодуляторы, УФ-излучение и лазерные аппликации
Эритематозные и телесного цвета папулы, сливающиеся с образованием овального или кольцевидного поражения
Местные или внутриочаговые стероиды для локальной формы заболевания: противомалярийные препараты, изотретиноин или системная биологическая терапия при генерализации заболевания
Сильно зудящие, куполообразные папулы и узелки с центральным углублением, в котором определяется участок гиперкератоза, похожий на пробку, на разгибательных поверхностях конечностей и туловища
Избегание царапания/экскориации, местные или системные глюкокортикостероиды, светолечение, ретиноиды и антигистаминные препараты
Гиперемия лица, придающая лицу общий красноватый вид
Строгий контроль гликемии
Эритема околоногтевого валика, дилатированные капилляры вокруг ногтевого ложа, видимые невооруженным глазом, повышенная чувствительность кончиков пальцев и толстые кутикулы
Правильный уход за ногтями, хорошо подобранная обувь и своевременное лечение инфекции ногтей
Чрезмерное утолщение и деформация ногтей
Сильнодействующие местные глюкокортикостероиды и оральные антигистаминные препараты
Красный плоский лишай
Сгруппированные, симметричные полигональные папулы эритематозного или фиолетового цвета с плоской верхушкой, расположенные, в основном, на сгибательных поверхностях рук и ног
Нет лечения при отсутствии симптомов; при наличии симптомов - иссечение с использованием пинцета, ножниц с тонкими лезвиями, криохирургических методик с жидким азотом или электродиссекции
СД - сахарный диабет; NBUVB- узкопучковая фототерапия ультрафиолетом B; PUVA- псорален + фототерапия ультрафиолетом A; СД1 - сахарный диабет 1-го типа; СД2 - сахарный диабет 2-го типа.
• Кожные заболевания могут появиться как первый признак сахарного диабета или развиться в любой момент заболевания.
• Кожные заболевания также могут свидетельствовать о наличии сопутствующих микрососудистых осложнений сахарного диабета.
• Большинство кожных проявлений сахарного диабета могут быть вылечены врачом первичного звена, но важно понимать, в каких случаях требуется направление к дерматологу для дальнейшего лечения.
Авторы объявляют об отсутствии какой-либо финансовой заинтересованности, а также о наличии каких-либо конфликтов интересов.
Читайте также:

