Глюконат кальция в уколах при розацеа
Обновлено: 19.04.2024
Розацеа – хроническое воспалительное заболевание с распространенностью от 0,5% до 18%. Розацеа чаще встречается у лиц северного и западноевропейского происхождения, реже в других этнических группах. По некоторым данным, около 4% пациентов с розацеа имеют
Abstract. Rosacea is a chronic inflammatory disease with a prevalence of 0.5% to 18%. Rosacea is more common in people of northern and Western European origin, less common in other ethnic groups. According to some data, about 4% of rosacea patients are of African, Latin American or Asian origin. Women are found on average a third more than men. Rosacea usually manifests in patients aged 30-50 years. However, it can occur in childhood with a family history of rosacea, persist and progress into adulthood. Rosacea is chronic, can develop from erythema, telangiectasia to rhinophyma, and also cause eye damage. The classification of rosacea includes four subtypes and a variant of granulomatous rosacea. Adverse trigger factors of rosacea are endocrinological, pharmacological, immunological, infectious, climatic, thermal and alimentary factors. Skin with rosacea is most sensitive to temperature changes, especially to heat. Clinical trigger factors that contribute to rosacea outbreaks or disease progression are associated with increased stress of the endoplasmic reticulum, which indicates a birth defect predisposed rosacea patients to increased stress of the endoplasmic reticulum and pathologies associated with it. Numerous factors are involved in the pathogenesis of rosacea, such as impaired barrier function of the epidermis, inflammation mediated by cathelicidin antimicrobial peptide, vascular reactivity disorders, increased innate immunity, neurogenic inflammation, angiogenesis, fibrosis and hypercolonization of demodex mites. Rosacea requires an interdisciplinary approach consisting of adequate general measures, local and/or systemic therapy, physical methods for the targeted treatment of various symptoms. The choice of treatment method depends primarily on the severity of the disease and varies from avoiding factors that can provoke an exacerbation of the disease to the use of surgical intervention to correct hypertrophied soft tissues of the nose (rhinophymes). Prevention of factors provoking rosacea and proper skin care such as sunscreens and moisturizers are important steps in the treatment and prevention of rosacea patients. For citation: Ayupova K. R., Yusupova L. A. The current state of the rosacea problem // Lechaschi Vrach. 2022; 5-6 (25): 30-33. DOI: 10.51793/OS.2022.25.6.005
Резюме. Розацеа – хроническое воспалительное заболевание с распространенностью от 0,5% до 18%. Розацеа чаще встречается у лиц северного и западноевропейского происхождения, реже в других этнических группах. По некоторым данным, около 4% пациентов с розацеа имеют африканское, латиноамериканское или азиатское происхождение. Женщин встречается в среднем на треть больше, чем мужчин. Розацеа обычно возникает у пациентов в возрасте 30-50 лет, однако может встречаться у детей с семейным анамнезом розацеа, сохраняясь и прогрессируя во взрослом возрасте. Розацеа протекает хронически, может развиваться в разных формах – от эритемы и телеангиэктазии до ринофимы, а также вызывать поражение глаз. Классификация розацеа включает четыре подтипа и вариант гранулематозной розацеа. Неблагоприятными тригерными факторами розацеа являются эндокринологические, фармакологические, иммунологические, инфекционные, климатические, термические и алиментарные. Кожа с проявлениями розацеа наиболее чувствительна к перепадам температуры, особенно к жаре. Клинические триггерные факторы, которые способствуют вспышкам розацеа или прогрессированию заболевания, связаны с усиленным стрессом эндоплазматического ретикулума, что указывает на врожденный дефект у пациентов, предрасположенных к розацеа, к повышенному стрессу эндоплазматического ретикулума и патологиям, связанных с ним. В патогенезе розацеа участвуют многочисленные факторы, такие как нарушение барьерной функции эпидермиса, воспаление, опосредованное кателицидиновым антимикробным пептидом, нарушения сосудистой реактивности, усиление врожденного иммунитета, нейрогенное воспаление, ангиогенез, фиброз и гиперколонизация клещами демодекса. Розацеа требует междисциплинарного подхода, состоящего из адекватных общих мер, местной и/или системной терапии, физиотерапевтических методов для целенаправленного лечения различных симптомов. Выбор метода лечения зависит в первую очередь от тяжести заболевания и варьирует от избегания факторов, способных спровоцировать обострение заболевания, до применения хирургического вмешательства с целью коррекции гипертрофированных мягких тканей носа (ринофимы). Предотвращение факторов, провоцирующих розацеа, и надлежащий уход за кожей (солнцезащитные кремы и увлажняющие средства) являются важными этапами лечения и профилактики пациентов розацеа.
Розацеа является наиболее распространенным хроническим воспалительным дерматозом, развивающимся под влиянием генетических и средовых факторов, характеризующимся выраженным поражением центральной части лица с преходящей или персистирующей эритемой, воспалительными папулами, пустулами, телеангиэктазиями и гиперплазией соединительной ткани [1, 2]. Распространенность заболеваемости во всем мире достигает 18%, особенно в популяциях с преобладающим кельтским типом, как, например, в Ирландии [3]. Женщины и мужчины страдают в равной степени. В то же время имеются данные о том, что женщины страдают этим заболеванием чаще, чем мужчины, однако у последних в большей степени наблюдаются фиматозные изменения, особенно ринофима [4, 5]. В более молодом возрасте часто первыми признаками заболевания являются гиперемия и эритема, а телеангиэктазии в качестве начальных очагов розацеа наблюдаются в более старшем возрасте [6]. У ряда пациентов розацеа усиливается инвазией демодекса, эрадикация которого облегчает симптомы розацеа, вероятно, предотвращая образование провоспалительных цитокинов [7]. Нередко может осложняться вторичной инфекцией. Пиодермия считается самым часто встречаемым дерматозом среди всех кожных болезней [8]. При центрально-лицевой локализации розацеа часто встречающимся тяжелые психосоциальные симптомы, включая снижение самооценки и проблемы в общении. Недавние эпидемиологические исследования подтверждают эти клинические наблюдения и свидетельствуют о значительном психологическом бремени и снижении качества жизни пациентов с розацеа [9, 10].
Факторы, участвующие в патофизиологии розацеа, включают повышенную активность сальных желез на лице, а также нарушения нервной и сосудистой реакции на раздражители. Многочисленные триггеры (ультрафиолетовые лучи, жара, острая пища и алкоголь) инициируют или усугубляют клинические проявления розацеа [7]. Светлокожие люди кельтского или североевропейского происхождения генетически предрасположены к розацеа. У пациентов с генетической предрасположенностью имеется рецептор, опосредующий неоваскулярную регуляцию. При воздействии триггеров происходит высвобождение нейропептидов, что приводит к рекрутированию провоспалительных клеток в кожу с развитием гиперемии и отека [7].
Розацеа может быть инициирована или усугублена различными эндогенными и экзогенными триггерными факторами, включая жару, сильный холод, ультрафиолетовое облучение. Развивается гелиодермический статус, который включает все варианты изменений кожи, связанных с инсоляцией (клинические, гистологические и функциональные проявления хронического облучения кожи) [4, 11]. Нередко к неблагоприятным факторам относится сухость кожи, сопровождающаяся гиперчувствительностью и повышенной раздражительностью к воздействию экзогенных факторов [12]. В целом на индивидуальные клинические проявления розацеа влияют особая триггерная констелляция и восприимчивость пациента.
Классификация розацеа учитывает важность каждого проявления заболевания и позволяет дифференцировать основные и вторичные симптомы. Фиматозные изменения и стойкая центрально-лицевая эритема признаны единственными диагностическими признаками розацеа, тогда как покраснение, телеангиэктазии и воспалительные папулы/пустулы считаются основными симптомами и только в сочетании заставляют предполагать диагноз розацеа. Жгучая боль, отек и сухость определяются как вторичные признаки розацеа. Кожа при этой патологии характеризуется дисрегуляцией воспалительных, сосудистых, лимфатических, железистых и фиброзных процессов, что отражает многофакторный патогенез кожного заболевания [4]. Сухость кожи визуализируется у женщин, сопровождаясь повышенной чувствительностью к внешним воздействиям, постоянным присутствием нестойкой эритемы и других проявлений розацеа [13].
Адаптивная иммунная система наряду с врожденной может играть центральную роль в патофизиологии розацеа. В инфильтрате циркулируют CD4+ лифоциты, превалируют Т-хелперы 1-го и 17-го типа [14].
Генетические признаки, лежащие в основе розацеа, выражаются в семейном анамнезе. Несколько общегеномных ассоциативных исследований предлагают генетические локусы риска развития розацеа. В одной из этих работ, включавшей лиц европейского происхождения, выявлены однонуклеотидные полиморфизмы в генах бутирофилиноподобного 2 (BTNL2) и человеческого лейкоцитарного антигена (DRA). Оба гена связаны с основным комплексом гистосовместимости приобретенного иммунитета, что указывает на центральную роль дисрегуляций иммунной системы в патогенезе розацеа. В другом исследовании обнаружен нулевой мутационный полиморфизм в гене глутатион S-трансферазы (GST), который кодирует фермент, участвующий в клеточном окислительном стрессе. В клиническом исследовании пациента с гранулематозной розацеа зафиксирован полиморфизм в гене белка 2, содержащего домен олигомеризации, связывающий нуклеотиды (NOD2), который функционирует как белок рекрутирования каспазы (CARD15) и связан с функцией рецепторов врожденного иммунитета, таких как толл-подобные рецепторы 2 (TLR2), и последующими воспалительными процессами. Недавнее популяционное исследование показало, что розацеа имеет общие генетические локусы риска с различными аутоиммунными заболеваниями (рассеянный склероз, сахарный диабет 1 типа, целиакия и ревматоидный артрит). Это наблюдение подчеркивает важность тщательной оценки риска для отдельного пациента с розацеа, подверженного опасности развития аутоиммунного расстройства [4, 15].
Розацеа диагностируется на основании сооответствующего анамнеза и физического обследования, а также наличия симптомов со стороны центральной части лица (нестойкая эритема лица, телеангиэктазии или папулы/пустулы) [16].
Розацеа следует дифференцировать от вульгарных акне у взрослых, себорейного, контактного и фотодерматита. Следует также отличать ее от эксфолиативного дерматита, при котором эритематозная кожа повсеместно утолщена. Эритродермия может возникать спонтанно или развиться в течение нескольких месяцев. Быстрое развитие эксфолиативного дерматита в качестве более вероятной причины может требовать более активной лекарственной терапии [17]. Менее распространенные заболевания, с которыми нужно проводить дифференциальную диагностику, включают системную красную волчанку, атопический дерматит, фолликулит, бромодермию и мастоцитоз.
Последующее соблюдение рекомендаций по адекватному нераздражающему уходу за кожей может в значительной степени предотвратить обострение розацеа и улучшить качество жизни пациента. Рекомендации по уходу за кожей состоят главным образом в избегании триггерных факторов (включая управление стрессом), использовании солнцезащитного крема (с фактором защиты от солнца 30+), применении увлажняющих средств для сухой кожи и сушащих – для жирной, а также нежном очищении всего лица. Пациентам следует избегать вяжущих и тонизирующих средств, сенсорных стимуляторов и потенциально раздражающих ингредиентов [5, 18].
Поскольку симптомы розацеа развиваются из различных патофизиологических причин, терапевтический режим в большинстве случаев будет состоять из комбинаций топических препаратов с системной или физиотерапией или из того и другого [19, 20].
При эритематозной розацеа некоторые виды лазерной терапии могут быть использованы, но их следует избегать у пациентов, чувствительных к боли. Применение бета-блокаторов, таких как карведилол или модуляторы адренергических рецепторов (например, бримонидин), может облегчить симптомы. При наличии боли может быть полезна анальгетическая терапия.
Существует лишь несколько вариантов лечения телеангиэктазии, среди которых наиболее часто используются физическая лазерная терапия и внутрисосудистые инъекции Этоксисклерола (0,5-1%).
Пациенты с папулами легкой и средней степени тяжести получают местное лечение ивермектином (1%), метронидазолом (1%), азелаиновой кислотой (15%) или сульфацетамидом натрия. Терапия с использованием местного эритромицина (2%), изотретиноина, клиндамицина, перметрина, доксициклина, миноциклина и перорального эритромицина также показала хорошие результаты. Комбинированная терапия часто помогает продлить периоды без симптомов. В тяжелых или рефрактерных к терапии случаях может проводиться системное лечение метронидазолом, кларитромицином и азитромицином. При обнаружении демодекса перметрин или крем ивермектина и пероральный ивермектин могут улучшить терапевтический результат [21].
Фиматозная розацеа, как правило, трудно поддается лечению. Наилучшие результаты достигаются при его раннем начале. Пероральный изотретиноин может быть эффективен в уменьшении объема носа на ранних стадиях заболевания; однако после прекращения приема препарата вероятен рецидив, а муцинозные и фиброзные изменения не реагируют на прием ретинодов. Хирургические методы, включая лазерную или световую терапию (импульсный красящий лазер, интенсивный импульсный свет, лазер на углекислом газе), электрохирургию, дермабразию, тангенциальное иссечение, электроскальпель, петлевую каутеризацию, эффективны в коррекции или минимизации физиологических изменений и могут повысить качество жизни пациентов. Криотерапия оказывает противовоспалительное, сосудосуживающее, антидемодекозное действие и показана пациентам независимо от стадии заболевания [22, 23].
Таким образом, розацеа является распространенным хроническим заболеванием кожи лица. Достижения последних лет меняют понимание розацеа как с точки зрения патофизиологии, так и с точки зрения клинического подхода к терапии, позволяя применять новые препараты, которые улучшают результаты лечения пациентов и снижают заболеваемость. Комбинированная терапия может обеспечить удовлетворительные результаты при лечении пациентов с розацеа, а систематические профилактические мероприятия позволяют достичь стойкой ремисии и улучшить качество жизни больных.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
Казанская государственная медицинская академия – филиал федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования Российская медицинская академия непрерывного профессионального образования Министерства здравоохранения Российской Федерации; 420012, Россия, Казань, ул. Толстого, 4 А
Сведения об авторах:
Information about the authors:
Современное состояние проблемы розацеа/ К. Р. Аюпова, Л. А. Юсупова
Для цитирования: Аюпова К. Р., Юсупова Л. А. Современное состояние проблемы розацеа // Лечащий Врач. 2022; 5-6 (25): 30-33. DOI: 10.51793/OS.2022.25.6.005
Теги: кожа, дерматоз, эритема, ринофима

В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Заключение
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.

Розацеа – это хронический дерматоз, который проявляется сначала приступообразными покраснениями кожи лица с последующим возникновением стойкой эритемы, телеангиэктазий и папуло-пустулёзных высыпаний на лице, и может приводить в дальнейшем к неравномерному увеличению отдельных частей лица (главным образом – носа, реже – лба, подбородка, ушных раковин) вследствие разрастания соединительной ткани и сальных желёз.
Синонимы
acne rosacea, розовые угри, красные угри.
Эпидемиология
Возраст: заболевание чаще всего начинается в возрасте 17-50 лет (пик заболеваемости в 35-45 лет), хотя может развиться и у людей старше 50 лет.
Анамнез
Заболевание начинается постепенно с периодически возникающих эпизодов приступообразного покраснения кожи лица (носа, щек, средней части лба, иногда верхней части груди), провоцируемых различными триггерными факторами (теплой или холодной погодой, солнечным светом (УФО), холодным ветром, горячими напитками или горячей (острой) пищей, физическими упражнениями, алкоголем, сильными эмоциями, косметикой, медикаментами и др.). Приступы сопровождаются ощущениями жжения и/или покалывания кожи (эритемато-теленгиэктатический подтип розацеа). Впоследствии эритема становится стойкой и на ней появляются телеангиэктазии и папуло-пустулёзные высыпания (папуло-пустулёзный подтип розацеа). Спустя годы от начала заболевания у некоторых пациентов (как правило, у мужчин) может развиться неравномерное утолщение кожи носа, реже – лба, подбородка и/или ушных раковин, напоминающее апельсиновую кожуру (ринофима, метофима, гнатофима, отофима), которое сопровождается увеличением этих частей лица, приводя к выраженным косметическим дефектам (фиматозный подтип). У больных розацеа нередко встречается поражение глаз, причем у 20% пациентов оно возникает раньше, а у 50% - уже после возникновения высыпаний на лице, изредка глаза и кожа поражаются одновременно. Поражения глаз протекают достаточно легко и наиболее часто представлены блефаритом и конъюнктивитом, реже – иритом и кератитом, при этом характер проявлений глазных симптомов не соответствует тяжести кожного процесса. Конъюнктивит характеризуется гиперемией конъюнктивы глаз и век, фотофобией, жжением, зудом и ощущением наличия песка в глазах. Блефарит проявляется эритемой, шелушением и появлением корочек по краю век (окулярный подтип розацеа).
Классификация:
- эритемато-теленгиэктатический;
- папуло-пустулёзный;
- фиматозный;
- окулярный;
- люпоидная (гранулематозная) розацеа – когда на фоне нормальной или незначительно гиперемированной кожи лица появляются множественные мономорфные желтовато-бурые или коричневато-красные папулы, реже папуло-пустулы, которые дают при диаскопии симптом «яблочного желе». Элементы оставляют после себя атрофические рубчики;
- розацеа, вызванная грамотрицательными бактериями. Характерным симптомом заболевания является появление большого количества милиарных пустул желтоватого цвета на фоне типичных проявлений розацеа. Заболевание устойчиво к терапии системными антибиотиками и метронидазолом. Этиологически и клинически идентично грамнегативному фолликулиту при вульгарных угрях. Возбудителями являются: Klebsiella; Proteus; Escherichia colli; Pseudomonas; Acitenobacter и др.;
- конглобатная розацеа – редкий вариант розацеа, наблюдающийся в основном у женщин. Имеет выраженное сходство с конглобатными угрями. Характеризуется появлением на фоне застойной эритемы лица абсцедирующих узлов, вскрывающихся свищевыми отверстиями. Течение заболевания хроническое и нередко прогрессирующее. От конглобатных угрей отличается наличием других симптомов розацеа и локализацией патологического процесса только на лице;
- фульминантная (молниеносная) розацеа. Точное нозологическое место данной клинической формы заболевания не установлено, возможно, она представляет собой разновидность конглобатной розацеа. Впервые описана под названием пиодермия лица. Возможно, это особое заболевание кожи лица, отличающееся как от акне, так от пиодермии. Заболевание встречается только у молодых женщин, локализуется исключительно на лице (на лбу, щеках и подбородке). Процесс начинается внезапно, кожа лица становится диффузно красной, на этом фоне появляются множественные абсцедирующие узлы и сливные, дренирующие синусы. На поверхности созревших абцедирующих узлов формируются множественные пустулы. Себорея является постоянным симптомом заболевания;
- болезнь Морбигана (стойкий розацейный отёк) характеризуется тем, что на лбу, в области переносицы и на щеках одновременно с эритемой появляется выраженная отёчность кожи, которая впоследствии приобретает плотный характер – при надавливании ямка не остаётся. Отёк обусловлен лимфостазом и носит рефрактерный характер.
Течение
постепенное начало с последующим хроническим течением с периодическими обострениями и ремиссиями.
Этиология
точно не установлена.
Предрасполагающие факторы
- наследственность (такой же дерматоз имеется у родственников);
- приём внутрь (наружное применение) лекарственных препаратов (цефалоспоринов, рифампицина, ванкомицина, офлоксацина, ципрофлоксацина, метронидазола, фурадонина, блокаторов кальциевых каналов, ингибиторы АПФ, гидралазина, витаминов, глюкокортикоидных (стероидных) гормонов, циклоспорина, наружных косметических средств и др.);
- употребление горячей пищи и напитков;
- употребление острой (пряной) и консервированной пищи;
- злоупотребление алкоголем;
- стресс;
- воздействие холода (в т.ч. холодного ветра);
- воздействие тепла (в т.ч. работа в горячем цехе);
- воздействие солнечного света (УФО);
- занятия спортом (тяжелым физическим трудом), особенно в условиях жаркого влажного климата.
Жалобы
На изменение цвета (покраснение) кожи лица (носа, щёк, лба) сначала нестойкое, а впоследствии стойкое; жжение (зуд) и/или ощущение парестезий (чувства ползания мурашек) в месте эритемы, возникновение сетчатого или ветвистого фиолетово-красного сосудистого рисунка на коже в области покраснения. Появление угревидных высыпаний на лице, значительно позже – на изменения лица, сопровождающиеся увеличением отдельных его частей (носа, лба, подбородка, ушных раковин), кожа которых приобретает неровный бугристый вид. Больные отмечают повышенную чувствительность кожи лица к УФО и другим «триггерным» факторам. Некоторые пациенты могут предъявлять жалобы на светобоязнь и чувство песка в глазах, реже – на стойкий плотный отёк и покраснение всего лица (что наиболее характерно для редкого варианта розацеа – болезни Морбигана).
Дерматологический статус
процесс поражения кожи носит распространённый, симметричный характер, пятнистые высыпания на лице могут группироваться с образованием эритемы-бабочки.
Элементы сыпи на коже
- воспалительное пятно красного или синюшно-красного цвета более 2 см в диаметре (эритема), имеющее округлую форму или форму бабочки (что характерно для локализации на лице). Границы пятна размытые (нерезкие), при диаскопии (надавливании прозрачным стеклом) оно исчезает полностью. Эритема сначала нестойкая (проходит в течение нескольких десятков минут), а впоследствии становится стойкой и имеет тенденцию к периферическому росту (слиянию с другими пятнами).
- приобретённые телеангиэктатические пятна красного или синюшно-красного цвета, древовидной (сетчатой) или полосовидной формы от 0,5 см в длину и более, располагающиеся на фоне эритемы. При диаскопии пятна исчезают полностью или иногда пульсируют, для них характерен периферический рост без разрешения (слияние с другими пятнами) с образованием древовидного (сетчатого) рисунка на эритематозном фоне;
- полушаровидные округлые папулы красного или синюшно-красного цвета цвета от 0,2 до 0,5 см в диаметре, расположенные на фоне эритемы и телеангиэктазий. При диаскопии папулы полностью обесцвечиваются. Впоследствии на поверхности папул могут формироваться пустулы (гнойнички). Просуществовав несколько дней, элементы, как правило, бесследно разрешаются;
- нестерильные конические или полушаровидные пустулы, располагающиеся на поверхности полушаровидных папул или на фоне эритемы от 0,2 до 0,5 см в диаметре, подсыхающие с образованием гнойных или гнойно-геморрагических корок. Гнойнички в дальнейшем разрешаются бесследно, в редких случаях возможно формирование рубцов;
- корки бурого или желтовато-серого цвета, образующиеся в результате подсыхания пустул на поверхности эритемы или на поверхности полушаровидных папул;
- очень редко обнаруживаются атрофические рубчики красного или перламутрово-белого цвета на месте разрешившихся папул или папуло-пустул;
- при фиматозном подтипе розацеа (чаще всего на носу) могут обнаруживаться узлы, связанные с гипертрофией железистой и/или соединительной ткани, красного, синюшно-красного или телесного цвета. Размеры узлов колеблются от 1 до нескольких см в диаметре, они имеют мягко-эластическую консистенцию и чёткие контуры, полушаровидно возвышаясь над уровнем окружающих тканей. Кожа над узлами бугристая, неровная, напоминает апельсиновую кожуру, при пальпации узлы могут быть подвижными. В дальнейшем они могут увеличиваться в размерах и сливаться друг с другом.
Элементы сыпи на слизистых
воспалительные пятна ярко-красного цвета, имеющие неправильную форму и образующиеся на конъюнктиве глаз и век, размеры их, как правило, не превышают 2 см. В дальнейшем пятна могут увеличиваться или существовать в неизменном виде, разрешаясь впоследствии бесследно.
Придатки кожи
Локализация
лицо: щёки, нос, скуловые дуги, подбородок и область вокруг рта, лоб, брови, конъюнктива глаз и век, волосистая часть головы, ушные раковины, реже – область декольте, очень редко – эпигастральная область.
Дифференциальный диагноз
С вульгарными угрями, демодикозом, системной красной волчанкой, периоральным дерматитом, себорейным дерматитом, саркоидозом кожи (lupus pernio), хроническим фотодерматитом.
Сопутствующие заболевания
гастродуоденит, язвенная болезнь желудка и/или двенадцатиперстной кишки, холецистопанкреатит, холестаз, колит (неспецифический язвенный колит, болезнь Крона), халазион, конъюнктивит, кератит, себорейный дерматит.
Диагноз
Наличие характерных высыпаний (стойкой эритемы в течение 3 месяцев) в местах типичной локализации (в центральной части лица без поражения периокулярных участков). В сомнительных случаях для подтверждения диагноза проводят гистологическое исследование биоптата кожи из очага поражения.
Патогенез
Полностью заболевания полностью не изучен. Розацеа, с позиций отечественной дерматологической школы, представляет собой ангионевроз, преимущественно в зоне иннервации тройничного нерва, обусловленный различными причинами: наследственной ангиопатией, нейровегетативными и микроциркуляторными расстройствами, внешними температурными воздействиями, употреблением горячей пищи и напитков, медикаментов, злоупотреблением алкоголем, УФО, эмоциональными стрессами, нарушением гормонального статуса, возможно - фокальной инфекцией на коже лица (клещи Demodex folliculorum и выделенная из них бактерия Bacillus oleronius, Propionibacterium acne, а также эпидермальный стафилококк) и дисфункцией пищеварительного тракта, нередко связанной с Helicobacter pylori. У пациентов с розацеа отмечается повышенный уровень кателицидинов ‒ белков, обеспечивающих защиту кожи от инфекционных агентов.
В 60-80% случаев у больных розацеа выявляют поражения желудочно-кишечного тракта в форме хронического гастрита, хронического колита, хронического холецистопанкреатита.
Вес отдельных провоцирующих факторов остаётся малоизученным. В результате воздействия указанных выше тригерных факторов развивается функциональная недостаточность периферического кровообращения, приводящая к нарушению трофики эпидермиса и дермы, дистрофическим и гипертрофическим изменениям коллагеновых волокон и сально-волосяного аппарата с развитием ответной воспалительной реакцией.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Розацеа может поддаваться коррекции, но не является полностью излечимым заболеванием. Ключевыми целями лечения являются:
- уменьшение выраженности симптомов заболевания;
- профилактика обостренийзаболевания;
- продление сроков ремиссии.
Признаки клинической прогрессии розацеа (Berth-Jones J., 2004)
- ранние: учащение эпизодов внезапного покраснения лица, появление умеренных телеангиэктазий, транзиторная отечность лица;
- «развернутые»: папулы, пустулы, стойкая отечность лица, множественные телеангиэктазии;
- поздние: уплотнение, ринофима
Необходимым условием успешной терапии розацеа является устранение провоцирующих факторов и исключение средств, раздражающих кожу лица. Пациент должен быть проинформирован о возможных провоцирующих (триггерных) факторах. В районах с избыточной инсоляцией рекомендуют избегать воздействия прямых солнечных лучей, при этом наружно использовать мягкие солнцезащитные средства широкого спектра. Рекомендуется щадящая диета, исключение употребления алкоголя, крепкого чая, кофе, шоколада, горячей пищи и напитков, раздражающих специй. При обследовании больного особое внимание следует обращать на состояние желудочно-кишечного тракта и, прежде всего, исключать гастрит и язвенную болезнь (особенно ассоциированные с Helicobacter pylori ), колит, гепатит, холецистит, которые у данных пациентов могут протекать субклинически; а также санировать очаги хронической фокальной инфекции, проверять состояние эндокринных органов. Необходимо избегать резких температурных воздействий на кожу лица (исключить посещения бань, саун, длительное пребывание на холоде), инсоляции, местного применения раздражающих косметических средств и кортикостероидных мазей и кремов, механических травм кожи лица и эмоциональных стрессов. Кожа лица у пациентов с розацеа отличается косметической интолерантностью и повышенной чувствительностью к косметике и средствам ухода, поэтому необходимо исключить использование в составе косметических средств вяжущих и тонизирующих жидкостей, ментола, камфоры, спирта, лаурила сульфата натрия. Хорошо переносятся не содержащие мыла очистители кожи, наносимые кончиками пальцев. Показаны мягкие защитные эмоллиенты, которые следует наносить на кожу два раза в день перед использованием других средств. Желательно использование легкой косметики на жидкой основе: сверхпитательный пенящийся крем А-дерма, атодерм мусс, дерматологическое мыло с молочком овса Реальба А-дерма, гель сенсибио D.S., ливант очищающий крем и гель, розельян дерматоочищающая эмульсия, розалиак очищающий гель. После умывания и, при необходимости, в течение дня используют очищающие растворы: сенсибио мицелловый раствор, толедерм дермоочищающая успокаивающая вода, сетафил и успокаивающие кремы: антиружер, розалиак, розельян, толедерм, сенсибио AR, успокаивающий крем с молочком овса Реальба А-дерма.
Уход за кожей лица во время приема изотретиноина
В связи с побочным действием изотретиноина, вызывающим дерматит лица и хейлит, во время гигиенического ухода используют мягкие очищающие средства: липикар синдет, сверхпитательный пенящийся крем А-дерма, апезак дерматоочищающая эмульсия. Для лечения и защиты кожи губ применяют келиан крем для губ, иктиан стик для губ, цералип крем для губ, липолевер карандаш для губ, защитно-регенерирующую помаду Бельведер с витамином Е. В весенне-летний период необходимо использование фотозащитных средств и ношение солнцезащитных очков.
Наружная терапия
в зависимости от остроты процесса применяются примочки, взбалтываемые взвеси, кремы и мази;
При эритематотелеангиэктатическом подтипе
розацеа необходимо использовать наружные сосудосуживающие препараты в виде примочек (охлаждённые до комнатной температуры водные растворы 1–2% борной кислоты, 1–2% резорцина, отвары ромашки, шалфея, зверобоя, корня алтея), адренало-резорциновый тоник с последующим нанесением одного из следующих средств: бепантен, д-пантенол, крем с витамином Ф-99, розамет, метрогил гель.
При папуло-пустулёзном подтипе наружная терапия дополнительно включает
- примочки с раствором клиона или метронидазола,
- клиндамицин (далацин) 1% гель 1–2 раза в сутки в течение 3–5 недель, или
- фузидовую (фузидиевую) кислоту (фуцидин) в виде 2% крема, который применяется 2–3 раза в сутки в течение 1–2 недель, или
- метронидазол (метрогил) в виде 1% геля, который используют 1–2 раза в сутки в течение 3–9 недель, или
- метронидазол (метросептол) 1% гель или крем, которые используют 1–2 раза в сутки в течение 3–9 недель, или
- метронидазол (розамет) 1% крем, применяемый 1–2 раза в сутки в течение 3–9 недель, или
- азелаиновую кислоту (скинорен) в виде 15% геля или 20% крема, которые используют 1–2 раза в сутки в течение 4 недель, или
- изотретиноин (ретиноевая мазь) в виде 0,05% или 0,1% мази, которую используют 1 раз в сутки (вечером), в течение 3–6 месяцев; ретиноиды ингибируют рост эндотелия сосудов и уменьшают риск развития телеангиэктазий. Для предотвращения возникновения ретиноидного дерматита целесообразно сочетать наружное использование ретиноидов с барьерными эмоллиентами, или
- изотретиноин+эритромицин (изотрексин) 0,1% гель, используемый 2 раза в сутки в течение 2 мес;
- цинка гиалуронат (куриозин) 0,1% гель, который используют 1–2 раза в сутки в течение 2–4 мес.
- эритромицин+цинк (зинерит) в форме раствора ( официально не входит в клинические рекомендации по лечению розацеа), однако доказал свою эффективность ; С помощью прилагаемого аппликатора наносить тонким слоем на весь пораженный участок кожи 2 раза в сутки: утром (до нанесения макияжа) и вечером (после умывания), наклонив флакон с приготовленным раствором вниз, с легким нажимом. Разовая доза - 0.5 мл приготовленного раствора. Продолжительность лечения - 10-12 недель;
- ингибиторы кальцийневрина (мазь такролимуса (протопик) 0,03% или 0,1% и крем пимекролимуса (элидел) 1%) являются эффективными препаратами для терапии, вызванной кортикостероидами сыпи на лице, а также являются альтернативой для терапии розацеа, включая её гранулематозный вариант. Лечение лучше начинать с 0,1% мази такролимуса 2 раза в сутки с последующим переходом на 0,03% мазь. Если признаки улучшения в течение 2-х недель использования мази (крема) отсутствуют, то препараты нужно заменить.
Наружные препараты, содержащие глюкокортикостероиды для лечения розацеа противопоказаны.
Общее лечение при папуло-пустулезном подтипе розацеа (средне-тяжёлом и тяжёлом течении)
показаны антибиотики широкого спектра действия (тетрациклин, эритромицин, доксициклин), метронидазол, системные ретиноиды.
- Доксициклин (Юнидокс солютаб) по 200 мг в сутки в течение 14–21 суток, поддерживающая доза 100 мг в сутки в течение 12 недель.
- Эритромицин по 0,25 мг 4 раза в сутки в течение 14–21 суток (возможно до 28 суток).
- Кларитромицин (Клацид СР) по 500 мг в сутки в течение 14–21 суток (возможно до 28 суток).
- Метронидазол (Флагил,Трихопол) по 1,0–1,5 г в сутки в течение 4–6 недель (возможно до 8 недель).
- Орнидазол (Орнисид Форте, Тиберал) по 0,5 г в сутки в течение 10 дней.
- Ретинол (Ретинола пальмитат) по 50–100 тысяч МЕ 1 раз в сутки в течение 4–6 месяцев.
- Изотретиноин (Роаккутан) применяют для лечения тяжелых форм розацеа. Терапевтическая доза 0,1–0,3 мг/кг массы тела в сутки о в течение 4–6 месяцев. Максимальная суточная доза для женщин 60 мг, для мужчин 80 мг. Препарат принимается перорально 1раз в сутки после приема пищи. Кумулятивная курсовая доза 120 мг/кг массы тела является достаточной для достижения стойкой ремиссии. Изотретиноин в низких дозах (30 мг в день в течение10 недель) эффективнее улучшает кровообращение в коже лица по сравнению с тетрациклином (250 мг два раза вдень в течение 10 недель). Низкие дозы изотретиноина (10-40 мг в день или менее чем 0,5 мг/кг/день) являются оптимальными для терапии пациентов с розацеа. Нельзя назначать антибиотики тетрациклинового ряда на фоне лечения изтретиноином из-за опасности повышения внутричерепного давления.
Перед назначением и на протяжении всего курса лечения ретинолом и изотретиноином обязателен ежемесячный контроль биохимических показателей крови (общий билирубин, АЛТ, АСТ, триглицериды, общий холестерин, глюкоза, креатинин, щелочная фосфатаза).
При назначении изотретиноина женщинам детородного возраста необходимо соблюдение следующих условий:
- получение доступной информации об опасности, которую влечет за собой наступление беременности во время лечения изотретиноином;
- обследование на беременность, проведенное в пределах двух недель до начала лечения, с отрицательным результатом;
- лечение изотретиноином начинается на третий день следующего нормального менструального цикла;
- во время лечения обследование на беременность проводится ежемесячно и в течение месяца после прекращения приема препарата;
- во время лечения пациентка использует два метода контрацепции.
При приеме изотретиноина мужчинами влияние на сперматогенез не оказывается. Препарат противопоказан при беременности, лактации, почечной и печеночной недостаточности, гиперлипидемии.
- Антигистаминные препараты уменьшают проницаемость капилляров, предупреждают развитие отека тканей, купируют гиперемию и зуд: Лоратадин (Ломилан, Кларитин), Эбастин (Кестин), Цетиризин (Цетрин) и другие препараты, по 1 таблетке 1 раз в сутки в течение 10–20 дней. Данные препараты не входят в официальные рекомендации по лечению розацеа, но потенциально могут быть полезны.
- Препараты кальция: глюконат кальция 10% раствор по 5–10 мл в/м ежедневно, на курс 10–15 инъекций. Кальция пантотенат или глюконат или глицерофосфат назанчают по 1 таблетке 2 раза в день, после еды в течение 20 дней. Очень хорошие результаты достигаются при назначении добезилата кальция, обладающего ангиостабилизирующими свойствами в течение 1,5–2 месяцев »: по 0,25 г - 3 раза в сутки. Данные препараты не входят в официальные рекомендации по лечению розацеа, но доказали свою эффективность.
- Седативные препараты. Назначают при наличии жалоб невротического характера, нарушениях сна: препараты валерианы по 20–30 капель для приема внутрь или 2–3 столовые ложки настоя через 30 мин после еды в течение 2–4 недель; настойка пиона по 30–40 капель 2–4 раза в день в течение 2–4 недель; фенобарбитал + эрготамин + сумма алкалоидов красавки (Беллотаминал) по 1 таблетке 3 раза в день в течение 2–4 недель; комплекс седативных трав (Ново-Пассит, Персен, Деприм, Гелариум) по 1 таблетке 2–3 раза в сутки в течение 2–4 недель; афобазол по 1 таблетке 3 раза в сутки в течение 2–4 недель.
- Ингибиторы протеолитических ферментов. В целях снижения активности калликреин-кининовой системы и ослабления кининогенеза. Аминокапроновая кислота в порошках по 2–3 г 3–5 раз в день (порошок растворяют в сладкой воде или запивают ею) в течение 1 недели. Мефенамовая кислота по 0,5 г 3–4 раза в сутки после еды в течение 3 недель. Данные препараты не входят в официальные рекомендации по лечению розацеа, но потенциально могут быть полезны.
- Витамин Е назначается по 200–400 мг в сутки в течение 4 недель.
- Аскорутин назначается по 1 таблетке 3 раза в сутки в течение 4–6 недель.
- Препараты никотиновой кислоты (ксантинола никотинат) 0,3 г - 2 раза в сутки в течение 1,5 месяцев (особенно эффективны в сочетании с добезилатом кальция). Препараты никотиновой кислоты назначают после приёма пищи в положении больного «сидя», начиная с одной таблетки, при условии хорошей переносимости дозировку увеличивают до терапевтической.
Другие средства, рекомендуемые для лечения различных типов розацеа, но не вошедшие в официальные клинические рекомендации по лечению розацеа
- Лечение люпоидного (гранулематозного) варианта розацеа
Используют фтивазид, который в данном случае проявляет свои неспецифические противовоспалительные свойства. Выраженное клиническое улучшение достигается после курсового приема 120-160 граммов фтивазида. - Лечение розацеа глаз.
Блефарит средней степени тяжести целесообразно лечить офтальмологической мазью, содержащей 10% натрия сульфацетамида. В тяжелых случаях показано общее лечение тетрациклинами. - Лечение фиматозной розацеа.
Лечение начальных и умеренно выраженных форм этого заболевания следует проводить изотретиноином внутрь. В начальной стадии ринофимы применяют криотерапию, диатермокоагуляцию, в поздней — хирургическое лечение. Изотретиноин показан перед хирургическим лечением. При тяжелых формах используют хирургическое лечение с последующим назначением изотретиноина. - Лечение розацейной эритемы.
Для лечения розацейной эритемы рекомендуют следующие препараты: клонидин (син. гемитон; клофелин); бета-блокаторы, особенно надолол, могут иногда помочь в лечении пациентов с розацеа, у которых бывают частые и сильные приливы. Их назначают в дозе 20-80 мг/день в течение 3-4 месяцев. Назначают также налоксен; рилменидин; лечебный массаж, лазеротерапия, гипноз. - В качестве традиционного лечения стойкой эритемы лица в течение многих лет применяли препараты огурца (Cucumis sativus). Нескоько кусочков размельченного огурца размельчают и это пюре смешивают с несколькими столовыми ложками йогурта. Смесь применяют в качестве маски для лица и оставляют на 10 мин, после чего маску смывают прохладной водой.
- Лечение фульминантной розацеа
Для подавления острой реакции лечение следует начинать с системных кортикостероидов (преднизолон 0,5–1 мг/кг массы тела в течение 5–7 дней с последующим снижением дозы и отменой на 10–14-й день). Затем, начиная с 7-го дня, присоединяется изотретиноин, в среднем 0,2-0,5 мг, реже 1,0 мг на кг массы тела больного. Изотретиноин продолжают давать да стихания воспаления (обычно в течение 3-4 месяцев). Дренирующие абсцессы хирургическому лечению не подлежат. Наружное лечение в течение первых двух недель проводится теплыми компрессами и сильными кортикостероидными кремами. Фулминантная форма является единственным показанием для назначения кортикостероидов внутрь и наружно, сроком не более чем на 2-3 недели.
Физиотерапия
с целью осуществления дренажа лимфатических и кровеносных сосудов и уменьшения застойных явлений целесообразно регулярно проводить массаж лица.
Используют александритовый, неодимовый лазер на аллюмо-итриевом гранате, микротоки.
Криотерапия (криомассаж) оказывает противовоспалительное, сосудосуживающее, антидемодекозное действие. Процедуру проводят 2–3 раза в неделю № 10.
Электрофорез. Используют 10–30% раствор ихтиола, раствор метронидазола, раствор сернокислого цинка. Процедуры проводятся 2–3 раза в неделю № 10–15.
После разрешения воспалительных явлений проводят: электрокоагуляцию, которая применяется для разрушения телеангиэктазий. (процедуры проводятся 1–2 раза в неделю, количество сеансов зависит от клинических проявлений) или фотокоагуляцию (1 раз в 14 дней, количество сеансов зависит от клинических проявлений) или лазеротерапию (процедуры проводятся 1 раз в месяц. Количество процедур зависит от клинических проявлений).
Методы оперативной коррекции. Для устранения гипертрофированных тканей (при фиматозном подтипе) используют хирургическое иссечение, лазерную шлифовку, дермабразию.
Ошибки и необоснованные назначения
Для наружной терапии не рекомендуется использование кортикостероидных препаратов.
Использование антибактериальных ЛС для наружного применения более 3–5 недель приводит к формированию резистентности микрофлоры.
Показания к конультации других специалистов
Гастроэнтеролог — диагностика и лечение заболеваний желудочно-кишечного тракта и заболеваний, ассоциированных с Helycobacter pylori.
Психотерапевт — при психосоциальной дезадаптации.
Эндокринолог — диагностика и лечение эндокринопатий.
Пластический хирург — для хирургического иссечения гипертрофированных тканей.
Показания к госпитализации
Тяжелое течение розацеа: папуло-пустулезная и инфильтративно-продуктивная стадии, конглобатная и фульминантная форма. Продолжительность лечения 30–45 дней.
местные кератолитики, топические ретиноиды.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
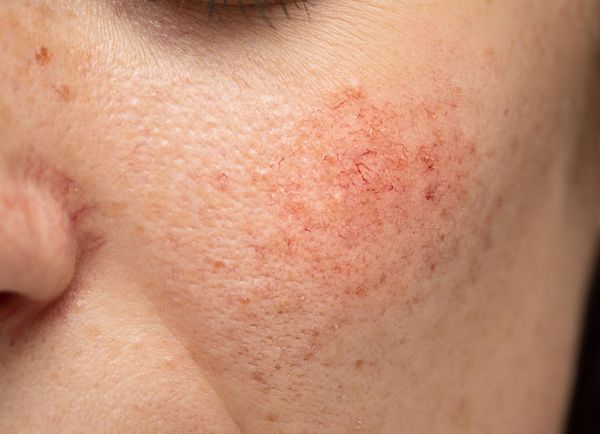
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
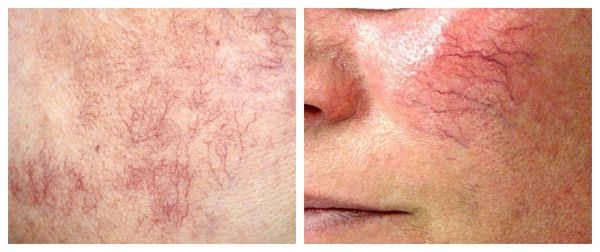
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
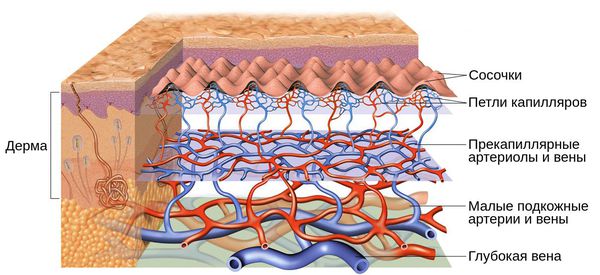
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
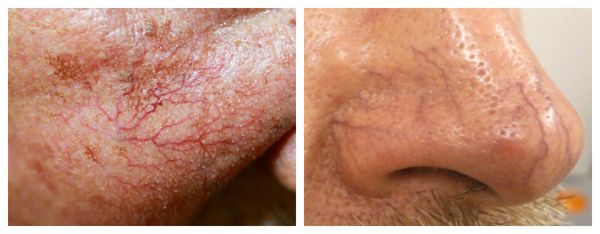
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
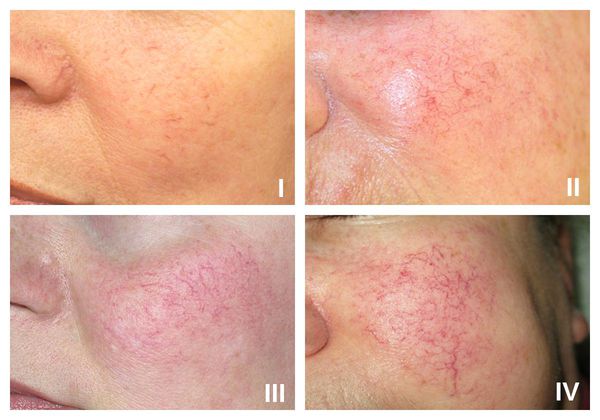
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
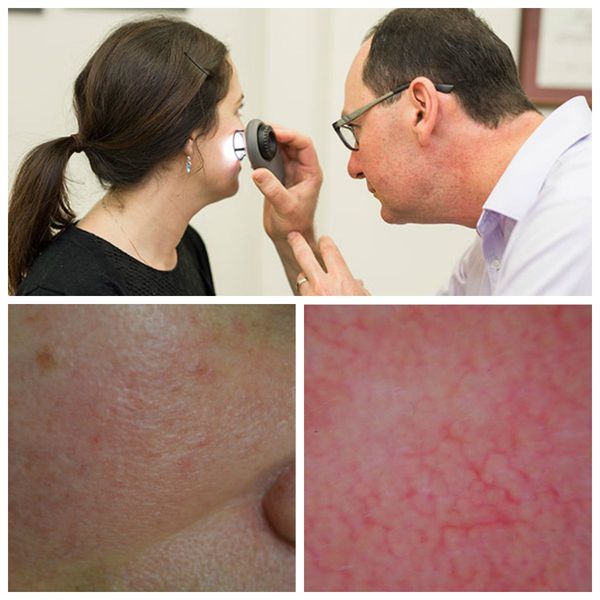
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
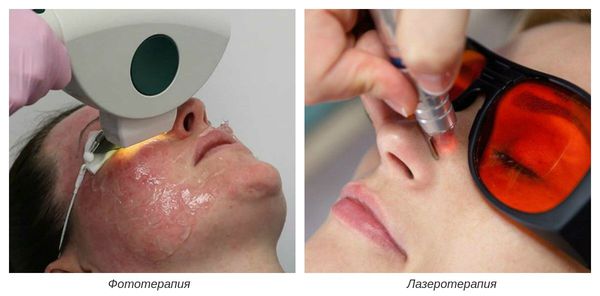
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Читайте также:

