Гликогеновый акантоз пищевода что это лечение
Обновлено: 22.04.2024
У 134 больных желчнокаменной болезнью изучено состояние слизистой оболочки пищевода, желудка и двенадцатиперстной кишки. В пищеводе в 54% случаев выявлены гиперкератоз и акантоз слизистой оболочки и в 17% признаки хронического эзофагита. При желчнокаменной болезни, протекающей самостоятельно, хеликобактерный гастрит обнаружен в 49% случаев, а при сочетании с язвенной болезнью двенадцатиперстной кишки в 70%. В слизистой оболочке двенадцатиперстной кишки у 72% больных желчнокаменной болезнью изменений найдено не было, в 28% изменения соответствовали хроническому умеренно выраженному дуодениту.
Течение желчнокаменной болезни (ЖКБ) сопровождается целым комплексом клинических симптомов со стороны верхнего отдела пищеварительного тракта. Вместе с тем характер патологических изменений со стороны пищевода, желудка и двенадцатиперстной кишки у больных ЖКБ изучен недостаточно. В то же время в литературе обсуждаются возможные патогенетические механизмы взаимосвязи изменений в гастродуоденальной зоне с патологией гепатобилиарной системы[1,8].
Цель работы - оценить состояние слизистой оболочки пищевода, желудка и двенадцатиперстной кишки у больных ЖКБ, в том числе и в сочетании с язвенной болезнью двенадцатиперстной кишки (ЯБДК).
Обследовано 134 больных ЖКБ в возрасте от 18 до 70 лет (103 женщины и 31 мужчина). Из них в 98 случаях ЖКБ протекала без сопутствующей патологии, а в 36 сочеталась с ЯБДК. В качестве контрольной группы обследовано 353 больных ЯБДК.
Клиническая картина у большинства больных характеризовалась симптомами, свидетельствующими о патологии желчного пузыря и желчевыводящих путей, основными из которых являлись боли в правом подреберье, временами усиливающихся до приступов желчных колик.
У части больных на первый план выступал симптомокомплекс разнообразных клинических проявлений в виде болевого, диспепсического или регуртационного синдромов, указывающих на патологию органов верхнего отдела пищеварительного тракта - ноющие боли и чувство тяжести в эпигастрии после еды, изжога, тошнота, отрыжка воздухом, чувство горечи во рту.
Диагноз ЖКБ и функциональное состояние желчного пузыря устанавливали по данным серийных ультразвуковых исследований и пероральной холецистографии. Наличие дуодено-гастрального и гастро-эзофагального рефлюкса определяли с помощью компьютерной внутрижелудочной рН-метрии.
Для оценки характера морфологических изменений со стороны верхнего отдела пищеварительного тракта всем больным проводили эзофагогастродуоденоскопию с множественными прицельными биопсиями из слизистой оболочки нижней трети пищевода, антрального и фундального отделов желудка, проксимальной части двенадцатиперстной кишки.
Биопсийный материал фиксировали в 10% нейтральном, забуференном по Лилли формалине. Серийные парафиновые срезы окрашивали гематоксилином и эозином. Для выявления Helicobacter pylori (HP) биопсийный материал окрашивали по методу Гимзы без дифференцировки. При изучении гистологических препаратов выделяли 3 степени обсеменения слизистой оболочки при увеличении х630 - слабая (+) - до 20 микробных тел в поле зрения, средняя (++) - до 50 микробных тел в поле зрения и высокая (+++) - более 50 микробных тел в поле зрения.
В гистологических препаратах полуколичественным методом при помощи визуально-аналоговой шкалы, предложенной модифицированной классификацией Сиднейской системы для оценки выраженности морфологических изменений слизистой оболочки желудка, определяли инфильтрацию нейтрофилами собственной пластинки слизистой оболочки, хроническое воспаление, атрофию, кишечную и желудочную метаплазию.
При исследовании биопсийного материала, полученного из нижней трети пищевода (таблица 1.), патологические изменения были выявлены у 36 из 52 больных ЖКБ (69,2%). Чаще всего (53,8%) изменения в слизистой оболочке пищевода характеризовались признаками гиперкератоза и акантоза, проявляющихся утолщением эпителия слизистой оболочки с удлинением межсосочковых отростков (рис. 1а и 16). Данное явление может быть обусловлено реакцией слизистой оболочки пищевода на билиарный рефлюкс, часто встречающегося у больных ЖКБ, а также возможным нарушением обмена витамина А у этих больных. Известно, что нарушение процессов кератинизапии с развитием гиперкератоза многослойного плоского эпителияпищевода является характерным признаком дефицита именно этого витамина [4,9].
Таблица 1. Характер патологических изменений в слизистой оболочке пищевода при ЖКБ, ЯБДК и ЖКБ и ЯБДК
При этом признаки хронического эзофагита выявлены у 30 % больных (у 11 из 36), что было в 2 раза чаще, чем у больных ЖКБ и ЯБДК, протекающей самостоятельно.
Эти данные превышали и показатели частоты выявления пептического эзофагита у больных только ЯБДП, полученные и другими исследователями [4].

Поделитесь информацией с друзьями
Пациентов, проходивших ЭГДС, волнует то обстоятельство, которое возникает по итогам биопсии слизистой пищевода и отражается в гистологическом отчете термином «лейкоплакия пищевода».
На сегодняшний день, чтобы критично и конструктивно подходить к этому термину нужно понять и принять следующие положения не только пациенту, но и врачам, выставляющие определение «лейкоплакия пищевода» на суд общественности:
- Лейкоплакия – это только клинический термин, используемый для обозначения белого пятна или бляшки, возникающее на поверхности слизистых оболочек с плоским эпителием, которое не снимается и не может быть охарактеризована клинически, как любое другое заболевание (например, сифилис, красный плоский лишай, волчанка и др.).
- Лейкоплакия имеет широкий диапазон возможных гистологических проявлений. Это может быть определенная степень утолщения верхних слоев эпителия (гиперкератоза), утолщения срединной зоны эпителия (акантоз) или атрофии, воспалительной клеточной инфильтрации, дисплазии или рака.
- Как и любое состояние, гистологические проявления лейкоплакии могут носить характер обычного простого поражения, так и атипического. При простой лейкоплакии обнаруживается нормальный плоский эпителий. При атипической лейкоплакии – атипический эпителий, с дисплазией.
Различие лейкоплакии полости рта и лейкоплакии пищевода
Лейкоплакия полости рта – это относительно распространенное, безболезненное поражение слизистой оболочки полости рта. Она возникает преимущественно у мужчин среднего и пожилого возраста и прочно ассоциируется с табакокурением и употреблением алкоголя. Всемирная организация здравоохранения считает лейкоплакию одним из наиболее распространенных предраковых или потенциально злокачественных нарушений и фактором риска развития плоскоклеточного рака.
Лейкоплакия пищевода – редкое состояние по сравнению с лейкоплакией полости рта. Связь с раком пищевода остается неясной, потому что заболеваемость лейкоплакией пищевода слишком низка. В англоязычной литературе, по видимому, чтобы меньше было путаницы в терминах аналогичное поражение в пищеводе вместо «лейкоплакия пищевода» называют «эпидермоидной метаплазией пищевода», редко встречающееся и недостаточно описанное в литературе. За 10 лет в 6-ти специализированных клиниках США было зафиксировано 18 случаев эпидермоидной метаплазии пищевода или лейкоплакии пищевода. В самих поражениях явно отсутствовали признаки плоскоклеточной атипии и дисплазии. Но у 17% пациентов в 2 см от очага наблюдались соседствующие плоскоклеточная дисплазия высокой степени и/или рак, требующие пристального наблюдения. Эти пациенты были прооперированы. Рецидивов у них не наблюдалось. У остальных пациентов при наблюдении до 8 лет ни у одного не было выявлено дисплазии или рака пищевода при биопсии.
Руководство к действию
Лейкоплакия пищевода – термин просто калькированный с термина лейкоплакия полости рта. Выставлять клинический термин – «лейкоплакия пищевода» в гистологическом описании не совсем корректно. Лечащий врач ждет от описания в первую очередь гистологические процессы, которые и проявляют это клиническое состояние – т.е. за счет чего произошло очаговое утолщение – за счет гиперкератоза поверхностных отделов плоскоклеточного эпителия пищевода, за счет акантоза срединной зоны эпителия, за счет отека и инфильтрации, атрофии? И следующий вопрос освещения в гистологическом отчете – имеются ли атипические формы клеток в материале, есть ли дисплазия? Обращать внимание и обсуждать с врачом расширенную тактику обследования и наблюдения необходимо, если имеется наличие атипии клеток и различных степеней дисплазии либо в смежных участках, либо в участках самого поражения.
Если у вас возникли дополнительные вопросы по лейкоплакии пищевода, то вы сможете задать их через форму на сайте справа или по электронной почте в разделе Контакты.
(Aatur D Singhi, Christina A Arnold, Clinton D Crowder, Dora M Lam-Himlin, Lysandra Voltaggio and Elizabeth A Montgomery. Esophageal leukoplakia or epidermoid metaplasia, Modern Pathology (2014) 27, 38–43)

Поделитесь информацией с друзьями
Гетеротопия слизистой желудка теории возникновения
Распространенность гетеротопии слизистой желудка
Диагностика гетеротопии слизистой желудка
Трудно обнаружить гетеротопическую слизистую оболочку желудка во время плановой эндоскопии. Эндоскопист должен знать об этом поражении, находящегося в районе верхнего сфинктера пищевода. Не было никакой корреляции обнаружения очагов с использованием седации. При эндоскопии поражение проявляется пятном чаще всего на боковых или задних стенках в нескольких сантиметрах дистальнее верхнего пищеводного сфинктера «лососевого» цвета, круглой или овальной формы с плоской, слегка приподнятой или вдавленной поверхностью и может иметь приподнятые края. Поражение будет чаще обнаруживаться при медленном вытаскивании эндоскопа через область верхнего сфинктера пищевода. Сокращения верхнего сфинктера пищевода во время эндоскопии затрудняют осмотр и биопсию этой области. Очаги распознаются на расстоянии от 16 до 21 см от резцов. Окончательный диагноз гетеротопии слизистой желудка подтверждается с помощью биопсии. В исследованных биоптатах наиболее частым гистологическим типом является кислотопродуцирующий или кардиальный тип слизистой оболочки желудка, за ними следует слизистая антрального и смешанного типа желудка. Биопсии из малых очагов гетеротопии чаще содержат слизистую оболочку кардиального типа, в то время как биопсия из более крупных очагов чаще состояла из слизистой оболочки тела. На границе между цилиндрическим эпителием и плоскоклеточного покрытия пищевода преобладающим типом цилиндрического эпителия был кардиальный. В непосредственной близости от границы гетеротопии в пределах плоского эпителия часто наблюдаются желтые пятна. Они содержат фокусы цилиндрического эпителия, расположенного под плоским эпителием пищевода, определяемые некоторыми патологами как собственно пищеводные железы. Примечательно, что эти желтые пятна похожи на эпителий, прилегающий к зубчатой линии пищеводно-желудочного перехода. Известно, что подслизистые железы пищевода сгруппированы на обоих концах пищевода. Убедительная, хотя и недоказанная концепция заключается в том, что такие очаги представляют собой предшественник цилиндрической метаплазии пищевода. Согласно этой концепции, внутриэпителиальные кисты разрываются и обнажаются на поверхность для построения цилиндрической метаплазии.
Интересная статистика
Takeji с соавт. сообщили, что эктопическая слизистая оболочка желудка в пищеводе встречается чаще у мужчин, чем у женщин. Существует незначительная тенденция к более высокой распространенности очагов гетеротопии в возрасте между 50 и 70 лет по сравнению с молодым и пожилым возрастом. По литературным данным чаще обнаруживается один очаг, но может быть и несколько очагов в непосредственной близости от других.
Взаимосвязь с другими заболеваниями
Взаимосвязь гликогенного акантоза и гетеротопии пока не определена. Гликогенный акантоз – это небольшие дискретные возвышения в слизистой оболочке пищевода. Известно, что гликогенный акантоз является распространенным заболеванием, его частота составляет 3,5%, и может быть связан с рефлюксным эзофагитом.
Эктопическая слизистая оболочка желудка является идеальным местом для колонизации хеликобактера с позитивным его обнаружением до 86%, если HP представлен в желудке. Хотя роль НР в очагах гетеротопии остается неясной, тем не менее определено, что хеликобактер может вызывать гистологические изменения подобные таковым в слизистой оболочке желудка.
Взаимосвязь гетеротопической слизистой оболочкой желудка и пищеводом Барретта
В разных рекомендациях существуют противоречивые определения в отношении гистопатологической верификации пищевода Барретта. Некоторые рекомендации рассматривают наличие кишечной метаплазии как обязательное, тогда как другие требуют только цилиндроклеточного эпителия. Показано, что слизистая оболочка кардиального типа в нижнем отделе пищевода является приобретенным типом слизистой и, вероятно, является предшественником метаплазии кишечника и аденокарциномы. Поэтому следует учесть случаи с эндоскопически обнаруженной выстилкой цилиндроклеточным эпителием в нижнем отделе пищевода (CLE), в которых при гистологической оценке была выявлена только слизистая оболочка кардиального типа, но не метаплазия кишечника. Вот только для этой категории CLE существовала значительная связь с очагами гетеротопии.
Руководство по надзору
К сожалению, из-за низкой заболеваемости и отсутствия информации о прогнозах в настоящее время не выработано консенсусного руководства по надзору за гетеротопиями желудка в шейном отделе пищевода. Случайная идентификация гетеротопии не требует дополнительного специфического лечения, если отсутствуют значительные респираторные симптомы. Эти симптомы следует выявлять путем прямого опроса, если пациент их не сообщает сам. Эти повреждения должны быть оценены гистологическими исследованиями для выявления неожиданных находок или злокачественных новообразований. Никаких предложений по лечению бессимптомных очагов гетеротопии не существует. Облегчение при наличии симптомов приносят ИПП. Вообще считается, что осложнения очагов гетеротопий, такие как стриктуры и мембраны, проводится с помощью повторных дилатаций. Эндоскопическая слизистая резекция (в оригинале – ectomia), абляция и хирургическая резекция показаны для лечения, так же как и попытка радикальной хирургии для успешного лечения дисплазии или злокачественных поражений в очагах гетеротопий слизистой желудка в шейном отделе пищевода.
Источники:
1. Ulrich Peitz, Michael Vieth, Matthias Evert et al. The prevalence of gastric heterotopia of the proximal esophagus is underestimated, but preneoplasia is rare – correlation with Barrett’s esophagus, ВМС Gastroenterology, 2017; 17:87
2.Gurol SAHIN, Gokhan ADAS, Bora KOC et al. Is Cervical Inlet Patch Important Clinical Problem? Int J Biomed Sci. 2014 Jun; 10(2): 129–135.
Опухоли пищевода. Доброкачественные и злокачественные опухоли пищевода.
В дистальном отделе пищевода изредка наблюдают аденому, имеющую такое же строение, что и аденомы желудка. Она может развиваться из слизистой оболочки при так называемом пищеводе Баррета, когда в результате хронического рефлюкс-эзофагита и гегеротопяи (что менее вероятно) многослойный плоский эпителий нижней части пищевода замещается цилиндрическим эпителием с формированием структур, соответствующих слизистой оболочке фундального или кардиального отделов желудка, нередко с явлениями кишечной метаплазии.
Рак — наиболее часто встречающаяся злокачественная опухоль пищевода. Чаще наблюдают у мужчин? возраст большинства которых 50—70 лет. К предрасполагающим факторам относятся особенности питания — употребление очень горячей и грубой пищи; недостаток витаминов, особенно В2, А; железа, меди, цинка; вредные привычки (курение, алкоголь и др.); некоторые географические особенности местности; аномалии и посттравматические рубцовые изменения пищевода, грыжа пищеводного отверстия диафрагмы, тилоз (гиперкератоз ладоней и подошв), синдром Пламмера—Винсона (железодефицитная анемия, гипохлоргидрия, дисфагия), наблюдающийся преимущественно у жительниц стран Скандинавского полуострова в возрасте 40 -45 лет и др.
Заболеваемость раком пищевода колеблется в очень широких пределах, достигая наиболее высоких показателей в некоторых районах Ирана, Китая, Туркменской, Казахской, Узбекской ССР и др. Эпидемиологические исследования показали, что в этих районах среди населения чрезвычайно широко распространен хронический эзофагит (60—80% населения и более), который, очевидно, имеет значение в развитии рака пищевода. При гистологическом исследовании на фоне хронического эзофагита обнаруживают очаговые и диффузные атрофические и гиперпластические изменения многослойного плоского эпителия, пролиферацию базальных клеток, очаги дисплазии, внутриэпителиальный и ранний инвазивный рак.
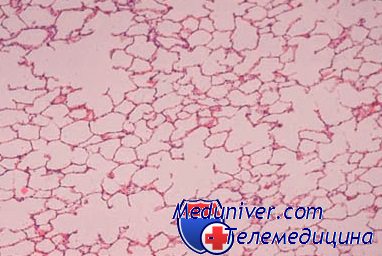
Такие же изменения часто можно обнаружить при раке пищевода, исследуя слизистую оболочку на различном расстоянии от опухоли. Эти изменения, по-видимому, являются основными этапами морфогенеза рака пищевода, что подтверждается динамическими наблюдениями, проведенными в районах Китая с повышенной заболеваемостью раком пищевода.
Предраковые изменения в многослойном плоском эпителии пищевода принципиально не отличаются от аналогичных изменений в шейке матки. Гистологическими критериями дисплазии являются усиление пролиферации и нарушение дифференцировки клеток. Количество базальных клеток, которые в норме занимают не более 15% толщины эпителиального пласта, при дисплазии увеличивается, клетки становятся более крупными, полиморфными, увеличивается число митозов. В зависимости от выраженности клеточных изменений и степени их распространения в эпителиальном пласте различают слабую» умеренную и тяжелую дисплазию. Выраженные полиморфизм и атипия клеток, большое количество митозов, утрата полярности расположения клеток и деления на слои при сохранении базальной мембраны характерны для внутриэпителиального рака.
В тех случаях, когда базальная мембрана не прослеживается, имеется тенденция к погружному росту и отшнуровка эпителиальных комплексов, изменения должны расцениваться как начало инвазивного рака.
При гистологическом исследовании, особенно по материалу эндоскопической биопсии, бывает трудно дифференцировать диспластические (предраковые) изменения и реактивную гиперплазию базальных клеток, которая может наблюдаться, например, при рефлюкс-эзофагите.
Трудности возникают также при дифференциальной диагностике тяжелой дисплазии, карциномы in situ и инвазивного рака. Для уточнения характера процесса необходимы динамическое наблюдение за такими больными и повторные биопсии.
Основная масса форм плоскоклеточного рака пищевода, видимо, развивается из покровного эпителия. Другим источником развития рака пищевода могут быть слизистые железы, в которых при хроническом гастрите также наблюдают атрофические и гиперпластические изменения, образование кист, пролиферацию резервных клеток, плоскоклеточную метаплазию и дисплазию эпителия. Из них могут возникать плоскоклеточный рак, аденокарцинома, железисто-плоскоклеточный рак, а также мукоэлидермоидная опухоль и аденокистозный рак (цилиндрома), аналогичные соответствующим опухолям слюнных желез. Аденокарциномы в пищеводе могут развиваться также от остатков цилиндрического эпителия, выстилающего пищевод на ранних стадиях эмбриогенеза, участков гетеротопии слизистой оболочки желудка.
Аденокарциномы дистальной части пищевода могут развиваться также на фоне так называемого пищевода Баррета. Во многих случаях труден или невозможен дифференциальный диагноз такой аденокарциномы и рака кардиального отдела желудка, прорастающего в пищевод.
Рак пищевода наиболее часто локализуется в средней его трети, затем следует нижняя треть пищевода; верхняя его треть поражается редко. Исключение составляет рак пищевода при синдроме Пламмера—Винсона, который наблюдается преимущественно у женщин 40—45 лет и поражает самый верхний отрезок пищевода.
Макроскопически большинство форм рака пищевода представляет собой изъязвленные блюдцеобразные или эндофитные опухоли, часто циркулярно охватывающие стенку, нередко на значительном протяжении. Экзофитные опухоли встречаются редко. Рак пищевода может распространяться по подслизистому слою далеко за пределы видимого очага опухоли, а также прорастать в прилежащие к пищеводу ткани и органы. Для суждения о степени распространенности процесса и радикальности оперативного вмешательства при исследовании удаленного отрезка пищевода необходимо изучение линий операционных разрезов и глубины прорастания стенки пищевода.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Что такое доброкачественные новообразования пищевода?
Доброкачественные новообразования пищевода – это опухоли, которые растут в верхней части желудочно-кишечного тракта (ЖКТ). Их главным отличием от рака пищевода является невозможность распространяться в виде метастазов и более благоприятный прогноз для пациента. Однако не стоит думать, что болезнь не несет угрозы здоровью человека. При отсутствии правильного лечения происходит постепенное разрушение пищевода с нарушением нормальной функции пищеварения. Поэтому при появлении любых подозрительных симптомов нужно обращаться за специализированной медицинской помощью.
Виды доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода встречаются в 5-7% случаев всех онкологических заболеваний пищеварительного тракта. Эти патологии одинаково часто поражают мужчин и женщин. Страдают в основном пациенты в возрасте старше 35 лет, отдающие предпочтение острой и горячей пище.
В зависимости от характера роста опухоли пищевода бывают:
- экзофитные – растут внутрь полости органа (полипообразные новообразования);
- эндофитные (интрамуральные) – растут внутрь стенки органа.
В зависимости от гистологической структуры новообразования могут быть очень разными. Наиболее распространенными являются аденомы, папилломы, полипы пищевода. Реже встречаются миксомы, рабдомиомы, лейомиомы, гемангиомы.
Симптомы доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода отличаются медленным темпом роста. Это обуславливает отсутствие клинической симптоматики на ранних стадиях заболевания. Пациент может годами даже не подозревать о наличии новообразования и вести обычный образ жизни.
Признаки заболевания возникают уже при больших размерах опухолей, когда они напрямую начинают мешать пищеварению или сдавливать соседние органы. Наиболее распространенными симптомами патологии являются:
- Затрудненное глотание (дисфагия). Опухоль механически мешает пище пройти по пищеводу. Пациент должен запивать еду водой, ему трудно употреблять мясо, хлеб и твердые продукты.
- Легкая или умеренная боль в груди в проекции пищевода. Дискомфорт вызван сдавливанием нервных окончаний опухолью.
- Отрыжка, тошнота, рвота. Эти признаки являются следствием нарушения пищеварения.
- Похудение, общая слабость. Обусловлены нарушением метаболизма на фоне длительного существования опухоли.
При больших размерах новообразований, когда они сдавливают бронхи, легкие или сердце, может возникать одышка, тахикардия, кашель, аритмии.
Причины доброкачественных новообразований пищевода
Точных причин развития онкологического процесса в пищеводе пока не установлено. Известно, что болезнь возникает из-за неправильного роста и размножения клеток в слизистой или мышечной оболочке органа. В результате хаотического и неконтролируемого разрастания тканей образуются патологические элементы.
Факторами, которые увеличивают риск возникновения доброкачественных опухолей пищевода, являются:
- генетическая предрасположенность;
- химические и физические повреждения пищевода;
- влияние радиации;
- контакт с химическими канцерогенами (лакокрасочные изделия, смолы, фенолы).
Известно также, что частое употребление острой и горячей пищи может выступать пусковым фактором для развития опухолей. Это обусловлено физическим и химическим раздражением слизистой оболочки рта и пищевода, что создает оптимальные условия для «поломки» механизмов, которые регулируют деление клеток.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика доброкачественных новообразований пищевода
Пациенты чаще всего обращаются за помощью к гастроэнтерологу, когда возникает нарушение глотания. При оценке жалоб пациента и сборе анамнеза заболевания врач может заподозрить наличие патологического новообразования в пищеводе.
Для подтверждения диагноза гастроэнтеролог может назначить:
- рентгенологическое исследование пищевода с применением бария;
- эзофагогастродуоденоскопию (ЭГДС) с биопсией для дальнейшего гистологического анализа тканей опухоли;
- компьютерную (КТ) или магнитно-резонансную томографию (МРТ).
Все указанные методики позволяют визуализировать полость пищевода и зафиксировать наличие новообразования. При выявлении опухоли пациент направляется к онкологу для выбора дальнейшей тактики лечения.
Мнение эксперта
Как онколог, хочу сказать, что доброкачественные опухоли пищевода несут прямую угрозу для здоровья пациента. Несмотря на свою условную безопасность, они могут переродиться в злокачественные опухоли с уже совсем другими последствиями для пациента. Поэтому нельзя игнорировать симптомы заболевания. Нужно обращаться за специализированной помощью и лечить новообразования. При своевременном начале терапии шанс выздороветь близится к 100%.
Мингболатов Фейзула Шахболатович, врач уролог-андролог, врач-онколог, к.м.н., врач высшей категории, доцент кафедры урологии РУДН

Методы лечения доброкачественных новообразований пищевода
Лечение доброкачественных образований пищевода проводится хирургическим путем.
Эффективных консервативных методов лечения доброкачественных опухолей пищевода не существует. Медикаменты применяются временно и только для уменьшения выраженности симптомов, доставляющих дискомфорт.
Хирургическое лечение
Оптимальным вариантом решения проблемы остается радикальная операция, направленная на полное удаление опухоли. Доступ к патологическому участку может быть осуществлен 2 путями:
- Эндоскопические операции. Через естественные отверстия в полость органа вводится оптическая система и небольшие инструменты, которыми и осуществляется иссечение опухоли. На коже разрез отсутствует.
- Традиционные операции. С помощью скальпеля делается достаточно большой разрез в области шеи, грудной клетки или верхнего этажа брюшной полости (в зависимости от того, в каком отделе пищевода находится опухоль). На коже остается рубец.
С учетом размеров новообразования и степени поражения близлежащих тканей могут использоваться следующие хирургические методы лечения:
- Полипэктомия. Применяется для удаления полипов, которые не прорастают вглубь стенки органа.
- Энуклеация. Операция используется для удаления кистообразных опухолей и предусматривает их вылущивание с капсулой. В ходе процедуры пищевод сохраняется полностью.
- Резекция части пищевода. При глубоком прорастании опухоли используется частичное удаление органа в пределах здоровых тканей.
Выбор метода лечения проводится индивидуально в зависимости от особенностей конкретного клинического случая.

Профилактика доброкачественных новообразований пищевода
Специфической профилактики опухолей пищевода не существует. Рекомендуется вести здоровый образ жизни, избегать контактов с известными канцерогенами и умеренно употреблять острую и горячую пищу.
Реабилитация после операции
После проведения эндоскопической операции пациент полностью восстанавливается в течение 1 месяца. Первые несколько дней рекомендуется употреблять пюреобразную пищу в небольших количествах. Постепенно рацион расширяется. Также в это время стоит ограничить физическое перенапряжение, воздействие стрессовых факторов.
При открытых операциях с удалением части пищевода реабилитация предусматривает пребывание в стационаре еще 5-7 дней после вмешательства. Ежедневно врач проводит перевязки, оценивает состояние пациента. Швы снимаются на 7-10-й день. Рекомендуется строгая диета, которая создает функциональный покой для пищевода. Полное восстановление может затянуться до 4-6 месяцев.
Вопросы и ответы
Какой врач лечит доброкачественные новообразования пищевода?
Лечением доброкачественных новообразований пищевода занимается онколог. Первичную диагностику зачастую проводит гастроэнтеролог.
Можно ли лечить доброкачественные новообразования пищевода консервативно?
Когда нужно заподозрить доброкачественные новообразования пищевода?
Чаще всего проблема впервые проявляет себя нарушением глотания. Если человек без видимой на то причины начинает постоянно запивать еду водой для того, чтобы проглотить, это весомый повод, чтобы записаться на прием к гастроэнтерологу.























© 2002-2022 ООО «СМ-Клиника»
Все материалы данного сайта являются объектами авторского права (в том числе дизайн). Запрещается копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного письменного согласия правообладателя. Указание ссылки на источник информации является обязательным.
Лицензия № ЛО-77-01-018779 от 19 сентября 2019 г.
Читайте также:

