Гипертермия кожных покровов что это такое
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
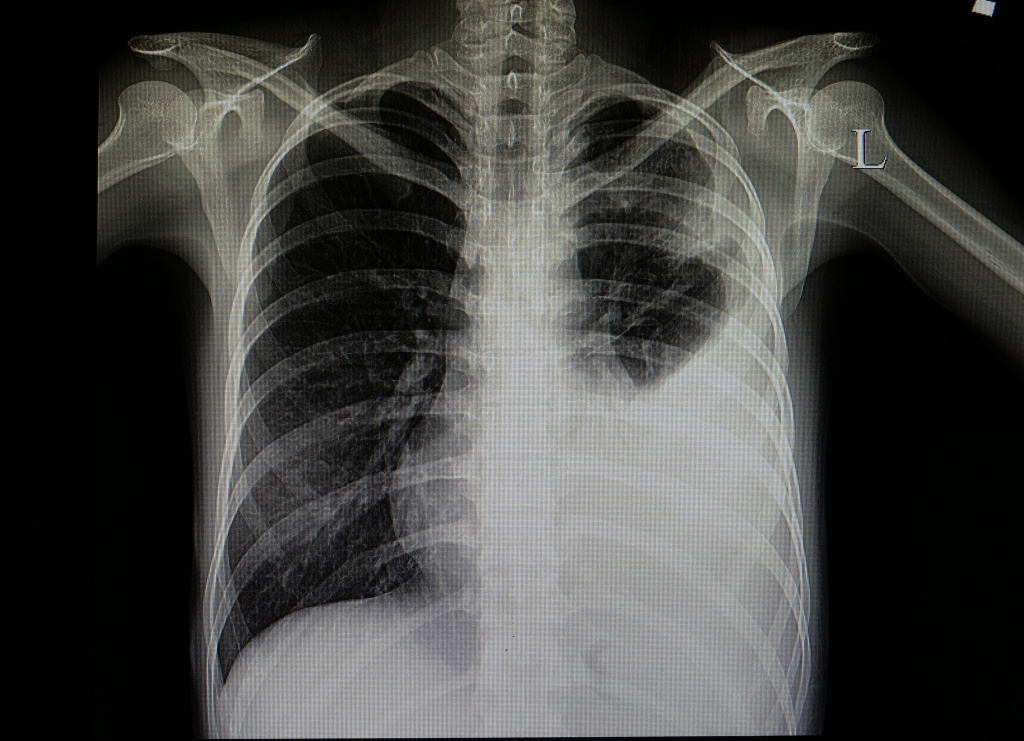
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
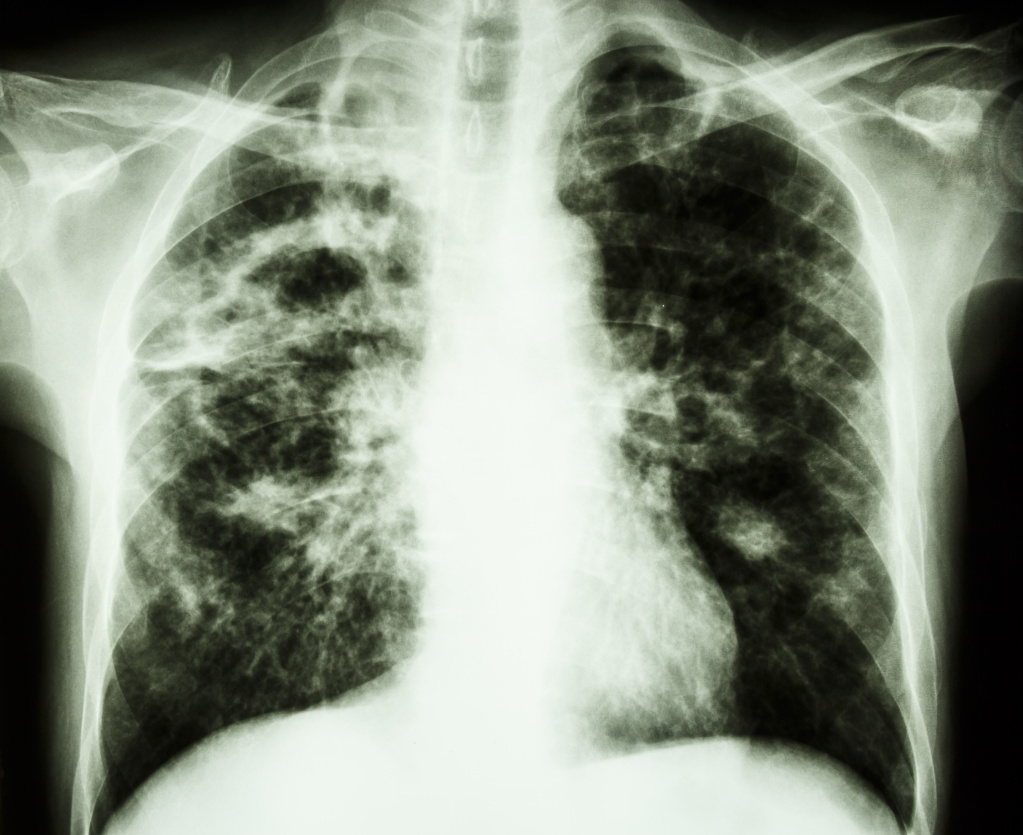
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Злокачественная гипертермия – это состояние, характеризующееся острым гиперметаболизмом скелетных мышц. Возникает под действием препаратов для ингаляционного наркоза, кофеина, сукцинилхолина, стрессовых ситуаций. Проявляется в форме метаболических, кардиоваскулярных, мышечных нарушений. Позднее развивается ДВС–синдром, полиорганная недостаточность. Диагноз ставится на основании клинической картины, результатов анализа на КЩС и данных, полученных в ходе кофеин-галотанового теста. Лечение предполагает устранение всех возможных триггеров, введение раствора натрия гидрокарбоната, дантролена. Для снижения температуры тела используют физические методы.
МКБ-10
Общие сведения
Злокачественная гипертермия (ЗГ) – острое патологическое состояние, которое характеризуется значительным усилением метаболических процессов, протекающих в поперечнополосатой скелетной мускулатуре. Имеет фармакогенетическое происхождение. Частота встречаемости, по информации разных источников, варьирует в пределах 1 случая на 3-15 тысяч общих анестезий. У взрослых пациентов этот показатель составляет 1 случай на 50-100 тысяч анестезий. В реальности случаев больше, однако отследить все абортивные формы не представляется возможным. Кроме того, практикующие врачи не всегда предоставляют информацию о подобных осложнениях. У мужчин патология встречается в 4 раза чаще, чем у женщин.

Причины
Основная причина развития ЗГ – воздействие лекарственных препаратов и продуктов, обладающих триггерным действием. К числу лекарств, способных спровоцировать приступ, относят все ингаляционные анестетики, курареподобные миорелаксанты, кофеин. Присутствуют отрывочные данные о развитии патологии у людей, подвергшихся сильному психическому потрясению или физической нагрузке. Считается, что при этом происходит выработка симпатоадреналовых субстанций (адреналин, норадреналин), которые и приводят к развитию криза у предрасположенных к этому людей.
Более склонными к возникновению ЗГ считаются люди, имеющие доминантную мутацию гена рианодинового рецептора хромосомы 19. Однако известны случаи, когда при наличии явных предпосылок к возникновению гиперметаболических мышечных реакций, ген, ответственный за дефектный рецептор, у пациента отсутствовал. Предрасположенность к заболеванию обычно прослеживается у всех кровных родственников.
Патогенез
В основе патогенеза лежит увеличение длительности открытия мышечных кальциевых каналов. Это приводит к избыточному накоплению ионов кальция в саркоплазме. Нарушаются процессы поляризации и деполяризации, что становится причиной генерализованной мышечной контрактуры (ригидности). Истощаются запасы АТФ, расщепление которой приводит к усиленному потреблению клетками кислорода и выбросу тепловой энергии. Развивается тканевая гипоксия, в мышцах накапливается лактат, возникают явления рабдомиолиза. В плазме крови повышается концентрация ионов калия, кальция, магния, миоглобина и креатинфосфокиназы.
Первичное поражение затрагивает только скелетную мускулатуру. Однако накопление токсичных продуктов разрушения мышечной ткани в течение часа приводит к формированию полиорганной недостаточности, нарушению гемодинамики, критическим сдвигам кислотно-щелочного баланса. Может развиваться отек легких и головного мозга. Происходит запуск каскада воспалительных реакций окислительного типа. Возникает ДВС-синдром, который приводит к развитию скрытых внутренних и наружных кровотечений.
Классификация
Злокачественная гипертермия может протекать в нескольких клинических вариантах, которые различаются скоростью развития патологических процессов и временем, прошедшим от начала воздействия триггера до манифестации криза. Кроме того, присутствуют отличия в выраженности и наборе симптомов, тяжести течения. Различают следующие разновидности патологии:
- Классическая. Встречается в 20% случаев. Отличается развернутой клинической картиной, возникает непосредственно после введения препарата, обладающего триггерной активностью. Патология обычно развивается на операционном столе на глазах у анестезиолога, имеющего всё необходимое для купирования гипертермической реакции. Летальность сравнительно невысока, уровень смертности не превышает 5%.
- Абортивная. На ее долю приходится около 75% всех случаев. Отличается относительно легким течением, неполным набором клинической симптоматики. Во многих случаях значительного повышения температуры тела не происходит. Наиболее легкие варианты течения порой остаются незамеченными или ошибочно относятся к другим патологическим состояниям. Летальность – 2-4%.
- Отсроченная. Встречается в 5% случаев, развивается через сутки и более после контакта с провоцирующим фактором. Протекает сравнительно легко. Опасность для пациента заключается в том, что через 24 часа после операции контроль медиков за ним ослабевает. Злокачественная гипертермия на начальном этапе развития часто остается незамеченной или подвергается ошибочной диагностике.
Симптомы злокачественной гипертермии
Признаки ЗГ разделяются на ранние и поздние. Ранние возникают непосредственно при развитии криза, поздние – через 20 и более минут. Первым симптомом является спазм жевательных мышц, сменяющийся генерализованной мышечной контрактурой. Развивается респираторный ацидоз, CО2 в конце выдоха - более 55 мм рт. ст. Усиливается потоотделение, кожа приобретает мраморный оттенок. Увеличивается потребление кислорода. По мере усугубления метаболических нарушений происходят изменения в работе сердечно-сосудистой системы: колебания артериального давления, тахиаритмия.
Процессы миолиза и расщепления АТФ, развивающиеся в спазмированных мышцах, приводят к резкому росту температуры тела. Обычно этот показатель не превышает 40°C. Известны случаи лихорадки, достигавшей 43-45°C, что становилось причиной гибели больного. Из-за избыточного накопления калия усиливаются нарушения сердечного ритма. Моча становится темного цвета, концентрированной, может отмечаться анурия. Состояние обратимо, если лечебные мероприятия были начаты вовремя. В противном случае у больного развиваются осложнения.
Осложнения
Злокачественная гипертермия может становиться причиной инфаркта миокарда, полиорганной недостаточности, диссеминированного внутрисосудистого свертывания. Инфаркт развивается как следствие электролитных нарушений и генерализованного мышечного спазма. Объемные участки некроза миокарда приводят к возникновению кардиогенного шока и асистолии. Полиорганная недостаточность характеризуется нарушением функции жизненно важных структур, что в 80% случаев приводит к гибели больного. При ДВС-синдроме в сосудистом русле образуются микротромбы, которые способствуют усилению полиорганной недостаточности. В дальнейшем ресурс свертывающей системы истощается, возникают тяжелые кровотечения.
Диагностика
Диагностика уже развившейся ЗГ проводится на основании имеющихся симптомов, а также данных лабораторного обследования. Предрасположенность к возникновению криза определяется по результатам специфических методов тестирования. Алгоритм обследования пациента включает:
- Сбор анамнеза. Определить наличие предрасположенности к заболеванию можно при подготовке к операции. Для этого проводится тщательный опрос пациента и его родных. О высоком риске говорят, если среди кровных родственников больного присутствуют люди, ранее перенесшие гипертермический криз, внезапную смерть во время проведения наркоза, имеющие эпизоды необъяснимых судорог в анамнезе.
- Лабораторную диагностику. При ЗГ в крови обнаруживаются признаки метаболического ацидоза (pH менее 7,25, дефицит оснований более 8 ммоль/л), рост концентрации КФК до 20 тыс. Ед/л и более, концентрации ионов калия более 6 ммоль/л. Патологические изменения в плазме нарастают по мере развития процесса. Нормализация показателей происходит в течение суток с момента купирования криза.
- Кофеин-галотановый тест. Является специфическим анализом, выявляющим склонность к возникновению мышечной контрактуры. В ходе теста биоптат мышцы помещают в емкость, заполненную триггерными растворами. При наличии предрасположенности к ЗГ мышечная ткань сокращается, возникает контрактура. Тест проводится только пациентам, входящим в группу риска, поскольку процедура забора биоматериала отличается травматичностью.
- Генетическое обследование. Пациентам с отягощенным анамнезом показано генетическое исследование. Оно направлено на выявление гена, отвечающего за предрасположенность к развитию генерализованных мышечных контрактур. Положительным считается исследование, в ходе которого обнаруживаются мутации генов RYR1 и CACNA1S. В качестве общего скринингового метода генетический анализ не используется ввиду высокой стоимости и технической сложности работы.
Генетически обусловленные приступы ригидности скелетной мускулатуры должны дифференцироваться с анафилактическими реакциями, признаками недостаточной анальгезии, церебральной ишемией, тиреоидным кризом, злокачественным нейролептическим синдромом, недостаточностью вентиляции. Несомненный признак ЗГ – снижение выраженности симптомов вскоре после введения дантролена.
Лечение злокачественной гипертермии
Эффективность лечения напрямую зависит от времени, прошедшего с момента развития приступа до начала реанимационных мероприятий. В условиях операционной помощь больному оказывают на месте, прервав операцию. Если криз развился в палате, пациента экстренно транспортируют в ОРИТ. Оставление пациента в палате общего типа недопустимо. Лечение заключается в использовании неспециализированных и этиотропных фармакологических методов, аппаратном пособии, применении физических способов гипотермии. Основные мероприятия включают:
- Прекращение контакта с триггером. Подачу ингаляционного наркоза прекращают, контуры наркозно-дыхательного устройства продувают чистой дыхательной смесью. Замена аппарата, контура, интубационной трубки не производится. Используется метод гипервентиляции 100% кислородом. Минутный объем дыхания при этом в 2-3 раза превышает норму. Длительность процедуры составляет 10-15 минут.
- Этиотропную терапию. Пациентам с диагнозом «злокачественная гипертермия» показано введение дантролена – релаксанта, обладающего способностью блокировать рианодиновые рецепторы. Средство снижает внутриклеточную концентрацию Ca, тормозит передачу нервно-мышечного импульса, приводит к быстрому устранению симптомов криза. Препарат вводится дозированно, до нормализации состояния больного.
- Симптоматическую терапию. Зависит от имеющейся клинической картины. Для поддержания гемодинамики может использоваться титрованная подача дофамина через инъектомат. Снижение температуры тела проводят путем наложения на область проекции крупных сосудов пузырей со льдом, введения холодных инфузионных растворов. Для коррекции КЩС вводят 4% раствор натрия гидрокарбоната. Выведение излишка электролитов, токсинов и поддержание функции почек требует введения петлевых диуретиков.
Прогноз и профилактика
Прогноз благоприятный, если злокачественная гипертермия была своевременно замечена и купирована. При длительном пребывании пациента в состоянии метаболического ацидоза и гипоксии возможно ишемическое поражение центральной и периферической нервной системы, нарушения в работе сердечно-сосудистого аппарата вплоть до атриовентрикулярной блокады, инфаркта миокарда, фибрилляции. При абортивной форме шансы на благополучный исход значительно выше, чем при классической.
Специфическая профилактика заключается в тщательном предоперационном обследовании, направленном на установление факта предрасположенности больного к мышечным контрактурам. Людям с подтвержденной генетической мутацией рекомендован отказ от кофе и кофеиносодержащих напитков, минимизация психологических стрессов в повседневной жизни.
1. Современные методы диагностики предрасположенности к злокачественной гипертермии/ Казанцева А.А., Лебединский К.М.// Анестезиология и реаниматология – 2014 - №4.
2. Злокачественная гипертермия: современные подходы к профилактике и лечению/ Ким Е.С., Горбачев В.И., Унжаков В.В.// Acta Biomedica Scientifica. – 2017.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тепловой удар: причины появления, симптомы, диагностика и способы лечения.
Определение
Тепловым ударом называют состояние гипертермии, вызванное интенсивным тепловым воздействием, связанное с расстройством механизмов терморегуляции и сопровождающееся нарушением работы различных органов и систем.
Причины теплового удара
Существуют две основные, зачастую тесно связанные между собой причины теплового удара: тепловое воздействие и недостаточная скорость приспособления организма к неблагоприятным условиям внешней среды. Вероятность развития и тяжесть этого состояния зависят от продолжительности пребывания человека в условиях повышенного температурного фона, интенсивности теплового воздействия, возраста человека, индивидуальных особенностей организма, наличия или отсутствия хронических заболеваний внутренних органов. Кроме того, развитию теплового удара может способствовать прием некоторых лекарственных препаратов: ингибиторов моноаминоксидазы (МАО), трициклических антидепрессантов, амфетаминов, а также алкоголя и наркотических средств.
Тепловым ударам подвержены люди с гипертонической болезнью, сердечно-сосудистыми заболеваниями, патологиями щитовидной железы, с сахарным диабетом и некоторыми другими эндокринными заболеваниями, вегето-сосудистой дистонией, бронхиальной астмой, нервно-психическими заболеваниями, анорексией, циррозом печени, гепатитом, ангидрозом, гипергидрозом.
Кроме того, к числу неблагоприятных факторов, увеличивающих риск получения теплового удара, относят избыточный вес, нарушения метаболизма, возраст менее 6-7 лет, пожилой возраст и период беременности. Риск теплового удара повышается во время занятий спортом, при повышенной влажности воздуха, сильном обезвоживании.
Классификация тепловых ударов
Проведенные исследования действия высоких температур на организм человека по характеру изменений теплового обмена, сердечно-сосудистой и дыхательной систем позволили выделить четыре степени перегрева организма (по А.Н. Ажаеву):
- I степень (устойчивое приспособление) — теплоотдача осуществляется путем испарения влаги с поверхности тела и из дыхательных путей. Теплоотдача равна тепловой нагрузке и температура тела не повышается. Общее состояние удовлетворительное, жалобы сводятся к ощущению тепла, нередко возникает вялость и сонливость, нежелание двигаться.
- II степень (частичное приспособление) — тепловая нагрузка не компенсируется испарением влаги, и в организме происходит накопление тепла. Температура тела может подниматься до 38,5°С, систолическое давление повышаться на 5—15 мм рт. ст., а диастолическое снижаться на 10—20 мм рт. ст. Увеличиваются минутный и систолический объем сердца, легочная вентиляция, количество поглощенного кислорода и выделенной углекислоты. Пульс учащается на 40-60 ударов в минуту. Наблюдается резкая гиперемия кожи, профузное потоотделение. Характерно ощущение нестерпимой жары.
- III степень (срыв приспособления) — температура тела может подниматься до 39,5-40°С, систолическое давление повышается на 20-30 мм рт. ст., а диастолическое снижается на 30-40 мм рт. ст. Число сердечных сокращений увеличивается до 160 ударов в минуту, а систолический объем сердца уменьшается. За счет усиления легочной вентиляции увеличивается количество поглощенного кислорода и выделенной углекислоты. Кожа резко гиперемирована, пот стекает каплями. Больные жалуются на ухудшение самочувствия, ощущение сильной жары, сердцебиение, давление в висках и головную боль. Может возникнуть возбуждение, двигательное беспокойство.
- IV степень (отсутствие приспособления) — это, собственно, и есть тепловой удар, когда происходит грубое нарушение деятельности сердечно-сосудистой системы и ЦНС.
- пиретическая форма – самым ярким ее симптомом является повышение температуры тела до 39-41°С;
- асфиксическая форма – на первый план выходит угнетение дыхательной функции;
- церебральная, или паралитическая форма – на фоне гипертермии и гипоксии возникают судороги, иногда появляются галлюцинации и элементы бреда;
- гастроэнтерическая, или диспепсическая форма – сопровождается тошнотой, рвотой, диареей и задержкой мочеиспускания.
Существует три клинических степени тяжести патологии.
Для первой степени характерны быстро нарастающая слабость, вялость, сонливость, тупая ноющая головная боль, чувство тяжести в груди, потребность вдохнуть полной грудью, слабо выраженная или умеренная тошнота. Кожа у пациента становится бледной, на ней видны крупные капли пота, зрачки расширены, отмечается учащенные дыхание и пульс. Температура тела может оставаться в пределах нормы.
Вторая степень теплового удара сопровождается ощущением выраженной мышечной слабости, шумом и звоном в ушах. Пострадавшему тяжело двигаться, трудно поднять голову или руки. Головная боль становится разлитой и более интенсивной. Тошнота нарастает, возможна рвота. Дыхание становится прерывистым и учащенным, присутствует тахикардия, температура тела повышается до 39-40°С, нарушается координация движений (статическая и динамическая атаксия), возможны обмороки.
При третьей степени отмечается резкое изменение цвета кожных покровов – от гиперемии до цианотичности. У пострадавшего наблюдаются беспокойство и перевозбуждение. Дыхание становится поверхностным, пульс – нитевидным, рефлексы ослаблены.
Возможны судороги, бред, кинестетические, аудиальные и визуальные галлюцинации. Температура тела резко повышена. При отсутствии квалифицированной помощи человек может впасть в кому.
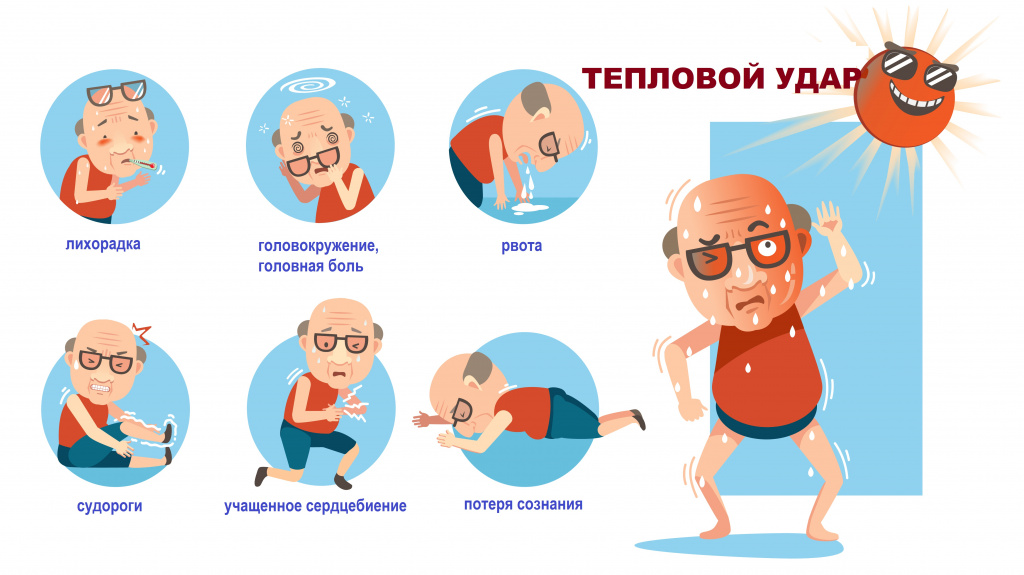
У детей из-за незрелых механизмов терморегуляции тепловой удар способен развиться даже при относительно невысокой температуре внешней среды и достаточно непродолжительном тепловом воздействии. При легкой степени теплового удара ребенок становится капризным, вялым, жалуется на тошноту и головную боль, не хочет играть, пытается прилечь, теряет аппетит. Пульс учащен, лицо гиперемировано, зрачки расширены, кожа потная, горячая на ощупь, при этом температура тела обычно не превышает 37°С.
При средней степени тяжести теплового удара ребенок жалуется на головную боль, вялость и плохое самочувствие, у него нарушается координация движений, наблюдаются затрудненное дыхание и рвота. Температура тела достигает фебрильных значений, возможна потеря сознания.
При тяжелой степени теплового удара ребенка лихорадит, развивается судорожный синдром, температура тела крайне высокая, возможно коматозное состояние.
Диагностика теплового удара
Диагноз устанавливается на основании характерного анамнеза, жалоб пациента и результатов объективного осмотра. Для оценки тяжести состояния измеряют температуру тела, пульс и артериальное давление.
Лабораторные исследования необходимы для определения наличия или отсутствия дисфункции различных органов и систем:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Гипертермический синдром у детей – нарушение терморегуляции со значительным повышением температуры тела и сопутствующей неадекватной реакцией со стороны внутренних органов, в частности сердечно-сосудистой и нервной системы. Проявляется гипертермией от 39,5 C° и выше, нарушениями гемодинамики, признаками отека мозга и острой полиорганной недостаточностью. Подтверждается клинически, а также по результатам термометрии и лабораторного исследования крови и мочи. Специфические методы диагностики отсутствуют. Лечение комплексное. Назначается антипиретическая, регидратационная терапия, лечение основного заболевания.
Общие сведения
Гипертермический синдром у детей – критическое состояние, угрожающее жизни ребенка. Чаще развивается у детей до 6 лет, намного реже – у подростков. При отсутствии своевременной диагностики и лечения высока вероятность смертельного исхода. Опасность состояния заключается в скорости его развития. Кроме того, во врачебной практике не всегда удается сразу заподозрить патологическую гипертермию, что позволило бы вовремя начать лечение и избежать необратимых последствий. Одной из разновидностей гипертермического синдрома у детей является злокачественная гипертермия, которая развивается всегда в послеоперационном периоде. Подобное состояние у детей до трех лет в педиатрии имеет отдельное название – синдром Омбреданна.

Причины гипертермического синдрома у детей
Гипертермический синдром у детей, как и любое повышение температуры другой этиологии, представляет собой защитную реакцию организма, чаще всего на инфекционный агент (бактерия, вирус и др.). Только в данном случае реакция является неадекватной, с вовлечением в патогенез многих жизненно важных органов и систем. Подобное состояние развивается по множеству причин. Гипертермический синдром у детей сопутствует многим заболеваниям, сопровождающимся лихорадкой: грипп и ОРВИ, краснуха, ветряная оспа, септические состояния и т. д. Могут играть роль уже имеющиеся неврологические расстройства у ребенка, предшествующие травмы и опухоли головного мозга и др. Доказана генетическая предрасположенность.
Вследствие повышения температуры тела компенсаторно увеличивается частота дыхания, что постепенно приводит к ацидозу крови. Одновременно повышается теплоотдача путем потоотделения, вследствие чего развивается гиповолемия, и снижается концентрация ионов натрия и калия в крови. Эти и некоторые другие механизмы влияют на центр терморегуляции в гипоталамусе, что приводит к еще большему повышению температуры тела. Теплоотдача при этом снижена из-за спазма периферических сосудов, поэтому гипертермия становится резистентной. Длительное сохранение высокой температуры приводит к серьезному повреждению липидного барьера клеточных мембран, что вызывает нарушение проницаемости сосудов и приводит к отеку мозга, появлению белка в моче и др.
Симптомы гипертермического синдрома у детей
Гипертермический синдром у детей имеет ярко выраженные клинические проявления. Температура тела поднимается до критических значений - от 39,5 C° и выше. Характерно значительное ухудшение общего состояния, вялость или возбуждение. Ребенок отказывается от еды, состоянию часто сопутствует рвота. Кожа имеет серый, «мраморный» оттенок. Сначала кожные покровы остаются теплыми на ощупь, при дальнейшем сохранении гипертермии кожа становится холодной, особенно в области конечностей. Дыхание ребенка частое и поверхностное.
Отмечаются нарушения гемодинамики в виде тахикардии, пониженного артериального давления, ухудшения микроциркуляции. Последнее является основной причиной отека мозга, который в клинике гипертермического синдрома у детей проявляется тонико-клоническими судорогами, иногда – бредом и галлюцинациями. В тяжелых случаях возможно непроизвольное мочеиспускание и дефекация. Может присутствовать абдоминальный болевой синдром, связанный со спазмом сосудов брюшной полости. Гипертермический синдром у детей первого года жизни часто осложняется отеком легких.
Диагностика гипертермического синдрома у детей
Повышенная температура тела фиксируется при помощи термометрии. Изменение температуры проводится в подмышечной впадине либо между пальцами рук или ног. Также обязательной является ректальная термометрия, поскольку в постановке диагноза гипертермического синдрома у детей большую роль играет градиент температуры. При данном состоянии разница между кожной и ректальной температурой всегда составляет больше 1 C°. Патогномоничным признаком гипертермического синдрома у детей является обязательное присоединение неврологической симптоматики, что нехарактерно для обычной лихорадки. Холодные кожные покровы при повышенной температуре тела также свидетельствуют в пользу гипертермического синдрома, подтверждая централизацию кровообращения, характерную для данного состояния.
При физикальном осмотре педиатр выявляет тахикардию, учащение дыхания, пониженное артериальное давление. В общем анализе крови – лейкоцитоз и увеличение СОЭ, диспротеинемия, ацидоз. В моче обнаруживается белок. Для диагностики основного заболевания, чаще инфекционной природы, проводится рентгенография грудной клетки, лабораторное определение конкретного возбудителя в крови и моче и другие специфические исследования в зависимости от основного диагноза.
Лечение гипертермического синдрома у детей
Терапия проводится в стационарных условиях, при необходимости – в отделении интенсивной терапии. Необходима нормализация температуры тела и устранение сопутствующей симптоматики. Важно помнить, что температура должна снижаться постепенно во избежание чрезмерной нагрузки на сердечную мышцу. Если кожные покровы теплые, используются физические методы снижения температуры, например, обтирание прохладными полотенцами. В лечении гипертермического синдрома у детей используются антипиретики из группы нестероидных противовоспалительных препаратов, однако при гипертермическом синдроме у детей они могут оказаться недостаточно эффективными.
Нарушения циркуляции устраняются препаратами группы стероидов и аскорбиновой кислотой, которые в совокупности нормализуют проницаемость капилляров. Проводится регидратационная терапия: при отсутствии рвоты показано обильное питье, солевые растворы используются перорально, в остальных случаях производится внутривенное капельное введение солевых растворов. Периферические спазмолитики применяются с целью децентрализации кровообращения. Судороги купируются антиконвульсантами. Обязательно лечение основного заболевания, вызвавшего патологическое повышение температуры. Проводится противовирусная терапия и антибиотикотерапия.
Прогноз и профилактика гипертермического синдрома у детей
При своевременно начатом лечении прогноз гипертермического синдрома у детей чаще благоприятный. В случае запоздалой диагностики и тяжелого течения заболевания возможны необратимые неврологические последствия. Так, любое последующее состояние с лихорадкой часто также может развиваться патологически. Повышается судорожная готовность мозга, возможно формирование очага эпилептической активности. Другими последствиями длительной гипертермии могут быть хроническая почечная недостаточность, миокардит, нарушения функции надпочечников и др.
Профилактика гипертермического синдрома у детей обеспечивается настороженностью врачей в отношении детей с высоким риском развития патологического повышения температуры (травмы и опухоли мозга в анамнезе, неврологические заболевания и др.). Своевременно начатое лечение вирусных и бактериальных инфекций также снижает частоту развития неадекватной гипертермии.
Лихорадка (гипертермия) – защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей, при которой перестройка процессов терморегуляции приводит к повышению температуры тела. При этом в результате гипертермии активируются процессы иммунного ответа. Повышенная температура тела может сохраняться в течение нескольких часов, дней, месяцев, лет (эфемерная, острая, подострая, хроническая лихорадка). По степени повышения температуры различают лихорадку: субфебрильную – 37,2-38,0ºС, фебрильную – 38,1-39ºС, пиретическую – 39-41ºС и гиперпиретическую – 41-42ºС.
Основной причиной лихорадки у детей являются инфекционные заболевания. С практической точки зрения выделяют лихорадку, возникающую в результате воспаления (при инфекционных и неинфекционных воспалительных заболеваниях) и “невоспалительные” гипертермии. Повышение температуры тела инфекционного генеза развивается в ответ на воздействие вирусов и бактерий, продуктов их распада (липосахаридов, белковых веществ, нуклеиновых кислот и др.). Температура тела может повышаться при неинфекционных воспалительных болезнях иммунопатологического генеза (диффузные болезни соединительной ткани, геморрагический васкулит) или резорбционного происхождения (ушиб, сдавление, разрез, ожог, некроз, асептическое воспаление, гемолиз).
Механизм “невоспалительных” лихорадок различен:
- нейрогенный (травма, кровоизлияние, опухоль, отек мозга);
- психогенный (невроз, психические расстройства, эмоциональное напряжение);
- рефлекторный (болевой синдром различного происхождения);
- эндокринный (гипертиреоз, сахарный диабет, феохромоцитома);
- лекарственный (введение кофеина, эфедрина, гиперосмолярных растворов, антибиотиков, сульфаниламидов) и др.=
Клиническая диагностика.
У ребенка с инфекционным заболеванием важно различать “красную” и “белую” гипертермию, а также выяснить ее причину. При красной («розовой») гипертермии теплопродукция соответствует теплоотдаче. Температура тела повышается до 38,5 - 39,0˚С, поведение ребенка обычное, кожные покровы умеренно гиперемированы, кисти и стопы теплые, учащение пульса и дыхания соответствуют повышению температуры тела (на каждый градус свыше 37ºС, ЧД учащается на 4 дыхания в мин, а ЧСС – на 10 ударов в мин). “Белая” (бледная) лихорадка характеризуется бледностью кожных покровов, признаками централизации кровообращения, частичным нарушением микроциркуляции и сопровождается ”мозговой симптоматикой” (повышенная возбудимость или вялость). Однако адаптивный гипертермия имеет до определенного предела. При истощении компенсаторных механизмов или при гиперергическом варианте, может развиться гипертермический синдром.
II.2. Гипертермический синдром – патологический процесс на фоне длительно удерживающейся лихорадки, приводящей к срыву компенсаторных возможностей терморегуляции и полиорганным, микроциркуляторным и дисметаболическим расстройствам. При высокой температуре (39-40˚С) потребление кислорода не обеспечивает возрастающие тканевые потребности, что приводит к развитию гипоксии, ацидоза и кетоза, эндотоксикоза; возникает угроза истощения энергетических ресурсов, что наиболее опасно для нервной системы и функции миокарда. В ряде случаев гипертермический синдром развивается вследствие тяжелой вододефицитной дегидратации, гипертиреоидного криза или под влиянием некоторых лекарств
Лечебная тактика врача при повышении температуры, состоит в решении двух вопросов:
- Следует ли снижать температуру тела (в большинстве случаев лихорадка при инфекционных заболеваниях носит защитный характер, поэтому добиваться нормализации температуры не всегда целесообразно)?
- Какие средства необходимо использовать для снижения температуры?
Показания для назначения жаропонижающих препаратов:
Жаропонижающие средства (по данным ВОЗ) следует применять тогда, когда аксилярная температура у ребенка превышает 38,5˚С. ВОЗ рекомендовано использовать у детей при ОРИ парацетамол и ибупрофен в качестве эффективных и безопасных средств.
Необходимо снижать температуру тела 38˚С и выше в следующих ситуациях:
- наличие у ребенка тяжелого легочного или сердечно-сосудистого заболевания, тяжелого психоневрологического состояния, течение которого может ухудшиться при лихорадке;
- детям с наследственными метаболическими заболеваниями;
- детям с фебрильными судорогами в анамнезе и риском их развития (особенно в возрасте первых 5 лет жизни);
- если лихорадка сопровождается жалобами на плохое самочувствие, мышечными болями или головной болью.
Неотложная помощь:
При “красной” гипертермии:
- раскрыть ребенка, напоить;
- парацетамол (пара-ацетоминофенол) внутрь в дозе 15 мг/кг (но не более 60 мг/кг/сутки). В ректальных свечах однократная доза парацетамола составляет 15-20 мг/кг;
- ибупрофен (Ибуфен®) 5-10 мг/кг (не более 30 мг/кг/сутки) внутрь детям c 3-го месяца жизни. Ибупрофен (Ибуфен®) должен быть применен в качестве стартовой терапии в тех случаях, когда назначение парацетамола противопоказано или малоэффективно (FDA, 1992).
- физические методы охлаждения: обтирание тела ребенка смесью равных количеств 40˚ спирта, воды и 9% столового уксуса или водой комнатной температуры, или пузырь со льдом на расстоянии около 4 см над областью головы.
Внимание! Однократное применение физических методов охлаждения не следует продолжать более 30-40 минут. Недопустимо резкое снижение температуры тела из-за возможности развития коллапса.
- Если в течение 20-30 мин. после вышеуказанных мероприятий температура тела не снизилась, либо температура тела ребенка изначально была выше 39,0˚С, внутримышечно ввести(допустима комбинация лекарственных средств в одном шприце):
- 50% раствор метамизола натрия (анальгина) - 0,1мл/год (5 мг/кг),
- 2,5% раствор прометазина (пипольфена) 0,1-0,15 мл/год (0,5-1,0 мг/кг), но не более 1,0 мл или 1% раствор дифенгидрамина (димедрола) из расчета 0,1 мл/год (0,1 мг/кг).
Примечание. Для купирования гипертермии можно использовать раствор вольтарена или диклофенака (в 1 мл – 25 мг акт. вещества) 0,5 мл/год (1мг/кг) в/мышечно, но не более 3,0 мл.
При “белой” гипертермии:
- согреть ребенка (грелки к рукам и ногам), дать внутрь обильное теплое питье;
- ввести в/мышечно:
- 50% раствор метамизола натрия (анальгина) - 0,1 мл /год,
- 2,5% раствор прометазина (пипольфена) 0,1-0,15 мл/год или 1%р-р димедрола – 0,1 мл/год,
- 2% раствор папаверина - 0,1–0,2 мл/год (0,2мг/кг) или раствор дротаверина (но-шпы) в дозе 0,1 мл/год или 1% раствор дибазола в дозе 0,1 мл/год.
Для детей старшего возраста возможно введение метамизола натрия в указанных дозировках и 2 % раствора никотиновой кислоты - 0,05 мл/кг в/мышечно.
- если кожные покровы порозовели и стали теплыми – физические методы охлаждения.
- При «судорожной готовности» в/мышечно ввести:
- 0,5 % раствор диазепама (седуксена) - 0,1-0,15 мл/год,
- 50% р-ра метамизола натрия (анальгина) - 0,1 мл/год.
Внимание! При лихорадке температура тела контролируется каждые 30-60 мин. и после ее снижения до 37,5˚С лечебные гипотермические мероприятия прекращают, так как она может снизиться самостоятельно без дополнительных вмешательств.
При некупирующейся лихорадке, возможно развитие “злокачественной” гипертермии (имеются выраженные признаки централизации кровообращения - разница между кожной и ректальной температурой более 1˚С).
Эффект оказывает введение глюкокортикоидов (3% р-р преднизолона - 5 мг/кг или 0,4% р-р дексаметазона - 0,3 мг/кг (в 1 мл – 4 мг) в/венно или в/мышечно), иногда в сочетании с нейролептиками (0,25 % раствор дроперидола 0,1-0,2 мл/кг, аминазин и др.).
Читайте также:

