Гипертензивная гематома что это
Обновлено: 01.05.2024
Разрыв артерио-венозной мальформации может привести к формированию внутримозговой гематомы (ВМГ), субарахноидального кровоизлияния (САК), внутрижелудочкового кровоизлияния (ВЖК), субдуральной гематомы (СДГ). Вид внутричерепного кровоизлияния зависит от локализации мальформации и особенностей ее структуры.
Внутримозговая гематома при разрыве артерио-венозной мальформации
Внутримозговая гематома вследствие разрыва артерио-венозной мальформации возникает в 23-82% случаев и является самым частым результатом ее геморрагического проявления.
Установлена взаимосвязь между размерами гематомы и морфологической характеристикой мальформации. Малый размер артерио-венозной мальформации, наличие только одной дренирующей вены приводит к возникновению высокого давления как в строме артерио-венозной мальформации, так и в ее эфферентах, что способствует формированию массивных внутримозговых гематом. Существует обратная зависимость между размером артерио-венозной мальформации и возникшей вследствие ее разрыва гематомы: чем меньше артерио-венозная мальформация, тем более крупные размеры имеет внутримозговая гематома. Эмпирически выявлено, что внутримозговая гематома чаще имеет большие размеры при локализации источника кровотечения в лобной, теменной и затылочной долях. Внутримозговая гематома вследствие разрыва артерио-венозной мальформации может иметь любую локализацию, но наиболее характерно ее расположение в субкортикальных отделах.
Субарахноидальное кровоизлияние при разрыве артерио-венозной мальформации
Развитие субарахноидального кровоизлияния является вторым по частоте типом внутричерепного кровоизлияния. Оно менее характерно для разрыва артерио-венозной мальформации в сравнении с разрывами аневризмы. Артерио-венозная мальформация является причиной субарахноидального кровоизлияния в 4-5% случаев. Тем не менее нетравматическое субарахноидальное кровоизлияние вследствие кровотечения из мальформации происходит часто. По данным КТ, субарахноидальное кровоизлияние возникает у 30% пациентов с разрывом артерио-венозной мальформации. Для более точной верификации субарахноидального кровоизлияния необходимо проведение поясничной пункции, при которой кровоизлияние можно подтвердить у 95% больных. Таким образом, субарахноидальное кровоизлияние вследствие разрыва артерио-венозной мальформации имеет место у большинства пациентов, но интенсивность его не всегда достаточна, чтобы быть диагностированным при КТ.
Наиболее часто вместе с субарахноидальным кровоизлиянием у таких больных диагностируется и внутримозговая гематома.
Изолированное субарахноидальное кровоизлияние без внутримозговой гематомы наиболее характерно для локализации мальформации в области мозолистого тела, ствола мозга и мозжечка. Поскольку значительная часть артерио-венозных мальформаций гемодинамически и структурно связана со средней мозговой артерией, субарахноидальное кровоизлияние из них чаще всего локализуются и более всего выражены на конвекситальной поверхности головного мозга. Это отличается от субарахноидального кровоизлияния при разрывах аневризм, для которых наиболее характерно расположение крови в базальных субарахноидальных цистернах. Однако, если кровотечение значительно, излившаяся кровь устремляется вниз по сильвиевой щели с заполнением базальных цистерн. В этом случае дифференцировать субарахноидальное кровоизлияние вследствие разрыва артерио-венозной мальформации и аневризм сложно.
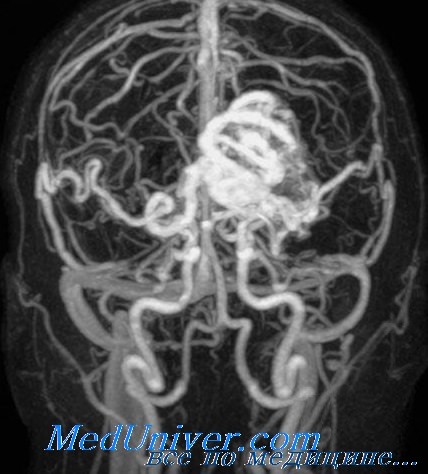
Вентрикулярное кровоизлияние при разрыве артерио-венозной мальформации
Вентрикулярное кровоизлияние для разрыва артерио-венозной мальформации не характерно. Изолированное внутрижелудочковое кровоизлияние возникает у 16% больных, перенесших разрыв мальформации. Его присутствие в сочетании с другими типами внутричерепных кровоизлияний встречается значительно чаще — у 47% больных. Среди внутрижелудочковых кровоизлияний различной этиологии артерио-венозной мальформации является источником кровотечения в 7% случаев. Внутрижелудочковое кровоизлияние наиболее характерно для артерио-венозной мальформации, имеющих глубинную локализацию в области подкорковых ядер с возможным распространением на сосудистые сплетения желудочков.
Их разрыв приводит к проникновению крови в желудочковую систему напрямую из патологических сосудов сплетений либо вследствие разрыва стенки желудочка образовавшейся перивентрикулярной внутримозговой гематомы. Определенную роль в формировании данного типа кровоизлияния также играет прорыв крови через тонкое дно III желудочка из субарахноидальных цистерн. Таким образом, патофизиологические механизмы прорыва крови в желудочковую систему объясняют частое сочетание ВЖК с ВМГ и САК. Однако такое сочетание не является патогномонич-ным для разрыва артерио-венозной мальформации. Оно чаще встречается при гипертензивных и аневризматических внутричерепных кровоизлияниях. Изолированное ВЖК вследствие разрыва артерио-венозной мальформации встречается редко, но при отсутствии ВМГ и САК позволяет с высокой вероятностью предсказать наличие мальформации как источника кровоизлияния.
Субдуральная гематома при разрыве артерио-венозной мальформации
Субдуральные кровоизлияния при разрыве артерио-венозной мальформации встречаются нечасто, но в случае возникновения могут быть весьма массивными и распространенными. Изолированные субдуральные кровоизлияния вследствие разрыва артерио-венозной мальформации возникают в 2% случаев, а в сочетании с внутримозговыми — в 13%. Такие кровоизлияния обычно формируют интрадурально расположенные мальформаций или имеющие перидуральную локализацию, образующие с сосудами ТМО единую гемодинамическую сеть. При таких артерио-венозных мальформациях происходит прямое проникновение крови в субдуральное пространство. Характерно, что эпидуральных кровоизлияний при подобной локализации артерио-венозной мальформации не наблюдается. Ряд субдуральных кровотечений возникает в результате локального растяжения кортикальной ВМГ мягкой мозговой оболочки с последующим ее разрывом.
В проведенном нами исследовании разрыв артерио-венозной мальформации привел к образованию ВМГ у 170 (78%) больных. В 121 (56%) наблюдении выявлено ВЖК. САК обнаружено у 86 (40%) пациентов. Базаль-ное САК имело место у 30 (14%) человек, кон-векситальное — у 36 (17%), сочетание базально-го и конвекситального компонентов—у 20 (9%). У 13 (6%) больных при КТ верифицированы СДГ. У одного (0,5%) больного СДГ была единственным проявлением разрыва мальформаций. У6 (3%) больных при КТ, проведенной в первые 14 сут от начала заболевания, внутричерепное кровоизлияние выявлено не было. Диагноз разрыва артерио-венозной мальформации у данной группы больных базировался на основании данных анамнеза заболевания, клинической картины и результатах поясничных пункций. Мальформация была подтверждена ангиографически.
Объем ВМГ колебался от 2 до 200 мл, в среднем — 38 мл. У 161 (95%) больного размер гематомы находился в пределах от 2 до 80 мл. Значительно чаще встречались субкортикальные гематомы — у 130 (76%) человек, реже гематомы базальных ядер — в 23 (14%) наблюдениях. ВМГ задней черепной ямки наблюдали у 17 (10%) пациентов.
В 9 (4%) наблюдениях выявлено изолированное САК либо САК с прорывом в желудочки мозга, что требовало проведения дифференциального диагноза с кровоизлиянием из церебральной аневризмы. У 13 (6%) пациентов обнаружены путаменальные гематомы, наиболее характерные для гипертензивных кровоизлияний.
Таким образом, характерными особенностями разрыва артерио-венозной мальформации являются:
- образование субкортикальных гематом объемом до 80 мл,
- прорыв крови в желудочковую систему — в половине случаев,
- субарахноидальное кровоизлияние, видимое при КТ, имеет место у более чем трети больных, базальное и конвек-ситальное кровоизлияние встречается приблизительно с одинаковой частотой (14% и 17% соответственно),
- субдуральные гематомы не типичны для разрыва артерио-венозной мальформации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Введение
За последние 20 лет был проведен ряд исследований, в том числе рандомизированных, многоцентровых, проспективных и ретроспективных, посвященных вопросам лечения больных с геморрагическим инсультом. Исследовали необходимость проведения хирургического лечения, хирургическую тактику и методы вмешательства, ближайшие и отдаленные результаты. Параллельно оценивали результаты консервативного лечения сходных групп больных, а также разрабатывали рекомендации по обследованию и ведению больных с ОНМК [5, 6, 9, 10, 15, 17, 18, 23, 28].
На основании полученных результатов оказалось, что ни одно исследование не показало убедительных преимуществ хирургического лечения над консервативным, вне зависимости от используемых методов вмешательства. Отдаленные функциональные исходы среди выживших больных были практически одинаковыми в группах оперированных и леченых консервативно [19, 26, 28, 29, 33]. Таким образом, в настоящее время не существует стандартов лечения больных с геморрагическим инсультом, принципы ведения пациентов носят рекомендательный характер и во многом еще определяются традициями лечебных учреждений. Это мотивирует необходимость разработки алгоритма обследования и лечения больных с геморрагическим инсультом.
Геморрагический инсульт в широком смысле охватывает большую группу заболеваний, сопровождающихся кровоизлиянием в мозг или его оболочки. На практике под геморрагическим инсультом чаще понимают кровоизлияние в мозг вследствие гипертонической болезни или атеросклероза (т.н. гипертензивные гематомы).
Выделяют первичные и вторичные внутримозговые кровоизлияния. Гематома, возникающая в результате артериальной гипертонии, является первичным кровоизлиянием и наблюдается в 70-90%.
При вторичном кровоизлиянии гематома возникает вследствие следующих причин [2]:
1. коагулопатии (10-26%) (ятрогенные коагулопатии и тромбоцитопении, при лейкемии, циррозе печени и заболеваниях крови);
2. разрыва артерио-венозной мальформации (7%);
3. васкулопатий (5%) (амилоидная ангиопатия, септический или микотический артериит);
4. кровоизлияний в опухоль (1-3,5%).
Внутримозговая гематома может образоваться также вследствие повышения интенсивности кровотока в области инфаркта мозга. Описана возможность формирования внутримозговых кровоизлияний как осложнения инфекционных заболеваний центральной нервной системы, тромбоза дуральных синусов и эклампсии.
Гипертензивная гематома возникает в результате проникновения крови из патологически измененной артерии в вещество головного мозга.
Небольшие по диаметру артерии, из которых происходит кровоизлияние, расположены в области базальных ядер, таламуса, варолиева моста, а также у поверхности мозга, не имеют развитых анастомозов, являясь часто конечными ветвями. Возможности перераспределения крови и адаптации к изменениям гемодинамики у этих артерий минимальны. В связи с этим, хроническая артериальная гипертония и атеросклероз приводят к выраженным изменениям их стенок. В результате развивающегося липогиалиноза, фибриноидного некроза и истончения мышечного слоя упругость сосудистой стенки уменьшается, а проницаемость увеличивается. Нередко формируются микроаневризмы .
Средний возраст больных с геморрагическим инсультом составляет 60-65 лет, соотношение мужчин и женщин равно 1,6:1. Риск развития геморрагического инсульта значительно повышается после 55 лет и удваивается с каждым последующим десятилетием. Летальность от геморрагического инсульта достигает 40-50%, а инвалидность развивается у 70-75% выживших. Факторами риска в развитии геморрагического инсульта являются высокое артериальное давление, злоупотребление алкоголем, наличие в анамнезе предыдущих нарушений мозгового кровообращения, а также нарушения функции печени, сопровождающиеся тромбоцитопенией, гиперфибринолизом и уменьшением факторов свертывания крови [2].
Существуют два механизма развития кровоизлияния: по типу гематомы и по типу диапедезного пропитывания. Кровоизлияния по типу гематомы встречаются в 85% случаев по материалам аутопсий, имеют типичную локализацию в подкорковых ядрах, полушариях мозга и мозжечке. При данном типе кровоизлияния излившаяся кровь раздвигает мозговое вещество, что сопровождается перемещением отдельных участков мозга. В связи с этим, в первые часы не происходит значительного разрушения мозгового вещества. При кровоизлиянии по типу гематомы размеры гематомы намного превышают объем разрушенной ткани. Кровоизлияния по типу диапедеза встречаются значительно реже, являясь следствием первичной ишемии сосудистой стенки и увеличения ее проницаемости. Такие кровоизлияния чаще имеют небольшие размеры и располагаются преимущественно в таламусе или варолиевом мосту.
Диагностика
Обследование больных в нейрохирургическом стационаре
1) При поступлении больного в отделение нейрохирургии проводится детальный клинико - неврологический осмотр с оценкой тяжести состояния по шкале комы Глазго (стандарт) [2, 8].
2) Производят оценку общей тяжести состояния больного на основании осмотра терапевта, реаниматолога (при необходимости кардиолога, офтальмолога, эндокринолога) и данных лабораторных методов обследования (электрокардиография, рентгенография грудной клетки, анализы крови, коагулография) (рекомендация).
3) Производят КТ (МРТ) головного мозга (рекомендация).
Относительным противопоказанием к проведению КТ головного мозга является выраженная нестабильность гемодинамики – неуправляемая артериальная гипотензия – систолическое давление ниже 90 мм.рт.ст. при постоянной инфузии вазопрессоров или выраженная артериальная гипертензия, требующая экстренной коррекции гипотензивными препаратами - систолическое давление выше 220 мм.рт.мт.
При выполнении КТ (МРТ) следует определить: наличие и топическое расположение патологического очага (очагов); объем каждого вида очага (гипо-, гиперденсивной части) в см3; положение срединных структур мозга и степень их смещения в мм; состояние ликворосодержащей системы мозга (величина, форма, положение, деформация желудочков) с определением вентрикуло-краниальных коэффициентов; состояние цистерн мозга; состояние борозд и щелей мозга.
Объем кровоизлияния определяют либо с помощью программы, поставляемой производителем томографа, либо по формуле АВС/2, где А -наибольший диаметр, В - перпендикулярный диаметр по отношению к А, С -количество срезов х толщину среза. Пациентам, у которых во время хирургического вмешательства планируется использовать нейронавигацию, также производят сканирование в том режиме, который необходим для последующей передачи изображения на конкретную навигационную станцию [12, 27].
На основании результатов нейровизуализации внутримозговые супратенториальные гематомы подразделяют на следующие виды [2]:
· путаменальные (латеральные, составляют ~55% гипертензивных кровоизлияний), расположенные кнаружи от внутренней капсулы и в зависимости от объема, распространяющиеся на скорлупу, бледный шар или ограду;
· таламические (медиальные, ~10%), расположенные кнутри от внутренней капсулы, в таламусе, но могут распространяться на средний мозг и проникать в желудочковую систему, часто формирующиеся вследствие диапедезного пропитывания;
· субкортикальные (лобарные, ~15%), расположенные в белом веществе больших полушарий головного мозга, близко от коры. Часто встречаются у пожилых пациентов (старше 70 лет) и могут быть обусловлены церебральным амилоидозом.
Кровоизлияния в заднюю черепную ямку составляют около 20% от числа всех больных с геморрагическим инсультом и подразделяются на:
· кровоизлияния в ствол мозга, как правило, в варолиев мост (~10%), часто формируются по типу геморрагического пропитывания.
4) Церебральную ангиографию (КТ- или МР-ангиографию) проводят при подозрении на наличие сосудистой мальформации или артериальной аневризмы при отсутствии гипертонического анамнеза, молодом возрасте пациента (менее 45 лет) и расположении гематомы, нетипичном для гипертензивного кровоизлияния, но характерном для разрыва артерио-венозной мальформации или аневризмы (рекомендация). Для артериовенозных мальформаций характерно субкортикальное кровоизлияние, наиболее часто на стыке лобной и теменной, височной и затылочной долей; для артериальной аневризмы - в области основания лобной доли, сильвиевой щели, на стыке лобной и височной долей [21].
Лечение
Хирургическое лечение направлено на устранение компрессии и дислокации мозга, а также окклюзионной гидроцефалии, что приводит к достоверному снижению летальности, а у части больных, у которых консервативное лечение неэффективно, и к уменьшению неврологического дефицита уже в остром периоде заболевания [11, 22, 24, 38, 39].
1) Показанием к хирургическому лечению при геморрагическом инсульте является:
· путаменальное и субкортикальное кровоизлияние объемом более 30 см3, сопровождающееся выраженным неврологическим дефицитом и/или приводящее к дислокации мозга (смещению срединных структур более 5 мм или деформации цистерн ствола мозга) (опция) [2, 3];
· кровоизлияние в мозжечок объемом более 10-15 см3, диаметром более 3 см, сопровождающееся компрессией ствола мозга и/или окклюзионной гидроцефалией (рекомендация); выполнять наружное вентрикулярное дренирование без удаления гематомы мозжечка не рекомендуется ввиду возможного увеличения аксиальной дислокации мозга [2, 3, 29, 35, 36].
· кровоизлияние в мозжечок объемом менее 10-15 см3, сопровождающееся гемотампонадой IV желудочка и окклюзионной гидроцефалией (опция) [2, 3].
· кровоизлияние в таламус, сопровождающееся гемотампонадой желудочков и/или окклюзионной гидроцефалией (рекомендация) [2, 3].
2) Хирургическое вмешательство не показано при угнетении сознания до комы (GCS - 7 баллов и менее) (рекомендация) [2, 3, 25].
3) Относительным противопоказанием к операции является наличие тяжелой соматической патологии (сахарный диабет, почечно-печеночная, сердечно-сосудистая и легочная патология в стадии суб- и декомпенсации, коагулопатии, сепсис), неуправляемая артериальная гипертензия -систолическое давление более 200 мм рт.ст. (опция) [2].
Факторами риска неблагоприятного исхода при хирургическом лечении являются [2, 3, 7, 35]:
· снижение бодрствования до сопора и ниже;
· объем внутримозговой гематомы более 50 см3;
· массивное вентрикулярное кровоизлияние;
· поперечная дислокация 10 мм и более; · деформация цистерн ствола мозга;
· рецидив кровоизлияния.
Целесообразность хирургического удаления гипертензивных гематом таламуса объемом более 10 см3 и ствола, сопровождающихся грубым неврологическим дефицитом, обсуждается, и устоявшегося мнения на этот счет среди нейрохирургов пока нет [24].
Выбор метода хирургического лечения
· Хирургическое вмешательство производят сразу после обследования и определения типа гематомы (опция) [22, 39, 40]. При компенсированном состоянии пациента, нормальном бодрствовании или снижении не глубже оглушения, отсутствии признаков нарастания компрессии мозга, но высоких цифрах артериального давления (систолическое более 200 мм рт.ст.) во избежание трудностей с интраоперационным гемостазом и послеоперационного рецидива гематомы операцию целесообразно отложить до снижения и стабилизации артериального давления (рекомендация). В ряде случаев на протяжении первых суток гематома может продолжать формироваться и склонна к рецидивам, поэтому некоторые нейрохирурги предлагают не производить хирургические вмешательства в течение 6–24 часов от начала заболевания (опция) [13].
· Проведение пункционной аспирации гематомы с использованием метода стереотаксиса (безрамной навигационной станции) показано при путаменальных и мозжечковых гематомах у больных без нарушения бодрствования или с его снижением не глубже оглушения. Вмешательство можно сочетать с локальным фибринолизом сгустков крови (рекомендация) [1, 4, 30]. Для удаления гематомы может быть использован метод нейроэндоскопии (рекомендация) [2, 3, 7, 38, 39].
При фибринолизе для однократного введения используют 5000-60000 МЕ урокиназы, 50-100 тыс. МЕ проурокиназы рекомбинантной, 3 мг тканевого активатора плазминогена, 15-30 тыс. МЕ стрептокиназы. Введение фибринолитика и аспирацию лизированной крови осуществляют каждые 6-12 часов в зависимости от вида препарата. Оптимальное время дренирования гематомы без увеличения риска инфекционных осложнений, связанных с наличием дренажа и интратекальным введением препарата – 24-72 часа (опция) [1, 4, 27, 34].
· Открытые операции показаны при субкортикальных гематомах, а также при путаменальных кровоизлияниях и гематомах мозжечка с клиникой быстрого нарастания дислокационного синдрома (рекомендация) [31].
При субкортикальных кровоизлияниях необходима микрохирургическая ревизия полости гематомы для удаления возможной ангиографически негативной мальформации, частота встречаемости которых может достигать 30%. При путаменальном и мозжечковом кровоизлиянии открытая операция преследует цель быстрого создания наружной декомпрессии мозга и предупреждения или устранения компрессии и дислокации мозга [31, 37].
· При наличии тяжелой соматической патологии возможно удаление субкортикальных гематом одним из мини-инвазивных методов (с использованием метода стереотаксиса, эндоскопии, локального фибринолиза), но только после проведения церебральной ангиографии и исключения сосудистой мальформации (опция) [2].
· При небольших гематомах мозжечка, сопровождающихся смещением и/или окклюзией IV желудочка или сильвиева водопровода и развитием окклюзионной гидроцефалии, показано проведение наружного дренирования желудочков, либо эндоскопической тривентрикулостомии. Наружное дренирование проводят до регресса окклюзионной гидроцефалии и восстановления проходимости желудочковой системы (рекомендация) [2, 14].
· При массивном кровоизлиянии в боковые желудочки возможно их наружное дренирование с проведением локального фибринолиза сгустков крови или их эндоскопического удаления (опция) [1, 3].
· При тяжелом состоянии пациента (снижение бодрствования до глубокого оглушения и сопора, выраженная соматическая патология), которое может потребовать длительной интенсивной терапии в послеоперационном периоде, вмешательство на гематоме необходимо дополнять установкой датчика измерения внутричерепного давления (рекомендация) [2].
Условия для хирургического лечения геморрагического инсульта.
· Для выполнения хирургических вмешательств в операционной необходимо иметь микроскоп и набор микрохирургических инструментов для проведения сосудистых нейрохирургических операций, нейроэндоскопическое оборудование и инструменты, навигационную установку.
· Все операции желательно проводить под общим обезболиванием. У пациентов с тяжелой соматической патологией пункционные операции могут быть выполнены под местной анестезией с внутривенным потенциированием при условии контроля за функцией внешнего дыхания (интубация трахеи) и центральной гемодинамикой (мониторинг АД, ЧСС, адекватная инфузионная терапия через центральную вену) (опция).
Послеоперационный период
После операции пациент должен находиться в отделении нейрореанимации (рекомендация).
В течение 1-2 суток после проведения открытой операции необходимо выполнение контрольной КТ головного мозга. В дальнейшем при отсутствии ухудшения состояния исследование повторяют на 7 и 21 сутки. При проведении локального фибринолиза КТ выполняют каждые 24 часа, после удаления дренажа – на 7 и 21 сутки (опция).
Мониторирование внутричерепного давления проводят до его стойкой нормализации (менее 20 мм рт.ст.), затем датчик удаляют (опция).
Оценка исходов геморрагического инсульта
Для оценки исхода инсульта наиболее часто используют шкалу J. Rankin (1957) (определение уровня независимости больного) [32].
Внутричерепное кровоизлияние (нетравматические внутричерепные кровоизлияния) – клиническая форма острого нарушения мозгового кровообращения, возникающая вследствие разрыва интрацеребрального сосуда или повышенной проницаемости его стенки и проникновения крови в паренхиму мозга [1,2,18,19].
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| I 61 | Внутримозговое кровоизлияние |
| I 62 | Другое нетравматическое внутричерепное кровоизлияние |
Дата разработки/пересмотра протокола: 2013 года (пересмотрен 2017 г.)
Сокращения, используемые в протоколе:
| АД | – | артериальное давление. |
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминтрансфераза |
| БСФ | – | биосоциальные функции |
| ВЧД | – | внутричерепное давление |
| ГИ | – | геморрагический инсульт |
| ДТЧ | – | декомпрессивная трепанация черепа |
| ЗЧЯ | – | задняя черепная ямка |
| ИВЛ | – | искусственная вентиляция легких |
| КТ | – | компьютерная томография |
| МДК | – | мультидисциплинарная команда |
| МР | – | медицинская реабилитация |
| НВК | – | нетравматическое внутричерепное кровоизлияние |
| ОАК | – | общий анализ кровт |
| ОАМ | – | общий анализ мочи |
| ТМО | – | твердая мозговая оболочка |
| ЦПД | – | центральное перфузионное давление |
| ЧМТ | – | черепно-мозговая травма |
| ЧСС | – | частота сердечных сокращений. |
| ШКГ | – | шкала комы Глазго |
Пользователи протокола: неврологи, нейрохирурги, анестезиологи-реаниматологи, врачи общей практики, терапевты, врачи скорой помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или; Неконтролируемое исследование или; Мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация [1,2,3,5,16] (УД-В).
По этиологии развития кровоизлияния:
· артериальная гипертензия;
· сосудистые аневризмы и артерио-венозные мальформации;
· амилоиднаяангиопатия, артерииты,васкулиты;
· тромбоцитопения, гемофилия;
· прием антикоагулянтов, антиагрегантов и фибринолитических средств (ацетилсалициловая кислота, гепарин, варфарин);
· кровоизлияния в опухоль головного мозга;
· кавернозные и венозные ангиомы;
· болезнь мойя-мойя;
· расслоение артерии;
· алкоголизм с нарушением функции печени и гипокоагуляциией;
· прием наркотиков (амфетамин, кокаин, метамфетамин);
· генетический дефект строения соединительной ткани (дисплазии).
Формы геморрагического инсульта:
· острейшая– характеризуется стремительным развитием коматозного состояния, угнетением дыхания и сердечной деятельности. Летальный исход в течение нескольких часов. Острейшая форма развивается при массивных кровоизлияниях в полушария мозга, в мост, в мозжечок;
· острая форма – симптомы развиваются постепенно, в течение нескольких часов. При ранней постановке диагноза и оказании помощи возможно улучшение состояния, хотя полное восстановление наступает редко. При несвоевременном оказании помощи – наступает смерть. Развивается при кровоизлияниях в латеральные части полушарий;
· подострая форма – еще более медленное развитие симптомов. Характерно для лиц пожилого возраста.
Внутримозговые гематомы подразделяют по локализации и объему.
В подавляющем большинстве случаев (90%) гематомы локализуются в супратенториальных отделах мозга. Различают лобарные, медиальные, латеральные, смешанные внутримозговые гематомы, редкие формы кровоизлияния (внутрижелудочковые, субдуральные);
· лобарные – кровоизлияния, при которых кровь не выходит за пределы коры и белого вещества соответствующей доли головного мозга;
· кровоизлияние в подкорковые ядра (кнаружи от внутренней капсулы) принято обозначать как латеральный инсульт, а кровоизлияние в таламус – как медиальный инсульт (кнутри от внутренней капсулы);
· смешанные внутримозговые гематомы (встречаются чаще) кровь распространяется в пределах нескольких анатомических зон;
· кровоизлияние в задней черепной ямке (10%) от всех внутримозговых гематом(мозжечок, мост, ствол);
· внутрижелудочковые кровоизлияния;
· субдуральные гематомы.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
· острейшее начало с очень сильной головной болью;
· угнетение сознания;
· рвота;
· грубые очаговые неврологические симптомы;
· возможны менингеальные симптомы;
· возможны судорожные припадки.
Анамнез:
· артериальная гипертензия;
· сахарный диабет;
· заболевания крови;
· атеросклероз;
· прием антикоагулянтов.
Физикальноеобследование
Объективный осмотр:
· кожные покровы, как правило, багрово красные, покрытые потом.
· дыхание шумное, стридорозное или типа Чейн-Стокса,
· пульс напряженный, замедленный,
· артериальное давление обычно высокое, быстро возникает гипертермия.
Неврологический осмотр:
· развитие выраженной общемозговой симптоматики, превалирующая над очаговой, приводящая нередко уже через несколько минут к коматозному состоянию больного, тошнота, рвота, психомоторное возбуждение, могут быть эпилептические припадки.
NB! Развитие очаговых симптомов геморрагического инсульта (нетравматического кровоизлияния) обусловлено следующими основными факторами:
· локализацией кровоизлияния;
· нарушение функции участков мозга, сдавленных гематомой;
· повышение внутричерепного давления и отек мозга;
· нарушение ликвороциркуляции;
· смещение структур мозга, в связи с давлением гематомы;
· прорыв крови в желудочки и субарахноидальное пространство;
· развитие острой внутренней гидроцефалии.

Описание неврологического статуса с оценкой по шкале NIHSS[1,11,12,19]:
· кровоизлияния в области базальных ядер почти всегда развивается у больных с выраженной артериальной гипертензией и преимущественно днем. Часто они возникают при резком физическом напряжении или стрессе. Симптомы развиваются внезапно и достигают максимума в течение нескольких секунд. Больные сразу падают и наступает кома. Сразу же выявляется паралич или выраженный парез на стороне, противоположной зоне поражения, обнаруживаются патологические стопные рефлексы. Характерны отклонение взора в сторону поражения, нарушения дыхания и выраженные общемозговые симптомы – гиперемия, рвота, брадикардия. АД чаще повышено;
· по мере нарастания объема гематомы, проявляется отек вокруг очага поражения, повышается внутричерепное давление, рано появляются симптомы вклинения;
· при прорыве массивных глубинно расположенных гематом в боковой желудочек внезапно наступает еще более резкое ухудшение состояния. Углубляется кома, угасают сухожильные рефлексы, не вызываются стопные рефлексы. Нарушения стволовых функций проявляется резким нарушением дыхания, нарушениями сердечного ритма, гипертермией, гипергликемией;
· кровоизлияния в зрительный бугорчасто сопровождаются прорывом крови в 3-й желудочек. Кровоизлияния малого объема проявляются контралатеральной гемианопсией, контралатеральным гемипарезом, гемианестезией и «таламической рукой» – сгибание в лучезапястном и пястно-фаланговом суставах при одновременном разгибании в межфаланговых суставах. Иногда на стороне поражения возникает гиперкинез;
· массивные кровоизлияния, локализующиеся в непосредственной близости от ликворопроводящей системы, часто осложняются острой окклюзионной гидроцефалией. Резкое нарушение циркуляции ликвора способствует смещению полушарных структур и развитию верхнего вклинения;
· при гематомах в височной и теменной долях преобладает контралатеральный гемипарез (плегия) с низким мышечным тонусом, сухожильные рефлексы чаще угнетены, но могут быть повышены. При поражении доминантного полушария выявляются афатические нарушения.
· Шкала комы Глазго:
· 15 баллов – сознание ясное;
· 14 баллов – легкое оглушение
· 13 баллов – умеренное оглушение;
· 12 баллов – глубокое оглушение;
· 11–9 баллов – сопор;
· 8–7 баллов –умеренная кома;
· 6–5 баллов –глубокая кома;
· 4–3 балла– запредельная кома, смерть мозга.
Лабораторные исследования: отсутствуют специфические изменения со стороны анализов крови и мочи.
Инструментальные исследования:
· КТ головного мозга является обязательным методом обследования пациентов с нетравматическими внутричерепными кровоизлияниями. Острые внутричерепные кровоизлияния имеют однотипные и хорошо выявляющиеся признаки на изображениях, получаемых при рентгеновской КТ. В первые часы ГИ формируется сгусток крови, в виде образования высокой плотности (55-90 ед. Н), вокруг которого имеется гиподенсивная полоска, соответствующая жидкой части крови, также определяется феномен седиментации. Повышение рентгеновской плотности сгустка определяется концентрацией гемоглобина. К концу первых суток развивается гиподенсивныйперифокальныйвазогенный отек. При рассасывании кровоизлияния наблюдается прогрессирующее снижение плотности сгустка, начиная с периферических отделов – феномен «тающего кусочка сахара». В изоденсивной стадии диагностика кровоизлияния методом КТ затруднена так же тем, что обычно регрессирует перифокальный отек и объемное воздействие зоны кровоизлияния на структуры мозга. В дальнейшем, в гиподенсивной стадии, при формировании постгеморрагической кисты надежность КТ-диагностики геморрагического характера поражения существенно понижается(УД-А)[4,9,19].
· КТ ангиография сосудов головного мозга. В случае подозрения на наличие церебральной аневризмы, мальформации/опухоли КТ ангиография является методом дифференциальной диагностики. Кроме того КТ ангиография является важным инструментом в определении дальнейшей тактики лечения(УД-В)[17,19].
· МРТ головного мозга имеет большую диагностическую ценность кровоизлияний, особенно в подостром и хроническом периодах заболевания(УД-В)[8,19].
Таблица 1 – Характер изменений МР-сигнала при внутримозговой гематоме.
| стадия | срок | пространство | форма гемоглобина | интенсивность сигнала по сравнению с таковой от вещества мозга | |
| – | – | – | – | T1-ВИ | T2-ВИ |
| Острейшая | внутриклеточное | Оксигемоглобин | Изоинтенсивное | Слабогипер-интенсивное | |
| Острая | 1-3 дня | внутриклеточное | Деоксигемоглобин | Слабо-гипоинтенсивное | Сильно-гипоинтенсивное |
| Подострая | – | – | – | – | – |
| ранняя | 3-7 дней | внутриклеточное | Метгемоглобин | Сильно-гиперинтенсивное | Сильно-гипоинтенсивное |
| поздняя | 7-14 дней | внеклеточное | Метгемоглобин | Сильно-гиперинтенсивное | Сильно-гиперинтенсивное |
| Хроническая: | >14 дней | – | – | – | – |
| центральная часть | – | внеклеточное | Гемохроматин | Изоинтенсивное | Слабогипер-интенсивное |
| ободок | – | внутриклеточное | Гемосидирин | Слабо-гипоинтенсивное | Сильногипо-интенсивное |
· консультация терапевта – для диагностики и лечения сопутствующих соматических заболеваний;
· консультация анестезиолога-реаниматолога – при нарушении витальных функций и решения вопроса о переводе в отделение интенсивной терапии.

Диагностический алгоритм:
Гипертензивное внутричерепное кровоизлияние на КТ, МРТ
а) Терминология:
• Гипертензивное внутричерепное кровоизлияние (гВЧК)
• Острое нетравматическое внутримозговое кровоизлияние (ВМК), обусловленное системной артериальной гипертензией
• Вторая наиболее частая причина инсульта
б) Визуализация гипертензивного внутричерепного кровоизлияния (гВЧК):
• Скрининговый метод = бесконтрастная КТ у пациентов с АГ
• КТ: округлой или овальной формы гиперденсная острая гематома:
о Стриатокапсулярная область: скорлупа/наружная капсула (60-65%)
о Таламусы (1 5-25%)
о Мост, мозжечок (10%)
• Мультифокальные «микрокровоизлияния» (1-5%)
• Гетерогенная плотность (коагулопатия, активное кровотечение)
• Другие находки: внутрижелудочковое распространение, масс-эффект, гидроцефалия, вклинение структур мозга
• Интенсивность МР сигнала (зависит от давности гематомы):
о Острейшая стадия (< 24 часов): изо-гипо на Т1 -ВИ/гипер- на Т2-ВИ
о Острая стадия (1-3 дней): изо-гипо на Т1 -ВИ/гипо- на Т2-ВИ
о Подострая стадия (дни): гипер- на Т1-ВИ/ гипо-гипер- наТ2-ВИ о Хроническая стадия (недели-месяцы): гипер- на Т1-ВИ/гипо- на Т2-ВИ
(а) КТ, аксиальный срез: у женщины 61 года, страдающей артериальной гипертензией, отмечается классическая картина кровоизлияния в базальные ганглии слева, включая скорлупу и наружную капсулу (стратокапсулярная зона). Обратите внимание на понижение плотности в перивентрикулярных зонах, что, вероятно, отражает хроническую ишемию в области кровоснабжения мелких артерий.
(б) MPT, SWI, аксиальный срез: в области базальных ганглиев справа определяется крупное гипертензивное кровоизлияния, а также множественные очаги артефакта восприимчивости В от участков отложения гемосидерина, отражающие множественные гипертензивные микрокровоизлияния. (а) Рисунок аксиального среза: классическое острое гипертензивное кровоизлияние в базальные ганглии/наружную капсулу с прорывом в боковой желудочек. Кроме того, кровоизлияние распространяется и в III желудочек через отверстие Монро.
(б) КТ-ангиография, корональный срез: у молодого пациента с кровоизлиянием в базальные ганглии справа определяется смещение лентикулостриарных артерий медиально по сравнению с нормальным их расположением слева Симптома точки не определяется, что говорит об отсутствии активного кровотечения. Также не отмечается какой-либо сосудистой аномалии.
в) Дифференциальная диагностика:
• Церебральная амилоидная ангиопатия
• Новообразование с геморрагическим компанентом
• Коагулопатия
• Тромбоз глубоких вен головного мозга
• Наркомания (особенно в молодом возрасте)
• Сосудистая мальформация (редко встречается у пожилых людей)
г) Клиническая картина гипертензивного внутричерепного кровоизлияния (гВЧК):
• АГ является наиболее важным фактором риска развития всех видов инсульта
• гипертензивное внутричерепное кровоизлияние (гВЧК) составляет 10-15% от всех инсультов
• 40-50% нетравматических ВМК являются гВЧК
• АГ является наиболее частой причиной спонтанного ВЧК у пациентов 45-70 лет
• 10-15% пациентов, страдающих артериальной гипертензией и перенесших спонтанное ВЧК, имеют аневризму или АВМ
Диагностика внутричерепного кровоизлияния от высокого артериального давления по КТ, МРТ
а) Терминология:
1. Сокращения:
• Гипертензивное внутричерепное кровоизлияние (гВЧК)
2. Синонимы:
• Инсульт, гипертензивное кровоизлияние
3. Определение:
• Острое нетравматическое внутримозговое кровоизлияние (ВМК), обусловленное системной артериальной гипертензией (АГ)
б) Визуализация:
1. Общие характеристики внутричерепного кровоизлияния от высокого артериального давления:
• Лучший диагностический критерий:
о Гиперденсное объемное образование округлой или овальной формы в базальных ганглиях (БГ) или таламусе у пациента с артериальной гипертензией
• Локализация:
о Стриатокапсулярная область: скорлупа/наружная капсула (60— 65%)
о Таламусы (1 5-25%)
о Мост, мозжечок (10%)
о Целая доля (5-10%)
• Размеры:
о От нескольких миллиметров («микрокровоизлияния») до нескольких сантиметров
• Морфология:
о Как правило, округлая или овальная форма
о Две типичные картины при гипертензивном внутричерепном кровоизлиянии (гВЧК):
- Острая гематома
- Множественные подострые/хронические «микрокровоизлияния» (1-5%)
2. КТ при внутричерепном кровоизлиянии от высокого артериального давления:
• Бесконтрастная КТ:
о Гиперденсное внутримозговое объемное образование округлой или овальной формы
о Гетерогенная плотность при наличии коагулопатии или при активном кровотечении
о Часто наблюдается внутрижелудочковое распространение кровоизлияния
о Часто отмечаются масс-эффект, гидроцефалия, вклинение
• Бесконтрастная КТ:
о Отсутствие контрастирования при гВЧК в острой стадии
• КТ-ангиография:
о Аваскулярный масс-эффект при гВЧК в острой стадии
о Отсутствие сосудистых аномалий
(а) КТ, аксиальный срез: у мужчины 55 лет, поступившего в приемное отделение с острым инсультом, определяется кровоизлияние в правую височную долю и наружную капсулу с перифокальным отеком, оказывающем масс-эффект на окружающие структуры.
(б) КТ-ангиография, корональный срез: у этого же пациента выявляется, что причиной кровоизлияния является разрыв крупной аневризмы СМА. КТ-ангиография часто является ключевым методом в оценке острого кровоизлияния у пациентов с атипичным развитием или необычной локализации кровоизлияния. (а) Бесконтрастная КТ: у мужчины 52 лет, страдающего артериальной гипертензией, у которого отмечалось внезапное развитие полинейропатии черепных нервов определяется кровоизлияние в мост мозга .
(б) Бесконтрастная КТ: у пожилого мужчины, страдающего артериальной гипертензией, определяется кровоизлияние в правое полушарие мозжечка. Задняя черепная ямка (мост, мозжечок) - относительно редкая локализация гипертензивных кровоизлияний, но является третьей по частоте локализацией всех кровоизлияний (после базальных ганглиев и таламусов). (а) Бесконтрастная КТ: у мужчины 80 лет, поступившего в приемное отделение с подозрением на инсульт, в левой затылочной доле определяется острая гематома гетерогенной плотности. Долевые кровоизлияния составляют около 5-10% гипертензивных кровоизлияний.
(б) Вследствие аномалии внешних признаков и локализации гематомы данному пациенту была выполнена экстренная КТ-ангиография. Экстравазация контрастного вещества в гематому (симптом «точки») отражает активность кровотечения. В ходе оперативного вмешательства было выявлено активное кровоизлияние в метастаз (аденокарцинома).
4. Ангиография при внутричерепном кровоизлиянии от высокого артериального давления:
• Традиционная ангиография:
о При ЦСА обычно изменений не выявляется при кровоизлиянии в глубокие ядра на фоне АГ:
- Возможна визуализация аваскулярного масс-эффекта
- Редко: «кровоточащий шар» - микроаневризма на лентикулостриарной артерии (ЛСА)
о Выявление сосудистых аномалий:
- Высокая распространенность неразорвавшихся внутричерепных аневризм
5. Рекомендации по визуализации внутричерепного кровоизлияния от высокого артериального давления:
• Лучший инструмент визуализации:
о Скрининговый метод = бесконтрастная КТ у пациентов с АГ
о При нетипичном возрасте или анамнестических данных необходимо рассмотреть выполнение МРТ сТ2* или КТ-ангиографии
о При подозрении на острейший ишемический инсульт необходимо выполнение МРТ с Т2* и ДВИ
о При выявлении поданным МРТ классической гематомы всочетании с мультифокальными «черными точками» наиболее вероятна амилоидная ангиопатия или АГ
о При выявлении поданным МРТ нетипичной гематомы показано проведение МР- или КТ-ангиографии
о При отрицательных результатах МР- или КТ-ангиографии, необходимо рассмотреть возможность проведения ЦСА
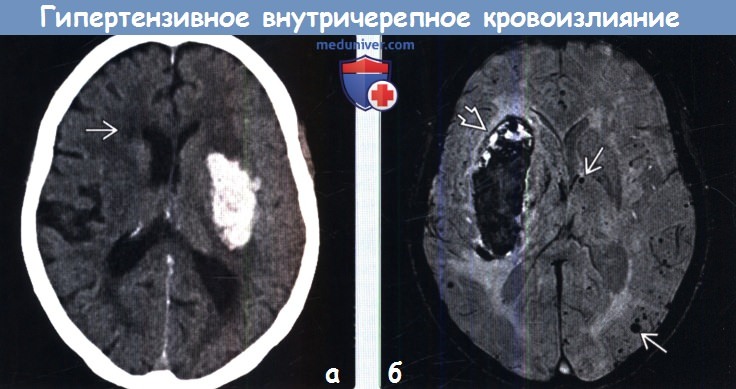
(а) КТ, аксиальный срез: у женщины 61 года, страдающей артериальной гипертензией, отмечается классическая картина кровоизлияния в базальные ганглии слева, включая скорлупу и наружную капсулу (стратокапсулярная зона). Обратите внимание на понижение плотности в перивентрикулярных зонах, что, вероятно, отражает хроническую ишемию в области кровоснабжения мелких артерий.
(б) MPT, SWI, аксиальный срез: в области базальных ганглиев справа определяется крупное гипертензивное кровоизлияния, а также множественные очаги артефакта восприимчивости В от участков отложения гемосидерина, отражающие множественные гипертензивные микрокровоизлияния.
в) Дифференциальная диагностика внутричерепного кровоизлияния от высокого артериального давления:
1. Церебральная амилоидная ангиопатия:
• Долевое кровоизлияние » кровоизлияние в базальные ганглии
• Часто пожилой возраст, на фоне нормотензии
• Для долевого характера кровоизлияния, хотя и отмечающегося только в 5-10% гипертензивных внутричерепных кровоизлияний (гВЧК), всегда должен проводиться дифференциальный диагноз, поскольку АГ является очень распространенным заболеванием
2. Новообразование с геморрагическим компонентом:
• Метастазы и первичные опухоли (например, мультиформная глиобластома)
• Как правило, лица зрелого или пожилого возраста
3. Венозный тромбоз:
• Возможно наличие в анамнезе дегидратации, гриппа, беременности, приема пероральных контрацептивов
• Может проявляться долевой гематомой
• Выполните поиск гиперденсного венозного синуса (отмечается не всегда)
4. Тромбоз глубоких вен головного мозга:
• Встречается реже, чем тромбоз венозного синуса или корковых вен
• Выполните поиск гиперденсных внутренних мозговых вен, внутрижелудочкового кровоизлияния
• Выполните поиск гиподенсных участков в области обоих таламусов
5. Коагулопатия:
• Пациенты пожилого возраста, подверженные антикоагулянтной терапии
6. Злоупотребление наркотиками:
• Кокаин и другие наркотические средства могут обусловливать внезапное ↑ артериального давления (АД)
• Будьте бдительны при необъяснимом кровоизлиянии в БГ у молодого пациента
7. Сосудистая мальформация:
• Пациенты обычно более молодого возраста с нормальным АД,
• Наиболее частой является кавернозная мальформация
о Выполните поиск «черных точек» (множественные очаги) на Т2* (GRE, SWI) сканах
• Реже = тромбированная геморрагическая АВМ или дАВФ или аневризма СМА
г) Патология:
1. Общие характеристики:
• Этиология:
о АГ в сочетании атеросклерозом, липогиалинозом, фибриноидным некрозом артериальной стенки, внезапный ее разрыв ± формирование псевдоаневризмы
о «Кровоточащий шар» (пенетрирующая лентикулостриарная псевдоаневризма)
о Часто отмечаются диффузные «микрокровоизлияния»
2. Макроскопические и хирургические особенности:
• Крупная гематома в области базальных ганглиев ± внутрижелудочковое кровоизлияние (ВЖК)
• Подфальксное вклинение, гидроцефалия (часто)
• Сочетание небольших хронических кровоизлияний, ишемических очагов (часто)
3. Микроскопия:
• Тяжелый артериосклероз с липогиалинозом
• Возможно обнаружение мелких фиброзированных псевдоаневризм или фиброзных «шаров» (фиброзированная милиарная аневризма)
д) Клиническая картина внутричерепного кровоизлияния от высокого артериального давления:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Гипертензивное внутричерепное кровоизлияние (ВЧК) составляет 10-1 5% от всех инсультов
о ВЧК большого объема проявляются клинически сенсомоторным неврологическим дефицитом, а также нарушением сознания
• Клинический профиль:
о АГ является наиболее важным фактором риска развития всех видов инсульта
о Основной фактор риска = АГ (увеличивает риск ВЧК в четыре раза)
2. Демография:
• Возраст:
о Взрослые, пожилые люди-наиболее частые возрастные группы
• Пол:
о Мужчины > женщины
• Этническая принадлежность:
о Более высокая встречаемость у афроамериканцев
• Эпидемиология:
о 40-50% первичных нетравматических ВМК являются гВЧК
о АГ является наиболее частой причиной спонтанного ВЧК у пациентов 45-70 лет
о Геморрагический инсульт составляет 10-15% от всех инсультов; ассоциирован с наивысшим уровнем смертности
о 10-15% пациентов, страдающих артериальной гипертензией и перенесших спонтанное ВЧК, имеют аневризму или АВМ
3. Течение и прогноз:
• Обнаружение микрокровоизлияний при МРТ является предиктором будущих гВЧК
• Кровотечение может продолжаться до шести часов после начала инсульта
• Ухудшение неврологического статуса часто возникает в течение первых 48 часов:
о Увеличение объема гематомы, отека о Гидроцефалия
о Дислокационные синдромы
• Рецидив гВЧК отмечается в 5-10% случаев и обычно имеет другую локализацию
• Прогноз зависит от локализации и объема гВЧК
• При массивных гВЧК с ВЖК смертность составляет 80%
• У 1/3 выживших имеет место тяжелая инвалидизация
4. Лечение:
• Контроль ВЧД и гидроцефалии
е) Диагностическая памятка:
1. Обратите внимание:
• Имеются ли у пациента указания на плохо контролируемую системную АГ
• Может ли у пациента быть коагулопатия, новообразование с геморрагическим компонентом или сосудистая мальформация
• Рассмотрите возможность наркотической зависимости у молодых пациентов с необъяснимым гВЧК
2. Советы по интерпретации изображений:
• Причину долевого ВЧК часто бывает трудно определить
• Субарахноидальное распространение гематомы на КТ обычно свидетельствует о негипертензивной этиологии; предполагайте долевое ВМК, обусловленное сосудистой патологией
Читайте также:

