Гиперемия кожных покровов что это такое лечение
Обновлено: 24.04.2024

Румяные щечки — признак здоровья. Красные с мороза, как яблочки наливные. Красота… А бывает по-другому. Постоянно красный цвет, только нездоровый, неровный – гиперемия кожи.
Избыточный приток крови к коже. Лицо может стать красным или даже багровым. Это слово так и переводится на русский язык — полнокровие. Гиперемия не заразна, но доставляет массу неудобств эстетического плана. Покраснения нередко выступают по всей поверхности носа, на подбородке, щеках.
Причины гиперемии кожи лица временного явления
- Перепад температуры тела.
- Сильные эмоциональные проявления (взволнованное состояние, душевное возбуждение).
- Повышенная физическая нагрузка. Влияние механического характера, например, ветер, мороз, трение.
- Аллергические реакции.
Если устранить причины, гиперемия временного характера проходит самостоятельно. Это своего рода защита организма. Усиленная циркуляция крови позволит коже скоро восстановиться. Данная гиперемия носит локальный характер, на всё тело она не распространяется.
Если покраснение вызваны погодой – ветром и холодом, то подойдут следующие средства:
- вазелин (30 г) плюс анестезин (3г);
- вазелин (20 г) плюс цинковая мазь (10 г) плюс салол (3 г).
При нервном возбуждении помогут успокаивающие травки, например, мята, душица, пустырник, валерьяна.
Некоторые причины гиперемии кожи патологического характера:
- Увеличенный уровень гемоглобина либо эритроцитоз.
- Лихорадочные состояния.
- Алкогольное или наркотическое отравление.
- Кишечные заболевания – запор, глистные инвазии, инфекции.
- Отоларингологические заболевания: ринит, гайморит.
- Остеомиелит, анафилаксия, диффузный токсический зоб.
- Системная красная волчанка.
- Диффузная краснота кожи.
- Заболевания, связанные с кровеносной системой.
- Воспалительные процессы на коже: прыщики, угри, фурункулёз, ранки.
Устранение гиперемии кожи патологического характера — более сложный процесс. Необходимо лечить сопутствующее заболевание. Для этого нужно поменять образ жизни на более правильный.
Отказаться от вредных привычек, изменить привычное питание. Больше кушать свежих овощей, фруктов и зелени. Кожа предупреждает красным цветом об опасном состоянии организма.
Гиперемия кожи лица – лечение и профилактика
Первым делом обратитесь за советом к опытному специалисту — дерматологу. Он правильно выявит причину и определит, как адекватно ее лечить. Помимо всего прочего туда входят следующие мероприятия:
- исключение из пользования моющих продуктов, которые сушат кожу, например, мыло, гели и другое;
- обязательное применение защитных средств ухода – мази и кремы;
- чтобы не травмировать и не раздражать поражённую гиперемией дерму, применяйте тёпленькую водичку и мягкие вспомогательные средства, например, губки или ткани;
- использование специальных лекарственных препаратов, которые нормализуют движение крови по сосудам.
Старайтесь не переохлаждать кожу, исключите воздействие сильного ветра, ультрафиолета, перегревы и переохлаждения. Всё это усугубит ваше положение. Вам противопоказаны паровые ванночки, различные разогревающие маски, массажные процедуры.
Из пищевого рациона нужно убрать острую пищу, пряности, кофеин, таурин. Алкогольные и красные напитки, сильно горячий чай и сильно горячий кофе лучше совсем не употреблять.
Лечебные и ухаживающие крема легко наносите на кожу, не втирайте и не натирайте её лишний раз. Не используйте для умывания холодную воду. При вытирании мягко промокайте лицо, сильное вытирание и растирание ухудшит ситуацию.
Протирайте проблемную кожу каждый день специализированным ухаживающим лосьоном. Процедуру нужно проделывать дважды в день. Выберите из предложенных вариантов приемлемый для вас:
- Смесь уксуса, борной кислоты 2 — % и обыкновенного одеколона. Все компоненты взять в одинаковых количествах.
- Перемешать гофманские капельки и борную кислоту 2 — %. Компоненты взять в одинаковых частях.

Лечение кожных заболеваний
Причины развития кожных болезней
Кожа – это самостоятельный орган, одновременно выполняющий защитную, выделительную и секреторную функции. Заболевания кожного покрова нарушают его функциональную активность, что приводит к тяжелым последствиям для всего организма. Поражения кожи доставляют пациентам особенный дискомфорт, поскольку сильно влияют на внешний вид человека.
Принципы лечения кожных заболеваний зависят в первую очередь от причин их развития. Часть болезней кожи это ответ на агрессивное влияние факторов внешней среды – инфекции, травмы, ультрафиолетовые лучи и т.д. Другие заболевания развиваются, как реакция на ослабление иммунитета, аллергические состояния, гормональные изменения в организме. Чтобы избавиться от поражений кожного покрова, нужно установить и устранить причину их появления.

Грибок кожи
Все дерматологические болезни можно разделить на такие группы:
- инфекционные и неинфекционные;
- острые и хронические;
- наследственные и приобретенные;
- аллергические и неаллергические.
Иногда патологический процесс возникает при одновременном действии внешних и внутренних факторов. Например, нормальная (условно-патогенная) флора может вызывать поражения тканей на фоне ослабления иммунитета, гормонального сбоя или травмы.
Также важно определить какой именно слой кожи, поражен патологическим процессом – эпидермис, дерма или подкожно-жировая клетчатка. Это важно для правильного подбора методов лечения кожных заболеваний.
Лечение кожных заболеваний: симптомы
Поводом обратиться к дерматологу должны стать любые необычные ощущения и визуальные изменения кожного покрова. Диагностики и лечения требуют такие признаки кожных заболеваний:
- любые воспаления, покраснения, гиперемии;
- чрезмерная сухость, очаговые шелушения эпидермиса;
- высыпания различной природы и локализации;
- боль, зуд, жжение, дискомфорт;
- появление пигментных пятен, заметное изменение оттенка кожи;
- чрезмерная потливость;
- угри, прыщи, комедоны;
- нагноения, язвенные поражения, экземы;
- появление наростов, новообразований;
- выпадение волос, ухудшение качества ногтей.
Эти симптомы могут возникать на фоне общего ухудшения самочувствия больного, нарушений пищеварения, лихорадки. Однако чаще признаки дерматологических патологий возникают изолированно, поражая только кожу и ее придатки — волосы и ногти.

Моллюск
Какие болезни кожи лечит дерматолог?
Не все дерматологические патологии можно вылечить. Ряд болезней сопровождают пациента всю жизнь, вызывая периодические проявления. Своевременная терапия необходима пациентам, страдающим такими патологиями:
- аллергический дерматит – реакция на пищевой или контактный раздражитель;
- себорейный дерматит – грибковое поражение на фоне чрезмерной активности сальных желез; – угревые высыпания из-за избыточной продукции жирного тканевого секрета;
- чешуйчатый лишай (псориаз) – хроническое заболевание невыясненного генеза;
- микроспория – грибковое поражение, проявляющееся шелушением, круглыми красными пятнами, корочками на коже;
- чесотка – зуд, усиливающийся в ночное время, возникающий при заражении чесоточным клещом; – сильный зуд, жжение, покраснения, вызванные укусами вшей; — гнойно-некротическое поражение волосяного фолликула;
- ихтиоз – нарушение процессов кератинизации тканей; – обширная болезненная сыпь в виде розовых пятен, вызванная заражением вирусом герпеса; – поражение гладкой кожи и волосистой части головы клещом рода «демодекс»;
- экзема – разновидность дерматоза, вызывающая покраснение, отечность тканей, образование мелких папул и везикул;
- рак кожи – злокачественные новообразования наружной локализации.
Каждая патология лечится по определенной терапевтической схеме.
Способы лечения кожных заболеваний
Эффективная терапия почти всегда требует применения нескольких методов. После постановки точного диагноза, врач выписывает пациенту препараты, а также назначает дополнительные физиопроцедуры. Почти всегда требуется коррекция образа жизни.

Чесотка
Лекарственная терапия
Наружное лечение кожных заболеваний проводят при помощи кремов, мазей, примочек. Применение этих средств направлено на устранение неприятных симптомов – воспалений, высыпаний, зуда, жжения, боли. Все препараты для наружного применения можно разделить на гормональные и негормональные средства. Каждая группа имеет особенности действия на ткани:
- Гормональные средства. Основные действующие вещества большинства гормональных мазей – гормоны глюкокортикостероиды. Эти вещества обладают выраженным противовоспалительным действием. Отечность, покраснение, гиперемия тканей устраняются за счет подавления местного иммунитета. Это положительное свойство глюкокортикостероидов становится одновременно их главным недостатком. На фоне угнетения местного иммунитета часто происходит присоединение вторичной инфекции.
- Негормональные средства. Эти препараты не содержат гормонов. Их эффективность обычно не столь высока, а действие сводится к подсушиванию, уменьшению интенсивности зуда и покраснения тканей. В основе большинства негормональных местных средств цинк, деготь, салициловая кислота.
Для лечения инфекционных болезней применяют мази, содержащие антибиотики. За счет выраженного антибактериального эффекта такие средства способствуют быстрому заживлению тканей. Особенно часто дерматологи назначают местные препараты тетрациклинового и эритромицинового ряда. Применяются мази с антибиотиками небольшими дозами только по назначению врача.
Если причиной поражения кожи становится аллергическая реакция, врач назначает антигистаминные местные препараты. Мази противовоспалительного действия помогают снять отек, зуд, жжение, покраснение тканей. Этот эффект достигается за счет блокады рецепторов к медиатору воспаления – гистамину. При наружном применении таких средств достигается лишь устранение симптомов болезни.
Системная лекарственная терапия предполагает прием медикаментов в виде таблеток, инъекций или инфузий. Системное лечение назначается обычно в период острой стадии патологического процесса. Дерматолог может назначить препараты таких групп:
- иммуностимуляторы;
- противовоспалительные средства;
- антибиотики;
- противовирусные препараты;
- витаминно-минеральные комплексы;
- гормональные средства;
- препараты для нормализации работы желудочно-кишечного тракта.
Совместное применение системного и местного лекарственного лечения позволяет добиться стойкого терапевтического эффекта.
Физиотерапия
Многие болезни кожи помогает вылечить дополнительное применение физиотерапевтических методик. Наиболее эффективны при этом такие методы:
- Светолечение. Это дозированное воздействие на организм инфракрасного или ультрафиолетового излучения. Ход процедуры контролируется специалистами, что исключает негативное влияние на кожу. Курс процедур повышает активность защитных механизмов, оказывает десенсибилизирующее действие.
- Дарсонвализация. Это методика основана на воздействии на ткани импульсным током высокой частоты, высокого напряжения, но малой силы. В результате существенно улучшается местный метаболизм, трофика тканей, а также усиливается локальное кровообращение. Курс дарсонвализации помогает избавиться от зуда, боли, неприятных ощущений в месте поражения. Назначается процедура при лечении нейродермитов, псориаза, дерматозов.
- Лазерное излучение. Воздействие лазера обеспечивает противовоспалительный эффект, увеличивает скорость кровотока. Лазерная методика повышает активность регенеративных процессов, ускоряет заживление повреждений эпидермиса. После прохождения курса процедур интенсивность боли, зуда, отеков заметно снижается.
- Магнитотерапия. Действие на ткани пульсирующего магнитного поля обеспечивает обезболивающий, противозудный, рассасывающий эффект. Процессы заживления поврежденного эпителия также заметно ускоряются.
Дополнительно больным рекомендовано грязелечение, лекарственные ванны, спелеотерапия, лечебная физкультура.
Диетотерапия
Питание при кожных заболеваниях зависит от того, какой патологический механизм преобладает – инфекционный или аллергический. При этом существует ряд общих рекомендаций:
- следует ограничить употребление сахара, сладостей, продуктов, содержащих простые углеводы;
- желательно употреблять больше овощей и фруктов, устраивать разгрузочные дни;
- при аллергических патологиях необходимо исключить из питания все возможные аллергены;
- при фурункулезе рекомендуют повышать содержание белка в рационе;
- отказ от алкоголя позволяет улучшить трофику тканей, ускорить процессы заживления.
Схема лечения для каждого пациента должна подбираться в соответствии с его заболеванием, состоянием, типом кожи. Поставить точный диагноз и подобрать эффективную комплексную терапию помогут дерматологи многопрофильного медицинского центра «Диана».

Кровоизлияние на коже, в виде сыпи, в медицине называют петехией. С этим явлением сталкиваются люди разных возрастов. В большинстве случаев, нет причин для беспокойств. Кожа в местах появления точек, не болит и не воспаляется. Однако иногда, все же лучше пройти обследование, чтобы понять истинную природу такой реакции организма.
Что представляют собой мелкие кровоизлияния на коже
Кровоизлияние под кожей образуется при разрыве капилляров. По причине малого количества крови в самых тонких сосудах, пятна будут иметь размер в пределах миллиметров. Обычно происходит единичная локализация таких точек. Человек не чувствует ухудшения самочувствия, и даже может не знать о наличии петехии на коже.
Чтобы понять, что сыпь на коже это повреждение капилляров, а не аллергия, достаточно надавить на то место – пятна не меняют цвет и не исчезают. Через какое-то время образования посветлеют, а затем исчезнут.
Самая распространенная причина появления
Самой частой причиной кровоизлияния является травма кожи и мягких тканей.
Петехии появляются вследствие:
- повреждения мягких тканей;
- надавливания одежды и ее элементов (бретелек, пояса);
- натирания поверхности кожи.
При этом создается высокое давление, и стенки капилляров лопаются, высвобождая кровь, которая потом растекается под кожей. Такое состояние может быть вызвано и эмоциональным напряжением, во время плача или крика. С возрастом все ткани организма становятся менее прочными, поэтому случаи появления петехии учащаются.
Какие болезни провоцируют петехии
Болезни крови, такие как лейкоз и апластическая анемия, меняют ее состав, в частности, уменьшают образование тромбоцитов. При низкой свертываемости крови и слабости сосудов, происходит кровоизлияние, и раны заживают дольше. Петехии могут появиться на фоне и других болезней крови и органов, участвующих в кроветворении.
Еще одной причиной болезней сосудов могут быть аутоиммунные заболевания. Иммунная система, по неведомым причинам, начинает вести мнимую борьбу с клетками собственного организма. При длительной иммунной атаке начинается воспаление, которое разрушает сосуды.
Петехии могут возникнуть как следствие:
- спондилоартрита;
- геморрагического васкулита;
- системной красной волчанки;
- склеродермии.
Также, временно, кровоизлияние может появиться, при:
- ангине;
- цитомагаловирусной инфекции;
- мононуклеозе;
- скарлатине;
- эндокардите;
- энтеровирусной инфекции.
Дефицит витаминов С и К приводит к петехиальной сыпи под кожей. Тогда кровоподтеки возникают в небольших количествах. Со временем, когда организм восстанавливается после болезни и повышается уровень содержания питательных веществ в потребляемых продуктах, появление петехии снижается.
Опасным состояние считается, когда больной заметил сыпь на теле, в совокупности с другими симптомами:
- Повышение температуры тела.
- Боли при повороте головы.
- Головная боль.
- Трудности с координацией.
- Боли в мышцах.
- Затуманенное сознание.
- Боль в мелких или крупных суставах.
- Расстройство пищеварительной системы.
- Кровоточащие раны, десна.
- Синяки на теле.
Кровоизлияние под кожей не должно пугать человека, если оно появляется не часто, в небольшом количестве, и отсутствуют другие признаки серьезных заболеваний. В противном случае рекомендуется пройти обследование в медицинском учреждении.
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
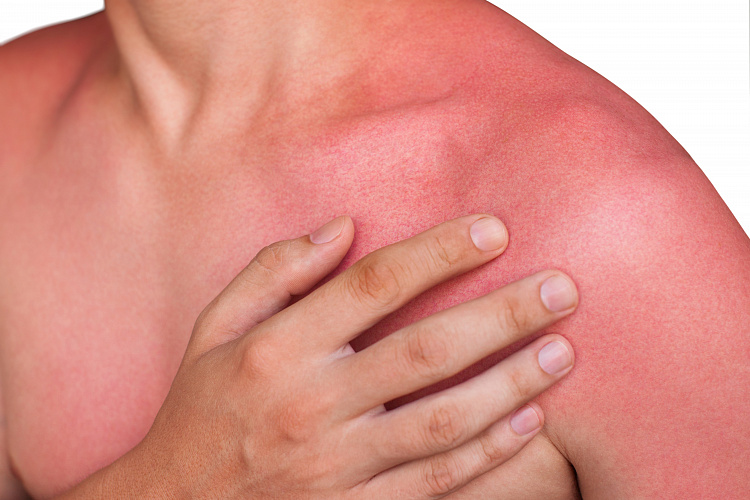
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
- употребление продуктов-аллергенов;
- неправильный уход за кожей;
- повышенная нервная возбудимость;
- аллергия любого происхождения;
- эндокринные нарушения;
- венерические болезни;
- вирусные, бактериальные или грибковые инфекции;
- перегрев;
- переохлаждение;
- повышенная чувствительность сосудов;
- заболевания кожи;
- употребление некоторых медикаментов;
- укусы насекомых;
- ожоги;
- стресс;
- возрастные изменения;
- наследственная предрасположенность;
- воздействие химикатов.
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.
Повышение температуры кожи — это признак расстройств многих систем организма и нарушения обмена веществ. Температуры кожных покровов и тела — разные показатели состояния здоровья человека, имеющие собственные признаки, причины повышения, характеристики и последствия. Нормальный показатель для поверхности кожи всегда ниже температуры тела на 3-7 градусов. Изменения температурных показателей кожных покровов говорит об имеющихся в организме патологиях, которые требуют лечения. При появлении симптома необходимо обращаться к лечащему врачу-терапевту.
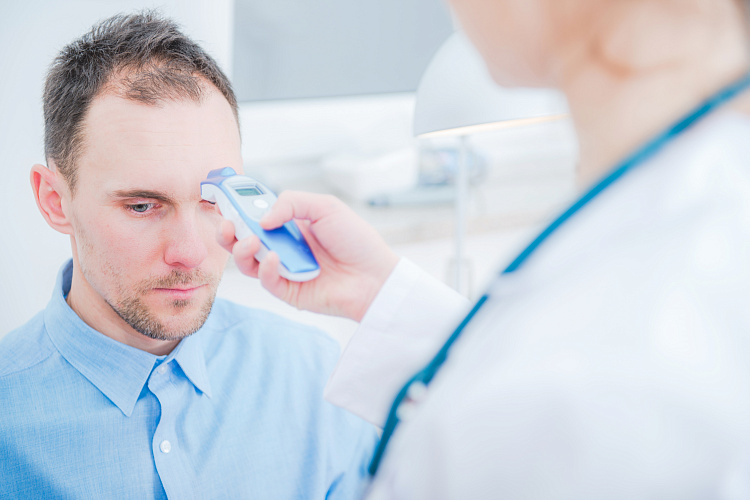
Причины повышения температуры кожи
Температура кожи зависит от многих внешних и внутренних факторов — кровоснабжения, деятельности внутренних органов и обменных процессов, состояния артериол, наличия заболеваний, окружающего микроклимата. Если наблюдается повышение, следует заняться лечением, которое предусматривает в первую очередь выявление причин:
- изменения тонуса артериол. Артериолы — это кровеносные микрососуды, переходящие из артерии в капилляр. Расширение артериолярных стенок повышает температуру.
- Сбои кровообращения в сосудах. Скорость кровотока воздействует на размер просвета сосудов — ускоренное движение крови увеличивает температурные показатели.
- Высокое артериальное давление. Скачки давления и частоты пульса провоцируют развитие гипертонии, повышают уровень сахара в крови, увеличивают просвет в сосудах.
- Переизбыток глюкозы и соли в крови. Высокая концентрация соли и сахара нарушает реологические свойства крови.
- Болезни эндокринной системы. Сахарный диабет, гипертиреоз, зоб, рак щитовидной железы провоцируют расширение стенок артерий.
- Инфекции, воспаления и заболевания внутренних органов. Пораженные органы имеют температуру выше нормы, что способствует нагреванию кожи.
- Заболевания кожи. Дерматиты, дерматозы, псориаз, инфекции кожных покровов поражают поверхность и внутренние слои — зараженные участки имеют высокую температуру кожи.
- Психоэмоциональное состояние. На тепловой режим кожных покровов влияют эмоции, стрессы, возбуждение, чувство насыщения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы повышения температуры кожи
Существуют нормы температурного режима кожи для каждого органа тела:
- лицо и шея — 33-34°;
- плечи и руки — 31-32°;
- грудь, спина — 33-34°;
- солнечное сплетение — 32°;
- кисти и пальцы рук — 27-29°;
- голени, икры ног — 31-32°;
- стопы ног — 29-30°;
- пальцы ног — 23-24°.
Симптом может проявляться в разных видах — стандартно с повышением температуры и с осложнениями, а также имеет две формы течения — острую и хроническую.
Повышение температуры кожи с осложнениями
Температура кожных покровов может повышаться на 2-3 градуса бессимптомно, но выше 3-4 градусов обычно начинаются осложнения:
- лихорадка — болезненное состояние тела, сопровождающееся ознобом или жаром;
- воспаления — поражение и покраснение мягких тканей или органов;
- инфекции — заражение крови, тканей или органов микробами;
- отечность — скопление жидкости в воспаленном участке;
- обезвоживание — недостаток жидкости в организме;
- патологии — болезни кожи, сосудов, суставов и мышц, сердца, дыхания.
Острое повышение температуры кожи
Острое проявление симптома — это внезапное повышение температурных показателей, часто без видимых причин, которое постепенно проходит самостоятельно или после курса лечения.
Хроническое повышение температуры кожи
Хроническое течение симптома характеризуется периодическим повторением, при этом эффективность лечения не имеет значения — даже после полного выздоровления температура может снова подняться.
Методы диагностики
Диагностика температуры кожи в клинике ЦМРТ представляет собой комплекс обследований, которые начинаются с осмотра и пальпации пациента врачом-терапевтом. Специалист оценивает общее состояние мягких тканей, их цвет, эластичность, влажность, наличие ран и травм. Проверка таких факторов также возможна с помощью специального оборудования — радиометрического аппарата, который анализирует тепловое излучение и выводит результат на экран монитора в виде цветных пятен.
Дополнительно назначаются анализы мочи и крови, биохимия крови, проба эпидермиса от рогового до базального слоя. В случае выявления или подозрения на болезнь как причину симптома терапевт направляет больного к узкопрофильному специалисту — дерматологу, кардиологу, эндокринологу, психотерапевту, ортопеду, ревматологу, хирургу и другим. Врачи исследуют организм при помощи УЗИ, ЭКГ, МРТ и компьютерной томографии.
Читайте также:

