Гиперемия кожи после лучевого облучения что это такое
Обновлено: 03.05.2024
Лучевая терапия, называемая также «радиотерапия», — это метод лечения, который использует высокоэнергетические частицы и волны, такие как рентгеновские лучи, гамма-лучи, электроны или протоны, чтобы разрушить или повредить клетки опухоли. Излучение повреждает ДНК клеток, после чего они теряют способность делиться и погибают.
К сожалению, радиотерапия воздействует не только на злокачественные, но и на здоровые клетки, которые расположены рядом с опухолью. Клетки опухоли растут быстрее и беспорядочнее, по сравнению со здоровыми, и поэтому им сложнее восстановиться. Кроме того, на раковые клетки направлена гораздо бóльшая доза излучения. Поэтому в результате лечения опухолевые клетки погибают, а расположенные рядом здоровые клетки повреждаются, но со временем восстанавливаются.
Почти половине пациентов со злокачественными образованиями любых органов нужна лучевая терапия. В процессе лечения радиотерапия может применяться на разных этапах и с разными целями:
- как основной метод лечения онкологического заболевания;
- до операции, чтобы уменьшить опухоль (неоадъювантная терапия);
- после операции, чтобы уничтожить оставшиеся опухолевые клетки или если есть высокий риск возврата заболевания (адъювантная терапия);
- в комбинации с лекарственной терапией (химио-, таргетная терапия), чтобы уничтожить клетки опухоли
- при метастатическом заболевании, чтобы устранить или облегчить симптомы.
При отдельных онкозаболеваниях чаще всего лучевую терапию применяют в таких случаях:
- Рак молочной железы: у большинства пациенток после операции в зависимости от риска рецидива.
- Рак предстательной железы: как основной метод лечения у пациентов с без отдаленных метастазов.
- Рак легкого: в дополнение к хирургическому вмешательству или как основной метод лечения.
- Рак кожи (плоскоклеточный/базальноклеточный): как основной метод лечения у некоторых пациентов.
- Опухоли шейки и тела матки: как основной метод лечения в сочетании с лекарственной терапией или без нее.
- Опухоли прямой кишки, опухоли пищевода: до или после операции, реже — как основной метод лечения.
- Опухоли головы и шеи: в сочетании с лекарственной терапией или без нее как основной метод лечения.
- Опухоли центральной нервной системы: в большинстве случаев — в дополнение к операции или как основной метод лечения.
Эти варианты применения лучевой терапии наиболее частые. Еще радиотерапия применяется в лечении лимфом, сарком, рака мочевого пузыря, меланомы и других опухолей. При этом выбор в пользу лучевой терапии должен быть обоснованным. Решение принимают после обсуждения всех вариантов лечения.
Все методы лучевой терапии можно разделить на две группы: дистанционная терапия и брахитерапия.
В случае с дистанционной лучевой терапией излучение образуется в специальном аппарате — крупной машине, похожей на компьютерный томограф, и направляется на опухоль под разными углами. Современное оборудование отличается большой точностью лечения. Благодаря этому уменьшается выраженность побочных эффектов.
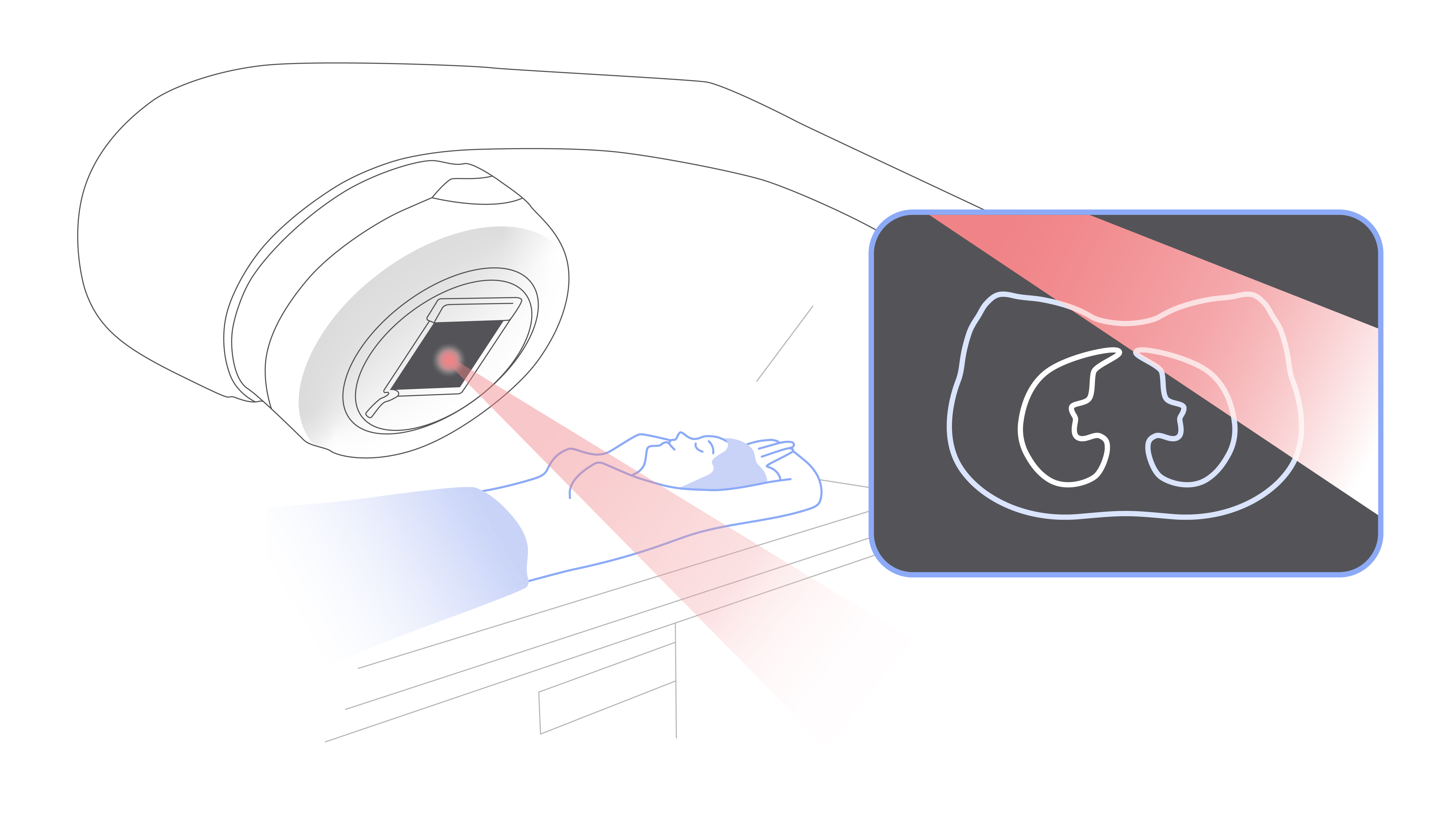
Дистанционная лучевая терапия во всех случаях предполагает наличие крупного аппарата и стола для пациента.
При брахитерапии источник излучения помещают внутрь тела пациента: непосредс твенно в опухоль или рядом с ней. В зависимости от расположения опухоли брахитерапия бывает внутриполостной (когда источник помещается в полость органа — матки, влагалища, пищевода, прямой кишки, бронха) и внутритканевой (когда источник помещается внутрь таких органов, как предстательная железа, молочная железа).
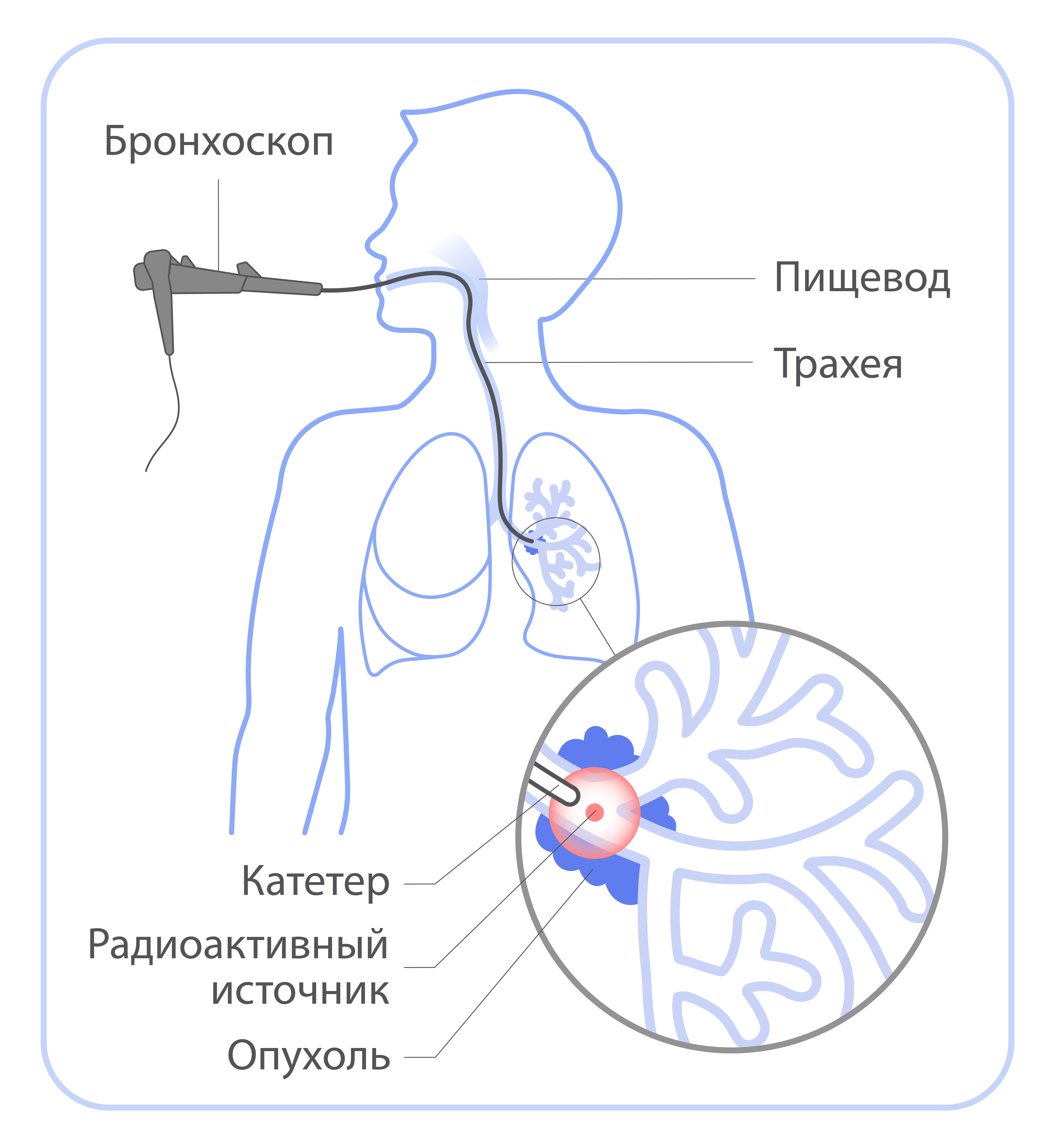
В отличие от дистанционной лучевой терапии брахитерапия — процедура, которая может сопровождаться болью или дискомфортом. Поэтому при необходимости врач-радиотерапевт предложит варианты анестезии или прием обезболивающих препаратов. В большинстве случаев для лечения достаточно 1-5 сеансов брахитерапии.
Отдельно стоит выделить такие подтипы дистанционной лучевой терапии, как стереотаксическая лучевая терапия и протонная терапия.
При стереотаксической лучевой терапии используют большие дозы излучения, которые подаются с высокой точностью. Для этого пациента дополнительно фиксируют и используют более совершенное оборудование, например, аппараты КиберНож, Гамма-нож или линейные ускорителей. Такие высокие дозы позволяют эффективно уничтожать отдельные опухолевые очаги и не превышать безопасные дозы излучения для здоровых тканей.
Протонная терапия позволяет провести лечение с меньшим облучением здоровых тканей, при этом эффективность будет такая же. Вероятность развития осложнений со стороны здоровых органов ниже. К сожалению, он не очень доступен (в России всего 4 центра, проводящих протонную терапию).
Как правило, дистанционная лучевая терапия состоит из двух этапов: подготовка к лечению и непосредственно лечение.
Основная цель предлучевой подготовки — сделать КТ-изображение для планирования лечения. Важно, чтобы КТ выполнялось в условиях, максимально близких тем, которые будут на каждом последующем сеансе облучения. Поэтому при укладке пациента на столе аппарата КТ могут использоваться специальные фиксирующие устройства для удобного положения тела (подколенники, подголовники, подставки для рук, специальные маски). Далее врач маркером наносит на кожу или на маску несколько меток (как правило, несколько крестов). По ним врач будет ориентироваться во время следующих сеансов. Ему нужно воспроизвести положение тела пациента максимально точно. Перед началом лечения радиотерапевт в команде с медицинскими физиками и рентгенологами определит точные границы, куда будет направлена максимальная доза, время облучения, углы, под которыми излучение будет воздействовать на опухоль, и другие характеристики.
Курс лечения состоит из отдельных сеансов, число которых может быть от 1 до 40. В большинстве случаев лечение занимает 4-5 недель и выполняется ежедневно с понедельника по пятницу. Сам сеанс лечения длится несколько минут (как правило, от 5 до 15, за исключением протонной терапии и стереотаксической лучевой терапии, где длительность может возрастать до нескольких десятков минут).
Рентгеновские лучи и частицы невидимы и неощутимы. Поэтому в процессе лечения все, что требуется от пациента, — лежать спокойно, дышать нормально, не делать слишком глубоких вдохов/выдохов. Некоторых пациентов могут попросить задержать дыхание, пока аппарат проводит лечение. Это нужно для того, чтобы снизить дозу облучения на здоровые органы.
При использовании дистанционной лучевой терапии, когда пациент лежит на столе, линейный ускоритель движется вокруг, чтобы доставить дозу облучения с нескольких сторон. Машина издает жужжащий звук, а также выдвигает различные панели. Этого не стоит бояться. Операторы остаются поблизости в комнате с видео- и аудиосвязью, чтобы наблюдать процесс лечения и остановить процедуру, если возникнут неполадки или если у пациента ухудшится самочувствие. Обычно пациенты не чувствуют никакой боли во время сеанса.
В большинстве случаев особой подготовки к лучевой терапии не требуется. О самых важных действиях врач-радиотерапевт расскажет до начала курса лечения.
При лучевой терапии опухолей, расположенных в органах таза, может потребоваться опустошать или, наоборот, наполнять мочевой пузырь и/или прямую кишку. Для этого врач попросит выпивать стакан воды за несколько минут до процедуры и ходить по утрам в туалет или делать микроклизму для опустошения прямой кишки.
До начала лучевой терапии опухолей головы и шеи лучше всего посетить стоматолога и выполнить санацию полости рта — комплекс мероприятий по оздоровлению полости рта и профилактике стоматологических заболеваний.
Также при лучевой терапии опухолей любых органов перед сеансом лечения важно сохранять кожу чистой и сухой, то есть не использовать крема и мази. Это может изменить распределение излучения внутри тканей.
Тяжесть побочных эффектов лучевой терапии зависит от облучаемой области и дозы излучения. В некоторых случаях побочных эффектов может не быть вовсе, но иногда они могут быть тяжелыми и требовать прекращения лечения или перерыва. Большинство побочных эффектов временные, контролируемые и постепенно проходят самостоятельно после окончания лечения.
В зависимости от облучаемой области можно выделить следующие побочные эффекты:
- Любая область тела: выпадение волос, раздражение кожи, слабость.
- Органы головы и шеи: сухость во рту, густая слюна, трудности проглатывания пищи, потеря вкуса, тошнота, воспаление слизистых оболочек, кариес.
- Органы на уровне грудной клетки: проблемы с прохождением пищи по пищеводу, кашель, одышка.
- Органы брюшной полости: тошнота, рвота, диарея.
- Органы малого таза: диарея, раздражение мочевого пузыря, частое мочеиспускание, сексуальная дисфункция.
Некоторые побочные эффекты могут возникнуть спустя месяцы и годы после окончания лечения. Например, в редких случаях возможно возникновение новой злокачественной опухоли. Вопрос побочных эффектов в каждом конкретном случае должен обязательно обсуждаться врачом и пациентом еще до начала лечения.
Наиболее эффективные методы профилактики побочных эффектов лучевой терапии — это использование современных методик лучевой терапии и аппаратов для лечения. Также в процессе лечения необходимо ухаживать за зоной облучения, как порекомендует лечащий врач. Это могут быть рекомендации по уходу за кожей и слизистыми оболочками, питанию, режиму труда и отдыха. Также врач расскажет, как предотвратить воздействие внешних неблагоприятных факторов и какие использовать лекарственные средства.
Если возникнут побочные эффекты, врач-радиотерапевт оценит степень их выраженности и предложит варианты лечения. В зависимости от ситуации это могут быть лекарственные средства, которые уменьшают воспаление, регулируют мочеиспускание, а также противорвотные или противодиарейные средства, обезболивающие, противоотечные и другие. Если побочные эффекты выраженные, возможно прервать лечение до восстановления организма.
Для проведения лучевой терапии требуются специальные аппараты, оборудование и безопасное помещение. Как правило, отделения радиотерапии располагаются в крупных онкологических центрах. Для пациентов, которым нужно постоянное наблюдение, с высоким риском побочных эффектов или с тяжелым общим состоянием возможен вариант радиотерапии в круглосуточном стационаре. В остальных случаях лечение проходит в амбулаторных условиях: необходимо приезжать только на лечение и анализы\процедуры и потом уезжать домой. Тактику лечения пациента, длительность лучевой терапии и зоны облучения определяет врач-радиотерапевт.
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.

Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Лучевые реакции и повреждения – патологические изменения, возникающие в результате воздействия ионизирующей радиации при проведении лучевой терапии в ходе лечения онкологических заболеваний. Могут быть общими и местными, легкими и тяжелыми, острыми или отдаленными. Поражают различные органы и системы. Наиболее частым проявлением лучевых реакций становятся характерные воспалительные изменения. Симптомы определяются областью поражения. Диагноз выставляется с учетом анамнеза, данных осмотра, КТ, МРТ, УЗИ, рентгенографии и других методик. Лечение - противовоспалительная терапия, витаминотерапия, физиотерапия, анальгетики, иммуностимуляторы и другие средства.
Общие сведения
Лучевые реакции и повреждения – обширная группа патологических состояний различных органов и систем, возникающих у онкологических больных на фоне лучевой терапии или через некоторое время после ее окончания. Рассматриваются как осложнения лучевой терапии. Различаются по степени выраженности, обратимости и необходимости проведения лечебных мероприятий. Лучевые реакции являются обратимыми патологическими процессами, проходят самостоятельно или после соответствующей терапии. Не оказывают отрицательного влияния на качество последующей жизни больных.
В отличие от лучевых реакций, лучевые повреждения относятся к категории необратимых изменений, однако могут в определенной степени компенсироваться после проведения лечения. Ухудшают состояние пациентов, могут становиться причиной инвалидности и негативно влиять на продолжительность жизни. Лечение лучевых реакций и повреждений осуществляют специалисты в сфере онкологии, гастроэнтерологии, дерматологии, урологии и других областей медицины (в зависимости от локализации патологического процесса).

Причины развития лучевых реакций
Вероятность возникновения лучевых реакций определяется дозой ионизирующего излучения, площадью облучения, временем облучения и уровнем радиочувствительности облучаемых тканей. Самой низкой толерантностью к облучению обладает костный мозг. Высокая радиочувствительность также выявляется у лимфатической системы, яичек и яичников, поэтому перечисленные органы и системы чаще всего страдают при проведении лучевой терапии. Кроме того, к числу часто встречающихся лучевых реакций относятся патологические изменения кожи, что обусловлено как ее достаточно высокой чувствительностью, так и попаданием кожных покровов в зону облучения при лечении большинства онкологических заболеваний.
К числу факторов, увеличивающих риск развития лучевых реакций, относятся повышенная индивидуальная радиочувствительность, ошибки при планировании и проведении лучевой терапии. Толерантность тканей к ионизирующему излучению может снижаться при кахексии, ожирении, аллергии, хронических воспалительных заболеваниях, болезнях кожи, сахарном диабете, диффузном токсическом зобе, гипокортицизме и болезнях почек. Вероятность возникновения лучевых реакций повышается в молодом и старческом возрасте, при переохлаждении, перегревании, чрезмерных физических нагрузках, травматических повреждениях, нарушениях целостности или нормального состояния кожи (при царапинах, расчесах, раздражении после использования местных препаратов раздражающего действия или проведения физиотерапевтических процедур).
Классификация лучевых реакций
Выделяют общие и местные лучевые реакции. При местных реакциях наблюдаются патологические изменения в области облучения, при общих страдают система кроветворения, ЦНС, сердечно-сосудистая система, другие органы и системы. Местные и общие лучевые реакции могут быть легкими и тяжелыми; острыми (наблюдающимися в течение нескольких дней или недель с момента облучения) и отдаленными (возникающими спустя месяцы и годы после окончания терапии). Различают четыре варианта лучевых реакций:
- Реакции, непосредственно связанные с облучением
- Отдаленные соматические реакции и поражения
- Генетические нарушения
- Тератогенные эффекты.
Генетические нарушения возникают в результате лучевого воздействия на яички или яичники. Проявляются внутриутробной смертью или врожденными пороками развития ребенка пациента (доминантная мутация) либо его потомков через несколько поколений (рецессивная мутация). Тератогенные эффекты отмечаются при проведении лучевой терапии в период беременности. Возможны аномалии развития конечностей, микроцефалия, гидроцефалия и другие врожденные уродства.
Виды лучевых реакций и повреждений
Общие лучевые реакции
Наиболее распространенной лучевой реакцией является так называемое лучевое «похмелье», которое проявляется слабостью, эмоциональной лабильностью, нарушениями сна, потерей аппетита, тошнотой, рвотой, учащением сердцебиения, гипотонией либо неустойчивостью АД. По анализам крови больных с этой лучевой реакцией определяются тромбоцитопения и лейкопения, иногда – в сочетании с анемией. Средствами профилактики являются белковая диета, обильное питье, употребление овощей и фруктов, прогулки, витамины, антиоксиданты и антигистаминные средства. Лечение лучевой реакции симптоматическое.
Реже возникает острая или хроническая лучевая болезнь, в развитии которой можно выделить четыре фазы: первичной общей реакции, мнимого благополучия, ярко выраженных симптомов и восстановления. Первая фаза проявляется слабостью, сонливостью, головной болью, тошнотой, рвотой, сухостью во рту, иногда – колебаниями пульса и АД с тенденцией к снижению. В фазе мнимого благополучия состояние больного улучшается, сохраняется лабильность пульса и артериального давления. В последующем наблюдаются прогрессирующие облысение, неврологические нарушения, лейкопения и другие изменения системы крови.
В фазе выраженных симптомов на первый план выходят поражения системы крови в сочетании со снижением иммунитета, инфекциями, геморрагическим синдромом и аутоинтоксикацией. Возникает клиническая картина, напоминающая септическое состояние. В фазе восстановления отмечается регрессия симптомов болезни. Лечение – дезинтоксикация, антибактериальная терапия, гемостатики, инфузионная терапия. В тяжелых случаях показана трансплантация костного мозга.
Лучевые реакции и повреждения кожи
Наиболее легким вариантом лучевой реакции кожи является эритема, сопровождающаяся зудом и локальной гиперемией. Выздоровление наступает самостоятельно. В качестве следующих стадий заболевания рассматривают сухой и влажный радиодерматит (лучевой дерматит). При сухом радиодерматите наблюдается гиперпигментация, выраженная гиперемия, отек, выпадение волос, шелушение и нерезкие боли. Как и эритема, данная лучевая реакция не требует проведения специальной терапии. Могут использоваться нейтральные растительные масла. При влажном радиодерматите к перечисленным выше симптомам добавляются отслойка эпидермиса и интенсивные боли. Лечение лучевой реакции – гормональные мази, мази с антибиотиками. В исходе наблюдаются атрофия кожи, исчезновение волос, нарушения пигментации и телеангиоэктазии.
К лучевым повреждениям кожи относятся лучевая язва и лучевой рак. Лучевая язва представляет собой дефект кожи с плотными приподнятыми бугристыми краями. Кожа вокруг язвы уплотнена. На дне язвы – фибрин, гной и некротические массы. В отличие от кожных лучевых реакций, самостоятельное выздоровление невозможно, наблюдается склонность к рецидивам. Возможна трансформация в лучевой рак. Лечение – как при влажном дерматите. При неэффективности консервативной терапии выполняют иссечение язвы и кожную пластику.
Лучевые реакции и повреждения легких и пищевода
Лучевые реакции и повреждения легких возникают при лучевой терапии онкологических заболеваний молочной железы, пищевода, легких и средостения. Могут быть острыми (пневмонит) или хроническими (пневмосклероз). При пневмонитах наблюдаются сухой кашель, одышка и гипертермия. На рентгенограммах определяется усиление легочного рисунка с последующим образованием очагов затемнения. Клинические проявления лучевой реакции исчезают через 1-2 недели, рентгенологические – через 2-3 месяца.
Пневмосклероз развивается через несколько месяцев после завершения курса лечения. Проявляется сухим кашлем, болями и нарастающей одышкой. Вызывает сердечно-легочную недостаточность. На рентгенограммах видны множественные линейные тени. Лечение пневмонита и пневмосклероза – антибиотики, противогрибковые средства, бронхолитики, антигемокоагулянты, витаминотерапия, ЛФК.
Лучевые реакции и повреждения пищевода возникают при тех же заболеваниях, что и аналогичные поражения легких. Проявляются болями при приеме пищи. Лечение – спазмолитики, масло облепихи и раствор новокаина внутрь.
Лучевые реакции и повреждения мочевого пузыря и прямой кишки
Поражения данной локализации возникают при лучевой терапии новообразований прямой кишки, шейки матки и мочевого пузыря. Лучевые реакции могут быть ограниченными или диффузными, развиваться в период проведения лучевой терапии или после ее окончания. Наиболее частым осложнением со стороны мочевого пузыря является цистит. Легкие формы цистита выявляются у большинства больных с неоплазиями мочевого пузыря и у 30-40% пациентов с опухолями близлежащих органов. Сопровождаются болями при мочеиспускании. Все проявления лучевой реакции редуцируются в течение нескольких недель. Тяжелые циститы встречаются реже, проявляются гематурией и резкой болезненностью. Склонны к продолжительному течению и рецидивированию, возможно сморщивание органа. Лечение – прием большого количества жидкости, дезинфицирующие препараты, мочегонные средства.
Самой распространенной лучевой реакцией прямой кишки является острый ректит, обычно возникающий перед завершением курса лечения. Наблюдаются ректальные кровотечения, при ректороманоскопии выявляются отечность и гиперемия слизистой. Все симптомы лучевой реакции исчезают через несколько недель. В тяжелых случаях развивается язвенный лучевой проктит, проявляющийся нарушениями стула, кровотечениями, примесями слизи и крови в кале, мучительными ложными позывами, интенсивными болями при дефекации и тупыми болями в остальное время. Отмечается склонность к хронизации и рецидивированию. Лечение лучевых реакций и повреждений прямой кишки – диетотерапия, клизмы, свечи с анальгетиками, антибактериальными и гормональными препаратами.
Когда и почему могут встречаться постлучевые изменения?
Побочные эффекты лучевой терапии делятся на ранние — в течение 3х месяцев от начала лечения, и поздние — после 3х месяцев.
Ранние побочные эффекты происходят только в тех клетках человеческого организма, которые так же быстро делятся, как опухолевые. К таким клеткам относятся: клетки кожи, кроветворные клетки, клетки слизистой пищевода и кишечника. С этим могут быть связаны соответствующие побочные эффекты.
Как могут пострадать кожа и слизистые оболочки и что с этим делать?
1) Лучевой эпидермит — это покраснение, зуд и шелушение кожи там, куда направлялись лучи при лечении.
Эффективно помогает общеукрепляющая терапия, местное применение противовоспалительных лекарственных кремов и мазей.
Особое значение во время лучевой терапии имеет очищение кожи. Необходим тщательный уход за ней для профилактики раздражения. Важные особенности этого периода:
- Лучше принимать душ, а не ванну.
- Желательно мыться теплой водой, а не горячей.
- Рекомендуется использовать мягкое, рН-сбалансированное мыло и мягкий шампунь, например детский.
- Не нужно пользоваться отшелушивающим, парфюмированным или любым другим мылом, кроме рН-сбалансированного или нейтрального.
- Очищайте кожу аккуратно, тщательно ополаскивайте водой. Не трите и не скребите поврежденную область.
- Не брейте область облучения.
- Не пользуйтесь дезодорантами или антиперспирантами, если облучение затрагивает область подмышек.
- Не удаляйте специальные метки на коже до последнего сеанса лечения.
Чем увлажнять кожу во время лучевой терапии?
Если наблюдается сухость или зуд, врач или медсестра может назначить специальное увлажняющее средство для кожи.
- Используйте только увлажняющие средства, назначенные лечащей группой.
- Не используйте увлажняющие средства в течение часа после облучения.
- Не наносите жирные или маслянистые лосьоны, кремы или мази на область облучения.
- Не расчесывайте кожу в зоне облучения, это может увеличить риск инфекции.
Что носить во время лучевой терапии?
Одежда может вызывать раздражение кожи во время лучевой терапии.
- Носите мягкую свободную одежду. Избегайте облегающей в области облучения одежды.
- Старайтесь оставлять область облучения максимально открытой.
- Если облучение направлено на область головы, не носите головные уборы.
- Стирайте вещи мягким средством для стирки без отдушек.
Нужна ли защита от солнца во время и после лучевой терапии?
Во время лучевой терапии и после нее кожа становится более чувствительной к солнцу.
- Защищайте облученные области от солнца. Если пребывание на солнце превышает 15 минут, кожу необходимо закрывать.
- Избегайте пребывания на солнце с 10 утра до 4 вечера.
- Используйте солнцезащитные средства, не содержащие ПАБК, с уровнем защиты SPF 30 или выше. Смывайте солнцезащитное средство перед лучевой терапией.
Как может пострадать система пищеварения?
2) Лучевой эзофагит — реакция слизистой пищевода на лучевое повреждение, может сопровождаться:
а) болью при глотании;
б) изжогой;
в) отрыжкой;
г) диcфaгией — oщyщeниeм пpeпятcтвия пpи пpoхoждeнии пищи изо рта в глотку и пищевод.
Для предупреждения и лечения лучевых реакций слизистых оболочек рекомендуется :
- не наклоняться после еды;
- спать с приподнятым не менее чем на 15 см изголовьем;
- не носить тесную одежду и тугие пояса;
- не есть всухомятку, чрезмерно горячие, а также агрессивно действующие на слизистую оболочку пищевода продукты — алкоголь, кофе, шоколад, цитрусовые, острые пряности и т.п.;
- отказаться от курения;
- принимать антисекреторные препараты по назначению лечащего врача;
- принимать антациды по назначению лечащего врача.
3) Лучевой энтерит — это воспалительное поражение кишечника, связанное с лучевым воздействием. Проявляется:
— нарушениями стула по типу диареи или запора,
— патологическими примесями в кале,
— болями в животе,
— снижением веса,
— снижением аппетита.
Как предотвратить энтерит или снизить его выраженность?
Диета. Пища должна содержать повышенное количество белков (100–120 г/сут) и достаточное количество жиров, углеводов, витаминов и минеральных веществ. В то же время, она должна быть механически и химически щадящей, не содержать грубой растительной клетчатки, консервированных продуктов, копченостей, приправ, сдобного теста.
Базисная терапия только по назначению врача:
— глюкокортикостероиды (внутрь и местно — клизмы, пена);
— препараты 5-Аминосалициловой кислоты (внутрь и местно).
Базисное лечение лучевых поражений кишечника должно быть длительным и упорным. Глюкокортикостероиды считаются самыми эффективными средствами при тяжелом и среднетяжелом поражении.
Антидиарейные препараты только по назначению врача при жалобах на частый жидкий стул.
Какие осложнения могут быть со стороны других органов?
При облучении молочной железы также могут возникнуть осложнения со стороны легких, сердца, пищевода.
Ранние лучевые повреждения легких чаще протекают как острая лучевая пневмония и могут протекать малосимптомно. Если появляются одышка и кашель, следует обратиться к пульмонологу для лечения и профилактики поздних осложнений.
Для профилактики лучевого поражения при дозиметрическом планировании стремятся минимизировать облучение лёгких.
При облучении сердца выше 50 Грей может проявиться лучевое повреждение сердца в виде нарушения питания мышцы и функции органа. Лечение лучевых повреждений сердца в основном симптоматическое и назначается кардиологом. Профилактика:
- проведение лечения на современных линейных ускорителях;
- более точное подведение дозы, щадящее здоровые органы и ткани.
Что относится к поздним постлучевым изменениям и что с этим делать?
Поздние постлучевые изменения, как правило, следствие неполного восстановления после ранних побочных эффектов. Они проявляются фиброзом тканей — разрастанием соединительной ткани в поврежденных органах. Возможно образование свищей между органами.
В прошлом лучевой фиброз считался необратимым. С недавнего времени тяжелый радиационно-индуцированный фиброз молочной железы считается активным процессом, который можно обратить вспять с помощью лекарственной терапии .
Лучевая терапия при раке молочной железы также может вызвать вторичный рак. Наиболее часто — рак щитовидной железы и кожи.
Какие бывают поздние постлучевые изменения со стороны разных органов систем?
1) Повреждения костей — от легкого, преходящего нарушения до воспалительных процессов в костной ткани и патологических переломов.
2) Гепатит — при раке правой молочной железы в зону облучения может попасть часть печени, что случается в 5–10% случаев при облучении печени выше 30-35 Грей. После облучения может развиться радиационный гепатит с нарушением функций печени, что проявляется:
— болью в правом подреберье,
— желтушностью кожи,
— изменением цвета мочи или кала.
Профилактика: использование для лучевой терапии линейных ускорителей с более точным подведением дозы, щадящих здоровые органы и ткани.
3) Поздние лучевые изменения лёгких встречаются с частотой 5-50% и развиваются через 1-2 года в виде локального фиброза. Клиническая картина скудная. У больных отмечается редкий кашель, одышка при физической нагрузке. Процесс имеет уже постоянный характер в отличие от раннего легочного повреждения.
Профилактика: своевременная терапия острого постлучевого пульмонита.
Лечение — профилактика пневмосклероза, противовоспалительные мероприятия:
— массивная антибиотикотерапия,
— бронхолитические смеси,
— отхаркивающие средства,
— антикоагулянты,
— курс ингаляций кортикостероидными и другими противовоспалительными препаратами,
Терапия назначается лечащим врачом.
4) Миелит — постлучевые повреждения спинного мозга. Их появление связано с тем, что спинной мозг трудно исключить из зоны облучения при терапии рака молочной железы. Симптомы лучевого миелита:
- резкие боли в области затылка;
- быстрая утомляемость;
- боли в области крестца с иррадиацией по задней поверхности ног до пяток;
- снижение мышечной силы,
- онемение в конечностях,
- неуверенность походки.
Эти симптомы могут появиться в период от 2-5 месяцев до 5 лет после облучения.
Профилактика: рассчитать как можно меньшую дозу облучения на зону спинного мозга еще на этапе планирования терапии.
5) Лимфедема — отек мягких тканей. Встречается с частотой 6-60% в зависимости от того, была ли операция и удалены ли регионарные лимфатические узлы. При комбинации лучевой терапии и хирургического лечения риск лимфедемы высокий . Лучевая терапия может повреждать лимфатические узлы и сосуды, что нарушает отток лимфатической жидкости и ведет к ее накоплению в тканях. Лимфедема проявляется в виде отека верхней конечности.
Это временный побочный эффект, они может появляться через месяцы или даже годы после лечения.
— увеличение руки в объеме,
— покраснение кожи,
— дискомфорт и боль.
Профилактика: важно избегать давления, травм и инфицирования руки и сразу обращаться к врачу при появлении каких-либо признаков лимфатического отека. Подробнее читайте в статье «Лимфостаз» .
При вовлечении в зоны облучения клеток красного костного мозга, могут быть последствия в виде анемии, тромбоцитопении и нейтропении. Предупреждение их зависит от планирования облучения, дозиметрического планирования, использования линейных ускорителей с щадящими окружающие органы механизмом облучения (VMAT, IMRT, IGRT, протонная терапия). Последствия побочных эффектов корректируются лечащим врачом.

Лучевая терапия разрушает злокачественные клетки в области тела, куда она направлена. Между тем, она оказывает воздействие и на некоторые здоровые клетки, расположенные поблизости. Радиотерапия может влиять на людей по-разному, поэтому трудно предсказать точно, как будет реагировать организм человека. У некоторых людей наблюдаются очень умеренные побочные действия, у других они являются более серьезными.
Общие побочные эффекты лучевой терапии
Воздействие радиотерапии на кровь
В некоторых случаях лучевая терапия снижает количество клеток в костном мозге, продуцирующих клетки крови. Чаще всего это происходит, если облучению подвергается большая площадь тела, либо грудь, область живота и таза, кости нижних конечностей.
Если сокращается содержание красных клеток крови – эритроцитов, развивается анемия, человек будет чувствовать одышку и усталость. Возможно, для увеличения этих клеток потребуется переливание крови. В случае если есть противопоказания для этой процедуры, могут быть рекомендованы инъекции эритропоэтина. Это гормон, стимулирующий организм синтезировать эритроциты.
При существенном снижении количества лейкоцитов, что случается крайне редко в качестве побочного эффекта лучевой терапии, развивается нейтропения. Значительно повышается риск инфекций. Скорее всего, в такой ситуации врач сделает перерыв в лечении, чтобы состояние нормализовалось.
Пациенты, которым назначено общее облучение тела до пересадки костного мозга или стволовых клеток, будут иметь низкие показатели крови. Во время данного лечения с целью контроля состояния врачи регулярно исследуют кровь.
Усталость как побочный эффект лучевой терапии
Усталость, как правило, возрастает по мере лечения. Пациент может не ощущать себя утомленным в начале терапии, но к концу, скорее всего, будет. В течение 1-2 недель после облучения больной может чувствовать повышенную усталость, слабость, отсутствие энергии. На протяжении ряда месяцев человек может находиться в таком состоянии.
Рекомендации для сохранения или повышения энергии
Некоторые исследования показывают, что важно сбалансировать физическую нагрузку и отдых. Попытаться ввести ежедневную прогулку на несколько минут. Постепенно можно будет увеличить дистанцию. Важно выбрать время, когда человек ощущает себя наименее уставшим.
Как сохранить энергию:
- Постараться не спешить.
- Когда возможно, планировать заранее.
- Не стоит куда-нибудь перемещаться в час пик.
- Важно получить профессиональную консультацию терапевта.
- Носить свободную одежду, которая не требует применения утюга, готовить ее заранее.
- Когда возможно, выполнять какие-то бытовые обязанности сидя.
- Организовать помощь с покупками, работой по дому и с детьми.
- Возможно, легче будет принимать пищу чаще, чем придерживаться трехразового питания.
- Для перекусов можно выбирать различные питательные закуски, напитки. Также покупать готовые блюда, которые требуют только разогрева.
Усталость как последствие после лучевой терапии головного мозга
При лучевой терапии мозга усталость может особенно проявляться, в особенности, если назначается прием стероидов. Она достигает своего максимума на 1-2 недели после завершения лечения. Небольшое количество людей спят практически весь день после длительного курса лучевой терапии.
Рацион питания во время лучевой терапии
Во время облучения важен здоровый рацион питания, насколько это будет возможно. Организм нуждается в белке и в большом количестве калорий для восстановления. Клинический онколог может дать рекомендации, как питаться. При возникновении проблем с питанием окажет помощь диетолог. Важно во время лечения не придерживаться никаких диет. Конкретный план лучевой терапии зависит от размера тела. Если вес серьезно измениться, необходимо будет дорабатывать план.
Если больной в состоянии употреблять нормальные продукты, важно, чтобы он выбирал пищу с высоким содержанием белка – мясо, рыбу, яйца, сыр, молоко, бобы, фасоль.
В случае если нет аппетита, можно отдать предпочтение высокоэнергетическим напиткам в виде молочных коктейлей или супов. Есть вариант добавить к нормальной пище протеиновые порошки.
По возможности необходимо употреблять около 3 литров жидкости. Гидратация ускоряет процесс восстановления.
Рекомендации по питанию во время лучевой терапии
Если возникли проблемы, могут быть полезны:
- Небольшие закуски вместо больших приемов пищи.
- При трудностях с глотанием мягкая или жидкая диета. Следует избегать острых продуктов.
- Исключение крепкого алкоголя, он усугубляет воспалительный процесс в полости рта или ухудшает пищеварение.
- При необходимости стоит проконсультироваться по поводу приема БАД.
Если есть сложности с питанием, можно отдать предпочтение пище с высоким содержанием жира вместо белка и углеводов. За время лучевой терапии человек может потерять некоторое количество веса.
Побочные эффекты лучевой терапии на коже
Радиотерапия способна спровоцировать покраснение или потемнение кожи в области лечения. У некоторых людей развиваются реакции, у других – фактические нет, зависит от типа кожи и области, которая подвергалась лечению.
Покраснение может сопровождаться болевыми ощущениями, похожими на боль при загаре. Иногда возникают волдыри, которые сходят. Такое состояние развивается после нескольких сеансов. Важно информировать о реакциях лечащего врача. Обычно симптомы проходят спустя 2-4 недели после окончания терапии.
Иногда наблюдаются кожные реакции на спине, откуда выходит облучение – покраснение или потемнение. Если они вызывают значительную боль, терапию временно останавливают, пока кожа не восстановиться.
В разных клиниках консультации могут отличаться. Лучше всего придерживаться инструкций, которые дает непосредственно лечащая команда врачей.
Обычно рекомендуют пользоваться теплой или прохладной водой, мягким мылом без запаха, мягким полотенцем. Не стоит использовать крема или повязки на область лечения, если не назначены онкологом. Не нужно применять тальк, поскольку он может содержать крошечные частицы металла и усиливать болезненность после лучевой терапии. Можно использовать дезодорант без запаха, если он не раздражает кожу. Можно попробовать детское мыло или жидкое детское мыло, но сначала проконсультироваться с врачами. Мужчинам при назначении лучевой терапии в области головы и шеи стоит использовать электрическую бритву вместо влажного бритья.
Одежда во время радиотерапии
В ходе лечения и некоторое время после него кожа бывает чувствительной. В этот период может быть удобным:
- Носить свободную одежду.
- Использовать одежду из натуральных волокон.
- Избегать узких воротников и галстуков, особенно если облучение затрагивает шею.
- При лучевой терапии в области груди женщинам не стоит использовать жесткие бюстгальтера, попробовать, например, спортивный бюстгальтер на размер больше обычного.
Пребывание на открытом воздухе
Области кожи, которые подвергались лечению, очень чувствительны, поэтому важно избегать пребывания на жарком солнце или на холодном ветру.
Находясь под воздействием солнечных лучей, рекомендуется:
- Использовать солнцезащитный крем с высоким коэффициентом защиты.
- Носить шляпу или рубашку с длинными рукавами.
- Если проводилась лучевая терапия головы или шеи, можно попробовать носить шляпу или шарф из шелка или хлопка, выходя на улицу.
Если пациент любит плавание, необходима будет консультация с врачом. Плавание в хлорированной воде может вызывать раздражение в обработанной области.
Долгосрочные побочные эффекты лучевой терапии на коже
После завершения лечения человек может обнаружить, что оттенок загара является постоянным. Как такого вреда от него нет. Можно использовать макияж, чтобы скрыть.
Позже возможно появление такого состояния, как телеангиоэктазия, расширение мелких кровеносных сосудов – сосудистые сеточки. Также их можно скрыть посредством макияжа.
Последствия после лучевой терапии на фертильности и сексуальной жизни женщины
Лучевая терапия, воздействуя на нижнюю часть живота у женщин в период пременопаузы, как правило, приводит к менопаузе. Прекращается производство женских половых клеток и гормонов. Облучение также влияет на матку, есть вероятность, что впоследствии не будет детей.
После радиотерапии в области таза в течение нескольких недель возможны следующие признаки менопаузы:
- приливы и потливость;
- сухая кожа;
- сухость влагалища;
- отсутствие энергии;
- нерегулярный менструальный цикл или отсутствие менструаций;
- снижение интереса к сексу;
- плохое настроение, перепады.
Перед началом лучевой терапии врач обсудит с пациенткой возможность бесплодия.
Может быть назначена заместительная гормональная терапия, чтобы помочь преодолеть симптомы менопаузы. При возникновении проблем обязательно нужно поговорить с клиническим онкологом.
Лучевая терапия и сексуальная жизнь
Облучение в области таза может сделать ткани влагалища более жесткими и менее эластичными в течение длительного времени. Такое состояние называется фиброзом. Кроме того, лучевая терапия способна сузить и сделать влагалище более коротким, что повлияет на сексуальную жизнь. Помимо того, может наблюдаться сухость и боль при половом акте. Существуют способы, как снизить оба эти побочных эффекта лучевой терапии.
Для предотвращения или минимизации сокращения и сужения влагалища важно использовать вагинальные расширители после лучевой терапии. Радиационный онколог объяснит, как применять. Если их не использовать, после лечения возможны трудности при половом акте.
Расширители изготавливают из пластика или металла, бывают разных размеров. Как правило, их начинают использовать между 2 и 8 неделей после окончания терапии.
Расширитель вставляют во влагалище на 5-10 минут 3 раза в неделю. Он растягивает орган и предотвращает его сужение. Но если у женщины есть занятия сексом, по крайней мере, два раза в неделю, нет необходимости использовать расширители.
Сухость влагалища и боль
После лучевой терапии в области таза возможна сухость влагалища и боль при половом акте. В этом случае необходима консультация врача. Может быть назначен гормональный крем или ЗГТ.
Последствия после лучевой терапии на фертильности и сексуальной жизни у мужчин
После облучения возможны некоторые проблемы с сексом:
- потеря интереса к сексу;
- острая боль при эякуляции;
- проблема с эрекцией.
Потеря интереса к сексу
Такая реакция может быть вызвана опасениями по поводу болезни или будущего. Также причиной может быть усталость, вызванная облучением. Потребуется время для восстановления после терапии.
Острая боль при эякуляции
Лучевая терапия может вызывать раздражение мочеиспускательного канала, что приводит к боли в процессе эякуляции. Спустя несколько недель состояние нормализуется.
После внутренней лучевой терапии при раке простаты (брахитерапии) в течение первого месяца после лечения необходимо использовать презервативы. Очень редко, но радиация может присутствовать в сперме.
Проблемы с эрекцией
Радиотерапия в области таза может вызывать временные или постоянные проблемы с эрекцией, воздействия на нервы в этой области. Некоторые лекарства или медицинские устройства могут помочь в решении этой проблемы. Необходима будет консультация врача.
Фертильность после лучевой терапии
Радиотерапия, как правило, не влияет на способность у мужчины иметь детей. У многих мужчин, которые перенесли облучение, рождены здоровые дети.
При радиотерапии в области таза врачи уведомят о необходимости использовать эффективную контрацепцию в течение следующего промежутка времени – от 6 месяцев – до 2 лет – мнения врачей расходятся. Это связано с тем, что после облучения сперматозоиды могут быть повреждены, это приведет к аномалии у ребенка.
При лечении рака яичек лучевую терапию редко дают на оба органа. Это может привести к временному или постоянному бесплодию. Перед таким лечением врач будет обсуждать этот риск с пациентом.
Если пациент молодой и планирует иметь детей, существует возможность сохранить сперму.
В случае, когда облучение может стать причиной бесплодия, можно сохранить часть сперматозоидов в банке спермы. В течение ряда недель пациент сдает несколько образцов. Их замораживают и хранят. Позднее, когда приходит время, образцы подвергают разморозке и используют для осеменения партнера.
Последствия после лучевой терапии головного мозга
Усталость
Радиотерапия способна спровоцировать повышенную усталость. Такой вид облучения используется, если:
- Имеет место первичная опухоль головного мозга.
- В мозг проникли раковые клетки из другого очага – вторичное новообразование.
Усталость постепенно нарастает, программа лечения длится несколько недель. К концу курса пациент может чувствовать себя очень уставшим.
Усталость – прямое следствие лечения, вызванное необходимостью направлять энергетические запасы на ремонт поврежденных здоровых клеток. Прием стероидов еще более усугубляет недостаток сил. Состояние нормализуется, когда лечение заканчивается, примерно через шесть недель.
У некоторых людей спустя несколько недель после завершения терапии усталость очень серьезная, сочетается с сонливостью и чувством раздражительности. Это редкий побочный эффект, не требующий лечения, проходит сам по себе в течение нескольких недель.
Потеря волос как побочный эффект лучевой терапии
Лучевая терапия в области головы всегда вызывает определенное выпадение волос. Если облучению подвергается только определенная часть головы, волосы будут выпадать только на ней. Но бывает, что отмечается выпадение волос на противоположной стороне головы, откуда выходят лучи.
Когда лечение заканчивается, волосы возобновляют свой рост. Они могут быть другой толщины или неоднородными, иметь другой оттенок, либо измениться структура (были прямые – станут кудрявые).
Уход за волосами
Во время лечения нужно будет мыть волосы аккуратно, чтобы не ранить кожу. Стоит использовать теплую или холодную воду, детский или не парфюмированный шампунь.
Лучше не задействовать фен, осторожно сушить волосы с помощью мягкого полотенца, либо дать им высохнуть естественным путем.
В качестве головных уборов можно использовать шляпы, шарфы, банданы, парики.
Тошнота как последствие после лучевой терапии
Облучение нижней части мозга может спровоцировать тошноту. Достаточно редко наблюдается этот побочный эффект лучевой терапии. Тошнота может длиться в течение нескольких недель после завершения терапии. Лекарства, рацион, а иногда и дополнительные методы лечения помогают улучшить состояние.
Тошноту успешно контролируют с помощью противорвотных препаратов. Радиационный онколог может назначить их. Некоторые принимают таблетки за 20-60 минут до начала лечения, другие регулярно в течение дня.
Если одни препараты будут не эффективны, могут помочь другие.
Дополнительные методы лечения
Для управления такими симптомами, как тошнота и рвота, успешно используют техники релаксации, гипнотерапию и акупунктуру.
Рекомендации по рациону
Пища может оказывать серьезное влияние на состояние:
- Следует избегать еды или приготовления пищи, когда человек ощущает тошноту.
- Не стоит употреблять жареных, жирных продуктов, имеющих сильный запах.
- Если запах или приготовление вызывают раздражение, можно употреблять холодную или слегка теплую пищу.
- Можно есть несколько небольших блюд и закусок каждый день, тщательно прожевывать пищу.
- Стоит есть в небольшом количестве за несколько часов до начала лечения.
- Нужно пить много жидкости, маленькими глотками, медленно в течение дня.
- Необходимо избегать заполнения желудка большим количеством жидкости перед едой.
Ухудшение симптомов как последствие после лучевой терапии
У некоторых людей симптомы, вызванные опухолью головного мозга, усиливаются после начала лечения на некоторое время. Это не должно приводить к мыслям, что лечение не работает или опухоль растет.
Лучевая терапия в области мозга может на короткий срок спровоцировать отек в зоне обработки, что приводит к повышению давления. Соответственно симптомы ухудшаются на время – возникают головные боли, тошнота, судороги. Врач назначает стероиды, и отек уходит. После окончания лечения дозу стероидов постепенно уменьшают. Если стероиды нельзя принимать по какой-либо причине, может быть предложена таргетная терапия – авастин, который понизит давление в головном мозге, изменяя развитие кровеносных сосудов вокруг опухоли.
Последствия после лучевой терапии молочной железы
Проблемы с глотанием во время и после радиотерапии
Облучение при раке груди может вызывать отек и болезненность в области горла. Появляются трудности с проглатыванием твердой пищи. Для решения этой проблемы используется мягкий, простой рацион. Исключаются продукты, раздражающие горло (сухари, пряные продукты, горячие напитки, алкоголь и пр.). Применяются лекарства для уменьшения болезненности – обезболивающие препараты, полоскание с аспирином.
Тошнота после лучевой терапии
Радиотерапия может стать причиной тошноты, есть облучение затрагивает область, близко расположенную к желудку. В основном тошнота проявляется в мягкой форме, может длиться несколько недель после окончания лечения. Состояние помогут контролировать лекарства, диета и некоторые дополнительные методы лечения, ранее упомянутые.

Онлайн видеоконсультация с ведущими израильскими специалистами : Низкая стоимость, Кратчайшие сроки. Подробно о преимуществах онлайн видеоконсультации.
Рекомендуем к прочтению :

Брахитерапия (внутреннее облучение) – суть метода, виды радиоактивных материалов, защита от внутреннего облучения. Характеристика видов брахитерапии: использование радиоактивного йода, фосфора, стронция, радия.

Характеристика радиотерапии. Применение новейших методик облучения: IGRT (радиотерапия с контролем изображения), IMRT (с модулированной интенсивностью), SBRT (стереотаксическая радиотерапия).
Читайте также:

