Герпетические кератоконъюнктивиты что это
Обновлено: 25.04.2024
Кератоконъюнктивит — это сочетанное воспаление роговицы и конъюнктивы глаза. Заболевание возникает под действием инфекционных, аллергических, травматических или экзогенных физических факторов. Основные симптомы патологии включают покраснение глаза, светобоязнь, слезотечение, болезненность и ощущение инородного тела. Диагностика предусматривает проведения биомикроскопии, пахиметрии, лабораторных методов (бактериологическое, вирусологическое, аллергологическое исследование). Лечение заболевания основано на применении местных средств (капли, мази, инстилляции), системных препаратов (антигистаминных, противовоспалительных, противомикробных).
МКБ-10
Общие сведения
Кератоконъюнктивит — распространенная глазная патология, которая составляет около 5% от всех офтальмологических заболеваний. Наибольшая частота выявления проблемы наблюдается у больных среднего и пожилого, что обусловлено повышенными зрительными нагрузками, действием профессиональных вредностей, использованием контактных линз. Болезнь имеет большую значимость в практической офтальмологии, поскольку отличается разнообразной этиологией, требует проведения всестороннего обследования и назначения дифференцированной терапии.

Причины кератоконъюнктивита
В развитии болезни играют роль многие этиологические факторы: инфекционные возбудители, аллергены, негативные физические воздействия. Заболевание может начинаться как изолированный кератит или конъюнктивит с последующим распространением воспалительного процесса. К основным причинам патологии относятся следующие:
- Воздействие аллергенов. Весенний кератоконъюнктивит связан с сенсибилизацией организма к растительным аллергенам (пыльца, пух). Также поражение может выступать компонентом системной аллергической реакции организма — отмечается у 20-40% пациентов с атопическим дерматитом.
- Инфекции. Из бактериальных агентов развитие заболевания чаще всего провоцируют синегнойная палочка, гонококки. Специфический эпидемический кератоконъюнктивит вызывают аденовирусы серотипов 8 и 19, тяжелое поражение конъюнктивы и роговицы возможно при заражении вирусом простого герпеса. К редким вариантам относят акантамебную форму патологии.
- Глазные травмы. Любые механические повреждения оболочки глаза, даже микротравмы, могут стать пусковым фактором в формировании воспаления. Болезнь бывает обусловлена химическими травмами, является осложнением интраоперационного повреждения роговицы.
- Излучение. Наружная оболочка глазного яблока поражается при интенсивном и длительном воздействии световых лучей. Наиболее часто болеют представители определенных профессий: электро- и газосварщики, альпинисты, осветители в театре.
- Снижение выработки слез. Поражение роговицы с конъюнктивой встречается при недостаточном увлажнении слезной жидкостью. Состояние развивается при синдроме Шегрена, аутоиммунных заболеваниях — системной красной волчанке, ревматоидном артрите.
Факторы риска
К факторам риска появления кератоконъюнктивита относят работу, требующую постоянного напряжения зрения, особенно за компьютером, когда конъюнктива пересыхает из-за редкого моргания. Более высокая частота заболеваемости наблюдается среди людей, которые живут в ветреной местности, постоянно пребывают в помещениях с сухим воздухом. Риск инфекционного поражения органа зрения увеличивается у пациентов, которые пользуются линзами для коррекции зрения. У женщин есть риск развития патологии при использовании некачественной или просроченной косметики.
Патогенез
В механизме развития аллергических форм болезни основную роль играет гиперчувствительность первого типа. Иммунное воспаление глазных оболочек провоцируется пептидами эотаксином 1 и 2, сопровождается повышением уровня интерлейкина-4. При патогенном влиянии инфекционных агентов возникает острая воспалительная реакция в виде отека, дилатации конъюнктивальных сосудов, лейкоцитарного или лимфоцитарного воспалительного каскада.
Патоморфологически при кератоконъюнктивите происходит отечность ткани конъюнктивы, шероховатость ее поверхности вследствие сосочковой гиперплазии, типично появление лимфоидных фолликулов — мелких серовато-желтых узелков. На наличие кератита указывает инфильтрация ткани лейкоцитами, плазматическими клетками, гистиоцитами. На этапе выздоровления происходит неоваскуляризация — прорастание новых сосудов из конъюнктивы, краевой петлистой сети.
Симптомы кератоконъюнктивита
Кератоконъюнктивит начинается внезапно, поражает оба глаза, причем зачастую процесс развивается поочередно. Особенно это характерно для бактериальных или вирусных форм болезни, при которых инфекция заносится из больного глаза к здоровому при случайных прикосновениях. Заболевание, возникающее при хроническом блефарите или синдроме сухого глаза, может иметь постепенное начало.
Пациенты жалуются на рези и боли в глазу, ощущение чужеродного тела, светобоязнь. Характерно обильное слезотечение, быстрая утомляемость зрительного аппарата, ухудшение остроты зрения и туман в глазах. При аллергическом варианте патологии нередко беспокоит сильный зуд. С учетом причины заболевания возможно повышение температуры тела, сильный отек век, головные боли, увеличение лимфатических узлов на стороне поражения.
Соответственно этиологии болезни встречаются патогномоничные симптомы. Для аденовирусной инфекции типичны мелкие кровоизлияния в конъюнктиву и поверхностные фолликулы. Бактериальное поражение проявляется желтовато-белым инфильтратом на глазной поверхности. Для весеннего кератоконъюнктивита характерно формирование сосочков по типу «булыжной мостовой».
При осмотре определяется покраснение и отечность конъюнктивы, мелкие сосуды становятся хорошо видны по всех поверхности глазного яблока и внутренней части век. Если в конъюнктивальной полости скапливается слизистое или гнойное отделяемое, это указывает на микробный характер болезни. У страдающих аллергическим кератоконъюнктивитом видны тонкие полосы слизи. На поверхности роговицы образуются пленки, помутнения.
Осложнения
Заболевание отличается тяжелым течением, в неблагоприятных случаях необратимо снижается острота зрения. При отсутствии лечения воспаление переходит в язвенную форму: сначала на роговице возникает небольшое поверхностное помутнение, которое со временем нагнаивается, трансформируется в «подрытую» язву. Такое состояние чревато скоплением гнойного содержимого в передней камере глаза (гипопион), неоваскуляризацией роговицы.
Воспаление наружных оболочек нередко распространяется на более глубокие ткани с развитием склерита, увеита, хориоретинита. В тяжелых случаях возможно гнойное расплавление глазного яблока — панофтальмит, который требует энуклеации органа. При кератоконъюнктивитах существует риск появления вторичной катаракты, вторичной глаукомы, перфорации роговицы.
При первичных инфекционных кератоконъюнктивитах или вторично возникшей инфекции есть вероятность септических осложнений. Бактериальный процесс распространяется контактным путем, вызывая флегмону глазницы, может проникать в сосудистое русло и приводить к тромбозу пещеристого синуса, менингоэнцефалиту, абсцессу мозжечка или полушарий головного мозга.
Любой цитопатогенетический агент, который провоцирует воспаление наружной глазной поверхности, может вызвать синдром «сухого глаза». Как следствие нарушается стабильность слезной пленки вследствие поражения бокаловидных клеток, повышения скорости испарения влаги, снижения продукции слезной жидкости, муцинов и липидов. Осложнение встречается в среднем у 2/3 больных после перенесенной патологии.
Диагностика
Обследование проводится врачом-офтальмологом. При первичной диагностике специалисту необходимо собрать жалобы больного, детально выяснить анамнез, в том числе эпидемиологические контакты пациента. Затем выполняется наружный осмотр глазного яблока для выявления типичной симптоматики. Чтобы поставить диагноз, необходимы следующие методы исследования:
- Биомикроскопия глаза. Детальный осмотр тканей переднего отдела глазного яблока помогает врачу обнаружить воспалительные признаки, подтвердить или исключить осложнения кератоконъюнктивита. Исследование проводится с помощью световой лампы, не имеет противопоказаний, считается базовым диагностическим методом.
- Диагностические пробы. Для быстрого обнаружения дефектов роговичного эпителия показана флюоресцеиновая проба: после закапывания раствором флюоресцеина пораженные участки видны при осмотре в синем фильтре щелевой лампы. Также оценивается чувствительность роговицы.
- Пахиметрия. При помощи ультразвукового датчика измеряется толщина роговицы в разных отделах, что необходимо для диагностики дистрофических процессов, глаукомы. Как правило, определяется роговичный отек в центральной зоне с увеличением толщины оболочки более 500-600 нм. Для изучения кривизны роговичной поверхности показательна компьютерная кератометрия.
- Визометрия. При центральной локализации инфильтрата в роговице наблюдается снижение остроты зрения либо временная слепота на пораженный глаз, а в случае периферического расположения воспалительных изменений показатели визометрии остаются в пределах нормы.
- Микробиологические исследования. При подозрении на инфекционную этиологию заболевания делается цитологический анализ мазка-отпечатка роговицы или конъюнктивы. Чтобы уточнить диагноз, производится бактериологический посев биоматериала, серологические тесты на специфические антитела крови.
- Аллергопробы. После купирования острых проявлений аллергической реакции необходимо выяснить индивидуальные провоцирующие факторы. С этой целью назначаются аппликационные, скарификационные или внутрикожные пробы. Изредка требуется постановка конъюнктивального провоцирующего теста.
Лечение кератоконъюнктивита
Консервативная терапия
При кератоконъюнктивитах назначается дифференцированное лечение с учетом причин заболевания и тяжести симптоматики. Лечение в основном проводится амбулаторно. Терапевтическая схема представлена местными средствами (мазями, примочками, каплями) в сочетании с системными препаратами для перорального применения. Основные группы медикаментов, которыми проводится лечение:
- Антигистаминные препараты. Лекарства первой линии для лечения весеннего или атопического кератоконъюнктивита, позволяющие быстро купировать симптоматику, уменьшить воспалительный процесс. Для усиления эффективности антигистаминные средства комбинируются с нестероидными противовоспалительными, стабилизаторами мембран тучных клеток.
- Кортикостероиды. Гормональные препараты в виде глазных капель используются при тяжелых формах аллергического воспаления конъюнктивы, а также как комплексное лечение инфекционных вариантов. Изредка кортикостероиды назначаются в формате системного лечения.
- Противомикробные средства. Лечение бактериальных форм кератоконъюнктивитов включает мази или инстилляции с антибиотиками, системные антибактериальные препараты. При вирусных инфекциях показано закладывание мазей с ацикловиром, теброфеном. Для лечения тяжелых ситуаций подбираются иммуномодуляторы.
- Увлажняющие капли. Большинство случаев патологии сопровождается повышенной сухостью глаз, поэтому для лечения неприятной симптоматики закапываются капли «искусственная слеза». Для обеспечения пролонгированного эффекта увлажнения на ночь закладываются мази с ретинолом.
- Мидриатики. Капли для расширения зрачка назначаются при лечении различных формах кератоконъюнктивита для улучшения оттока внутриглазной жидкости. Таким образом удается предотвратить развитие вторичной формы глаукомы.
- Стимуляторы регенерации. Чтобы ускорить эпителизацию дефектов наружной глазной оболочки, в схеме лечения применяются капли с таурином и другими аминокислотами, витаминными добавками. Препараты эффективны в подостром и реабилитационном периоде заболевания.
Для удаления патологического экссудата и очищения конъюнктивальной полости назначается лечение с помощью промывания растворами с антисептиками. Больным разъясняют правила личной гигиены для предупреждения распространения инфекции: использование одноразовых салфеток для вытирания лица, закапывание каждого глаза отдельной пипеткой, регулярное мытье рук, избегание прикосновений к лицу.
Медикаментозное лечение дополняется физиотерапевтическими методиками. Высокую эффективность демонстрирует магнитотерапия, ультрафонофорез с дефиброзирующими ферментами, электрофорез противомикробных препаратов. В периоде восстановления целесообразно применять низкоинтенсивную СВЧ-терапию, дарсонвализацию.
Хирургическое лечение
Если консервативное лечение не дает ожидаемого эффекта, а у пациента прогрессирующе ухудшается зрительная функция, требуется помощь офтальмохирургов. Для восстановления формы и светопроводящей способности роговицы используются различные методики кератопластики (передняя, задняя, сквозная). В современной офтальмологии широко применяются микрохирургические методы лечения: микродиатермокоагуляция, эксимерлазерная процедура.
Прогноз и профилактика
Вероятность полного выздоровления напрямую зависит от своевременного обращения к врачу, который должен назначить комплексное местное и системное лечение. При соблюдении рекомендаций специалиста удается купировать воспаление в течение 1-3 недель, при этом запустив регенераторные реакции. Неблагоприятный исход наблюдается при распространении процесса на остальные ткани глазного яблока с риском потери зрения.
Профилактика кератоконъюнктивита включает соблюдение правил личной гигиены, тщательный подбор декоративных и уходовых косметических средств, выполнение советов по ношению контактных линз. Чтобы избежать инфекционных поражений, необходимо использовать индивидуальные полотенца для лица (лучше одноразовые бумажные), избавиться от привычки тереть глаза. В летний период необходимо носить качественные солнцезащитные очки.
3. Конъюнктивиты: дифференциальная диагностика и лечение/ М.М. Бикбов, В.Б. Мальханов, А.Э. Бабушкин. — 2015.
4. Клинические рекомендации. Офтальмология/ под ред. Л.К. Мошетовой, А.П. Нестерова, Е.А. Егорова. — 2006.
Аллергический конъюнктивит – это реактивное воспаление конъюнктивы, вызванное иммунными реакциями в ответ на контакт с аллергеном. При аллергическом конъюнктивите развиваются гиперемия и отек слизистой глаза, зуд и отечность век, слезотечение, светобоязнь. Диагностика основывается на сборе аллергологического анамнеза, проведении кожных тестов, провокационных аллергических проб (конъюнктивальной, назальной, подъязычной), лабораторных исследований. В лечении аллергического конъюнктивита применяются антигистаминные препараты (внутрь и местно), топические кортикостероиды, специфическая иммунотерапия.
МКБ-10
Общие сведения
Аллергический конъюнктивит встречается примерно у 15% населения и является значимой проблемой современной офтальмологии и аллергологии. Аллергическое поражение органа зрения в 90% случаев сопровождается развитием конъюнктивита, реже – аллергического блефарита, дерматита век, аллергического кератита, увеита, ирита, ретинита, неврита. Аллергический конъюнктивит встречается у лиц обоих полов, преимущественно молодого возраста. Аллергический конъюнктивит часто сочетается с другими аллергозами - аллергическим ринитом, бронхиальной астмой, атопическим дерматитом.

Причины
Общим в этиологии всех форм аллергического конъюнктивита является повышенная чувствительность к различного рода факторам окружающей среды. В силу особенностей анатомического строения и расположения глаза наиболее подвержены контакту с экзогенными аллергенами. В зависимости от этиологии различают:
- Сезонный аллергический конъюнктивит. Поллинозный конъюнктивит (сенная лихорадка, пыльцевая аллергия), вызываемый пыльцевыми аллергенами во время цветения трав, деревьев, злаковых. Обострение поллинозного конъюнктивита связано с периодом цветения растений в том или ином регионе. Сезонный аллергический конъюнктивит у 7% больных обостряется весной (в конце апреля - конце мая), у 75% - летом (в начале июня – конце июля), у 6,3% - в межсезонье (в конце июля – середине сентября), что соответственно совпадает с опылением деревьев, луговых трав и сорных трав.
- Весенний конъюнктивит. Этиология весеннего конъюнктивита изучена мало. Заболевание обостряется весной - в начале лета и регрессирует осенью. Данная форма аллергического конъюнктивита обычно проходит самопроизвольно в пубертатный период, что позволяет предположить определенную роль эндокринного фактора в его развитии.
- Крупнопапиллярный конъюнктивит. Главным фактором развития считается ношение контактных линз и глазных протезов, длительный контакт слизистой с инородным телом глаза, наличие раздражающих конъюнктиву швов после экстракции катаракты или кератопластики, отложения кальция в роговице и т. д. При данной форме аллергического конъюнктивита воспалительная реакция сопровождается образованием на слизистой верхнего века крупных уплощенных сосочков.
- Лекарственный конъюнктивит развивается как местная аллергическая реакция в ответ на топическое (90,1%), реже системное (9,9%) применение лекарственных средств. Возникновению лекарственного аллергического конъюнктивита способствует самолечение, индивидуальная непереносимость компонентов препарата, политерапия - сочетание нескольких лекарственных средств без учета их взаимодействия. Чаще всего к лекарственному аллергическому конъюнктивиту приводит использование антибактериальных и противовирусных глазных капель и мазей.
- Хронический аллергический конъюнктивит. Составляет более 23% случаев всех аллергических болезней глаз. При минимальных клинических проявлениях течение хронического аллергического конъюнктивита отличается упорным характером. Непосредственными аллергенами в данном случае обычно выступают домашняя пыль, шерсть животных, сухой корм для рыб, перо, пух, пищевые продукты, парфюмерия, косметика и бытовая химия. Хронический аллергический конъюнктивит часто ассоциирован с экземой и бронхиальной астмой.
- Атопический кератоконъюнктивит. Является аллергическим заболеванием мультифакторной этиологии. Обычно развивается при системных иммунологических реакциях, поэтому часто протекает на фоне атопического дерматита, астмы, сенной лихорадки, крапивницы.
Патогенез
В основе патогенеза аллергического конъюнктивита лежит IgE-опосредованная реакция гиперчувствительности. Пусковым фактором аллергического конъюнктивита служит непосредственный контакт аллергена с конъюнктивой, приводящий к дегрануляции тучных клеток, активации лимфоцитов и эозинофилов и клиническому ответу с последующей воспалительно-аллергической реакцией. Высвобождаемые тучными клетками медиаторы (гистамин, серотонин, лейкотриены и др.) вызывают развитие характерных симптомов аллергического конъюнктивита.
Тяжесть течения аллергического конъюнктивита зависит от концентрации аллергена и реактивности организма. Скорость развития реакции гиперчувствительности при аллергическом конъюнктивите может быть немедленной (в течение 30 минут от момента контакта с аллергеном) и замедленной (через 24-48 и более часов). Такая классификация аллергических конъюнктивитов практически значима для выбора медикаментозной терапии.
Классификация
Аллергические поражения глаз могут протекать в форме поллинозного конъюнктивита, весеннего кератоконъюнктивита, крупнопапиллярного конъюнктивита, лекарственного конъюнктивита, хронического аллергического конъюнктивита, атопического кератоконъюнктивита. По течению аллергические конъюнктивиты могут быть острыми, подострыми или хроническими; по времени возникновения – сезонными или круглогодичными.
Симптомы аллергического конъюнктивита
При аллергии, как правило, поражаются оба глаза. Симптомы развиваются в сроки от нескольких минут до 1-2-х суток от момента воздействия аллергена. Аллергический конъюнктивит характеризуется сильным зудом глаз, жжением под веками, слезотечением, отечностью и гиперемией конъюнктивы; при тяжелом течении – развитием светобоязни, блефароспазма, птоза.
Зуд при аллергическом конъюнктивите выражен настолько интенсивно, что вынуждает пациента постоянно растирать глаза, что, в свою очередь, еще более усиливает остальные клинические проявления. На слизистой могут образовываться мелкие сосочки или фолликулы. Отделяемое из глаз обычно слизистое, прозрачное, иногда – вязкое, нитевидное. При наслоении инфекции в уголках глаз появляется гнойный секрет.
При некоторых формах аллергического конъюнктивита (весеннем и атопическом кератоконъюнктивите) происходит поражение роговицы. При лекарственной аллергии может наблюдаться поражения кожи век, роговицы, сетчатки, сосудистой оболочки, зрительного нерва. Острый лекарственный конъюнктивит иногда усугубляется анафилактическим шоком, отеком Квинке, острой крапивницей, системным капилляротоксикозом.
При хроническом аллергическом конъюнктивите симптоматика выражена скудно: характерны жалобы на периодический зуд век, жжение глаз, покраснение век, слезотечение, умеренное количество отделяемого. О хроническом аллергическом конъюнктивите говорят, если заболевание длится 6-12 месяцев.
Диагностика
В диагностике и лечении аллергического конъюнктивита важно согласованное взаимодействие лечащего офтальмолога и аллерголога-иммунолога. Если в анамнезе прослеживается четкая связь конъюнктивита с воздействием внешнего аллергена, диагноз, как правило, не вызывает сомнений. Для подтверждения диагноза проводится:
- Офтальмологический осмотр. Выявляет изменения конъюнктивы (отек, гиперемию, гиперплазию сосочков и т. д.). Микроскопическое исследование конъюнктивального соскоба при аллергическом конъюнктивите позволяет обнаружить эозинофилы (от 10% и выше). В крови типично повышение IgE более 100-150 МЕ.
- Аллергологическое обследование. Для установления причины аллергического конъюнктивита проводятся пробы: элиминационная, когда на фоне клинических проявлений исключается контакт с предполагаемым аллергеном, и экспозиционная, заключающаяся в повторном воздействии данным аллергеном после стихания симптоматики. После стихания острых аллергических проявлений конъюнктивита выполняют кожно-аллергические пробы (аппликационную, скарификационную, электрофорезную, прик-тест). В период ремиссии прибегают к проведению провокационных проб - конъюнктивальной, подъязычной и назальной.
- Лабораторное обследование. При хроническом аллергическом конъюнктивите показано исследование ресниц на демодекс. При подозрении на инфекционное поражение глаз проводится бактериологическое исследование мазка с конъюнктивы на микрофлору.
Лечение аллергического конъюнктивита
К основным принципам лечения аллергических конъюнктивитов относятся: элиминация (исключение) аллергена, проведение местной и системной десенсибилизирующей терапии, симптоматической лекарственной терапии, специфической иммунотерапии, профилактика вторичных инфекций и осложнений. При крупнопапиллярном конъюнктивите необходимо прекращение ношения контактных линз, глазных протезов, снятие послеоперационных швов или удаление инородного тела.
При аллергическом конъюнктивите назначаются прием антигистаминных препаратов внутрь (кларитин, кетотифен и др.) и применение противоаллергических глазных капель (левокабастин, азеластин, олопатадин) 2-4 раза в день. Также показано местное использование в виде капель производных кромоглициевой кислоты (стабилизаторов тучных клеток). При развитии синдрома сухого глаза назначаются слезозаменители; при поражении роговицы - глазные капли с декспантенолом и витаминами.
Тяжелые формы аллергических конъюнктивитов могут потребовать назначения топических кортикостероидов (глазные капли или мази с дексаметазоном, гидрокортизоном), топических НПВП (глазные капли с диклофенаком). Упорно рецидивирующие аллергические конъюнктивиты являются основанием для проведения специфической иммунотерапии.
Прогноз и профилактика
В большинстве случаев, при установлении и элиминации аллергена, прогноз аллергического конъюнктивита благоприятный. При отсутствии лечения возможно присоединение инфекции с развитием вторичного герпетического или бактериального кератита, снижение остроты зрения. С целью профилактики аллергического конъюнктивита по возможности следует исключить контакт с известными аллергенами. При сезонных формах аллергического конъюнктивита необходимо проведение превентивных курсов десенсибилизирующей терапии. Пациенты, страдающие аллергическим конъюнктивитом, должны наблюдаться у офтальмолога и аллерголога.
Конъюнктивит – воспалительная реакция конъюнктивы на различные воздействия, характеризующаяся гиперемией, отеком и зудом век; иногда осложняется поражением роговицы с нарушением зрения.
Конъюнктивиты составляют около 30% всей глазной патологии, причем конъюнктивиты бактериальной природы наиболее часто встречаются у детей. (Федоров, Ярцева, Исманкулов./“Глазные болезни”/Москва/2005).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследований необходимый при направлении на плановую госпитализацию: плановая госпитализация не показана.
Жалобы и анамнез. Заболевание возникает остро, сопровождается выраженными субъективными ощущениями: “склеивание” век, резь в глазах, зуд (обычно связан с аллергическими реакциями), обильное слизисто – гнойное отделяемое из конъюнктивальной полости, иногда светобоязнь.
Объективно: блефароспазм, отек, утолщение, гиперемия конъюнктивы век и глазного яблока.
| Диагностический признак | Бактериальный конъюнктивит | Вирусный конъюнктивит | Аллергический конъюнктивит |
| Отделяемое и содержащие в нем клетки | Гнойное, нейтрофилы | Слизистое, водянистое, мононуклеарные клетки | Слизисто – вязкое, тягучее, эозинофилы |
| Отек век | Умеренный | Нет | Выраженный блефароспазм |
| Симптомы | Жжение | Зуд, жжение, боль | Зуд |
| Односторонний/ двусторонний процесс | Односторонний | Односторонний | Двухсторонний |
| Гиперемия конъюнктивы | Умеренная | Выраженная | Умеренная |
| Лимфоузлы | Не увеличиваются | Увеличение околоушных л/у | Не увеличиваются |
При микроскопическом исследовании мазка выявление возбудителя. Обнаружение роста патологических культур в посеве из конъюнктивальной полости.
Биомикроскопия – гиперемия, рыхлость конъюнктивы. Увеличения фолликул, образование эксудативных пленок.
Фтизиатр – для уточнения этиологии конъюнктивита.
Венеролог – при обнаружении конъюнктивита гонококковой этиологии.
Дифференциальный диагноз
| Нозология | Симптомы, не характерные для конъюнктивита |
| Сухой кератоконъюнктивит | Снижение слезопродукции, чувство инородного тела, перикорнеальная инъекция конъюнктивы, роговичный синдром, точечные эрозии на роговице при окрашивании флюоресцеином. |
| Блефарит | Отек век, отделяемого нет, воспаление интрамаргинального края век, при надавливании на края век, отделяемое из протоков мейбомиевых желез. |
| Иридоциклит | Цилиарные боли при пальпации, застойная инъекция конъюнктивы, сужение зрачка, реакция на свет ригидная (возможны передние и задние синехии), отек и преципитаты роговицы. |
| Острый приступ глаукомы | Выраженная застойная инъекция конъюнктивы, боли тупого характера, иррадиирущие в затылочную область, повышение внутриглазного давления, отек роговицы, расширение зрачка, отсутствие реакции на свет. |
Лечение
• Недопущение контакта с проточной водой в связи с риском инфицирования.
С целью механического удаления отделяемого из конъюнктивальной полости ее промывают растворами антисептиков: 1% раствор повидона-йодида или перманганата калия.
Антибактериальная терапия проводится при наличии гнойного отделяемого на 3-7 дней. В конъюнктивальный мешок закапывают растворы антимикробных ЛС в течении первых нескольких дней каждые 2-4 часа, по мере стихания воспалительного процесса, частота закапывании уменьшается до 3-6 раз в сутки. Курс лечения 7-10 дней.
Антибактериальная терапия: хлорамфеникол 0,25% глазные капли – принят как антибиотик первой линии (детям от 1 года до 8 лет – по 1 капле в каждый глаз 3-4 раза в день, детям старше 8 лет и взрослым - по 1-2 капле в каждый глаз 3-4 раза в день. Курс лечения 5-7 дней.), Офлоксацин 0,3% глазные капли (Взрослым и детям: по 1-2 капли в конъюнктивальный мешок 3-4 раза в сутки. Курс лечения 12-14 дней).
Сульфацетамид натрия глазные капли, (закапывают в конъюнктивальный мешок: взрослым по 1-2 капли 30% раствора 2-3 раза в день; детям: от 1 года по 1-2 капли 20% раствора 2-3 раза в день, новорожденным по 2 капли раствора непосредственно после рождения и по 2 капли через 2 ч. Курс лечения 5-7 дней и зависит от тяжести заболевания), неомицин 0,5% глазные капли (Взрослым: по 1-2 капли в конъюнктивальный мешок через каждые 1-2 часа в течение 1 дня, с постепенным снижением дозы до 1-2 капель 3-4 раза в день. Продолжительность лечения не более 7 дней. Детям с 6 лет: по 1-2 капли в конъюнктивальный мешок через 3 часа в течение 2-3 дней, с постепенным снижением дозы до 1-2 капель 2-3 раза в день. Продолжительность лечения не более 7 дней).
При аллергическом конъюнктивите - антигистаминный препарат: олопатадин 0,1% глазные капли (Взрослым: по 1-2 капли в конъюнктивальный мешок 3-4 раза в день. Продолжительность лечения до10 дней. Детям с 1 года: по 1капле в конъюнктивальный мешок 3 раза в день. Продолжительность лечения до10 дней). Натрия кромогликат 2%, капли глазные (Взрослым: по 1-2 капли в конъюнктивальный мешок 3-4 раза в день. Продолжительность лечения до10 дней. Детям с 4 лет: по 1-2 капли в конъюнктивальный мешок 3-4 раза в день. Продолжительность лечения до10 дней).
При вирусном процессе – противовирусная терапия интерферон – альфа, капли глазные (Взрослым и детям: по 2-3 капли в конъюнктивальный мешок 3-10 раз в день. По мере стихания воспалительного процесса число закапываний уменьшают до 6-5-4-3 раз в день. Курс лечения 12-14 дней).
Воспаление, которое затрагивает конъюнктиву и роговицу глаза, называется кератоконъюнктивит. Оно часто встречается у пациентов офтальмологов. Это происходит из-за того, что конъюнктива быстро реагирует на внешние и внутренние факторы — развивается воспалительный процесс.
Кератоконъюнктивит может быть острым или хроническим. Некоторые разновидности заразны и передаются воздушно-капельным или бытовым путем.

Причин развития заболевания множество. Они могут быть инфекционными или неинфекционными.
В первом случае кератоконъюнктивит вызывают патологические микроорганизмы: вирусы, бактерии, грибки или паразиты. Неинфекционные формы развиваются в результате аллергии, из-за попадания инородного тела на слизистую оболочку, длительного приема кортикостероидов. Заболевание развивается при неправильном уходе за контактными линзами.
Иногда кератоконъюнктивит является симптомом другого заболевания, например, гриппа, краснухи, синдрома Шегрена или ревматоидного артрита.
Кератоконъюнктивит бывает острым и хроническим. Для острой формы характерна выраженная симптоматика, которая включает повышенную температура тела.
Если долгое время откладывать лечение, заболевание становится хроническим. В этом случае ухудшается структура глаза, начинается патологическое изменение тканей. На более поздних стадиях затрагиваются другие системы органов, ухудшается зрение.
Кератоконъюнктивит делится на виды по причинам, которые провоцируют его развитие. Рассмотрим наиболее распространенные виды.
Возникает при попадании аллергена на слизистую оболочку глаза. В зависимости от вида аллергенов, бывает:
Весенний кератоконъюнктивит. Развивается при контакте с пыльцой растений, которой особенно много весной во время активного цветения.
Всесезонный кератоконъюнктивит. Появляется при контакте пациента с бытовыми аллергенами: шерстью или частичками кожи животных, пылью и другими.
Лекарственный кератоконъюнктивит. Возникает при появлении аллергии на некоторые виды медикаментов, например, на глазные капли.
К характерным симптомам относится резь в глазах, усиление слезотечения, краснота слизистой оболочки, отечность век.
Диагностика включает определение аллергена, который провоцирует воспаление конъюнктивы. Необходимо ограничить или полностью исключить с ним контакт пациента. Врач подбирает антигистаминные препараты и комплексы, которые помогают укрепить иммунитет. Есть затянуть лечение аллергической формы, быстро разовьются осложнения.
Развивается при активности вируса простого герпеса. Чаще всего встречается герпетический кератит, иногда острый конъюнктивит.
Лечение предполагает курс противовирусных и противовоспалительных препаратов, которые включают глазные капли или мази. Врач подбирает иммуномодуляторы для усиления иммунной системы пациента.
Заболевание провоцируют аденовирусы, входящие в состав естественной микрофлоры организма. Они активизируются при ослаблении иммунитета. Обычно сначала возникает фарингит, после которого развивается кератоконъюнктивит.
Аденовирусный кератоконъюнктивит заразен, передается воздушно-капельным путем. Без своевременно начатого лечения развиваются осложнения: пневмония, ангина, отит. Иногда наблюдается ухудшение зрения, слепота.
Для лечения аденовирусной формы врач назначает противовирусные препараты. При наличии осложнений подбираются противогерпетические или антигистаминные лекарства. Для уменьшения воспаления нужно принимать глюкокортикостероиды.
Развивается, когда вирусы проникают в конъюнктивальный мешок или в роговую оболочку. Очень заразная форма, лечение которой требует назначения курса противовирусных лекарств с широким спектром действия.
Для уменьшения острого воспаления при эпидемическом вирусном кератоконъюнктивите врач назначает антигистаминные препараты в виде таблеток или глазных капель. При появлении высыпаний добавляют кортикостероиды. Подбирается иммунокорректирующая терапия, которая исключает риск рецидива эпидемического кератоконъюнктивита.
Развивается при нарушении выработки слезной жидкости. На конъюнктиве появляются нити из эпителиальных клеток длиной до 15 мм, слизистая краснеет. Постепенно отслаивается эпителий на роговице, появляются эрозии, слизистая мутнеет. Из-за этого зрение начинает ухудшаться. При синдроме сухого глаза пациент страдает от сильного жжения в глазах, зуда.
Лечение, в первую очередь, направлено на облегчение симптомов. Врач подбирает увлажняющие капли, витаминные комплексы.
Заболевание провоцируют колонии бактерий, которые скапливаются на слизистой оболочке глаз. Для его лечения используются антибиотики, противовоспалительные или антибактериальные капли. Необходимо провести системное лечение хламидиоза.
Это фликтенулезный кератоконъюнктивит, возникающий при туберкулезе. На роговице появляются светлые узелки, которые постепенно становятся небольшими язвами. Требует комплексной терапии, при которой устраняется основное заболевание. При выраженных дефектах роговицы пациенту может потребоваться кератопластика.

Как правило, заболевание сначала поражает один глаз, затем, при отсутствии лечения, распространяется на второй. В зависимости от вида кератоконъюнктивита, симптомы могут отличаться. К основным признакам относятся:
При аллергической форме наблюдается обильное слезотечение. Для сухого кератоконъюнктивита характерна сильная сухость в глазах.
При появлении первых симптомов рекомендуется сразу обратиться к офтальмологу. Он проводит первичный осмотр, собирает анамнез и оценивает симптомы. После этого назначаются диагностические процедуры для уточнения причин развития кератоконъюнктивита. Они включают:
При выявлении сопутствующих заболеваний пациенту потребуется консультация фтизиатра, эндокринолога или терапевта.

Терапия зависит от причин заболевания. Врач назначает лечение только после предварительной диагностики.
Для лечения вирусного или инфекционного кератоконъюнктивита подбирается курс антибиотиков или противовирусных препаратов. Для лечения грибка назначаются противомикозные составы. Самостоятельно подбирать лекарства нельзя, так как можно усугубить состояние.
Лечение сухого кератоконъюнктивита предполагает активное увлажнение слизистой оболочки глаз. Под воздействием капель восстанавливается глазная пленка. Аллергическая форма требует исключить контакт с аллергенами, пропить курс антигистаминных препаратов и витаминных комплексов.
Для снижения симптоматики применяются глазные мази и капли, которые быстро устраняют жжение, резь и другие признаки болезни. Хороший вариант — раствор Окусалин, который уменьшает воспалительный процесс, успокаивает раздражение и облегчает состояние пациента в целом.
Спровоцировать заболевание конъюнктивитом способны более 45 различных вирусов, утверждают исследователи. Этот заболевание доставляет сильный дискомфорт, чаще поражает детей, однако нередко встречается и у взрослых пациентов.
По распространенности вирусный конъюнктивит уступает бактериальному, далее в тексте. Однако ввиду высокой контагиозности, вспышки заболевания чрезвычайно трудно контролировать: единичные случаи вирусных конъюнктивитов быстро перерастают в эпидемические, влекущие за собой различные социально-экономические последствия — от введения карантинов до резкого роста временной нетрудоспособности.
Из этой статьи вы узнаете о том, что представляет из себя вирусный конъюнктивит, как его отличить и правильно реагировать в случае появления подозрительных симптомов.

Вирусный конъюнктивит — это вызванное вирусом воспалительное заболевание конъюнктивы — оболочки, выстилающей внешнюю поверхность глазного яблока и внутреннюю поверхность век.
Причины вирусных конъюнктивитов
Острый вирусный конъюнктивит начинает развиваться при:
- первичном поражении тем или иным вирусом;
- активизации имеющихся в организме инфекций.
Заболевание может быть изолированным и сопутствующим — появившемся на фоне другой болезни. Проявлению недуга способствует снижение иммунитета из-за простуды, в послеоперационном периоде, при беременности.
Передача вируса происходит при контакте с полотенцами, платками, постельным бельем инфицированного человека, зараженными предметами — игрушками, дверными ручками, посудой, через грязные руки или воздушно-капельным путем.
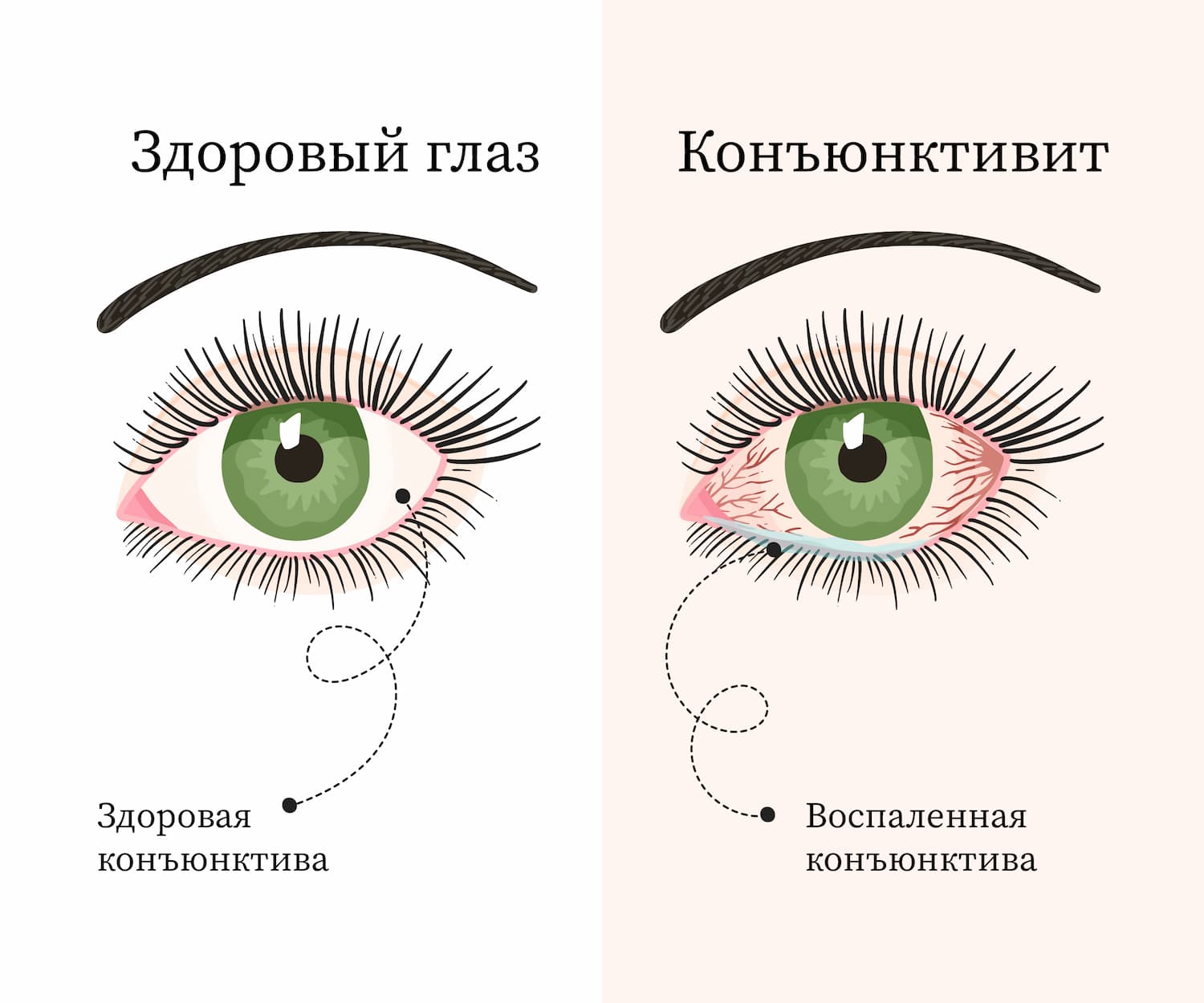
Вирусный конъюнктивит
Классификация вирусных конъюнктивитов
В зависимости от вируса, вызвавшего заболевание, выделяют:
- аденовирусный конъюнктивит;
- герпетический конъюнктивит;
- эпидемический кератоконъюнктивит;
- эпидемический геморрагический кератоконъюнктивит.
Симптомы вирусных конъюнктивитов могут отличаться.
Аденовирусный конъюнктивит
Эту форму заболевания иногда еще называют фарингоконъюнктивальной лихорадкой. Как понятно из названия, в патологический процесс втянуты не только глаза, но и носоглотка.
Причиной аденовирусного конъюнктивита становятся аденовирусы 7, 5 и 3 серотипов.
Симптомы аденовирусного конъюнктивита:
- Повышение температуры (часто наблюдается две волны лихорадки);
- Назофарингит: сухость, жжение, покраснение слизистой носоглотки, головная боль, появление слизистых выделений из носа, «простудное» изменение голоса, увеличение близлежащих лимфатических узлов;
- Слизистые или слизисто-гнойные выделения из глаз, покраснение конъюнктивы, отечность век.
Признаки глазного вирусного конъюнктивита данной формы появляются через неделю после заражения.
Аденовирусный конъюнктивит может проходить в катаральной форме, самой распространенной, с симптомами средней выраженности и достаточно быстрым выздоровлением; пленчатой с образованием на конъюнктиве тонких, белесых пленок; или фолликулярной с высыпанием фолликулов.
Конъюнктивит
Герпетический конъюнктивит
В возникновении данной формы заболевания участвует вирус герпеса — простой, зостер, или — реже — цитомегаловирус или вирус Эпштейна-Барр.
Симптомы герпетического конъюнктивита:
- Появление герпетических пузырьков по краям век, на роговице;
- Повышенное слезотечение;
- Светобоязнь;
- Слизистые выделения в небольшом количестве;
- Боль при вскрытии пузырьков;
- Эрозивно-язвенное поражение на месте вскрывшихся очагов.
Обычно болезнь носит вялый характер: симптомы нарастают постепенно, начиная с одного и вовлекая в процесс второй глаз.
В зависимости от особенностей протекания герпетический конъюнктивит делится на катаральную, фолликулярную, везикулярно-язвенную формы. При катаральной заболевание проходит легче, чем при остальных, однако все три формы требуют лечения под наблюдением специалиста.
Эпидемический кератоконъюнктивит
Виновником этой разновидности заболевания также является аденовирус — но уже 8 серотипа. Аденовирусный кератоконъюнктивит — проблема студенческих, рабочих, внутрибольничных и других организованных коллективов. Из-за его высокой заразности при вспышке пострадать может множество человек, причем в основном — взрослые.
Инкубационный период заболевания — от 4 до 8 суток.
Симптомы эпидемического кератоконъюнктивита:
- Повышенное слезотечение;
- Ощущение инородного тела, песка;
- Гиперемия;
- Инфильтраты и отеки век и других частей глаза;
- Отделяемое в виде слизи с гноем или без, либо тонких пленок;
- Общее недомогание: повышение температуры, головная боль, болезненность и увеличение лимфатических узлов под челюстью, в районе ушей и на шее.
Симптомы первой волны заболевания стихают в течение недели. Затем, после кажущегося выздоровления, пациенты начинают снова жаловаться на:
- Резь в глазах;
- Светобоязнь;
- Вновь усилившееся слезотечение;
- Снижение резкости зрения.
Все это — признаки поражения роговицы. При осмотре офтальмолог обнаружит хаотично рассыпанные на поверхности помутнения, которые и влияют на качество зрения. Полностью болезнь пройдет лишь через 1,5 — 2 месяца. При адекватном лечении прогноз — благоприятный.
Эпидемический геморрагический конъюнктивит
Данная форма конъюнктивита, вызываемая аденовирусом-70, отличается от описанных еще большей контагиозностью и сравнительно малым — до 48 часов — инкубационным периодом.
Симптомы заболевания классические: резкое начало с покраснением, отеком, появлением инфильтратов. Пациенты жалуются на повышенную чувствительность к свету, слезотечение, болезненность и увеличение предушных лимфоузлов. Через некоторое время — чаще всего на вторые сутки — на конъюнктиве склеры появляются мелкие и обширные кровоизлияния.
Полное излечение наступает примерно через две недели.
Отличия вирусного конъюнктивита от бактериального и аллергического
Диагностика вирусного конъюнктивита обычно основывается на результатах лабораторных исследований. Однако существуют характерные признаки каждой из форм, которые позволяют специалисту сделать предположение о природе заболевания уже после осмотра.
Так, от бактериальной формы вирусный конъюнктивит отличается:
При вирусном конъюнктивите в отделяемом лишь иногда присутствуют небольшие вкрапления гноя, в то время как выделения при бактериальном — в основном гнойные.
Как правило, бактериальный конъюнктивит не затрагивает их. На вирусную форму лимфоузлы реагируют увеличением и болезненностью.
Аллергический конъюнктивит также отличается от вирусного. При аллергии отделяемое более обильное, вязкое, напоминающее слизь. Лимфатические узлы не напряжены, а вот отек — гораздо сильнее. Кроме того, аллергический конъюнктивит сопровождается — в отличие от вирусного — сильнейшим зудом.
Лечение и профилактика вирусного конъюнктивита
Профилактика болезни заключается в тщательном соблюдении личной гигиены: мытье рук, индивидуальном использовании полотенец, косметики, уходе за контактными линзами, должной обработке медицинских инструментов. Помимо этого, стоит заняться укреплением иммунитета.
Профилактика конъюнктивита
Для лечения вирусного конъюнктивита у взрослых и детей необходимо обратиться к врачу: он выяснит, какой именно формой вы заболели, и назначит необходимые лекарства — капли, гели или мази с противовирусным эффектом.
Читайте также:

