Герпес и ячмень при беременности
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ячмень и халязион: причины появления, симптомы, диагностика и способы лечения.
Ячмень, гордеолум - это острое гнойное воспаление, возникающее в результате попадания инфекции в сальные или потовые железы, расположенные по краям века (наружный ячмень), или в мейбомиевые железы, которые находятся в толще века (внутренний ячмень).
Часто ячмень путают с халязионом, поскольку внешне они действительно похожи. Однако это два совершенно разных заболевания, и объединяет их только локализация – кожа век. Халязион – это неинфекционное хроническое воспаление хряща вокруг мейбомиевой железы.
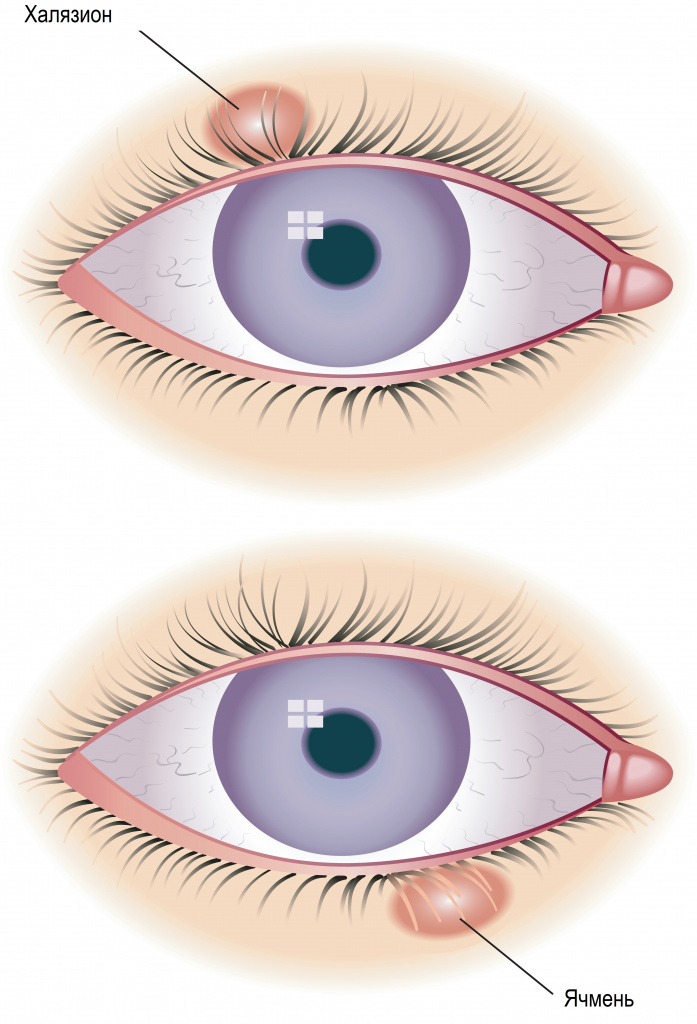
Причины появления ячменя и халязиона
Непосредственной причиной развития гордеолума является бактериальная инфекция. В 90% случаев его возбудителем служит золотистый стафилококк. Попадание микроорганизмов внутрь железы века приводит к закупорке выводного протока и скоплению гнойного секрета. Развитию инфекционного процесса способствуют нарушения правил гигиены при использовании контактных линз, привычка тереть глаза руками, расчесывание век, использование грязного полотенца, а также применение некачественной косметики и обсемененных приспособлений для нанесения макияжа.
Нередко ячмень развивается у пациентов с сахарным диабетом, различными иммунодефицитными состояниями, при гиповитаминозах, хронических заболеваниях желудочно-кишечного тракта.
Отмечается предрасположенность к формированию ячменя у людей с жирной кожей, угревой сыпью, фурункулезом.
Халязион не связан с инфекционным воспалением и возникает в результате закупорки выводного протока мейбомиевой железы; что приводит к ее растяжению с последующим прорывом секрета в окружающие ткани хряща. В результате в толще века формируется плотно-эластичный безболезненный узелок (гранулема) размером до горошины. Кожа над узелком подвижна, не изменена.
Классификация ячменя, халязиона
Ячмень и халязион могут быть как единичными, так и множественными.
В зависимости от локализации ячмень классифицируют как наружный и внутренний.
Наружный ячмень располагается на ресничном крае века с внешней стороны, связан с гнойным воспалением сальных или потовых желез.
Внутренний ячмень, или мейбомит, формируется на внутренней стороне века в результате гнойного воспаления мейбомиевых желез и встречается значительно реже, чем наружный.
В зависимости от глубины поражения различают поверхностный халязион (воспаление присутствует только в мейбомиевой железе) и глубокий (воспаление развивается в хряще века). Клинические проявления при этом никак не различаются.
Симптомы ячменя и халязиона
Ячмень. В самом начале заболевания при зажмуривании у пациента появляется ощущение дискомфорта у свободного края века. По мере развития воспалительного процесса возникают боль, покраснение и отек участка века. Интенсивность боли обычно соответствует степени выраженности отека. Через 1-3 дня в центре очага формируется гнойничок, который через 2-3 дня прорывается наружу. После самопроизвольного вскрытия и при адекватной терапии воспалительные явления (покраснение, отечность, болезненность) постепенно стихают, наступает излечение.
Внутренний ячмень можно увидеть только при вывороте века. Отмечаются локальный отек и воспаление конъюнктивы (слизистой оболочки) века.
Халязион представляет собой безболезненное локальное подкожное образование в форме шарика. При неосложненном течении кожа над ним обычно не изменена.
Диагностика ячменя и халязиона
Диагноз устанавливается на основании жалоб и данных осмотра пациента.
В случае ячменя при осмотре выявляют локальную гиперемию (покраснение) и отек края века в области волосяного фолликула ресницы. При пальпации века пациент жалуется на боль.
При неосложненном халязионе болезненность и покраснение века, как правило, не обнаруживаются.
В начале заболевания клинические проявления внутреннего ячменя и халязиона могут быть схожи. От ячменя халязион отличается лишь большей плотностью, отсутствием признаков острого воспаления, а кожа над ним легко смещается.
Установить правильный диагноз и назначить адекватное лечение может только врач.
Лабораторная и инструментальная диагностика в большинстве случаев не требуется.
К каким врачам обращаться
Лечением пациентов с воспалительными заболеваниями век занимаются офтальмологи.
Лечение ячменя и халязиона
Во избежание осложнений категорически не рекомендуется выдавливать или прокалывать ячмень. Поскольку причина гордеолума – бактериальная инфекция, основа лечения – антибактериальные средства. Используют глазные капли и мази, содержащие антибиотик. Как и при любом другом лечении антибиотиком, крайне важным является соблюдение кратности использования и продолжительности курса, согласно рекомендациям врача.
Несоблюдение схемы назначения антибиотиков может привести к формированию антибиотикорезистентности (устойчивости бактерии к данному антибиотику), неэффективности терапии и необходимости повторного курса уже другого лекарственного препарата.
Лечение халязиона включает применение противовоспалительных средств – глюкокортикостероидов в форме мазей для обработки век или введение раствора в толщу халязиона. Врачом могут быть рекомендованы теплые компрессы, массаж век. При крупных размерах халязиона, а также при неэффективности медикаментозной терапии применяют хирургическое лечение – удаление халязиона, в том числе лазерным методом.
Осложнения ячменя, халязиона
Осложнения, которые могут развиться из-за выдавливания ячменя – распространение инфекции на окружающие ткани: конъюнктивит, флегмона глазницы, менингит и даже сепсис. Кроме того, описаны случаи воспалительных изменений в сосудах с развитием их закупорки (тромбоз вен в области глаза).
Халязион может осложниться бактериальным воспалением, а халязион крупных размеров - вызвать нарушение зрения.
Профилактика ячменя, халязиона
Основа профилактики формирования ячменя и халязиона - соблюдение правил личной гигиены: необходимо пользоваться только личной косметикой и личным полотенцем, правильно хранить контактные линзы, не прикасаться грязными руками к глазам.
Для предупреждения рецидивов халязиона может быть рекомендован массаж век для улучшения оттока секрета мейбомиевых желез, очищение век с помощью специальных косметических средств.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.
Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.

Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.
Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
По клинической картине и локализации высыпаний:
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.
Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.

При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое ячмень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Котельникова Сергея Валерьевича, офтальмолога со стажем в 14 лет.
Над статьей доктора Котельникова Сергея Валерьевича работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ячмень (hordeolum, stye) — это красная болезненная шишка, которая образуется на веке или внутри него у края ресниц. Может выглядеть как прыщик.
В англоязычной литературе применяется термин «гордеолум» (hordeolum).

Почему появляется ячмень
Ячмень на глазу, или гордеолум, — это острое очаговое заболевание, которое, как правило, вызывает золотистый стафилококк (S. aureus). В основном бактерии поражают железы Цейса, в редких случаях — мейбомиевые железы.
Из-за близкого расположения и внешнего сходства ячмень часто путают с мейбомеитом и халязионом, хотя эти заболевания относятся к разным типам поражения. Халязион возникает из-за закупорки сальной железы, а ячмень — при инфицировании желёз. Но иногда халязион может перерасти в ячмень.
Факторы риска
Ячменю подвержены пациенты с хроническим блефаритом, дисфункцией мейбомиевых желёз и окулярной розацеа (прыщами вокруг глаз). Частая заболеваемость объясняется тем, что при этих заболеваниях кожа сильнее инфицируется патогенными микроорганизмами.
Кроме того, к факторам риска относятся предшествующие инфекционные заболевания, диабет, хронические воспалительные болезни век, пониженный иммунитет, гиповитаминоз и фурункулёз.
Распространённость
Ячмень — одно из самых частых заболеваний век. Гендерной предрасположенности к его развитию нет: и мужчины, и женщины болеют одинаково часто.
Ячмень чаще встречается у взрослых, чем у детей. Возможно, это связано с более высоким уровнем андрогенов и повышенной вязкостью кожного сала [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ячменя
К симптомам болезни относятся:
- отёк и опущение века;
- боль, зуд, покраснение и обжигающее ощущение в глазах;
- корки по краям век;
- нечёткое зрение;
- выделение слизи из глаза;
- повышенная светочувствительность;
- чувство распирания внутри века;
- дискомфорт при моргании;
- ощущение инородного предмета в глазу.
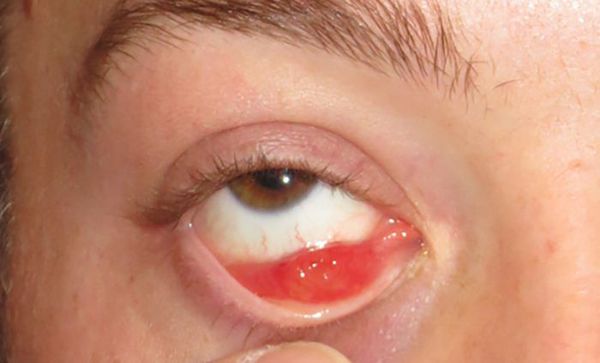
Чаще всего ячмень проявляется острой болью, отёком век и покраснением кожи. Затем образуется подкожный узелок, который может выдаваться вперёд на поверхность кожи или на заднюю часть века.
В следующие несколько дней отёк усиливается, кожа сперва краснеет, а затем желтеет. Наконец, гной прорывается вблизи края века, после чего воспаление быстро проходит. Маленькая полость абсцесса вскоре затягивается, и пациент выздоравливает.
Хотя болезнь длится всего несколько дней, часто пациенты переносят её тяжело: опухшее и напряжённое веко сильно болит, вдобавок заболевание может развиваться повторно [3] .
При осложнённом течении иногда развивается пиогенная гранулёма — обширное поражение кожи века, которое давит на глаза, из-за чего у детей может ухудшиться зрение.
Патогенез ячменя
В основе патогенеза ячменя, как правило, лежит мейбомит, при котором секрет желёз застаивается, а их устья уплотняются. Из-за застоя секрета развивается инфекция — обычно золотистый стафилококк.
Чаще всего при ячмене нагнаиваются цейсовские железы, реже только одна из мейбомиевых желёз. В обоих случаях ячмень протекает схоже, но поскольку мейбомиевы железы больше цейсовских и окружены плотной тканью хряща, воспаление в них проявляется сильнее, а гной опорожняется позже.
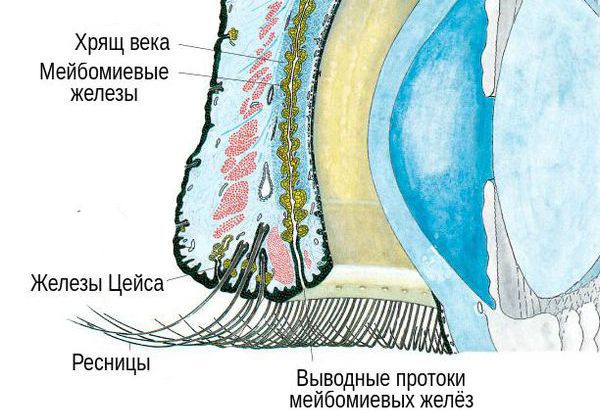
Пока гной находится внутри больной железы, он просвечивает через конъюнктиву вывернутого века желтоватым цветом. Позже он прорывает конъюнктиву или опорожняется через отверстие железы. При поражении мейбомиевой железы гной часто прорывается через кожу, при поражении цейсовской железы подобное происходит очень редко [3] [4] .
Ячмень схож с акне, потому что мейбомиевы железы — это видоизменённые сальные железы. Резкое воспаление и сильный отёк, отличающие ячмень от акне кожи, связаны с особенностями строения века. Гистологически гордеолум — это очаговые скопления полиморфно-ядерных лейкоцитов и некротических остатков (т. е. абсцесс) [2] [3] .
Классификация и стадии развития ячменя
Ячмень бывает внешним и внутренним. Внешний ячмень встречается чаще, образуется на внешней стороне верхнего или нижнего века. Развивается при нагноении цейсовской железы. Вначале возникает воспалительный отёк века, который в тяжёлых случаях распространяется на конъюнктиву склеры.
Внутренний ячмень встречается гораздо реже, чем внешний. Он представляет собой нагноение одной из мейбомиевых желёз, поэтому по-другому его называют мейбомеитом (hordeolum meibomianum) [5] . Образуется на внутренней стороне век.
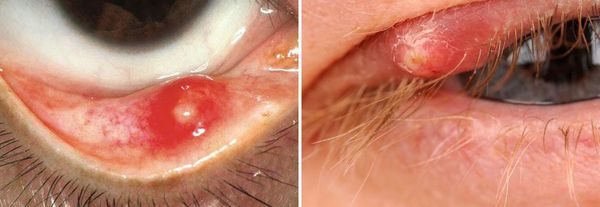
Осложнения ячменя
Осложнения при ячмене возникают крайне редко. Если болезнь не лечить, инфекция может распространиться на периорбитальные ткани. Кроме того, без ежедневной гигиены век ячмень может появиться снова.
При неправильном дренаже или самостоятельном вскрытии ячменя может нарушиться рост ресниц, деформироваться выемка века или появиться свищ век.
К другим возможным осложнениям ячменя относятся:
- Мейбомиевая киста (халязион) — киста небольших желёз, расположенных на веке. Устойчивый ячмень на внутренней стороне века может перерасти в халязион, особенно при закупорке железы. Этот тип кисты лечится легко и эффективно.
- Пресептальный или периорбитальный целлюлит — может развиться, если инфекция распространилась на ткани вокруг глаза. Слои кожи вокруг глаз воспаляются, из-за чего веки краснеют и опухают. Заболевание лечится антибиотиками.
- Орбитальный целлюлит — это потенциально опасное для зрения и жизни осложнение, но оно развивается крайне редко. При заболевании инфицируются мягкие ткани за глазничной перегородкой. Болезнь может возникнуть в любом возрасте, но чаще встречается у детей [6] .

Диагностика ячменя
При диагностике ячменя доктор опросит и осмотрит пациента, в некоторых случаях может потребоваться биопсия.
Сбор анамнеза
На приёме врач спросит, как давно появились симптомы (ячмень обычно развивается за несколько дней) и возникали ли они ранее.
Ячмень на остроту зрения не влияет, потому любые сопутствующие симптомы, например изменение остроты зрения, покраснение глаз, двоение, ограниченные или болезненные движения глаз, могут указывать на альтернативный диагноз.
Осмотр
При ячмене за несколько дней у края века развивается острый болезненный локализованный отёк (папула или фурункул). Глаз при этом может чрезмерно слезиться. Симптомы обычно односторонние, но могут возникать и на обоих глазах.
При осмотре для уточнения диагноза врач вывернет нижнее и верхнее веко.
Если ячмень внешний:
- припухлость располагается у края верхнего или нижнего века;
- отёк обычно локализуется вокруг фолликула ресницы;
- ячмень направлен кпереди через кожу;
- заметно небольшое жёлтое пятно, заполненное гноем;
- иногда на веке возникают несколько ячменей.
Если ячмень внутренний:
- болезненный отёк возникает во внутреннем веке (хотя может быть поражено всё веко);
- по сравнению с внешним ячменём шишка находится дальше от края века;
- при выворачивании века в области тарзальной пластинки возникает локальная припухлость.

Биопсия
Атипичные клинические признаки, такие как искажение края века, потеря ресниц, изъязвление или кровотечение, могут указывать на альтернативный диагноз, например на злокачественную опухоль века. В этих случаях проводится биопсия — иссечение кусочка ткани для микроскопического исследования [7] .
Дифференциальная диагностика
Ячмень следует отличать от следующих заболеваний:
- Мейбомиева киста (халязион) — это очаговое хроническое воспаление цейсовых или мейбомиевых желёз. Халязион формируется при застое содержимого желёз (кожного жира), из-за которого развивается воспаление неинфекционной природы. Халязион обычно более крупный и менее болезненный, чем ячмень [2][3] .
- Кисты Молля — это куполообразные папулы или узелки, заполненные прозрачной жидкостью. Возникают из-за закупорки апокриновых потовых желёз по краю века.
- Кисты Цейса — обычно наполнены жёлтыми маслянистыми выделениями. Заболевание развивается из-за закупорки сальных желёз по краю века.
- Кисты эпидермального включения — это твёрдые, возвышающиеся круглые очаги с центральной порой, заполненные кератином. Развиваются при нарушенной проходимости воронки волосяного фолликула, растут медленно. — проявляется отёчностью, жжением и покраснения век и кожи вокруг них. Заболевание можно заподозрить, если симптомы появились после применения ароматизаторов, косметики, средств по уходу за волосами или использования контактных линз.
- Атопическаяэкзема — сопровождается покраснением, шелушением и сильным зудом кожи век. — это острое или хроническое воспаление края века. Признаки хронического воспаления окружающей кожи, например утолщение с усилением рисунка, сухость, шелушение и трещины, могут свидетельствовать как о блефарите, так и о экземе. — это инфекция слёзного мешка, вызванная закупоркой носослёзного протока. При острой инфекции возникает боль, отёк и покраснение в срединной области глазного яблока. Покраснение также может распространяться на нос и щёку. При хронической инфекции отёк или покраснение могут отсутствовать. Массаж кожи над слёзным мешком вызывает выделение гноя из небольших отверстий в области внутреннего угла глаза. — высыпания на коже века характерного розового цвета. с поражением глаз — это инфекция глаза, вызванная вирусом ветряной оспы. К симптомам болезни относятся покалывание в области лба, волдыри на лбу и носу, боль и покраснение глаз, повышенная светочувствительность и отёк века.
- Периорбитальный и орбитальный целлюлит — протекает с сильнейшим отёком века и выпиранием глазного яблока.
- Злокачественные опухоли век — проявляются атипичными клиническими признаками (прогрессирующее поражение кожи, деформация или разрушение края века, потеря ресниц, пигментация, изъязвление, образование корок или кровотечение) или рецидивами ячменя в том же месте. Причиной болезненных симптомов может быть базальноклеточная карцинома (наиболее часто), меланома, сальная или плоскоклеточная карцинома [6][10] .
Лечение ячменя
Лечение ячменя может быть консервативным и оперативным.
Консервативное лечение ячменя
Ускорить отток гноя из очага поражения помогут тёплые компрессы, которые прикладывают к веку несколько раз в день. Применять компрессы можно только по назначению офтальмолога, потому что в некоторых случаях прогревание может ухудшить состояние.
Народные методы лечения ячменя мало эффективны. Не следует пытаться самостоятельно выжать или осушить ячмень: инфекция может распространиться на глубжележащие ткани. Если покраснение и отёк выходят за пределы века на щеку или другие части лица и поднимается температура, нужно немедленно обратиться к офтальмологу. Регулярное наблюдение у доктора также поможет вовремя заметить ухудшение состояния или побочное действие лекарств.
Врач может назначить мази с антибиотиками или капли со стероидами. В некоторых случаях рекомендуется инъекция Триамцинолона (Кеналога), но приём этого препарата сопряжён с небольшими рисками отложения стероида на коже, некроза, атрофии подкожно-жировой клетчатки, потери зрения, неполного разрешения ячменя и необходимости операции. К другим побочным реакциям относятся гипо- или гиперпигментация, особенно у пациентов с тёмным оттенком кожи.
Оперативное лечение ячменя
Если после приёма лекарств воспаление не проходит, потребуется хирургический разрез и дренирование. Операция проводится под местным обезболиванием: анестетик вводится в поражённое веко через кожу, либо конъюнктивальную поверхность, либо через обе области.
Во время операции веки вывернуты. Чтобы удержать веко на месте по центру ячменя, используется халазионный зажим.

Дренирование выполняется с помощью колотого разреза специальным лезвием над областью поражения. При наружных разрезах могут образоваться рубцы, поэтому делать надрезы или проколы на внешней стороне века менее желательно. Их проводят, если ячмень направлен на поверхность кожи. В этом случае разрез делают непосредственно над участком истончения кожи.
Внутренние разрезы можно делать вертикально по длине мейбомиевой железы. Такой разрез самоуплотняется, поэтому при заживлении роговица раздражается меньше. Содержимое из очага поражения удаляют небольшой кюреткой. Чтобы обеспечить выход остатков гноя, разрез оставляют открытым с чистыми краями и дренируют, например кусочком латекса, — это позволяет избежать заращения раны до полного опорожнения. Затем веки на несколько часов закрывают мазью [7] .
Прогноз. Профилактика
При неосложнённом течении и правильном своевременном лечении прогноз, как правило, благоприятный: пациент полностью выздоравливает, шрамов и других последствий не остаётся.
Вирусные инфекции приобретают особую актуальность в период беременности, так как могут влиять на здоровье не только будущей мамы, но и плода. Герпес среди них занимает одно из главных мест, поскольку это заболевание очень часто встречается у беременных женщин.
Герпетическая инфекция - это большая группа инфекционных заболеваний, вызываемых вирусами герпеса человека. Это одно из наиболее распространенных заболеваний человека. По данным многочисленных исследований, к 18 годам более 90% населения планеты инфицируются одним или несколькими штаммами вирусов герпеса. Среди инфекций, передающихся половым путем, генитальный герпес занимает второе место после трихомониаза.
Особенностью герпеса является его рецидивирующее течение. Находящийся в спящем состоянии вирус пробуждается при снижении иммунитета, а беременность сама по себе обладает свойством ослабления иммунных сил организма, так как организм женщины вынашивает наполовину чужеродный с иммунологической точки зрения плод, что невозможно без снижения интенсивности работы ряда звеньев иммунитета. Именно поэтому обострения герпеса во время беременности происходят довольно часто.
Многие беременные, обнаружив у себя пузырьковые высыпания, впадают в панику, тревожась о том, не повредит ли инфекция малышу. Чаще всего о наличии герпеса женщины знают еще до наступления беременности, и появление зудящих пузырьков, наполненных прозрачной жидкостью, говорит о «возрождении» заболевания. Но, к счастью, опасное влияние герпеса несколько преувеличено, и существует не так много ситуаций, когда герпес может стать причиной проблем при беременности.
Проявления заболевания
Клинические проявления герпеса зависят от многих факторов - типа вируса, локализации поражения, возраста и иммунного статуса человека. Классическая симптоматика - это появление группы мелких пузырьков, наполненных прозрачной жидкостью. Для герпеса характерно появление пузырьков при очередном рецидиве всегда в одном и том же месте.
При локализации в верхней половине туловища высыпания возникают преимущественно на губах (так называемая «простуда»), а также на слизистой носа, рта, конъюнктиве глаз, в области слухового прохода и на веках.
При генитальном варианте герпеса высыпания локализуются на половых губах, на коже промежности, внутренней поверхности бедер, лобке или вокруг заднего прохода.
За нес¬колько дней до появления сыпи может быть ощущение зуда и дискомфорта в месте будущих высыпаний (герпетический «звоночек»).
Сыпь сопровождается неприятными ощущениями, зудом, жжением, болью. Затем пузырьки лопаются, на их месте образуются сначала язвочки, затем корочки. Герпетические язвочки характерно болезненны, а образующиеся на их месте корочки исчезают бесследно через 2—3 дня, не оставляя на коже ни пигментации, ни рубцов.
Общая симптоматика заболевания весьма разнообразна: повышение температуры тела, увеличение лимфатических узлов (чаще – паховых), суставная и мышечная боли, упорные мигрени, раздражительность, отсутствие аппетита и т.д.
Типичная клиническая картина проявляется не более чем в трети случаях носительства генитального герпеса. Нередко генитальный герпес протекает бессимптомно или без характерных высыпаний.
Атипичное течение герпеса более коварно: отсутствие пузырьковых высыпаний с лихвой компенсируется многообразием общих проявлений, что часто создает трудности в постановке верного диагноза. Симптомы атипичного герпеса - жжение, трещины промежности, поло¬вых губ или заднего прохода, отек, покраснение слизистых оболочек. В таких случаях часто диагноз ставится неверно либо женщины, уверенные в наличии кандидоза (молочницы) или бактериального вагиноза, безрезультатно занимаются самолечением.
Тяжесть любых проявлений герпетической инфекции определяется состоянием иммунитета.
Разновидности вируса
Наиболее распространенными являются ВПГ 1 и 2 - вирус простого герпеса первого и второго типов. ВПГ 1 чаще всего проявляется в виде пузырьковых высыпаний на губах, возможны поражения глаз, ротовой полости, носа. Классическая локализация ВПГ 2 (генитального герпеса) - слизистая оболочка мочеполового тракта. В некоторых случаях наблюдается следующий феномен перекрестного инфицирования: виновником герпетических высыпаний верхней половины туловища является ВПГ 2 (генитальный) и наоборот - ВПГ 1 вызывает развитие инфекции нижней половины. Как правило, это связано с двумя причинами: нарушением элементарных правил гигиены, когда происходит самозаражение - перенос вируса через кожу и слизистые оболочки, и орально-генитальными контактами.
Заражение герпесом половых путей происходит в основном только через незащищенный половой контакт. В редких случаях возможна передача инфекции через поцелуй, использование общей посуды и белья. Это так называемый горизонтальный путь передачи. При вертикальном пути передачи происходит передача вируса от матери плоду во время беременности (при прохождении ребенка через родовые пути при условии наличия в слизистой вируса герпеса, то есть при родах в момент обострения герпес-вирусной инфекции). При локализации очагов на губах можно заразиться через общую посуду, полотенца и поцелуи. Надо отметить, что риск внутриутробного инфицирования плода при первичном герпесе составляет 50%, при рецидиве – не более 4%, во время родов при наличии высыпаний на шейке матки и наружных половых органов – 90%.
Как действует вирус?
Рассмотрим некоторые особенности взаимодействия вируса с организмом человека.
- Попадая в клетку, вирус герпеса (впрочем, как и любой другой вирус) проникает в ее ядро и заставляет клетку человека производить вирусы герпеса. Таким образом, клетка человека «собственноручно» производит новые поколения вирусов.
- Вирус простого герпеса (ВПГ) распространяется по организму по нервным волокнам. Для проведения периода простоя (ремиссии), когда человек никак не ощущает наличия вируса в организме, вирус выбирает нервные сплетения - ганглии. И проводит там время в ожидании снижения иммунитета хозяина. В этот период носительство герпеса никак не проявляется и обнаружить его практически невозможно. ВПГ первого типа депонирует в тройничном ганглии (это особое сплетение нервных волокон, находящееся в полости черепа), а ВПГ второго типа - в крестцовых ганглиях (нервных сплетениях органов малого таза).
При наступлении благоприятных для вируса условий (переохлаждение, стресс, беременность) происходит его выход и дальнейшее распространение по коже и слизистым оболочкам. - Под влиянием различных факторов, повреждающих иммунную систему, возможно ослабление контролирующих механизмов «хозяина» (организма человека) и переход к активному размножению вируса – так развивается рецидив, что проявляется обострением герпеса.
Обострения герпеса могут быть связаны с двумя факторами:
- уже имеющимся иммунодефицитом, что является пусковым механизмом для рецидива герпетической инфекции;
- влиянием вируса на сам иммунитет. Длительное нахождение герпеса в организме обладает прямым повреждающим действием на клетки иммунной системы. Таким образом, развивается порочный круг: ослабленный иммунитет запускает рецидив герпетической инфекции, а вирус герпеса еще более усугубляет имеющийся иммунодефицит.
Диагностика
Диагностика герпеса при типичной картине не представляет сложности для врача (да и для пациента тоже). Клинические проявления герпетической инфекции весьма яркие: характерные пузырьковые высыпания, рецидивирующее течение говорят сами за себя.
В случаях атипичного герпеса, вирусоносительства и при профилактическом обследовании методы лабораторной диагностики приобретают особое значение.
Основные направления лабораторных методов исследований:
- Определение непосредственно самих вирусных частиц. Для этого используются методы электронной микроскопии с использованием специальных методов окрашивания мазков, ИФА (иммуноферментный ана¬лиз) и ПЦР. Последний метод (полимеразная цепная реакция) широко распространен и дает достаточно точные результаты - он доступен, высокочувствителен, специфичен. Как правило, материал для анализа ПЦР берут путем соскоба (мазка) с шейки матки, влагалища, уретры, также исследуют соскоб со дна ранки или содержимое пузырька. При подозрении на скрытое течение инфекции исследуют еще мочу и слюну.
- Исследование крови на антитела к вирусу простого герпеса, при котором выявляется иммуноглобулины классов М и G. Если заражение человека произошло впервые (первичное инфицирование) или в момент диагностики соответствует острой фазе заболевания (рецидив), то в крови обнаруживают ранние антитела класса М.
Определение поздних иммуноглобулинов класса G свидетельствует о том, что встреча организма с вирусом уже произошла много ранее.
Особое внимание уделяется лабораторной диагностике в случае впервые выявленных симптомов герпеса при беременности. Такая ситуация может отвечать как первичному эпизоду, так и первому рецидиву (т.е. ранее организм уже встречался с вирусом, но проявлений не давал).
Если в крови есть IgG (поздние иммуноглобулины), значит, герпес рецидивирующий и угрозы для плода или эмбриона практически нет. Если в крови нет Ig, а есть IgМ, то необходимо проявить крайнюю степень настороженности, поскольку это является лабораторным подтверждением первичного эпизода.
Генитальный герпес и беременность
Особую же актуальность в период беременности приобретает именно генитальный герпес.
Во время беременности происходит мощная перестройка всех систем, в том числе и иммунитета. Беременность сама по себе является физиологическим иммуносупрессивным фактором, т.е. происходит закономерное снижение защитных свойств организма с целью предотвращения выкидыша. Обратной стороной такого иммунологического отступления является манифестация ранее «дремлющих» инфекций, в том числе генитального герпеса.
Очевидно, что при возникновении проблемы герпеса у будущей мамы появляется масса волнений. К счастью, в большинстве случаев эти тревоги безосновательны.
Когда же действительно есть повод для волнений? Наибольшую опасность представляет ситуация, когда заражение герпесом происходит у женщины во время беременности - первичный эпизод генитального герпеса. Такая ситуация характеризуется выраженными проявлениями, т.к. в организме матери нет защищающих от герпеса антител. Для плода риск особенно высок при заражении генитальным герпесом в первом и третьих триместрах. Инфицирование плода в первом триместре беременности приводит к возникновению гидроцефалии (накоплению жидкости в головном мозге), пороков сердца, аномалий развития желудочно-кишечного тракта и др. Такие случаи чрезвычайно редки, так как при первичном эпизоде герпеса, как правило, происходит самопроизвольное прерывание беременности до срока 10 недель.
Лечение герпеса во время беременности
При доказанном первичном инфицировании на ранних сроках беременности обсуждается вопрос о ее прерывании.
Лечение рецидивов герпеса во время беременности и вне ее не имеет принципиальных различий. В любом случае преследуются одинаковые цели: снижение выраженности симптомов (боль, зуд, лихорадка и т.д.), сокращение сроков заживления ран, предотвращение новых обострений. Следует помнить, что чем скорее начато лечение, тем больший эффект оно будет иметь. Если лечение начато в продромальный период (когда появляются начальные признаки заболевания – покалывание или легкий зуд на месте будущих пузырьков, озноб, недомогание), то это достоверно поможет снизить выраженность проявлений герпеса.
Особенностью лечения герпетической инфекции является точное соблюдение назначенной дозы и режима приема препаратов. Если пропущена очередная доза противовирусного препарата, то вирус герпеса может успеть в этот период размножиться, что приведет к неэффективности лечения.
Единственными препаратами, обладающими доказанной эффективностью в лечении герпетической инфекции, являются специфические виростатики – аналоги нуклеозидов (АЦИКЛОВИР, ВАЛАЦИКЛОВИР, ПЕНЦИКЛОВИР, ФАМЦИКЛОВИР).
Лечение герпетической инфекции при беременности подразумевает использование разрешенных противовирусных препаратов (ацикловир ЗОВИРАКС и валацикловир ВАЛТРЕКС) в виде мазей, кремов и таблеток.
Одновременно с противовирусными препаратами в комплексном лечении используют иммуномодуляторы (ВИФЕРОН), витамины, физиотерапевтические методы, местные антисептики для более быстрого заживления ранок.
Безусловно, целесообразность и курс лечения определяются в каждом индивидуальном случае. Ситуация сочетание беременности и герпеса должна находится под бдительным контролем врача и самолечение в этих случаях просто недопустимо.
Герпес новорожденных
В каких же случаях коварный вирус все-таки достигает своей цели и вызывает заболевание у новорожденных? В подавляющем большинстве случаев (90%) заражение происходит контактным путем при прохождении через родовые пути. Внутриутробное заражение новорожденного отмечается только в 5% случаев герпеса новорожденных. Причем важным условием является наличие у мамы именно первичного эпизода гениального герпеса, в случаях бессимптомного носительства или рецидивирующего герпеса инфицирование плода в родах случается не чаще, чем в 4% случаев.
Симптомы и признаки герпеса у младенцев появляются уже на 2-й неделе после рождения. Для герпеса новорожденного характерно наличие пузырьков на коже, слизистых оболочках (полости рта, половых органов) и конъюнктиве глаз. Чем более недоношенными рождаются дети, тем более сложнее протекает инфекция; в таких случаях часто встречается поражение головного мозга (герпетический энцефалит).
Профилактика
Специфических методов профилактики герпеса, к сожалению, не существует. Профилактика инфекции на этапе планирования, при беременности и после родов носит исключительно предупредительный характер. Применяются следующие меры:
Среди всех патологий роговицы на офтальмогерпес приходится три четверти случаев. Инфекция склонна к рецидивированию и нередко регистрируется три-пять эпизодов в течение года. Если имеются признаки развития герпеса, то следует незамедлительно обратиться к врачу, так как при откладывании лечения, вирус распространиться на глубжележащие ткани глаза. Это неблагоприятным образом скажется на зрении пациента и даже может привести к слепоте.

Причины заболевания
Возбудителями офтальмогерпеса являются вирусы из этого семейства (простой герпест, герпес зостер, изредка герпес 2 и 6 типов, а также цитомегаловирус). Все вирусы герпеса имеют сферическую форму и двуцепочечную молекулу ДНК, имеющую различную длину.
Вирус размножается внутри ядра клетки. Затем новые вирусные частыцы разрушают яброи мембрану клетки-хозяина и попадают в кровоток.
Пути заражения офтальмогерпесом
Глаз человека защищен от микроорганизмов, так как слезная жидкость содержит иммунные комплексы, интерфероны, Т-киллеры.
При нарушениях в организме глаз становится восприимчивым к инфекции, в том числе и к герпетической. К этим изменениям относят снижение иммунитета, хронический стресс, травма глаза перегрев или переохлаждение. Кроме того, при приеме некоторых лекарств (простагландиты, цитостатики, иммунодепрессанты) риск развития офтальмогерпеса повышается. Также склонны к инфицированию беременные женщины.
Первичное попадание вируса происходит при контакте с больным человеком. Далее вирус размножается и распространяется в организме. Излюбленным местом нахождения вируса герпеса является нервная ткань. Там вирус дремлет в течение всей жизни пациента, а при неблагоприятных условиях активизируется.
При экзогенном заражении офтальмогерпесом, вирус проникает извне. Обычно таким путем заражаются новорожденные (при контакте с герпетическими высыпаниями на половых органах у матери), дошкольники (из-за особенностей их пребывания в детских садах).
Патогенез
Вирус герпеса размножается в поверхностном слое роговицы. После выхода вирусных частиц, клетки эпителия погибают. Также происходит поражение иммунной системы, что сопровождается аутоиммунными реакциями.

Симптомы офтальмогерпеса
Среди проявлений офтальмогерпеса есть ряд неспецифических симптомов. К ним относят слезотечение, фотофобию, покраснение век, болевые ощущения, раздражение глаз.
В результате кератита при офтальмогерпесе могут возникать:
- Сужение границ зрительного поля;
- Блефароспазм;
- Деформация и раздвоение объектов;
- Гемералопия;
- Тошнота;
- Боль в глазах во время движения;
- Появление вспышек и огней перед глазами.
Клиническое течение
Обычно офтальмогерпес является результатом пробуждения вируса, а не первичного инфицирования. При этом поражение глаз может быть выражено в различной степени.
Офтальмологи выделяют несколько клинических форм заболевания:
- Повреждение переднего отдела глаза (конъюнктивит, кератит, рецидивирующая эрозия роговицы, блефароконъюнктивит, эписклерит);
- Повреждение заднего отдела глазного яблока (увеит, периваскулит, центральная серозная ретинопатия, синдром острого некроза сетчатки, передняя ишемическая ретинопатия, ретинохориоретинит новорожденных).
Диагностика офтальмогерпеса
Для определения герпетического поражения глаз, нужно проанализировать симптомы, изучить анамнез пациента.
При офтальмогерпесе происходит воспалительное повреждение сосудов, возникают изъязвления, застой, которые видны во время осмотра с щелевой лампой. Также для диагностики применяют методику флуоресцирующих антител, иммунофлуоресцентный анализ. В спорных ситуациях проводят иммуноферментный анализ.
Осложнения при офтальмогерпесе
Если вовремя начать лечение герпетического поражения глаз, то эффективность терапии обычно высокая, так как инфекция расположена на поверхности роговицы. Если же изменению подверглись глубокие структуры глаза, то возникает помутнение вещества роговицы и стекловидного тела, что приводит к снижению остроты зрения. Иногда даже наступает роговичная слепота.
При хроническом течении инфекции, могут проявиться симптомы катаракты и глаукомы. При некротическом изменении сетчатки возникают кровоизлияния и ее отслойка (полная или частичная).

Лечение офтальмогерпеса
В зависимости от клинического течения офтальмогерпеса, терапия может различаться. При этом можно выделить два подхода: симтпоматический (устранение боли, отека, покраснения) и этиотропный (непосредственное влияние на вирус).
Наибольшей эффективности достигает разнонаправленное лечение, воздействующее на различные цепи патогенеза. В результате можно не только устранить симптомы офтальмогерпеса, но и снизить риск рецидива заболевания.
Хирургические методики используют при поражении глубоких структур глаза. Может быть использована лазерная коагуляция, микродиатрмокоагуляция, нейротомия, кератопластика. Все это способствует уменьшению размера очага поражения.
Симптоматическое лечение включает противовоспалительные, рассасывающие, анальгезирующие препараты, витаминные комплексы и биостимуляторы. Их можно вводить капельно или при помощи электрофореза и фонофореза.
Лечение офтальмогерпеса проводится следующими препаратами, которые имеют наибольшую эффективность:
Читайте также:

