Гематомы при переломе нижней челюсти
Обновлено: 19.04.2024
Что такое перелом нижней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Петра Юрьевича, стоматолога со стажем в 7 лет.
Над статьей доктора Козлова Петра Юрьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Перелом нижней челюсти — это нарушение целостности кости в одном или нескольких отделах.
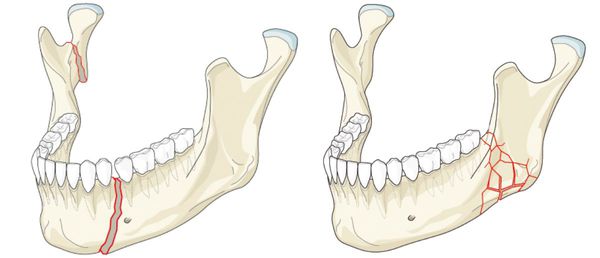
Наиболее частой причиной возникновения перелома нижней челюсти является травматический фактор. В ряде случаев речь может идти о патологическом переломе из-за деструктивных процессов в костной ткани. [1] К таким патологическим процессам относятся:
- кисты челюстей;
- остеомиелит (гнойное воспаление костных тканей);
- онкологический процесс.
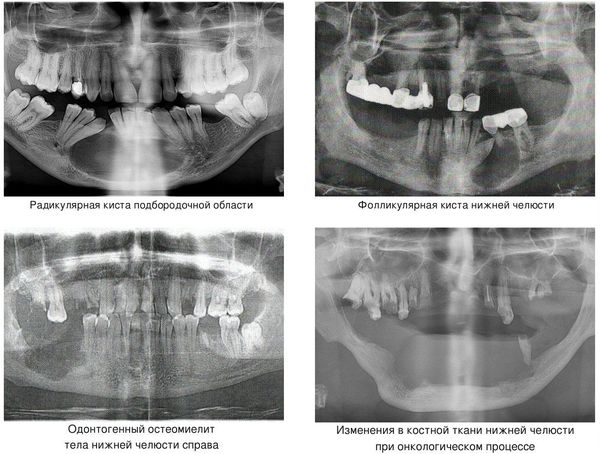
Кисты челюстей в основной массе протекают бессимптомно, медленно, но верно разрешая костную ткань. Часто патологический перелом вызвают радикулярные (корневые) и фолликулярные кисты. [2] Первые связаны с изменениями в периапикальных тканях одного или нескольких зубов, вторые являются результатом нарушения прорезывания зубов, чаще нижних зубов мудрости.
При онкологическом процессе нижняя челюсть может быть как первичным очагом, так и местом метастазирования посредством либо прорастания из близлежащих областей, либо распространением с током крови или лимфы. [3] Патологический процесс распространяется до тех пор, пока не разрушит костную ткань нижней челюсти до той стадии, в которой обычное пережевывание пищи может перевести к перелому.
По собственным наблюдениям, считаю, что переломы нижней челюсти можно отнести к сезонным заболеваниям: пик частоты наступает с приходом весны, спад — ближе к зиме. Сезонность объясняется получением травмы в ходе драк, чаще уличных.
Что такое перелом верхней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горбань Виталия Валерьевича, челюстно-лицевого хирурга со стажем в 11 лет.
Над статьей доктора Горбань Виталия Валерьевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
Самая частая причина переломов — влияние травмирующих агентов [1] [2] [3] . На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4] [5] [9] [10] [11] .
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая "легкодоступная" для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6] [7] [8] . Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перелома верхней челюсти
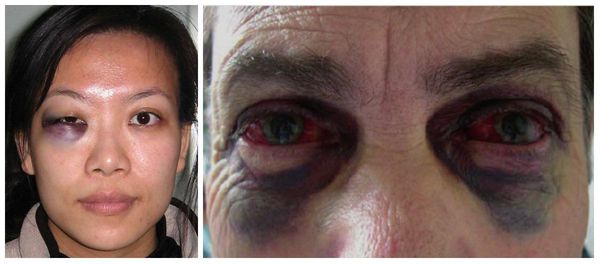
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
В более тяжёлых случаях — симптом "очков" (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3] . Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
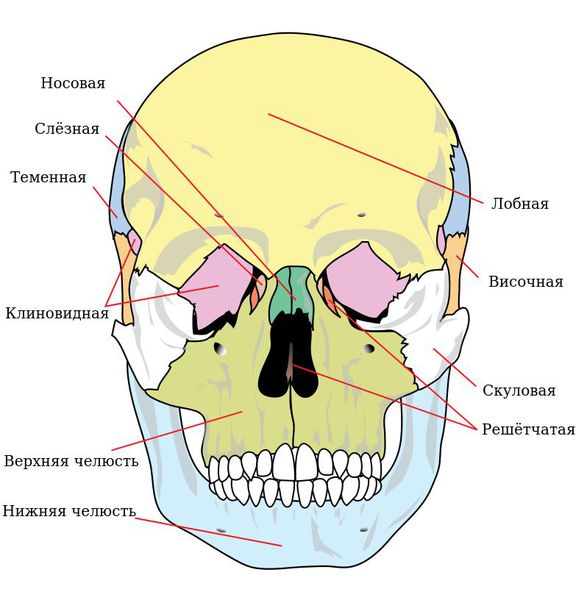
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
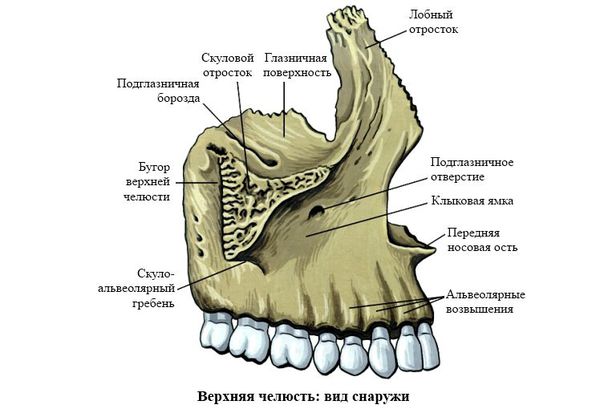
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти "линии" используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
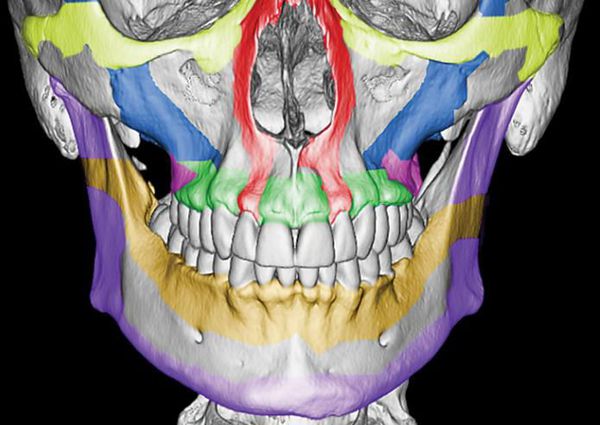
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4] .
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её "выламывание" с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
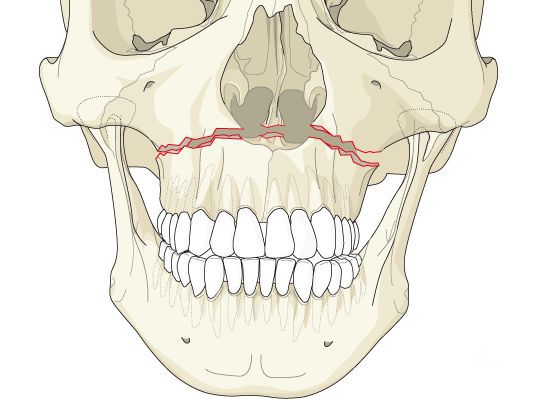
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1] :
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком "отсоединяется" от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3] .
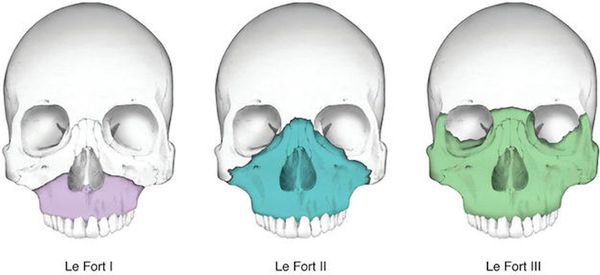
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый "конструктор" с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение ц ереброспинальной жидкости ). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3] .
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.

Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- "ступеньки" из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- "симптом верхнеглазничной щели" при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки "потрескивания" в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография . С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11] .
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию ( проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4] .
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1] . Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7] .
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5] . Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9] . Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
В основе механизма формирования гематомы мягких тканей лежит разрыв кровеносного сосуда без наличия раны, реже – при небольшой ране (обычно колотой). Интенсивное локальное травматическое воздействие при ушибе, повреждение костным отломком, резкое противоестественное смещение одних анатомических структур относительно других при переломе или вывихе становится причиной нарушения целостности сосудистой стенки. Кровь под давлением вытекает и «раздвигает» ткани, формируя полость.
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:
- По локализации. Гематомы могут быть расположены под кожей, в подслизистом слое, под фасцией, в толще мышечной ткани. Наиболее крупные полости локализуются внутри мышц или подфасциально (между мышцей и фасцией), что обусловлено богатым кровоснабжением и эластичностью скелетной мускулатуры.
- По состоянию сосуда. Пульсирующие гематомы формируются при повреждении сосуда большого калибра, отличаются отсутствием тромба в зоне повреждения, возможностью свободного движения крови из полости образования в полость сосуда и обратно. Непульсирующие гематомы обнаруживаются при нарушении целостности мелких и средних сосудов, дефект стенки которых быстро закрывается тромбом.
- По состоянию излившейся крови. Несвернувшиеся (свежие) гематомы выявляются в первые часы или дни после травмы, свернувшиеся – спустя несколько суток, лизированные (заполненные старой кровью, неспособной к свертыванию) – через несколько недель. Указанные сроки могут колебаться в зависимости от активности факторов свертывания, размера образования и иных обстоятельств. При проникновении инфекции наблюдается инфицирование, позже – нагноение.
- По отношению к тканям. При развитии диффузных гематом процесс пропитывания тканей кровью преобладает над процессом их «раздвигания», полость небольшая или отсутствует. При формировании ограниченных образований ткани пропитаны незначительно, основная масса излившейся крови находится в полости. Осумкованные гематомы определяются в отдаленные сроки, характеризуются наличием слоя плотной соединительной ткани, отделяющей полость от окружающих структур.
- По степени тяжести. Легкие гематомы возникают примерно через сутки после травматического эксцесса, чаще рассасываются самостоятельно. Образования средней тяжести формируются в течение 3-5 часов, требуют проведения консервативных или оперативных мероприятий. Тяжелые повреждения диагностируются через 1-2 часа после травмы, являются показанием для вскрытия и дренирования.

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.
Ушиб челюсти — закрытая челюстно-лицевая травма, для которой характерно повреждение мягких тканей, при этом целостность лицевой кости сохраняется. Особенно опасна травма верхней челюсти, так как она сообщается с глазничной, подвисочной, носовой поверхностью. Ушиб можно получить в результате падения вниз головой или прямого удара в лицо. Пациенты жалуются на появление болезненной припухлости, нарастающей при жевании, открывании рта, отёк, кровоизлияния.
Диагноз выставляет травматолог или челюстно-лицевой хирург по результатам клинического и рентгенологического исследования. Схема лечения зависит от степени тяжести травмы, наличия сопутствующих повреждений. В отношении поверхностных ушибов применяют выжидательную тактику. Ушибы средней и тяжелой степени тяжести требуют консервативного лечения, в некоторых случаях назначают операции.

Причины
Ушиб челюсти чаще встречается у лиц мужского пола и детей, что связано с особенностями деятельности и образом жизни. 40% пострадавших — дети и подростки. Обычно травмы возникают вследствие падения с высоты или падения на лицо тяжёлых предметов, удара в челюсть во время аварии, драки, занятий спортом.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Симптомы
Характер и тяжесть ушиба зависит от силы и направленности травматического воздействия, размеров поверхности воздействующего предмета, состояния лицевой кости и мягких тканей лица в момент ушиба. Первые признаки ушиба челюсти — болезненность, отёчность, припухлость в участке повреждения. Боль усиливается при жевании, накусывании, открывании рта. В случае повреждения кровеносных сосудов образуются гематомы. На месте синяка формируется полость, содержащая жидкость или свернувшуюся кровь, кожа становится багряной или синюшной, потом желтеет, зеленеет, и на 5-7 сутки гематома рассасывается. Обширные кровоподтёки сохраняются дольше.
Пострадавший жалуется, что трудно кушать, жевать, говорить, беспокоит зубная боль, при наличии брекетных систем, протезов возникает дискомфорт при ношении. Возможно онемение в области нижней челюсти и подчелюстной зоне, посинение губ, появление ссадин, царапин, воспаление лимфатических узлов на шее, общее недомогание, слабость, повышение температуры тела. При этом челюсть сохраняет стабильное соединение с костями черепа, целостность кожи не нарушается, прикус не изменяется.
Диагностика
Диагноз “ушиб челюсти” ставят на основании жалоб пациента, клинического обследования, данных рентгенографии. Внешний осмотр проводит травматолог, стоматолог или челюстно-лицевой хирург, в ходе которого оценивает состояние и функции верхней и нижней челюсти, уточняет обстоятельства, при которых была получена травма. Для подтверждения целостности лицевой кости назначают рентгенографию. Снимки выполняют чаще в нескольких проекциях: передней, боковой.
Любое травмирование костей черепа крайне опасно. Чаще всего страдает челюсть, в группе риска – молодые мужчины в возрасте от 18 до 40 лет. Переломы верхней и нижней челюсти требуют серьезного и незамедлительного лечения, поэтому очень важно вовремя обратиться к специалисту.

Основные причины перелома челюсти
Подобные патологии возникают под влиянием на кость механического воздействия, сила которого превышает ее прочность. Чаще всего переломы челюстно-лицевой области (ЧЛО) возникают в следующих случаях:
- Дорожно-транспортные происшествия.
- Экстремальные виды спорта.
- Выраженное физическое воздействие.
- Огнестрельное оружие.
Не каждый, кто попадает в такие неприятные ситуации, получает перелом челюсти. Кости черепа очень крепкие, поэтому происшествие должно быть действительно серьезным. Правда, есть люди, которые больше других подвержены неогнестрельным переломам нижней и верхней челюсти.
При наличии следующих предпосылок кости черепа ломаются чаще и проще:
- Онкологические заболевания.
- Воспалительные процессы в костной ткани.
- Инфекционные болезни, в особенности туберкулез.
- Прием некоторых лекарственных препаратов.
- Нарушение минерализации костей.
- Проблемы с метаболизмом.
- Острый дефицит витаминов и микроэлементов.
Симптомы перелома челюсти
Перелом кости – это всегда больно, поэтому не заметить его невозможно. И все же люди иногда путают признаки перелома челюсти и вывиха и, не осознавая серьезность ситуации, пытаются решить проблему в домашних условиях. Чтобы правильно определить травму, нужно знать ее основные симптомы:
Фото: промежутки между зубами при переломе челюсти
В зубном ряду практически всегда образуются промежутки.
Все эти симптомы можно считать общими. Они характерны для любых типов подобной травмы, но есть и более узкие признаки, от которых зависит классификация переломов нижней и верхней челюсти.
Классификация переломов челюсти
Специалисты различают более десятка разных видов переломов, а лечение пациента полностью зависит от принадлежности травмы к тому или иному типу. В первую очередь можно выделить переломы нижней и верхней челюсти, но и эти группы делятся на несколько более мелких в зависимости от ряда признаков.
Виды переломов челюсти по тяжести травмы
- Закрытый перелом. При нем повреждается кость, но мягкие ткани вокруг остаются целыми. Этот вид патологии является менее опасным, так как лечение длится сравнительно недолго. Неогнестрельный закрытый перелом нижней челюсти без осложнений заживает за 3–4 недели.
- Открытый перелом. Осколки кости могут сместиться в сторону и повредить мягкие ткани, сосуды и суставы. Такую патологию можно узнать по сильному кровотечению. Чаще встречаются открытые переломы нижней челюсти.
Открытая травма опасна вдвойне, поскольку при ней высок риск бактериального поражения и сильной потери крови. Медицинская помощь должна быть оказана незамедлительно.
Виды переломов челюсти по смещению обломков

- Перелом без смещения. При такой травме кость может быть поделена даже на множественные фрагменты, но они находятся в стандартном положении и не смещаются по отношению друг к другу. Трещина может быть неполной. Травма легче подвергается лечению и несет за собой минимум последствий.
- Перелом со смещением. В этом случае обломки челюсти меняют свое положение, что причиняет дополнительную боль и усложняет лечение. При открытых повреждениях кость всегда смещена. Перелом нижней челюсти со смещением встречается чаще, чем такая же травма верхней части черепа. Узнать повреждение можно по сильному отеку и асимметрии лица.
- Оскольчатый перелом. Кость раскалывается на отдельные фрагменты разного размера, которые располагаются в хаотичном порядке. В большинстве случаев патология сопровождается повреждением мягких тканей, требует незамедлительной медицинской помощи и длительного лечения. Часто после стационара пациентам приходится обращаться еще и к пластическому хирургу.
Виды переломов челюсти по локализации травмы
Виды перелом нижней и верхней челюсти определяются не только симптомами, но и расположением:
- Средний перелом находится посередине кости.
- Если травма дислоцируется у боковых резцов, ее определяют, как резцовую.
- Клыковым переломом называется травма в области третьих зубов верхней или нижней челюсти.
- Трещина в районе подбородка обозначается как ментальная. Она является одной из самых распространенных челюстных травм из-за того, что подбородок у человека заметно выпирает.
- Ангулярный перелом может быть только на нижней челюсти. Он находится в углах этой кости, ближе к основанию черепа.
Врачи могут использовать и более обширную классификацию подобных травм. Сколько именно существует типов патологии, даже сложно представить – каждый случай индивидуален по-своему.
Первая помощь при переломе челюсти
Самое первое, что нужно делать, если человек сломал челюсть, – звонить в скорую помощь. Уже после этого можно принимать меры для облегчения состояния пострадавшего:

- Поскольку повреждения чаще всего появляются в случае ДТП, драк, падений, в первую очередь нужно убедиться, что жизни человека ничего не угрожает.
- При наличии нескольких неогнестрельных травм, сначала нужно заняться именно челюстью. Исключением являются открытые переломы других костей, если травма головы закрытая.
- Если идет кровь, к ране нужно прижать чистую, желательно стерильную ткань. Если повреждение небольшое, подойдет и вата.
- Если пациент без сознания, аккуратно переверните его набок. Очистите ротовую полость от сгустков крови и рвотных масс. Делать это нужно предельно осторожно, обмотав палец чистой тканью.
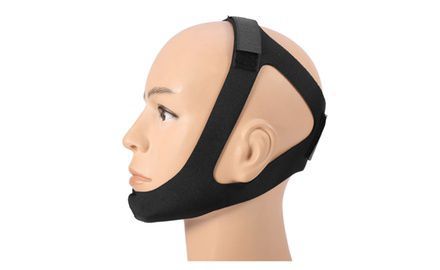
- Затем следует уложить больного в удобную позу и постараться больше его не двигать. Если пациент в сознании, на сломанную челюсть накладывается пращевидная повязка, как на фото справа.
- Для уменьшения боли прикладывается лед. Если есть возможность, стоит дать пострадавшему обезболивающее. Эффективней всего в таком случае подействует инъекция внутримышечно. Из таблеток подойдут Анальгин, Напроксен, Ревалгин.
Поскольку пациент не в состоянии глотать, обезболивающую таблетку нужно растолочь и растворить в воде. Если человек без сознания, можно закачать жидкость в шприц без иглы и аккуратно вылить лекарство прямо в горло.
Лечение перелома челюсти

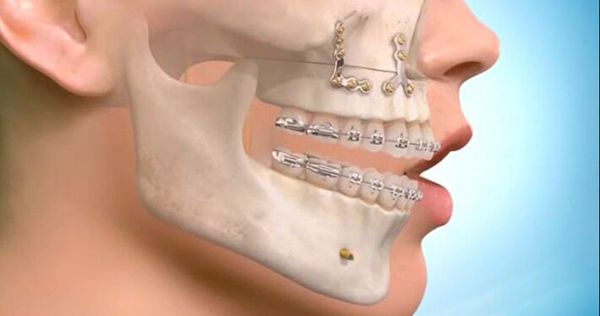
Как только пациент попадает в больницу, его отправляют на рентген, чтобы узнать, сломана ли челюсть, и определить точное расположение и степень опасности травмы. От классификации перелома зависят этапы лечения. В большинстве случаев будет сделано шинирование, но могут назначаться и дополнительные методы терапии.
На челюсть со стороны повреждения накладывается специальное пластиковое устройство или конструкция из проволоки. При травме с обеих сторон кости используется более сложное и жесткое изделие. После установки конструкции в области улыбки формируется череда петель. Крючки на верхней и нижней челюсти соединяются резинками.
Основная задача шинирования – сохранить неподвижность костной ткани ровно на столько времени, сколько будет заживать перелом челюсти. Обычно лечение длится от 3 недель до полугода.
При ангулярных травмах со смещением требуется наложение костного шва. Для этого трещину обнажают от мягких тканей, во фрагментах кости делают небольшие отверстия по всей длине разлома. Затем части соединяют между собой специальной проволокой и закрывают мягкой тканью.

После основной операции начинается реабилитация. Для более быстрой регенерации тканей используются магнитная терапия, ультрафиолетовое облучение, электрофорез кальция в месте перелома или другие лечебные процедуры.
Лечение перелома челюсти в домашних условиях
Через 3–4 недели, если перелом несложный, и человеку уже ничего не угрожает, его могут выписать из стационара. Обычно к этому моменту кость зарастает не полностью, поэтому специалист дает ряд рекомендаций для продолжения лечения в домашних условиях:
- При открытом переломе челюсти прописывают антибиотики, после выписки из больницы нужно продолжить принимать их дома.
- Для ускорения заживления назначаются поливитаминные комплексы, богатые кальцием и веществами, которые улучшают его усвоение.
- Лечить трещину в челюсти можно и народными средствами, но перед их применением нужно проконсультироваться с врачом. Больше всего специалисты одобряют парафинотерапию.
- После снятия шины придется носить в течение нескольких месяцев специальную фиксирующую повязку – сначала она надевается на весь день, а потом только на ночь.
- Если шину уже сняли, челюсть нужно разрабатывать. Ежедневно по несколько минут человек должен делать несложные упражнения: двигать челюстью из стороны в сторону, широко открывать и закрывать рот.
Все перечисленные рекомендации можно применять только в качестве дополнения к основному лечению, которое проходит в больнице. Вылечить перелом без медицинской помощи невозможно.
Питание при переломе челюсти
Из-за травмы усложняется процесс принятия пищи, ведь пациенту больно даже открывать рот, не говоря уже о жевании. И все же человек должен получать достаточное количество полезных веществ. От этого зависит, сколько времени будет заживать трещина в челюсти. При дефиците полезных веществ увеличивается срок лечения, и появляется больше осложнений, поэтому кормление пациента проходит по определенным правилам:
- Прямо в горло пациента вставляется резиновая трубка, через которую будет вводиться питательный раствор или жидкая пища. Обычно трубку ставят через участок, где отсутствует один или несколько зубов, что при повреждениях костей черепа бывает довольно часто. Если просвета нет, то трубка помещается в рот через щель после зуба мудрости. Такое питание удобно тем, что оно возможно даже в домашних условиях.
- Если пациент с переломом челюсти находится в реанимации, врачи делают капельницы со специальным раствором, богатым питательными веществами, витаминами и минералами. Если и это невозможно, используется питательная клизма.
- Основу рациона составляет перетертое мясо, смешанное с молоком или бульоном, детское питание, пюреобразные супы, блюда из фруктов и овощей, жидкие каши.
- Пациенту потребуется большее количество калорий, чем ему нужно обычно. Вдобавок повышается витаминно-минеральная ценность питания.
Последствия перелома челюсти
Такая сложная травма не может пройти бесследно, даже при правильном лечении присутствуют определенные осложнения:

- Деформация черт лица. Возникает асимметрия, иногда очень заметная (смотрите фото). Обычно такое последствие проявляется при переломе челюсти со смещением. При менее опасных патологиях, такое изменение практически незаметно.
- Потеря зубов и их искривление. Во многих случаях образуются просветы между зубами, нарушается прикус.
- Оставшиеся зубы могут шататься при жевании, чаще всего такое явление наблюдается после ангулярного перелома.
- У подавляющего большинства пациентов после лечения перелома хрустит челюсть. Причем это может длиться до конца жизни.
- Из-за жидкого питания возникают проблемы с желудочно-кишечным трактом.
Нужно понимать, что травмирование головы – это всегда опасно. Только правильная и своевременная медицинская помощь сведет количество последствий к минимуму.
Читайте также:

