Гематомы на животе при циррозе
Обновлено: 25.04.2024
Цирроз печени – это заболевание, для которого характерно замещение клеток печени рубцовой тканью. Цирроз является причиной нарушения функции печени и, как следствие, накопления в ней токсинов и желчи, которые отравляюще действуют на весь организм. Чаще всего, патология диагностируется у мужчин после 40 лет.
Лечение цирроза печени предполагает комплексный подход, который учитывает состояние пациента. Терапия направлена на замедление процесса замещения тканей, выведение токсинов и улучшение оттока желчи.
Классификация патологии
Цирроз печени классифицируют по причинам, характеру и стадиям прогрессирования патологических изменений.
По этиологии цирроз бывает:
- вирусным;
- алкогольным;
- метаболическим;
- лекарственным;
- билиарным (который, в свою очередь, делится на первичный и вторичный);
- вызванным врожденными патологиями желчевыводящих органов;
- иммунным;
- криптогенным;
- вызванным проблемами с оттоком венозной крови и др.
По характеру неестественного процесса выделяют:
- мелкоузловой цирроз печени (как правило, алкогольный);
- крупноузловой (зачастую, вирусный);
- смешанный цирроз.
Существуют 3 стадии цирроза печени:
- A (латентная или компенсированная, характеризуется легкой симптоматикой или полным ее отсутствием);
- B (субкомпенсированная, характеризуется появлением повышенного давления в воротной вене и прогрессирующим нарушением функционирования печени);
- C (декомпенсированная, характеризуется значительным повышением давления в воротной вене и печеночной недостаточностью).
Этиология заболевания
В зависимости от вида патологии, выделяют различные причины цирроза печени.
Вирусные формы развиваются как следствие поражения вирусными гепатитами B, C, D.
Алкогольная форма развивается вследствие злоупотребления спиртосодержащими напитками. Этанол (ацетальдегид) оказывает токсическое воздействие на печень, вызывая структурные изменения.
Метаболический цирроз вызывают:
- Наследственное геморрагическое расширение мелких сосудов кожи
- Наследственная патология расщепления тирозина
- Кистозный фиброз
- Гепатоцеребральная дистрофия
- Генетическая непереносимость фруктозы
- Нарушение углеводного метаболизма
- Гликогенозы
- Альфа-бета липопротеинемия
- Наследственный гемохроматоз (патологическое усвоение и отложение железа в организме)
- Порфириновая болезнь
Циррозы при врожденных патологиях желчевыводящих органов могут стать последствием холангиопатии, перенесенной в детстве.
Патологии при нарушении венозного оттока вызываются:
- веноокклюзионной болезнью;
- тяжелой формой недостаточности правого желудочка сердца;
- синдромом Бадда-Киари.
Медикаментозный цирроз вызывается продолжительным приемом лекарств, пагубно влияющих на печень (препараты тетрациклина, нейролептические, противогрибковые, противотуберкулезные и противоопухолевые препараты, НПВП, некоторые гормональные препараты).
Иммунные циррозы вызываются поражением паренхимы печени клетками собственной иммунной системы организма при разнообразных патологиях ее функции, а также после хирургического вмешательства по пересадке органа (вызывается реакция “орган против хозяина”).
Воспаление и, как следствие, разрушение мелких желчевыводящих протоков, вызывают первичный и вторичный билиарный цирроз. При этом, причины первичной формы не установлены, а вторичная вызывается такими патологиями как ЖКБ, опухоли, кисты, ПСХ и др.
Кроме этого, цирроз могут вызвать инфекции, саркоидоз, ожирение, недостаточное/ нерациональное питание, избыток витамина A и пр.
Заболевание невыясненной (криптогенной) этиологии сейчас встречается гораздо реже, благодаря большому разнообразию методов диагностики.
Пути заражения
Цирроз печени сам по себе не является заразным заболеванием и не передается от человека к человеку. Однако, если он вызван, например, гепатитом B или C, существует вероятность передачи первичной патологии.
Патогенез заболевания
Ключевым фактором развития цирроза печени является разрушение гепатоцитов (клеток печени) по какой-либо внутренней причине или из-за влияния извне. При некрозе в тканях печени происходит продуцирование биологических веществ, которые вызывают местное воспаление и начальные симптомы цирроза печени.
В свою очередь, воспалительные процессы стимулируют повышенную активность восстановительных процессов, которые проявляются образованием перегородок из соединительной ткани, создающих “ложные” печеночные структурно-функциональные единицы и боковые ответвления кровотока, которые соединяют центральные сосуды печени с портальной венозной сетью (сосудами слизистой оболочки желудка, передней брюшной стенки, прямой кишки).
По образовавшимся сосудам кровь из центрального кровотока поступает сразу в печеночные вены, минуя основную паренхиму, что приводит к кислородному голоданию клеток органа и их отмиранию. Данный процесс запускает новое воспаление и образование восстановительных зон (фиброзных элементов) в печени. Такие узлы имеют свойство разрастаться, сдавливать сосуды печени, повышая в них давление. Когда затрудняется отток крови, развивается портальная гипертензия.
Клиническая картина
Первые признаки цирроза печени – это слабость, быстрая утомляемость, раздражительность, резкая реакция на безобидные слова или действия. Также, наблюдаются частые головные боли.
Далее развиваются диспепсические расстройства:
- тошнота и рвота;
- отрыжка;
- нарушения дефекации;
- метеоризм;
- снижение или полное отсутствие аппетита;
- тяжесть в желудочном отделе;
- боли и дискомфорт в животе (особенно после приема жареной, жирной, маринованной, копченой пищи, алкогольных напитков);
- и другие симптомы расстройства пищеварения.
Данные признаки характерны и для других патологий, поэтому на начальной стадии диагностировать цирроз печени достаточно сложно. Более того, примерно у 20% людей, страдающих от цирроза, определить причину его развития удается только после смерти пациента.
Примерно у 60% пациентов симптомы цирроза печени проявляются весьма ощутимо. Конкретная картина зависит от стадии патологического процесса, но существует ряд признаков, которые встречаются особенно часто.
В начальной стадии в основном отсутствуют биохимические нарушения. С переходом заболевания во 2-ю стадию часто развивается так называемый геморрагический синдром, основными признаками которого являются:
- носовые кровотечения;
- кровоточивость десен;
- желудочные и кишечные кровотечения;
- маточные кровотечения;
- синяки, гематомы на теле, которые появляются сами по себе, без видимой причины;
- подкожные точечные кровоизлияния, похожие на сыпь.
Также, кожа и склеры часто приобретают желтушный цвет.
При этом, больной все чаще испытывает усталость. Чрезмерная раздражительность сменяется апатией, безразличием к окружающему миру и происходящему. Появляются проблемы с памятью и концентрацией. Ночью больной, чаще всего, не может уснуть, а днем – испытывает сонливость. Прогрессируя, заболевание вызывает нарушение координации движений, проблемы с письмом, расстройства речи.
Особенности заболевания у детей
Причины и симптомы цирроза печени у детей соответствуют общей картине патологии. Поскольку заболевание опасно не только для общего состояния, но в первую очередь для жизни, – оно требует своевременной терапии со строгим соблюдением всех врачебных рекомендаций. Лечение цирроза печени направлено на сдерживание развития патологического процесса и профилактику развития осложнений.
Возможные осложнения
Осложнения цирроза печени представляют опасность для дальнейшей жизни пациента. Чаще всего, происходят:
- кровотечение из патологически расширенных вен желудка, пищевода;
- присоединение инфекционного процесса;
- развитие перитонита;
- печеночная кома;
- развитие онкологических процессов.
Диагностика цирроза печени
При появлении первых признаков цирроза печени следует обратиться к врачу-гепатологу (либо, к гастроэнтерологу). После сбора анамнеза и опроса, больного направляют на диагностику цирроза печени, которая включает:
Дифференциальная диагностика цирроза печени, в зависимости от симптоматики, проводится с:
- Желтухой
- Асцитом
- Печеночной энцефалопатией
- Портальной гипертензией
- Веноокклюзионной болезнью печени
- Очаговой узловой гиперплазией
- Шистосомозом
- Саркоидозом
- Рестриктивной кардиомиопатией
- Синдромом Бадда-Киари
- Другими хроническими печеночными патологиями
Лечебные мероприятия
На современном этапе развития медицины полностью излечить цирроз печени невозможно, но при своевременной диагностике развитие патологии можно существенно замедлить. При запущенной форме заболевания, лечение цирроза печени направлено на устранение симптомов и терапию возможных осложнений.
Лечение печени включает в себя:
- диету при циррозе печени (требует консультации диетолога);
- прием противовирусных препаратов (при вирусной природе патологии);
- прием гормональных препаратов (при аутоиммунных формах заболеваний);
- прием гепатопротекторов и других препаратов, благотворно влияющих на состояние печени;
- плазмаферез.
В тяжелых случаях терапия цирроза печени проводится только в условиях стационара.
В некоторых ситуациях рекомендована хирургия:
- удаление жидкости из брюшной полости;
- шунтирование;
- трансплантация печени.
Меры профилактики
Профилактика цирроза печени включает:
- все возможные мероприятия по предупреждению инфицирования гепатитом;
- соблюдение принципов ЗОЖ;
- отказ от употребления алкоголя;
- исключение из рациона жареной, жирной пищи, копченостей и маринованных продуктов;
- аккуратное употребление медикаментов (рекомендовано отказаться от самолечения);
- отдых на свежем воздухе (чтобы нивелировать неблагоприятное влияние загрязненного воздуха в городах);
- прием гепатопротекторов при заболеваниях печени (они способствуют восстановлению клеток печени, снижают воспаление, нормализуют белково-липидный баланс, замедляют развитие фиброза).
Советы и рекомендации
Поскольку на начальных этапах развития заболевание практически никак не проявляет себя, для сохранения здоровья и поддержания качества жизни на приемлемом уровне, рекомендовано хотя бы 1 раз в год проходить ультразвуковую диагностику органов брюшной полости, которая позволит выявить любые малейшие отклонения от нормы.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
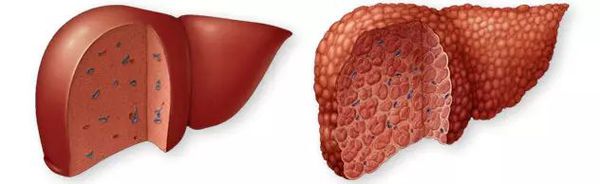
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
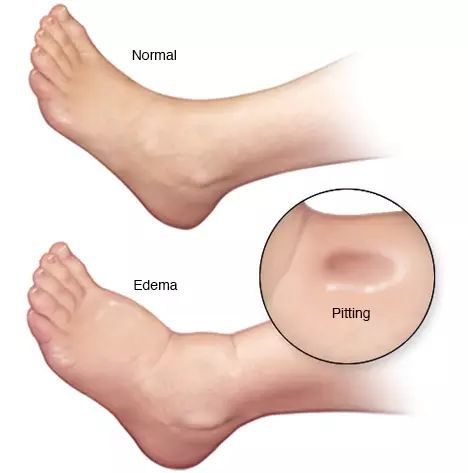
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
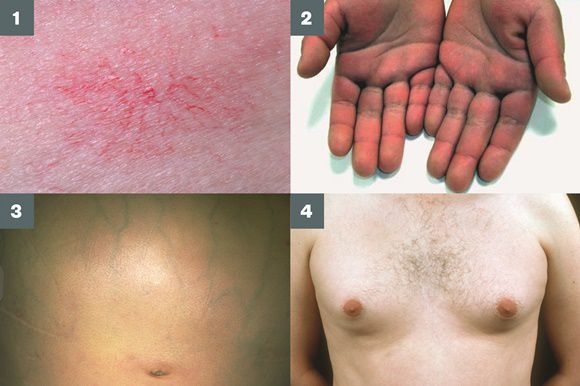
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.

Печень – «лаборатория» человеческого организма. В этой железе происходят сложные реакции расщепления и нейтрализации соединений, поступающих изнутри и извне. Постоянное токсическое или инфекционное воздействие приводит к сбою в работе органа и постепенному разрушению его структуры. Здоровая ткань постепенно вытесняется и железа перестает нормально функционировать.
Цирроз печени – это хроническое заболевание, при котором происходит отмирание гепатоцитов и замещение пораженных участков паренхимы соединительной тканью. Поверхность покрывается рубцами и сморщивается. Изменения являются необратимыми, особенно в последней фазе.
Лечение цирроза печени на ранних этапах способно приостановить поражение, и продлить жизнь человека на десятки лет. При этом печень сохраняет активность, что позволяет полноценно жить. Оттягивание с обращением к врачу чревато тяжелыми необратимыми последствиями. Как же развивается патология? Давайте рассмотрим подробно.

Нужна неотложная помощь – обращайтесь в «Алко-Центр»
Вывод из запоя
Экстренная процедура детоксикации организма
Кодирование
Срочная блокировка тяги к алкогольным напиткам
Реабилитация
Комплексная реабилитация, дающая 100% результат
Причины цирроза печени
Научно доказано, что регулярное употребление спиртного на протяжении нескольких лет (10 и более) вызывает 60-70 % диагностированных случаев цирроза печени. Фиброз берет начало от прогрессирующего алкогольного гепатоза. Недаром, страдающие алкоголизмом входят в группу риска появления цирроза.
К предпосылкам патологического процесса и развития цирроза печени относятся:
- Хронические вирусные гепатиты С, В, D, G. Более агрессивный – тип С. Вирусоносительство может долго не проявляться, из-за чего в 97% приводит к массовому отмиранию гепатоцитов.
- Аутоиммунная агрессия, спровоцированная разладом в иммунной системе. Появляется на фоне воздействия вируса или возникает самостоятельно.
- Паразитарное заражение, длящееся немалый период времени.
- Длительное применение гепатотоксических лекарств.
- Влияние токсичных элементов – труд на вредном производстве, с реагентами, химическими веществами.
- Развитие непроходимости желчевыводящих путей.
- Хронические болезни сердца и сосудов вызывают венозный застой и образование очагов некроза.
Недуг протекает бессимптомно и человек не подозревают об существующей угрозе. Прогрессирование ускоряется при сочетании нескольких повреждающих факторов. Например, алкогольная зависимость вместе с гепатитом С быстро приведет к осложнённому течению. Знать первые звоночки и задуматься о лечении печени немаловажно. И все же цирроз печени – это не приговор и эта болезнь поддается лечению и профилактике.
Симптомы цирроза печени
По статистике, до 80% заболевших не ощущают глобальных перемен в здоровье. Понижение детоксикационной функции провоцирует слабость, боль в мышцах и тяжесть справа, под нижним ребром после жаренной и жирной пищи.
Не поврежденные клетки способны компенсировать работу погибших до определенного момента. Такое состояние длится до нескольких лет. У некоторых пациентов проявляются диспепсические расстройства после приема алкоголя, даже в малых дозах. Возможны тошнота, рвота, болевые ощущения в эпигастралии, метеоризм, диарея. После устранения симптомов все прекращается.
Медики выделяют три стадии цирроза печени с характерными признаками:
- умеренная болезненность в правом подреберье;
- чувство горечи во рту;
- нарушение сна и концентрации внимания;
- внешние явления – сосудистые «звездочки» на коже в верхней части туловища.
- нарастание неврологических симптомов – сонливости, забывчивости, меняется почерк, дрожат пальцы рук;
- кожные проявления-сосудистые звездочки в районе плечевого пояса, зуд, покраснение ладоней, бледность ногтей, малиновый оттенок языка;
- облысение подмышечных впадин и лобка;
- проходящие эпизоды задержки воды, метеоризма, диареи;
- повышенная кровоточивость;
- гормональные нарушения – у мужчин гинекомастия, у женщин сбой менструального цикла.
- похудение и потеря аппетита;
- остеопороз;
- мышечная слабость;
- асцит, не поддающийся излечению;
- потемнение мочи и обесцвечивание кала;
- пожелтение кожи и склер;
- повышение температуры тела;
- печеночная энцефалопатия – головокружение, тяжесть в голове, спутанность сознания, возможна кома;
- присоединение инфекции и возникновение пневмонии, сепсиса;
- варикоз пищеварительного тракта.
Внешние признаки цирроза печени – «звездочки, красные ладони, яркий оттенок языка, связаны с переизбытком женских половых гормонов. В этом виноват дисбаланс, возникающий в процессе расщепления гормонов. Поэтому, они накапливаются и расширяют капилляры.
При прощупывании в области правого подреберья у 30% заболевших выявляется неровная, узловатая поверхность деформированной железы. У 70% она увеличена, а у 50% добавляется увеличение селезенки. На этапе декомпенсации отмечается уменьшение размеров ниже нормы. Это связано с большим охватом фиброза.
Различают активную и неактивную форму. Для первой характерно медленное разрастание соединительных волокон, которое продолжается до нескольких лет. Иногда — десятки лет. Вторая отличается прогрессированием. При наличии провоцирующих факторов – употребления спиртного, курения и т.д., быстро переходит в декомпенсированную фазу. Скоростному прогрессированию также способствует сопутствующая ВИЧ-инфекция.
Для обнаружения опасных нарушений применяются специальные методы.
Диагностика цирроза печени
Цирроз печени часто обнаруживается неожиданно, при обследовании по другому поводу. Специфическая диагностика включает оценку жалоб, осмотр кожных покровов и слизистой рта. Кроме того, применяется лабораторная методика.
Главный показатель-биохимический анализ крови. Повышение значений АЛТ и АСТ, биллирубина и фракций глобулинов, а также снижение количества фракций альбуминов говорит о стойком нарушении функций. Отклонения в показателях креатинина и мочевины указывают на отклонение в деятельности почек.
Общий развернутый показывает сниженный гемоглобин, превышение уровня лейкоцитов и понижение тромбоцитов.
Специфические маркеры вирусных гепатитов методом ПЦР качественным.
Проба на аммиак. Он не расщепляется и накапливается, провоцируя интоксикацию.
Выявление онкологии – тест на альфа-фетопротеин (АФП).
Определение концентрации иммунноглобулинов А и G, а также Т-лимфоцитов обнаруживает аутоиммунную агрессию к собственным составляющим.
Тестирование кала на скрытую кровь выявляет следы кровотечения в ЖКТ.
Кроме лабораторных проб, точную информацию получают при аппаратном тестировании.
- МРТ и компьютерная томография, способны выявить некроз на начале развития. Они фиксируют опухолевые новообразования и фиброзные очаги.
- УЗИ обнаруживает фиброзные участки, определяет габариты и изменение структуры. Исследование органов брюшной полости УЗИ ОБП показывает увеличение железы — гепатомегалию и селезенки — спленомегалию, размер воротной вены. Заключение используется для подбора правильной терапевтической тактики.
- Эластометрия определяет степень фиброза.
- Биопсия – забор биоматериала путем прокола делают в стационаре. Информативный способ позволяет определить тип, первопричину и степень повреждения.
- ФЭГДС выявляет варикозное расширение сосудов желудка и пищевода, наличие узлов.
- Сцинтиграфия – радионуклидное обследование, помогает оценить функционирование. Вводится химическое радиофармацевтическое соединение. По его дальнейшему распределению в организме судят о способности захватывать и нейтрализовать токсины. В такой ситуации эта функция снижается. Оседание элемента в костях позвоночника и таза говорит о критическом положении.
В компенсированной фазе можно приостановить разрушение. Вылечиться полностью не получится. Важно вовремя обнаружить перемены, и принять меры. Для этого нужна консультация специалиста – гепатолога или гастроэнтеролога.
Лечение цирроза печени
Главное условие для успешной терапии – это устранение причин, приведших к патологическому состоянию. Сюда относится отказ от алкоголя, отмена гепатотоксичных лекарств, компенсирование сердечной недостаточности, устранение инфицирования, соблюдение диеты.
Если начать борьбу когда нет явных проявлений, можно добиться стойкого улучшения. Тактика подбирается врачом индивидуально. Но, существуют объединяющие принципы.
Питание и режим дня
Для быстрейшего восстановления надо правильно питаться. Назначается диета No5. Она исключает жареные, острые и копченые блюда. Жирная пища – мясо, рыба и животные жиры в любом виде остается под запретом. Нежирные белковые продукты ограничиваются. Промышленные консервы, субпродукты и мясные, рыбные, грибные бульоны придется отложить в сторону. Не разрешаются блюда из бобовых и с высоким содержанием специй.
Врач порекомендует отвар шиповника или сухофруктов для нормализации пищеварения и уменьшения отечности. Соль тоже ограничивается. Питаться надо до 6 раз в день маленькими порциями, желательно в одно и то же время. В распорядок дня включается дневной сон и прогулки на свежем воздухе. Физические нагрузки ограничиваются. Исключается подъем тяжестей и хождение на большие расстояния.
Медикаменты
Терапию назначает специалист. Самолечение приведет к оттягиванию времени и ухудшению ситуации. Доктор составит подходящую программу реабилитации, с учетом полученных сведений. Лечебный комплекс включает:
- Гепатопротекторы восстанавливают разрушенные гепатоциты и защищают от повреждения. В основном назначают препараты урсодезоксихолевой кислоты, эссенциальных фосфолипидов, расторопши. Они стимулируют отделение желчи и снижают интоксикацию. Это улучшает самочувствие, устраняет спазмы и тошноту, налаживает пищеварение.
- Мочегонные средства снижают отеки и выводят, скопившуюся внутри брюшины, жидкость. Если эффекта нет, то содержимое откачивается через прокол стенки живота.
- Антибиотики назначают для профилактики перитонита и бактериального заражения.
- Бета-блокаторы – Атенолол, Пропранолол, снижают давление в воротной вене.
- Содержащие лактуозу – Дюфалак, Нормазе, Прелаксан. Нейтрализуют в кишечнике аминокислоты, вызывающие энцефалопатию.
- Комплексы витаминов группы В, А, С, Е, Р, кокарбоксилаза и альфа-липоевая кислота улучшают обмен веществ, проявляют антиоксидантный эффект.
- Снижающие уровень аммиака – Орнилатекс, Гепа-Мерц, препараты цинка.
- Липотропные средства – Гептрал, Лецитин, Бетаргин стимулируют липидный обмен, уменьшают показатели «плохого» холестерина, стимулируют окисление липидов и препятствуют их отложению в клетке.
- Ферменты – Мезим, Панкреатин, Креон, Микразим и т.д.
- Успокаивающие таблетки на растительной основе – Новопассит, Персен, экстракт Валерианы и Пустырника. Настойки здесь противопоказаны, а водные настои лекарственных трав принесут пользу. Но, перед применением понадобится консультация доктора.
Итог зависит от психологического настроя и приложенных усилий. Необходимо строго придерживаться рекомендаций и схемы приема лекарств, ежедневно контролировать массу тела.
Хирургическое
Оперативное вмешательство проводится при варикозе пищевода. В ходе манипуляции накладываются сосудистые анастомозы и удаляются пораженные участки.
Если по результатам МРТ и КТ обнаружены онкологические опухоли, они удаляются хирургическим путем. Но, вмешательство разрешено только на стадии компенсации.
Трансплантация
В запущенных ситуациях, при сильном поражении, делается пересадка печени. Иногда, это единственный шанс спасти пациента. К сожалению, операция не всегда заканчивается успешно.
По данным Российского центра трансплантации НИИ скорой помощи им. Склифосовского, выживаемость в послеоперационный год составляет 91%, в следующий — до 82%. К недостаткам этого способа относят большой список противопоказаний и высокую стоимость.
Осложнения при циррозе печени
Они являются следствием беспечности или не осознания серьезности последствий. Тяжелые осложнения не вылечиваются и становятся причиной летального исхода. К ним относятся:
Асцит – скопление жидкой субстанции в области брюшины. Увеличивается живот, что заметно даже в лежачем положении. Отмечается прибавка в весе, отечность ног. Отеки не проходят после отдыха и затрудняют движения.
Бактериальный перитонит развивается при инфицировании жидкости в брюшной полости. Повышается температура тела – до 40С, появляются сильные болевые ощущения и недомоганием. При отсутствии экстренной помощи, наступает смерть.
Энцефалопатия печеночная – неврологический симптомокомплекс. Наблюдается головная боль, головокружение, неустойчивость походки. Нередко переходит в кому.
Острая почечная недостаточность на фоне дисфункции гепатобилиарной системы. При отсутствии своевременной реанимации, заканчивается летальным исходом.
Портальная гипертензия сопровождается варикозным расширением сосудов ЖКТ. На этой почве начинается кровотечение, при котором падает давление, появляется рвота с кровянистыми элементами. Состояние часто заканчивается гибелью. Реанимация не всегда помогает спасти больного.
Гепатоцеллюлярная карцинома – образование раковой опухоли. Возникает при длительном течении недуга. Провоцирующими факторами считаются наследственность и вредные привычки – курение, алкоголизм. При одиночных новообразованиях и отсутствии метастаз, удаляется оперативным путем. При обширном перерождении решить вопрос поможет трансплантация.
Вероятность усложненности цирроза печени возрастает в разы при неадекватном подходе или позднем выявлении неполадок. Чтобы обезопасить себя, надо раз в год проходить профилактический осмотр, сдавать общий и биохимический анализы, делать УЗИ ОБП. При малейшем подозрении, лучше обратиться к медикам.
Для профилактики цирроза печени займитесь спортом или освойте другие адекватные физические нагрузки. Занятия должны быть регулярными, желательно на свежем воздухе. Это поможет избежать застойных явлений. Большое значение имеет психоэмоциональный фон. Стрессы вызывают спазм внутренних органов, что сказывается на их функционировании. Лучше избегать негативных эмоций, на сколько это возможно.
Не стоит игнорировать проблемы с отхождением желчи, лишним весом. Важно соблюдать правила здорового питания. Медики советуют вести дневник питания. Больше движения, меньше негативных эмоций — правило для восстановления сил. Подвижный образ жизни и отказ от вредных привычек — спиртных напитков и курения, поможет избежать серьезных недоразумений со здоровьем и избавит от причин появления цирроза печени.

Одно из самых тяжёлых последствий постоянного употребления спиртного – алкогольный цирроз печени. Как распознать первые симптомы и выявить заболевание на ранней стадии, к каким специалистам обратиться, чем лечить и сколько живут с циррозом печени – именно об этом поговорим дальше.
Общая информация о болезни
Алкогольный цирроз печени развивается в основном постепенно, на фоне именно длительного (15 лет и больше) потребления алкоголя. Стоит отметить, что у женщин подобное заболевание встречается чаще, чем у мужчин. Дело в том, что у женщин клетки печени имеют большую чувствительность. Помимо алкоголизма, появлению заболевания может способствовать и одновременно перенесённый гепатит, генетические факторы, чрезмерное потребление острой, жирной пищи, недостаток витаминов и др.
Механизм возникновения
Токсические вещества, попадая в организм, оказывают разрушающее воздействие на печень. В результате происходят необратимое замещение типичной печеночной ткани более грубой – фиброзной. На ткани образуются мелкие рубцы. Таким образом, здоровая ткань «изнашивается», её становится значительно меньше, из-за чего печень не справляется со своими основными функциями. Если при фиброзе структура ткани не меняется, то при циррозе всё наоборот. В последнем случае функционирующие элементы органа разрушаются, а клетки гибнут, так как не успевают восстановиться.
Симптомы

Фиброзные процессы начинают протекать задолго до появления первых симптомов алкогольного цирроза печени. Скрытый период может длиться несколько лет. В это время заболевание трудно обнаружить. При этом важно обратить внимание на:
- снижение работоспособности;
- быструю утомляемость;
- плохой аппетит;
- слабость;
- сонливость в дневное время;
- истощение;
- признаки печеночно-клеточной недостаточности;
- появление «сосудистых звёздочек»;
- красное лицо из-за образования расширенной сети капилляров;
- кожу, белки глаз, приобретающие жёлтую окраску;
- расстройство пищеварения, включающее тошноту, рвоту, диспепсические расстройства;
- вздутие живота, его увеличение;
- тахикардию;
- одышку;
- варикозное расширение вен пищевода и др.
Как правило, если прекратить употреблять алкоголь, состояние может временно улучшиться. Однако при продолжении приёма спиртных напитков увеличивается риск резкого ухудшения.
Стадии алкогольного цирроза печени
Заболевание протекает в несколько этапов:
- Компенсация.Это ранняя стадия, для которой характерно воспаление печени. Больной может ощущать слабость, плохой аппетит.
- Субкомпенсация.Усиление воспаления органа, повышение его плотности. Появляются новые симптомы: желтый оттенок кожи, тошнота, рвота, потеря веса;
- Декомпенсация. Значительное ухудшение состояния. Симптомы ещё больше усиливаются. Появляется атрофия мышц на руках. Велик риск летального исхода.
- Терминальная. Деформация и уменьшение объёма печени. Увеличение селезёнки. Развитие более тяжёлых форм сопутствующих заболеваний. Вследствие органического поражения головного мозга на этой стадии алкогольного цирроза печени велика вероятность комы и летального исхода.
Диагностика
Один из предварительных методов выявления заболевания – опрос пациента и его родных. Последнее необходимо, так как к развитию болезни может привести наследственный фактор. Далее – осмотр и выявление внешних признаков.
Обязательно назначаются лабораторные исследования. При циррозе выявляют:
- В клиническом анализе – пониженное содержание гемоглобина, тромбоцитов. Увеличены лейкоциты.
- В биохимическом анализе –: повышение уровня ферментов печени, калия, натрия и др.
- Гемостазиограмма – низкий уровень индекса свёртываемости крови.
- В анализе мочи – наличие белков и эритроцитов.
Для более глубокой диагностики проводятся специальные исследования. Основной метод – УЗИ и биопсия печени.
Кроме того, используются и другие исследования. Они направлены на:
- Выявление тромбов в сосудах печени.
- Определение степени варикозного расширения вен органов, обнаружение кровотечения.
- Исследование тканей печени.
Ещё один диагностический метод – Чайлда-Тюркотта-Пью. Он позволяет определить степень тяжести патологии. После анализа определённых параметров делается вывод о классе болезни – «А», «В» или «С». По этим результатам можно сделать дальнейший прогноз. Например, о низкой, средней или высокой необходимости пересадки печени для каждого класса соответственно.
С какими специалистами консультироваться
Может потребоваться консультация у таких специалистов, как терапевт, хирург, гастроэнтеролог или проктолог.
Осложнения

Алкогольный цирроз печени приводит к таким серьезным осложнениям как:
- печеночная недостаточность,
- кома,
- кровотечения из органов желудочно-кишечного тракта,
- увеличение селезёнки;
- Смерть.
Чем лечить
Алкогольный цирроз печени – заболевание, носящее необратимый характер. Однако существуют определённые терапевтические методы, позволяющие контролировать состояние и замедлить процесс. В данном случае применяется комплексное лечение, включающее не только лекарства, но и диету, другие процедуры.
Необходимые лекарственные препараты врач назначает по своему усмотрению или ориентируясь на существующие региональные, клинические нормативы, скорость развития патологии, тяжесть имеющихся осложнений – единых рекомендаций нет. Чаще всего больным назначаются гепатопротекторы, препараты урсодезоксихолевой кислоты, бета-адреноблокаторы, лекарства, содержащие ионы натрия.
Одной из необходимых и обязательных мер является полный отказ от курения и употребления алкоголя. То же самое – в отношении профилактики. В противном случае лечение окажется бесполезным.
В тех случаях, когда не удаётся восстановить функционирование печени, требуется хирургическое вмешательство с пересадкой органа.
В каких случаях необходима госпитализация
Без госпитализации не обойтись при наличии:
- нарушений гомеостаза и срочной необходимости его коррекции;
- показаний для пункционной биопсии;
- внутреннего кровотечения.
Важно! Вся информация в данной статье носит исключительно справочный характер. Самолечение должно быть исключено! При обнаружении признаков заболевания необходимо обратиться к специалисту.
Диета
В первую очередь исключается всё острое, жирное, копченое, содержащее пряности и специи. Рекомендуются овощные, молочные супы, различные каши, а также фруктовые или ягодные морсы. Категорически запрещены соусы (майонез, кетчуп, горчица), сладости, газированные напитки, кофе, грибы, консервированные продукты, колбасы.
Рекомендуется разделить приём пищи – есть пять или шесть раз в день, а также иногда устраивать «разгрузочные» дни.
Профилактика
К числу профилактических мер относятся в первую очередь отказ от дальнейшего употребления спиртного и соблюдение диеты. Кроме того, необходимо своевременно лечить заболевания, связанные с печенью и не допускать передозировки лекарств, назначенных специалистом. К таким мерам относится и вакцинация от гепатита B.
Для заживления, восстановления и защиты повреждённой ткани печени врач может назначить дополнительные медикаменты.
Сколько живут с циррозом печени

Поскольку нет никаких сомнений в том, вызывает ли алкоголь цирроз печени, первое, что может предпринять человек для снижения риска возможных осложнений – как можно скорее отказаться от алкоголя. Если болезнь выявлена на ранних стадиях и впоследствии человек выполняет все рекомендации врача, у него есть шанс прожить 20 и более лет. Если же диагностирована более поздняя стадия, развился асцит, продолжительность жизни составит 3-5 лет. Первое желудочно-кишечное кровотечение переживает около 30-50% больных, а вот печеночная кома оставляет шанс лишь единицам. Если же алкоголик продолжает пить, он подписывает себе приговор с очень коротким сроком исполнения.

Хотя новая коронавирусная инфекция (COVID-19) наиболее тяжело поражает легкие, сейчас хорошо известно, что эта инфекция характеризуется высокой активностью воспаления, поражением кровеносных сосудов с образованием в них тромбов и поражением различных органов и систем организма.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом гастроэнтерологом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной жировой болезнью печени , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, сахарный диабет , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени. Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и лечения сахарного диабета , гипертонии.
Пациентам, страдающим гастроэзофагеальной рефлюксной болезнью ( ГЭРБ ), хроническим гастритом , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе гастроскопию ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах.
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, язвенная болезнь , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу - более безопасным в плане риска лекарственных взаимодействий. Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др).
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Перенесенный COVID-19 и лекарственная нагрузка могут привести к обострению и осложнениям (например, кровотечение, диарея) других заболеваний органов пищеварения. Прием антибактериальных препаратов может привести к нарушению микрофлоры кишечника с развитием послабления стула (так называемая антибиотик-индуцированная диарея). Такая диарея проходит самостоятельно и при применении лекарств - пробиотиков, адсорбентов. Однако в ряде случаев при наличии особой бактерии (клостридии) в кишечнике может развиться тяжелая и опасная форма диареи, которая называется псевдомембранозный колит.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.
Читайте также:

