Гематома и не видно эмбриона
Обновлено: 25.04.2024
Лучевые признаки (УЗИ) неразвивающейся беременности в первом триместре
а) Терминология:
• Беременность считают жизнеспособной, если она может привести к рождению живого ребенка
• Нежизнеспособная беременность - та, которая не может привести к рождению живого ребенка
б) Лучевая диагностика:
• Критерии нежизнеспособной беременности при ТВУЗИ:
- СДПЯ >25 мм без эмбриона
- КТР >7 мм без признаков сердечной деятельности
- Прекращение подтвержденной ранее сердечной деятельности независимо от КТР
• Временные интервалы наблюдения для постановки окончательного диагноза неразвивающейся беременности:
- Отсутствие живого эмбриона через 11 дней после обнаружения плодного яйца с желточным мешком
- Отсутствие живого эмбриона через 14 дней после обнаружения плодного яйца без желточного мешка
• Другие признаки неразвивающейся беременности, по данным литературы:
- Признак пустого амниона
- Признак расширенного амниона
- Признак желточного протока
(Слева) При УЗИ в М-режиме в непосредственной близости от желточного мешка виден крошечный эмбрион, у которого выявляется брадикардия с частотой сердечных сокращений (ЧСС) 75 уд./мин. Сердечная деятельность часто обнаруживается прежде, чем появляется возможность точно определить КТР. Брадикардия у эмбриона - прогностический фактор неблагоприятного исхода.
(Справа) При исследовании, выполненном у этой же пациентки через 1 нед., отмечается прекращение сердечной деятельности. Этот факт свидетельствует о гибели эмбриона независимо от величины КТР. (Слева) При ТВУЗИ визуализируется овальное плодное яйцо, средний диаметр которого составляет 17,3 мм, что меньше размера, предполагаемого по дате последней менструации. Эта находка не является признаком неразвивающейся беременности. Для нежизнеспособной беременности характерно отсутствие живого эмбриона через 14 дней после обнаружения плодного яйца без желточного мешка.
(Справа) При ТВУЗИ у пациентки с болями и кровотечением видно плодное яйцо с желточным мешком. Эта находка не является признаком неразвивающейся беременности. Для нежизнеспособной беременности характерно отсутствие живого эмбриона через 11 дней после обнаружения плодного яйца с желточным мешком. СГ - срок гестации; ПДР - предполагаемая дата родов; ДGЯ - диаметр плодного яйца.
в) Дифференциальная диагностика:
• Возможная МБ:
- Внутриматочная структура, напоминающая плодное яйцо, без желточного мешка или эмбриона
• МБ неопределенной жизнеспособности
• Остатки ткани плаценты и/или плода в матке после родов, прерывания беременности или выкидыша
• Трофобластическая болезнь
г) Особенности диагностики:
• Упрощенная терминология неразвивающейся беременности в I триместре
• Положительный тест на беременность и выявление округлого скопления жидкости в полости матки с большой статистической вероятностью свидетельствуют о МБ:
- Возможная МБ - в отсутствие желточного мешка или эмбриона
- Установленная МБ - при выявлении желточного мешка или эмбриона
• В сомнительных случаях ждите и наблюдайте
Видео УЗИ скрининг плода в 12 недель (первом триместре)
Редактор: Искандер Милевски. Дата обновления публикации: 13.9.2021
Ретрохориальная (гравидарная) гематома – это скопление сгустков крови в пространстве между стенкой матки и плодным яйцом, вернее, оболочкой яйца – хорионом, вследствие его отторжения от маточной стенки. Хорион в будущем, после 16-ти недель, преобразуется в плаценту, а значит, он выполняет те же функции, что и последняя. Ретрохориальная гематома возникает в первом триместре беременности.
Как правило, эта патология является следствием угрозы прерывания беременности, но может образовываться в результате разрушений стенок сосудов матки хориональными ворсинками при росте хориона. Получается порочный круг: растущая гематома усугубляет угрозу прерывания беременности, а продолжающаяся угроза стимулирует рост гематомы.
По времени образования выделяют ретрохориальную и ретроплацентарную гематомы, что, в принципе, одно и то же.
По тяжести течения ретрохориальная гематома может быть легкой, средней или тяжелой степени.
Причины
Причины образования ретрохориальной гематомы схожи с факторами, вызывающими угрозу прерывания беременности:
- механическое воздействие на матку (травмы, ушибы);
- гормональные нарушения (недостаток прогестерона);
- генетические аномалии плодного яйца (грубые пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- воспалительные и опухолевые заболевания матки (эндометрит, эндометриоз, миома);
- инфекции, передающиеся половым путем;
- профессиональные вредности (шум, вибрация, излучение);
- ранние и поздние токсикозы;
- резкие скачки артериального давления;
- инфантилизм и аномалии половых органов;
- употребление алкоголя и наркотиков, курение;
- системные заболевания (системная красная волчанка, коллагенозы и прочие);
- хронические соматические заболевания (сахарный диабет, сердечно-сосудистая патология и другие);
- заболевания свертывающей системы крови;
- нарушенная экология.
Также к ним относят заболевания, связанные с патологией сосудов, в том числе и сосудов матки.
Симптомы ретрохориальной гематомы
Как правило, данное заболевание является случайной находкой во время прохождения планового УЗИ. Жалоб женщина не предъявляет и чувствует себя удовлетворительно. Но иногда ретрохориальную гематому сопровождают признаки угрозы прерывания беременности.
Как выходит гематома
Основным проявлением являются темно-красные или коричневатые кровянистые выделения из половых путей. Интенсивность их незначительна (от мажущих до умеренных) и зависит от размеров гематомы и срока беременности.
Темно-красные выделения при ретрохориальной гематоме, подтвержденной УЗИ, являются, скорее, благоприятным, нежели опасным признаком. Они свидетельствуют об опорожнении ретрохориальной гематомы.
Опасные выделения при гематоме
Появление ярко-красных выделений считается неблагоприятным симптомом, особенно в совокупности с болями внизу живота. Это говорит либо о нарастании размеров гематомы и усилении угрозы прерывания, либо о том, что гематома свежая, только что образовавшаяся, и она требует немедленного лечения.
Кроме того, женщину беспокоят боли ноющего или тянущего характера, которые локализуются внизу живота или в области поясницы. Обычно болевые ощущения постоянные, но могут возникать и периодически, усиливаясь после физических нагрузок и прочих факторов.
В некоторых случаях ретрохориальная гематома протекает вообще безо всяких кровянистых выделений, и ее наличие устанавливают уже после родов, обнаруживая на плаценте старый участок кровоизлияния.
Рассасывание гематомы длится от 2-х до 4-5-ти недель.
Диагностика
Основным диагностическим методом ретрохориальной гематомы является УЗИ матки и плодного яйца.
При проведении этой процедуры обнаруживаются следующие признаки:
- локальное утолщение маточной стенки, что свидетельствует о повышении маточного тонуса (возможен кратковременный гипертонус при проведении УЗИ с вагинальным датчиком, в таком случае необходимо повторить УЗИ трансабдоминальным датчиком, то есть через переднюю брюшную стенку. Сохраняющийся мышечный тонус свидетельствует об угрозе прерывания беременности);
- изменение формы плодного яйца вследствие давления на него утолщенного участка миометрия (плодное яйцо приобретает ладьевидную или каплевидную форму);
- обнаружение ретрохориальной гематомы, уточнение ее размеров, места локализации и увеличения или уменьшения при повторном обследовании.
Кроме того, необходимы следующие лабораторные анализы:
- общие анализы крови и мочи; (тромбоциты, время кровотечения, фибриноген, протромбин и прочие факторы); на флору;
- биохимический анализ крови;
- обследование на заболевания, передающиеся половым путем;
- исследование гормонов (по показаниям); и доплерометрия плода на поздних сроках беременности.
Лечение ретрохориальной гематомы
Лечение женщин с ретрохориальной гематомой ведет акушер-гинеколог.
В первую очередь, для расслабления мышечного тонуса матки и купирования признаков угрозы прерывания беременности, назначается постельный режим, с приподнятыми ногами, что позволяет нормализовать кровообращение в матке и опорожнить гематому при условии ее локализации в дне матки.
- половая жизнь;
- подъем тяжестей;
- физическая нагрузка.
С этой и не только целью врач предложит пациентке госпитализацию.
Беременной женщине рекомендуется скорректировать диету: исключить продукты, вызывающие газообразование (бобовые, капусту), закрепляющие стул или усиливающие перистальтику кишечника (шоколад, кофе, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и усугубляет угрозу прерывания, увеличивая размеры гематомы.
Обязательно соблюдать психоэмоциональный покой, для этого назначаются седативные средства:
- настойка пустырника, валерианы или пиона;
- новопассит.
Для расслабления маточного тонуса, применяются спазмолитики:
На ранних сроках врач прописывает гормональные препараты и индивидуально (!) подбирает необходимую дозировку и сроки приема:
Для улучшения маточно-плацентарного кровотока назначают:
- витамин Е;
- фолиевую кислоту;
- курантил, актовегин (строго по назначению врача);
С целью остановки или профилактики кровотечения в месте локализации гематомы применяются кровоостанавливающие средства:
Последствия и прогноз
Ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути.
Неблагоприятным прогностическим признаком являются размеры гематомы около 60см 3 , или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Возможные последствия (в порядке уменьшения вероятности):
- самопроизвольный аборт; (несостоявшийся выкидыш);
- хроническая внутриутробная гипоксия плода;
- задержка внутриутробного развития плода.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Ретрохориальная (гравидарная) гематома – это скопление сгустков крови в пространстве между стенкой матки и плодным яйцом, вернее, оболочкой яйца – хорионом, вследствие его отторжения от маточной стенки. Хорион в будущем, после 16-ти недель, преобразуется в плаценту, а значит, он выполняет те же функции, что и последняя. Ретрохориальная гематома возникает в первом триместре беременности.
Как правило, эта патология является следствием угрозы прерывания беременности, но может образовываться в результате разрушений стенок сосудов матки хориональными ворсинками при росте хориона. Получается порочный круг: растущая гематома усугубляет угрозу прерывания беременности, а продолжающаяся угроза стимулирует рост гематомы.
По времени образования выделяют ретрохориальную и ретроплацентарную гематомы, что, в принципе, одно и то же.
По тяжести течения ретрохориальная гематома может быть легкой, средней или тяжелой степени.
Причины образования ретрохориальной гематомы схожи с факторами, вызывающими угрозу прерывания беременности:
- механическое воздействие на матку (травмы, ушибы);
- гормональные нарушения (недостаток прогестерона);
- генетические аномалии плодного яйца (грубые пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- воспалительные и опухолевые заболевания матки (эндометрит, эндометриоз, миома);
- инфекции, передающиеся половым путем;
- профессиональные вредности (шум, вибрация, излучение);
- ранние и поздние токсикозы;
- резкие скачки артериального давления;
- инфантилизм и аномалии половых органов;
- употребление алкоголя и наркотиков, курение;
- системные заболевания (системная красная волчанка, коллагенозы и прочие);
- хронические соматические заболевания (сахарный диабет, сердечно-сосудистая патология и другие);
- заболевания свертывающей системы крови;
- нарушенная экология.
Также к ним относят заболевания, связанные с патологией сосудов, в том числе и сосудов матки.
Как правило, данное заболевание является случайной находкой во время прохождения планового УЗИ. Жалоб женщина не предъявляет и чувствует себя удовлетворительно. Но иногда ретрохориальную гематому сопровождают признаки угрозы прерывания беременности.
Как выходит гематома
Основным проявлением являются темно-красные или коричневатые кровянистые выделения из половых путей. Интенсивность их незначительна (от мажущих до умеренных) и зависит от размеров гематомы и срока беременности.
Темно-красные выделения при ретрохориальной гематоме, подтвержденной УЗИ, являются, скорее, благоприятным, нежели опасным признаком. Они свидетельствуют об опорожнении ретрохориальной гематомы.
Опасные выделения при гематоме
Появление ярко-красных выделений считается неблагоприятным симптомом, особенно в совокупности с болями внизу живота. Это говорит либо о нарастании размеров гематомы и усилении угрозы прерывания, либо о том, что гематома свежая, только что образовавшаяся, и она требует немедленного лечения.
Кроме того, женщину беспокоят боли ноющего или тянущего характера, которые локализуются внизу живота или в области поясницы. Обычно болевые ощущения постоянные, но могут возникать и периодически, усиливаясь после физических нагрузок и прочих факторов.
В некоторых случаях ретрохориальная гематома протекает вообще безо всяких кровянистых выделений, и ее наличие устанавливают уже после родов, обнаруживая на плаценте старый участок кровоизлияния.
а) Терминология:
1. Сокращения:
• Ретрохориальная гематома (РХГ)
2. Синонимы:
• Субхориальная гематома
3. Определения:
• Гематома в субхориальном пространстве, прилегающая к плодному яйцу
• Кровотечение из ветвистого хориона в более поздние сроки в I триместре
б) Лучевая диагностика:
1. Общие сведения:
• Самый четкий диагностический критерий:
о Серповидное скопление жидкости между плодным яйцом и стенкой матки
(Слева) Курсоры установлены для измерения обширной, похожей на объемное образование, округлой РХГ. РХГ в данном случае напоминает миому во время беременности, однако в пользу диагноза гематомы свидетельствуют клинические проявления и отсутствие внутреннего кровотока.
(Справа) При контрольном исследовании через несколько недель субхориальная гематома повторяет контур матки. Она уменьшилась, приобрела форму линзы, стала практически анэхогенной. (Слева) При УЗИ в поперечной плоскости видна гиперэхогенная, недавно возникшая РХГ, напоминающая объемное образование. Плодное яйцо сдавлено гематомой. Во время данного исследования эмбрион был, жив, беременность закончилась рождением здорового ребенка. Округлая гиперэхогенная РХГ представляет собой сгусток крови, который впоследствии сжался и растворился.
(Справа) При ЦДК видна обширная бессосудистая гематома окружающая плодное яйцо. В месте прикрепления видны мелкие сосуды хориона. Удивительно, но эта беременность также закончилась рождением здорового ребенка. (Слева) Данное маленькое плодное яйцо деформировано гипоэхогенной и гиперэхогенной гематомами, вероятно, возникшими в разное время. Внутренняя анатомия плодного яйца нарушена, имеется тонкая гиперэхогенная линия, возможно, соответствующая пустому амниону. Эта беременность закончилась выкидышем.
(Справа) При ТВУЗИ в сагиттальной плоскости видна РХГ, уходящая в слегка расширенный цервикальный канал. Плодное яйцо деформировано и не содержит ни эмбриона, ни желточного мешка. Через несколько часов у пациентки произошел самопроизвольный выкидыш.
2. УЗИ при ретрохориальной гематоме (РХГ):
• Проявления РХГ зависят от давности кровотечения:
о Недавно возникшая гематома гиперэхогенна:
- Имеет такую же эхогенность, как плодное яйцо или ветвистый хорион
о Со временем гематома становится гипоэхогенной/ан-эхогенной:
Скопление жидкости со сложной структурой
Фибрин образует нити, похожие на перегородки
о Большинство РХГ рассасываются, а беременность заканчивается рождением здорового ребенка
• Форма различна:
о Округлая, напоминает объемное образование
о Криволинейная/имеющая форму линзы, повторяющая контур матки
• Признаки, связанные с неблагоприятным прогнозом:
о Обширная гематома:
- >50% окружности плодного яйца, объем >30 см 3
- Деформированное плодное яйцо, нарушение его внутренней анатомии
о Брадикардия: ЧСС эмбриона о Расширение цервикального канала → самопроизвольный выкидыш
• ЦДК может помочь визуализировать РХГ отдельно от плодного яйца
в) Дифференциальная диагностика ретрохориальной гематомы (РХГ):
1. Беременность двойней:
• Второе плодное яйцо может напоминать РХГ
• Показано динамическое наблюдение с целью визуализации в плодном яйце развивающегося желточного мешка/эмбриона
2. Ложное плодное яйцо:
• В настоящее время не рекомендуется использовать этот термин из-за его неточности и некорректности
• Представляет собой кровь, скопившуюся в центре полости матки
• Поищите объемное образование в придатках и гиперэхогенную жидкость в позадиматочном пространстве
3. Хориоамниотическая сепарация:
• Амнион визуализируется отдельно от стенки матки
• Край плаценты остается прикрепленным
(Слева) В данном случае атипичная субхориальная гематома располагается в предплацентарном субхориальном пространстве, около места прикрепления пуповины, имеет границу жидкость-жидкость, разделяющую компоненты гематомы различной плотности. По данным энергетической допплерографии кровоток в гематоме отсутствует. Место прикрепления плаценты к матке без патологических изменений. Гематома имела бессимптомное течение.
(Справа) При ЦДК у другой пациентки с обширной РХГ установлено отсутствие кровотока в гематоме. ЦДК и энергетическая допплерография помогают отличить гематому от плаценты и миометрия. (Слева) При ТАУЗИ в полости матки визуализируются два скопления жидкости, напоминающих по виду беременность двойней. Нижнее заднее скопление представляет собой РХГ.
(Справа) РХГ напоминает деформированное плодное яйцо дихориальной двойни с желточным мешком. При контрольном исследовании РХГ стала практически анэхогенной и приобрела форму линзы. РХГ может напоминать беременность двойней и наоборот. (Слева) В этом случае на фоне беременности дихориальной двойней видна организующаяся гематома, расположенная вдоль задней стенки матки, между двумя плодными яйцами.
(Справа) Позднее у этой же пациентки между оболочками, разделяющими дихориальную диамниотическую двойню, наблюдалось скопление анэхогенной жидкости В Возможно, жидкость представляла собой анэхогенные компоненты крови из застарелой РХГ, которая образовалась на более ранних сроках беременности.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о Кровотечение из участка имплантации ткани трофобласта
2. Стадирование, градация и классификация ретрохориальной гематомы (РХГ):
• Сравнение размеров РХГ и плодного яйца:
о Маленькая РХГ охватывает о Средняя РХГ охватывает 20-50% окружности плодного яйца
о Обширная РХГ охватывает >50% окружности плодного яйца
• Оценка объема РХГ (длина х ширина х глубина/2):
о Объем >30 см 3 связан с 50% частотой выкидыша
о Объем >60 см 3 связан с 93% частотой выкидыша
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Бессимптомное течение (РХГ как случайная находка)
о Угрожающий выкидыш/самопроизвольный выкидыш
о Оперативное вмешательство в анамнезе (процедура биопсии ворсин хориона)
2. Демографические особенности:
• Эпидемиология:
о РХГ встречается у 2% беременных в I триместре
о РХГ выявляется у 20% пациенток с кровотечением из половых путей
о Частота РХГ при беременностях после экстракорпорального оплодотворения (ЭКО) в 2 раза выше
3. Естественное течение и прогноз:
• Хороший прогноз при наличии живого эмбриона и маленькой РХГ:
о >90% беременностей заканчиваются рождением здорового ребенка
• Сомнительный прогноз при обширной РХГ:
о Частота выкидышей достигает 25% даже при визуализации живого эмбриона
о Отслойка >50% плодного яйца/ветвистого хориона характеризуется наибольшей частотой выкидышей
• Плохой прогноз при наличии сопутствующей брадикардии у эмбриона:
о Частота выкидышей - 80%
• Если шейка матки раскрыта, происходит выкидыш:
о Независимо от наличия РХГ
о Клинический диагноз, но можно увидеть и с помощью УЗИ
• Сопутствующие заболевания матери/плода:
о Отслойка плаценты (↑ риска в 2,6-5,7 раза)
о Преждевременные роды (↑ риска в 1,3 раза)
о Повышенный уровень α-фетопротеина в плазме крови матери
4. Лечение ретрохориальной гематомы:
• Наблюдение и поддержка матери
• Контроль через короткие промежутки времени в случае ранней и обширной РХГ:
о Поиск признаков жизнеспособной беременности
о Эхогенность и размеры гематомы должны ↓
• Контрольные измерения роста плода в случае обширной РХГ:
о ↑ риск плацентарной недостаточности
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• Наличие живого эмбриона - самый обнадеживающий признак
• Поищите классические признаки жизнеспособной беременности
• Будьте бдительны, беременность двойней напоминает РХГ и наоборот
ж) Список использованной литературы:
1. Asato К et al: Subchorionic hematoma occurs more frequently in in vitro fertilization pregnancy. Eur J Obstet Gynecol Reprod Biol. 181:41-4, 2014
2. Ozkaya E et al: Significance of subchorionic haemorrhage and pregnancy outcome in threatened miscarriage to predict miscarriage, preterm labour and intrauterine growth restriction. J Obstet Gynaecol. 31(3):210-2, 2011
3. Tuuli MG et al: Perinatal outcomes in women with subchorionic hematoma: a systematic review and meta-analysis. Obstet Gynecol. 117(5): 1205-12, 2011
4. Dighe M et al: Sonography in first trimester bleeding. J Clin Ultrasound. 36(6):352-66, 2008
Редактор: Искандер Милевски. Дата обновления публикации: 13.9.2021
УЗИ при неразвивающейся беременности в первом триместре
а) Определения:
• Беременность считают жизнеспособной, если она может привести к рождению живого ребенка
• Нежизнеспособная беременность - та, которая не может привести к рождению живого ребенка
• МБ неопределенной жизнеспособности:
- Плодное яйцо в полости матки, сердцебиение у эмбриона не выявляется, но при этом отсутствуют точные признаки неразвивающейся беременности по данным ТВУЗИ
б) Лучевая диагностика неразвивающейся беременности в первом триместре:
1. Общие сведения:
• Критерии окончательного диагноза нежизнеспособной беременности в настоящее время основаны на данных ТВУЗИ
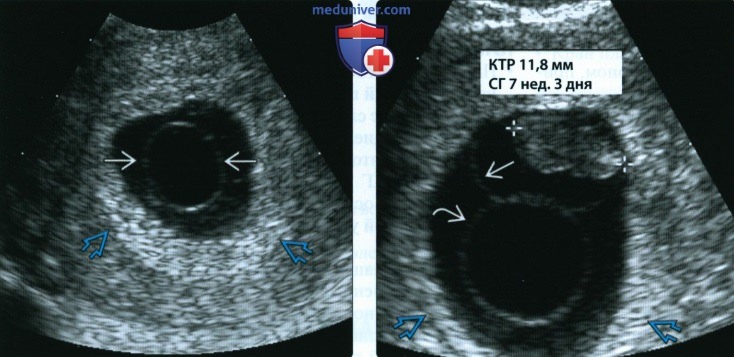
(Слева) Изображение, полученное при ТВУЗИ, демонстрирует признак пустого амниона: амнион виден внутри плодного яйца, а эмбрион отсутствует. Не перепутайте этот признак с плодным яйцом с желточным мешком.
(Справа) При ТВУЗИ визуализируется мертвый эмбрион длиной 11,8 мм (курсоры), окруженный видимым амнионом. Эта картина соответствует признаку расширенного амниона. Желточный мешок имеет увеличенные размеры - его нормальный диаметр
2. УЗИ при неразвивающейся беременности в первом триместре:
• УЗИ в режиме серой шкалы:
о Нежизнеспособная беременность
• СДПЯ >25 мм в отсутствие эмбриона
• КТР >7 мм в отсутствие сердечной деятельности по данным ТВУЗИ:
о Несмотря на существование новых критериев, актуальных для ТВУЗИ, при ТАУЗИ для определения гибели эмбриона можно использовать признак КТР >15 мм в отсутствие сердечной деятельности:
- Отсутствие живого эмбриона через 11 дней после обнаружения плодного яйца с желточным мешком
- Отсутствие живого эмбриона через 14 дней после обнаружения плодного яйца без желточного мешка
- Прекращение сердечной деятельности у эмбриона любого размера
о Признак расширенного амниона:
- Обнаружение амниона, окружающего эмбрион, в отсутствие сердечной деятельности у последнего предполагает гибель эмбриона независимо от величины КТР
о Признак пустого амниона
• Плодное яйцо с видимым амнионом в отсутствие видимого эмбриона:
о Признак желточного протока:
- Эмбрион без сердечной деятельности с видимым желточным мешком, отделенным от эмбриона
о Другие признаки, свидетельствующие о патологической беременности:
- Аномальный контур плодного яйца (например, заостренные края)
- Недостаточная децидуальная реакция
- Низкое расположение плодного яйца в полости матки:
- Будьте внимательны при имплантации в области рубца после кесарева сечения
• ЦДК:
о Слабый сигнал при ЦДК вокруг плодного яйца:
- Для подтверждения диагноза патологической беременности используйте допплерографию
3. Рекомендации по лучевой диагностике:
• Удостоверьтесь, что просканировали всю матку в продольном и поперечном направлениях
• Определяйте СДПЯ как усредненное значение измерений, выполненных в трех плоскостях; не включайте в измерение хорион
• Уточните дату последней менструации/продолжительность цикла/регулярность:
о Когда тест на беременность впервые показал положительный результат
• При возможной нормально протекающей беременности малого срока наблюдайте за ее течением через временные интервалы, соответствующие основным этапам физиологического развития
• Изучите анатомию и стадии развития:
о Структура, напоминающая плодное яйцо, в полости матки = возможная МБ:
- Округлая или овальная форма с большей вероятностью свидетельствуют о нормально протекающей МБ малого срока
- Скопление жидкости в виде контура с заостренными краями с меньшей вероятностью является МБ:
Более вероятно, что это кровь или изменения децидуальной оболочки, связанные с наличием ВМБ
о Плодное яйцо с желточным мешком = установленная МБ
о Двойной пузырь: диск эмбриона между амнионом и желточным мешком:
- По мере развития беременности эмбрион и амнион увеличиваются:
Сначала эмбрион заполняет амниотическую полость
По мере формирования пуповины эмбрион оказывается подвешенным на ней внутри увеличившегося амниотического пузыря
Желточный мешок располагается снаружи полости амниона
В итоге по мере «склеивания» оболочек желточный мешок оказывается сдавленным между амнионом и хорионом
о В норме желточный мешок имеет округлую форму и составляет

в) Дифференциальная диагностика неразвивающейся беременности в первом триместре:
1. Возможная МБ (внутриматочная структура, напоминающая плодное яйцо):
• Признак плодного яйца в децидуальной оболочке и признак двойного децидуального кольца являются классическими при описании развивающегося плодного яйца:
о Признак плодного яйца в децидуальной оболочке
• Округлое гиперэхогенное кольцо, «погруженное» в де-цидуализированный эндометрий:
о Признак двойного децидуального кольца:
Два толстых гиперэхогенных кольца (капсульная и пристеночная децидуальная оболочки) в проекции полости матки
• Не при каждой нормально развивающейся беременности выявляются признаки плодного яйца в децидуальной оболочке и двойного децидуального кольца:
о В настоящее время для общего описания скопления жидкости округлой формы в полости матки предпочтительнее использовать термин «внутриматочная структура, напоминающая плодное яйцо»:
В отсутствие желточного мешка или эмбриона
• В случае ВМБ не рекомендуется пользоваться термином «ложное плодное яйцо»:
о Этот термин ранее использовали для описания скопления жидкости в центре полости матки в отсутствие признаков плодного яйца в децидуальной оболочке и двойного децидуального кольца
о Термин применялся при наличии изменений децидуальной оболочки/компонентов крови на фоне ВМБ
о Характерна угловатая форма с заостренными краями
о Потенциальная возможность неправильного назначения метотрексата при нормально протекающей МБ малого срока
2. МБ неопределенной жизнеспособности:
• Установленная МБ с СДПЯ • Установленная МБ с эмбрионом
3. Беременность неизвестной локализации:
• Положительный тест на беременность в отсутствие признаков МБ или ВМБ при ТВУЗИ:
о Возможны нормально протекающая МБ малого срока, ВМБ или неразвивающаяся беременность
о Для постановки окончательного диагноза необходимы лабораторный анализ и повторное УЗИ
4. Остатки ткани плаценты и/или плода в матке после родов, прерывания беременности или выкидыша:
• Неструктурированная ткань в полости матки
• Диагноз наиболее вероятен, если ткань гиперэхогенна и при использовании ЦДК в ней определяется кровоток
• Сгусток крови в матке обычно гипоэхогенный, без кровотока
5. Трофобластическая болезнь:
• Классический пузырный занос во II триместре имеет вид «швейцарского сыра»
• Ранее в I триместре можно увидеть только бесформенную ткань или плодное яйцо аномальной формы
• Можно обнаружить сопутствующие текалютеиновые кисты
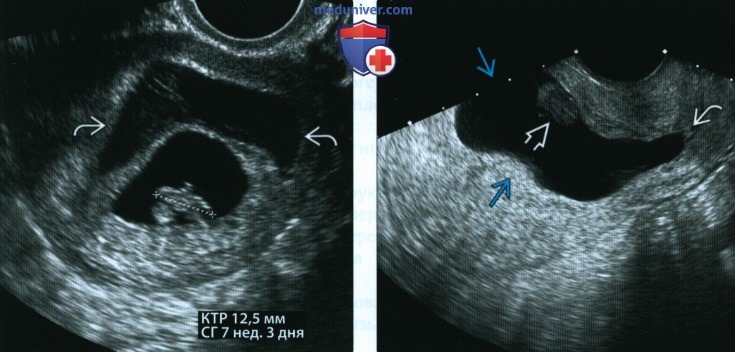
(Слева) При ТВУЗИ виден эмбрион длиной 12,5 мм (курсоры). Видимая сердечная деятельность не выявляется. Обратите внимание на обширную гематому вокруг плодного яйца у этой пациентки, предъявляющей жалобы на боль внизу живота и кровотечение из половых путей.
(Справа) При ТВУЗИ визуализируется большое деформированное плодное яйцо и расширение цервикального канала. У эмбриона длиной 11 мм отсутствовала сердечная деятельность. В данном случае имеет место установленная неразвивающаяся беременность. СГ- срок гестации.
г) Патологические особенности. Общие сведения:
• Этиология:
о Нарушение имплантации, либо нарушение развития эмбриона, либо ранняя гибель эмбриона
о 60% самопроизвольных выкидышей на сроке
д) Клинические особенности неразвивающейся беременности в первом триместре:
1. Клиническая картина:
• Может быть бессимптомной
• Кровотечение из половых путей, боль, схваткообразные ощущения свидетельствуют об угрозе самопроизвольного выкидыша
3. Лечение:
• В большинстве случаев заканчивается спонтанным выкидышем в отсутствие какого-либо лечения
• Мизопростол интравагинально → успешная эвакуация содержимого полости матки у большинства пациенток:
о Многие пациентки предпочитают радикальное лечение, а не выжидательную тактику
о В некоторых случаях необходимо выскабливание полости матки, но в целом предполагают снижение случаев необходимости хирургического лечения на 50%
• Вакуум-аспирация:
о Небольшой сопутствующий риск сильного кровотечения, перфорации матки, формирования синехий
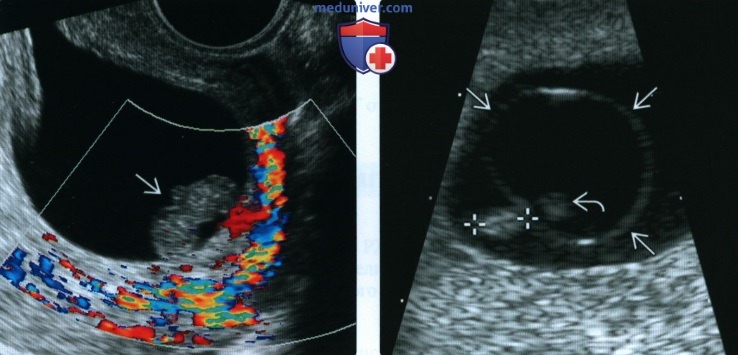
(Слева) При ЦДК видно отсутствие движений в области сердца у эмбриона размером 13 мм.
(Справа) Изображение, полученное при ТВУЗИ, демонстрирует признак расширенного амниона с мертвым эмбрионом и спавшимся желточным мешком (курсоры). По законам эмбриогенеза, если амнион развивается настолько, что его можно заметить вокруг эмбриона, у последнего должна наблюдаться сердечная деятельность. Спавшийся желточный мешок был по ошибке включен в КТР. Помните, эмбрион расположен внутри амниона, желточный мешок - снаружи.
е) Особенности диагностики:
1. Важно знать:
• Аномалии часто встречаются на ранних сроках беременности
• Диагноз неразвивающейся беременности зависит от знания основных этапов развития нормальной беременности на ранних стадиях
2. Признаки, учитываемые при интерпретации результатов:
• Прежде всего, не навреди:
о При наличии сомнений в жизнеспособности ждите и наблюдайте
3. Информация, отражаемая в заключении:
• Положительный тест на беременность и наличие округлого скопления жидкости в полости матки, по данным статистики, наиболее вероятно свидетельствует о МБ:
о Возможная МБ при отсутствии желточного мешка или эмбриона
о Установленная МБ при наличии желточного мешка или эмбриона
• Использование определения «неразвивающаяся беременность в I триместре» упрощает терминологию:
о Не используйте некорректные термины, такие как, например, «анэмбриональная беременность» (погибшее плодное яйцо), «несостоявшийся выкидыш» (замершая беременность)
• «МБ живым плодом» - более точный термин, чем «жизнеспособная МБ», поскольку плод сроком • Признаки пустого амниона, расширенного амниона, желточного протока описаны в рецензируемой литературе, но не включены в положение Согласительной комиссии по диагностическим критериям неразвивающейся беременности на ранних сроках I триместра от 2013 г.
Видео УЗИ скрининг плода в 12 недель (первом триместре)
Редактор: Искандер Милевски. Дата обновления публикации: 13.9.2021
Читайте также:

