Гематома акушерской хирургической раны что это
Обновлено: 19.04.2024
Гематомы родовых путей. Выворот матки как причина кровотечения.
Повреждение тканей родовых путей с образованием гематомы может возникать в любом месте, от вульвы до верхних отделов влагалища. Хотя гематомы чаще возникают в области наружных половых органов и нижней части влагалища, гематомы менее доступной верхней части влагалища протекают тяжелее. Гематома может формироваться в области эпизиотомной раны или травмы промежности.
Возможно возникновение гематомы и без повреждения слизистой оболочки влагалища, когда подслизистый слой травмируется предлежащей частью плода или щипцами без нарушения целостности слизистой.
Гематома наружных половых органов или влагалища характеризуется выраженным болевым синдромом с наличием или отсутствием симптомов шока. Гематому до 5 см в диаметре и без тенденции к увеличению можно вести выжидательно, повторно определяя ее величину и контролируя жизненные показатели и диурез пациентки. Можно местно прикладывать пузырь со льдом.
Если диаметр гематомы превышает 5 см или она увеличивается, — требуется хирургическое вмешательство. Если гематома образовалась в месте ушитой эпизиотомной раны, — необходимо распустить швы, обнаружить и лигировать источник кровотечения, затем наложить швы повторно. Гематому любой другой локализации следует вскрыть, дренировать, по возможности обнаружить источник кровотечения, наложить на него гемостатические швы. Для предупреждения повторного скопления крови в ложе гематомы можно установить дренаж и затампонировать влагалище.

Фактически любая врожденная или приобретенная патология свертывания крови может привести к послеродовому кровотечению. Отслойка плаценты, эмболия околоплодными водами, тяжелая преэклампсия являются акушерскими состояниями, ведущими к развитию диссеминированного внутрисосудистого свертывания крови (ДВС). Целью терапии коагулопатии является коррекция дефекта коагуляции. При обследовании пациентки с послеродовым кровотечением необходимо обращать внимание на свертываемость крови, вытекающей из половых путей.
Следует помнить, что массивное кровотечение само может стать причиной коагулопатии.
Эмболия околоплодными водами — это редкое, внезапное и часто смертельное акушерское осложнение, вызванное попаданием околоплодных вод в сосудистое русло. Заболевание приводит к тяжелому кардиореспираторному коллапсу и, как правило, к коагулопатии. Лечение направлено на поддержание функции сердечно-сосудистой и свертывающей систем.
Выворот матки — редкое осложнение, когда матка буквально выворачивается наружу своей внутренней поверхностью. При этом дно матки выходит через шейку во влагалище или даже наружу, за пределы вульвы. Кровотечение в данном случае отличается обильностью и внезапностью. Лечения заключается во вправлении матки, для чего ее следует предварительно расслабить, используя общее обезболивание (например, галотаном) или другие препараты с утерорелаксирующими свойствами (например, тербуталин). Если выполнить вправление матки не удается, требуется хирургическое вмешательство с возможным удалением матки.
После обнаружения избыточной кровопотери следует быстро оценить ситуацию. Поскольку чаще всего причиной послеродового кровотечения является атония матки, необходимо срочно определить ее состояние. Для этого проводится трансабдоминальная пальпация (обнаружение мягкой, дряблой, атоничной матки). При атонии матки следует увеличить скорость инфузии окситоцина, а затем, если кровотечение продолжается, дополнительно ввести метергин или простагландины.
Для правильной оценки ситуации следует ответить на ряд вопросов:
• Родился ли послед самостоятельно и целиком?
• Применялись ли во время родов щипцы или другие инструменты?
• Каковы размеры ребенка и не были ли роды трудными или стремительными?
• Производился ли осмотр влагалища и шейки матки для обнаружения разрывов?
• Сворачивается ли выделяющаяся из влагалища кровь? При окончательном установлении диагноза послеродового кровотечения начинают проводить комплекс мероприятий, как при кровотечении любой этиологии. Для этого необходимо: установить большой катетер в одной из центральных вен; начать инфузию кристаллоидных растворов; произвести определение групповой принадлежности и совместимости донорской крови или ее компонентов и произвести трансфузию (по показаниям); периодически определять показатели коагулограммы и гематокрита; контролировать диурез.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ретрохориальная гематома – это патологическое состояние раннего срока гестации, характеризующееся скоплением крови между внешней оболочкой бластоцисты и эндометрием, отслойкой хориональной пластинки от децидуальной оболочки. Проявляется кровянистыми выделениями из влагалища, схваткообразной болью внизу живота, иногда протекает бессимптомно и обнаруживается случайно во время планового инструментального исследования. Диагностируется на основании анализа жалоб беременной, результатов клинического осмотра и ультрасонографии. Лечение консервативное – покой, лекарственные препараты.
МКБ-10
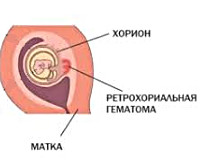
Общие сведения
Ретрохориальная гематома – скопление крови в ретрохориальном пространстве, сопровождающееся частичным отторжением плодного яйца. Если ранее гематому считали предиктором грядущей плацентарной недостаточности, в современном акушерстве нарастает тенденция относить её к первичному проявлению данной патологии. Кровоизлияние возникает в первом триместре беременности на пятой-одиннадцатой неделе. Частота встречаемости составляет 1,3-3%, с гематомой связано 18% случаев кровотечения на ранних сроках гестации. Субхориальные гематомы даже при адекватном лечении нередко приводят к спонтанному аборту, а при прогрессировании беременности значительно повышают вероятность развития акушерских и перинатальных осложнений.

Причины
Причины возникновения ретрохориальных гематом до настоящего времени точно не изучены. Кровоизлияние между оболочками является следствием поверхностной инвазии трофобласта. Такое состояние чаще всего обусловлено неадекватной готовностью к имплантации эндометрия и бластоцисты ввиду изменения количества и качества гормонов, продуцируемых яичниками, поражения рецепторного аппарата эндометрия и нарушения иммунной регуляции.
Считается, что ведущим этиологическим фактором является недостаточность лютеиновой фазы и связанный со сниженной продукцией прогестерона иммунный конфликт матери и эмбриона. Это объясняет наибольшую частоту встречаемости патологии при беременностях, развившихся после овариальной стимуляции (при экстракорпоральном оплодотворении, у женщин с гиперандрогенией), сопровождающихся недостаточностью жёлтого тела. К другим причинам формирования ретрохориальных гематом относятся:
- Инфекции. Возникновение внутриматочной гематомы на раннем сроке нередко связано с хроническим аутоиммунным эндометритом, пусковым фактором которого становится инфекция. Вероятность ретрохориальных кровоизлияний увеличивается при бактериальном вагинозе, являющемся источником неспецифической инфекции, и вирусном поражении. Контаминация вирусом (герпеса, Коксаки, прочих энтеровирусов, цитомегаловируса) клеток цитотрофобласта делает их мишенью иммунной атаки организма.
- Акушерский анамнез. У женщин, ранее перенёсших операцию кесарева сечения, иные хирургические вмешательства на матке или неоднократные выскабливания эндометрия, риск повышен ввиду возможного попадания инфекционного агента в полость матки и структурных повреждений, вследствие которых нарушается процесс формирования эндометрия, уменьшается количество прогестиновых рецепторов, что негативно влияет на модуляцию клеточного иммунного ответа. В группе риска также находятся пациентки с привычным невынашиванием беременности.
- Другие маточные факторы. К неполноценной предгравидарной трансформации эпителия могут приводить аномалии развития матки. Вероятность возникновения патологии увеличивается при миомах (преимущественно – субмукозных узлах).
- Гемодинамические и гемореологические нарушения. Факторами риска являются артериальная гипертензия у матери, врождённые нарушения свёртывания крови, проявляющиеся тромбофилией, хронический ДВС-синдром. Эти патологические изменения потенцируют снижение продукции гормонов и синтеза иных белков формирующейся плацентой.
- Специфические иммунные состояния. Отмечается преобладание клеточного (Th-1 типа) иммунного ответа, маркёрами которого могут быть псориаз, контактный дерматит, органоспецифические иммунные поражения и привычное невынашивание. Одной из причин развития гематомы с отслойкой хориона считается близкая гистологическая совместимость супругов.
На вероятность возникновения патологии влияют соматические заболевания (сахарный диабет, болезни щитовидной железы и печени), бытовые и производственные факторы (загрязнение атмосферы, воздействие низких или высоких температур, сильного шума, пониженное или несбалансированное питание, гиповитаминозы), возраст матери (менее восемнадцати, более тридцати лет), хорионбиопсия, травмы. Чаще повреждение сосудов провоцирует тупая травма живота, длительное воздействие вибрации.
Патогенез
Патогенез ретрохориальной гематомы до сих пор неизвестен. Если ранее считалось, что гематома является следствием отслойки яйца и ампутации сосудов, в настоящее время понятие причинно-следственной связи радикально изменилось. Предполагается, что патология связана с неполноценностью гестационной перестройки спиральных артерий матки, вследствие которой в межворсинчатом пространстве устанавливается ранний постоянный кровоток.
Во время первой волны (на пятой-седьмой неделе гестации) инвазии цитотрофобласт внедряется в спиральные артерии эндометрия, процесс сопровождается секрецией ферментов, разрушающих соединительнотканные и мышечные структуры стенок сосудов с их последующим замещением фибриноидной массой. В результате диаметр артерий значительно увеличивается, способность к сокращению утрачивается, в их устьях четырёхкратно снижается давление крови. Эти изменения необходимы для нормального плацентогенеза, поддержания полноценного жизнеобеспечения плода. Цитотрофобласт образует внутреннюю выстилку артерий, полностью перекрывая просвет 20-50% сосудов и не допуская контакта межворсинчатого пространства с материнской кровью на первом этапе формирования плаценты.
При неполной перестройке артерий мышечно-эластиновые волокна стенок замещаются фибрином лишь частично, давление в них повышено, цитотрофобластические «пробки», перекрывающие сосуды, неполноценны, в результате чего маточно-плацентарный кровоток начинается преждевременно. Ввиду слабой васкуляризации ворсины хориона в этот период не готовы к приёму артериальной крови, богатой кислородом и свободными радикалами, чем обусловлено их повреждение и образование гематомы, отслаивающей хориальную пластинку.
При поступлении небольшого объёма крови, слабом поражении ткани гематома со временем разрешается, продолжается развитие плаценты и эмбриона. Нарастание кровотечения из спиральных артерий приводит к росту образования, дальнейшей отслойке хориона, значительному повреждению синцитиотрофобласта вследствие оксидативного стресса, гибели эмбриона, самопроизвольному аборту.
Классификация
С учетом размеров, определенных в ходе ультразвукового исследования, гематомы классифицируют как маленькие (занимающие до 20% маточной площади плодного яйца), средние (20-50%), крупные (свыше 50%). По расположению выделяют корпоральные (находящиеся в области стенок, дна матки) и супрацервикальные (над внутренним зевом матки) образования. Мелкие, а также супрацервикальные гематомы имеют более благоприятный исход – маленький объём не влечёт масштабной отслойки, а расположение вблизи с цервикальным каналом способствует быстрому опорожнению и регрессу. Ранние кровоизлияния формируются на 5-7 неделе гестации, поздние – на восьмой-одиннадцатой. Гематомы также различают по стадиям развития:
- Неорганизованные. «Свежие» гематомы, возникшие сразу после кровоизлияния, представляют собой полость, заполненную жидкой кровью. Через 12 часов после кровотечения начинается процесс организации, сопровождающийся образованием и оседанием сгустков. В случае продолжения кровотечения, отсутствия оттока содержимого гематома увеличивается в размерах, отделяя плодное яйцо от матки.
- Организованные. Организация гематомы свидетельствует о прекращении кровотечения. Организованная гематома состоит из соединительной ткани и постепенно уменьшается. Полное исчезновение у 70% беременных наблюдается через 1-2 месяца, у 30% гематомы могут сохраняться до родов.
Симптомы ретрохориальной гематомы
Патология в 16-30% случаев протекает бессимптомно. У остальных больных наблюдаются мажущие кровянистые выделения из половых путей, отделение кровяных сгустков или кровотечение. Скудные коричнево-бежевые выделения свидетельствуют об организации гематомы. Частым симптомом считаются схваткообразные боли внизу живота. Болевым синдромом обычно сопровождается корпоральные гематомы, кровянистыми выделениями – супрацервикальные. Общее самочувствие остаётся без изменений. Выделение алой свежей крови из влагалища, усиление боли и ухудшение самочувствия нередко являются признаками начинающегося аборта – состояния, требующего срочной госпитализации.
Осложнения
Наиболее неблагоприятными исходами патологии являются спонтанный аборт (в 9-18% случаев) и замершая беременность (1-2%). Гематома, особенно крупная, сопровождающаяся кровянистыми выделениями, нередко становится предвестником будущих осложнений. Ретрохориальная гематома повышает риск преждевременных родов в 3,5 раза на 22-27 неделе гестации и в два раза после 28 недели. Вероятность отслойки плаценты увеличивается в 2-2,5 раза, преэклампсии – в 4. Также существуют риски для плода – у младенцев матерей, перенёсших гематому в начале беременности, в 2,6 раза чаще наблюдается задержка внутриутробного развития, дистресс-синдром.
Диагностика
Диагностические мероприятия проводятся акушером-гинекологом. Внутриматочная гематома дифференцируется с угрозой выкидыша, вызванной другими причинами, внематочной беременностью, пузырным заносом, опухолями шейки и тела матки. Важным этапом является выяснение причины развития патологии. Диагноз устанавливается на основании данных следующих исследований:
- Клинический осмотр. По результатам опроса больной и общего осмотра врач диагностирует беременность (если пациентка ранее не была поставлена на учёт), а по субъективным признакам может заподозрить гематому. При гинекологическом исследовании по состоянию шейки матки и интенсивности кровотечения (если таковое имеет место) устанавливается стадия возможного аборта.
- Ультрасонография. Гематома определяется в ходе УЗИ матки как серповидное гипо- или анэхогенное образование, занимающее часть окружности плодного яйца. Для выбора тактики лечения оценивается жизнеспособность эмбриона по наличию сердцебиения. Эхография имеет прогностическую ценность: неблагоприятными факторами самопроизвольного аборта являются крупный размер гематомы, её корпоральное расположение, прогрессирующее повышение сосудистого сопротивления в хориальной ткани и спиральных артериях, признаки задержки развития эмбриона, нарушение его сердечной деятельности.
Определение причины кровоизлияния затруднено. С этой целью осуществляют бактериальное исследование влагалищного мазка, диагностические гормональные тесты (уровень эстрогенов и прогестинов, хорионического гонадотропина, плацентарного лактогена, трофобластного гормона) ПЦР-анализ на вирусные инфекции, коагулограмму, анализ на антитела к хорионическому гонадотропину и фосфолипидам, типирование генов HLA II класса. Назначают консультации иммунолога, гематолога и медицинского генетика. Тем не менее, уточнить этиологию удаётся далеко не всегда.
Лечение ретрохориальной гематомы
Лечение консервативное, проводится амбулаторно или в условиях стационара (при кровотечении) акушером-гинекологом. Если эмбрион жизнеспособен, терапия направлена на сохранение и пролонгирование гестации, в случае его гибели производится искусственное прерывание беременности. Отслойка хориона расценивается как угрожающий аборт. Для предотвращения дальнейшего отделения и изгнания плодного яйца назначается покой (в том числе половой), этиотропное лечение:
- Гемостатическая терапия. Для купирования кровотечения применяется транексамовая кислота, средство, обладающее как кровоостанавливающим, так и противовоспалительным действием, использование которого не приводит к выраженным изменениям в системе гемостаза.
- Гормональная терапия. Натуральный микронизированный прогестерон действует сразу в нескольких направлениях, обеспечивая иммуномодулирующий и противовоспалительный эффекты, снижая тонус матки. Кроме того, препарат эффективно предотвращает дальнейшее излитие крови после гемостаза.
Симптоматическое лечение включает энзимотерапию для ускорения резорбции гематомы. Для снижения тонуса матки назначаются седативные препараты, спазмолитики и физиотерапия (электрорелаксация матки, электрофорез магния, иглорефлексотерапия). Особое внимание уделяется борьбе с запорами. Патогенетическое лечение зависит от причин, вызвавших патологию (например, при верифицированной иммунной тромбофилии вводят антиагреганты и глюкокортикоиды).
Прогноз и профилактика
Прогноз сохранения и успешного завершения беременности при ретрохориальной гематоме во многом зависит от возможности выявления и устранения причин патологии, своевременного начала лечения. Важнейшим аспектом первичной профилактики является прегравидарная подготовка – комплексное обследование супругов и коррекция выявленных нарушений за несколько месяцев до планируемой беременности. К другим мероприятиям относится избегание искусственных абортов, бытовых и профессиональных вредностей, полноценное сбалансированное питание и потребление витаминов, рациональный режим труда и отдыха. Вторичная профилактика заключается в постоянном акушерском мониторинге.
1. Ретрохориальная гематома. Вопросы этиопатогенеза, диагностики и терапии/ Ковалева Ю.В.// Журнал акушерства и женских болезней – 2013 – №4.
2. О роли отдельных продуцентов ворсин плаценты в патогенезе ретрохориальной гематомы при неразвивающейся беременности/ Груздев С.А., Милованов А.П., Калашников А.С., Хайруллин Р.М.// Фундаментальные исследования – 2013 – №7.
3. Морфологические особенности гестационной перестройки спиральных артерий в первом триместре беременности при незрелости плаценты/ Гриневич В.Н.// Фундаментальные исследования – 2011 – №5.
Родовая травма – собирательное понятие, включающее различные повреждения тканей и органов роженицы или новорожденного, вызванные действием родовых сил. Среди родовых травм матери встречаются гематомы, разрывы вульвы, промежности и влагалища, повреждения матки, образование мочеполовых и кишечно-половых свищей, деформации тазовых костей. Многие из родовых травм могут носить угрожающий для жизни характер. Диагностика родовых травм производится на основе наружного осмотра, гинекологического исследования, инструментальных методов. Лечение родовых травм матери, как правило, требует экстренного оперативного пособия и привлечения узких специалистов (урологов, проктологов, травматологов).
МКБ-10
Общие сведения
Роды являются сложным испытанием для рождающегося плода и матери. Поэтому после появления ребенка специалисты нередко констатируют наличие различных родовых травм и послеродовых нарушений у роженицы и новорожденного. В акушерстве и гинекологии различают материнский и детский родовой травматизм. К родовым травмам новорожденного относятся различные по характеру и выраженности повреждения периферической и центральной нервной системы, травмы костей и мягких тканей, внутренних органов. В рамках данного обзора будут рассмотрены основные родовые травмы, встречающиеся у женщин.
Значительное растяжение родовых путей матери в процессе родового акта нередко приводит к их повреждению. Эти повреждения – родовые травмы, могут иметь поверхностный, негрубый характер (например, ссадины, трещины) и самостоятельно заживать в раннем послеродовом периоде, так и оставаясь нераспознанными. В некоторых случаях родовые травмы бывают столь значительными, что могут приводить к серьезным послеродовым осложнениям, инвалидности и даже гибели женщины. Среди родовых травм матери встречаются гематомы; разрывы вульвы, промежности, влагалища, тела и шейки матки; выворот матки; растяжения и разрывы сочленений таза; урогенитальные и кишечно-генитальные свищи.
Общие причины родовых травм матери
Многообразие вариантов родовых травм матери может вызываться различными механическими и гистопатическими причинами. К механическим факторам возникновения родовых травм относятся бурная или дискоординированная родовая деятельность, оказание оперативных пособий в родах (наложение щипцов, проведение вакуум-экстракции плода, ручного отделения последа, плодоразрушающих операций), чрезмерная родостимуляция, нерациональное ведение потужного периода, неадекватная защита промежности и т. д. Способствовать родовым травмам может переношенная беременность, поперечное положение плода, тазовое предлежание плода, преждевременные роды, узкий таз, многоводие, многоплодие, предлежание плаценты.
Гистопатические причины родовых травм обусловлены отягощенным акушерско-гинекологическим анамнезом роженицы. Так, причинами родовых повреждений матки могут служить оперативные вмешательства в прошлом (кесарево сечение, метропластика, консервативная миомэктомия, полная или частичная перфорация матки при аборте и др.), которые приводят к образованию рубца на матке и, как следствие, неполноценной сократительной способности миометрия в родах.
Вероятность возникновения травм родовых путей возрастает при наличии анатомических дефектов гениталий (внутриматочной перегородки, гипоплазии матки, двурогой матки), ригидности шейки матки у поздно первородящих, гиперантефлексии матки. Также родовые травмы могут быть обусловлены цервицитами, аденомиозом, эндометритами, кольпитами, пузырным заносом и хорионэпителиомой. В этиопатогенезе родовой травмы чаще присутствуют несколько отягощающих факторов.
Родовые травмы вульвы и влагалища
Гематомы вульвы и влагалища
Гематомы вульвы и влагалища обусловлены растяжением и разрывом сосудов в толще мягких тканей при неповрежденных покровах. При этом кровь, изливающаяся из поврежденного сосуда, скапливается в клетчатке и под слизистой, образуя гематому.
При родовых травмах мягких тканей в области вульвы и влагалища появляется опухоль сине-багрового цвета, размер которой может достигать головки новорожденного. Гематомы вызывают чувство дискомфорта (распирания, давления), болезненность. Большие прогрессирующие гематомы распространяются на клетчатку малого таза и могут сопровождаться развитием геморрагического шока. Мелкие кровоизлияния обычно самостоятельно рассасываются; при крупных гематомах возможно их нагноение. Распознавание родовых травм мягких тканей происходит при наружном осмотре и гинекологическом исследовании.
Хирургическая тактика показана в отношении крупных (диаметром более 4-5 см) и прогрессирующих гематом. При этом ткани над гематомой вскрывают, удаляют скопившуюся кровь, выделяют и перевязывают кровоточащий сосуд, рану зашивают наглухо. При инфицированной гематоме ушивание раны не производится. При прогрессирующей гематоме иногда требуется чревосечение.
Разрывы вульвы и влагалища
Родовые травмы вульвы и влагалища наиболее часто встречаются у первородящих. Легкие трещины и надрывы обычно протекают бессимптомно и не требуют вмешательства. Разрывы в области клитора, уретры, влагалища сопровождаются образованием гематом, массивным кровотечением, геморрагическим шоком.
Родовые травмы влагалища могут носить самопроизвольный и насильственный характер. В последнем случае причинами родовых травм служат различные акушерские операции. Разрывы влагалища могут происходить в его верхних, средних или нижних отделах; носить поверхностных или глубокий характер, достигая клетчатки малого таза и брюшной полости.
Родовые травмы тканей вульвы выявляются при осмотре. Для исключения внутренних разрывов необходим осмотр стенок влагалища с помощью зеркал.
Лечение родовых травм вульвы и влагалища исключительно хирургическое. После катетеризации мочевого пузыря металлическим катетером производят ушивание разрывов кетгутовыми швами. В постоперационном периоде назначается противомикробная терапия и влагалищные ванночки с антисептиками. Нераспознанные разрывы влагалища могут заживать неосложненно или инфицироваться. Глубокие разрывы впоследствии могут приводить к вторичной атрезии влагалища, диктуя необходимость выполнения вагинопластики.
Родовые травмы промежности
К родовым травмам промежности относятся насильственные или самопроизвольные разрывы кожи, клетчатки и мышечно-фасцильных тканей тазового дна. Родовые травмы промежности встречаются у 7-15% рожениц, причем значительно чаще у первородящих. Разрывы промежности часто сочетаются с родовыми травмами влагалища.
Об угрозе родовой травмы промежности свидетельствуют выпячивание и цианоз тканей тазового дна, отечность и блеск тканей, трещины. При наличии угрозы родовой травмы промежности прибегают к срединному рассечению тканей – перинеотомии или боковому разрезу – эпизиотомии с последующим ушиванием.
Симптомы разрыва промежности
В зависимости от глубины родовой травмы выделяют 3 степени разрывов промежности.
При разрыве промежности I степени нарушается целостность кожи и подкожной клетчатки в области задней спайки. II степень разрыва промежности характеризуется дополнительными травмами мышц тазового дна (в т. ч., мышцы, поднимающей задний проход), задней или боковых стенок влагалища. При родовой травме промежности III степени к вышеперечисленным повреждениям присоединяется разрыв наружного сфинктера, а иногда и стенок прямой кишки.
Родовые травмы промежности проявляются нарушением целостности тканей и кровотечением.
Диагностика и лечение разрывов промежности
Родовые травмы промежности распознаются после рождения плаценты. Для этого акушер-гинеколог разводит половую щель, осматривает стенки влагалища и шейку матки. Чаще повреждение промежности в родах происходит не по срединной линии, а экстрамедиально, однако встречается и центральный разрыв между задней спайкой и мышцей, поднимающей задний проход.
Восстановление целостности тканей промежности производится путем ушивания под местной инфильтрационной или общей анестезией. Отдельные кетгутовые швы накладываются на поврежденные стенки влагалища и прямой кишки, мышцы тазового дна, подкожную клетчатку и кожу промежности. В послеродовом периоде производится обработка швов, тщательный туалет раны после каждой дефекации и мочеиспускания, профилактика запоров.
Родовые травмы матки
Разрывы матки
Разрыв матки относится к тяжелейшим родовым травмам и встречается в 0,015%-0,1% от общего количества родов. При разрыве матки происходит нарушение целостности стенок ее тела. Летальность женщин при родовой травме матки от шока, анемии и септических осложнений достигает 3-4%. У многих женщин, перенесших разрыв матки, в дальнейшем развивается гипоксическая энцефалопатия. Гибель плода при разрывах матки близка к 100%.
Классификация разрывов матки
Различают разрывы матки, произошедшие в процессе беременности и в течение родов. По патогенетическим признакам родовой травмы выделяют самопроизвольные (механические, гистопатические и механическо-гистопатичесике) и насильственные (травматические, смешанные) разрывы матки. По клинике родовой травмы разрывы матки могут носить угрожающий, начавшийся, совершившийся характер.
По степени повреждения стенок матки родовая травма может иметь форму трещины, неполного разрыва и полного разрыва, проникающего в брюшную полость. По локализации различают разрыв дна матки, ее тела, нижнего сегмента, а также полный отрыв матки от влагалищных сводов (кольпопорексис) при поперечном положении плода.
Симптомы разрыва матки
Клиника родовой травмы матки зависит от причин, стадии, степени, локализации разрыва. Тяжесть проявлений и последствия во многом обусловлены сопутствующим фоном – при наличии соматических заболеваний роженицы, гестозов, физического и психического истощения, инфекции и пр. в организме быстро развиваются необратимые изменения.
Для угрожающего разрыва матки типична чрезмерная родовая деятельность с болезненными сильными схватками, деформация матки в виде песочных часов, развитие отека шейки матки, влагалища и вульвы, затруднение мочеиспускания, беспокойство роженицы. При начавшемся разрыве матки в перечисленные симптомы дополняются судорожными схватками, появлением сукровичных или кровяных выделений из влагалища, гематурии.
При свершившемся разрыве матки после резкой боли и жжения в животе прекращается родовая активность, роженица затихает, становится угнетенной, апатичной. Вследствие развития геморрагического и болевого шока быстро нарастают бледность кожи, гипотония, тахикардия, появляется холодный пот, тошнота и рвота. После разрыва матки части плода частично или полностью пальпируются в брюшной полости, сердцебиение плода отсутствует. Наружное кровотечение при данной родовой травме может быть значительным или скудным в зависимости от размеров и локализации разрыва матки.
Неотложная помощь при разрывах матки
При угрозе разрыва матки необходимо немедленное прекращение родовой деятельности и завершение родов оперативным путем – кесаревым сечением или плодоразрушающей операцией. При начавшемся или свершившемся разрыве матки выполняется чревосечение, извлечение плода и последа, удаление околоплодных вод и крови, производится гемостаз. Объем вмешательства при данных родовых травмах – от надвлагалищной ампутации до гистерэктомии. Ушивание матки возможно у молодых пациенток при недавних и небольших разрывах линейного характера, отсутствии инфекции.
Одновременно необходимо проведение адекватного восполнения кровопотери, противошоковой инфузионно-трансфузионной терапии, коррекции гемокоагуляции. Если родовые травмы матки не были распознаны, может развиться кровотечение или перитонит, а также наступить гибель родильницы. При инфекционных осложнениях предпринимается лапаротомия, удаление матки с придатками (пангистерэктомия), дренирование брюшной полости, массивная антибактериальная терапия.
Разрывы шейки матки
Данный тип родовой травмы встречается по данным различных авторов у 3-60% рожениц. Разрывы шейки матки (насильственные или самопроизвольные) по глубине повреждения делятся на 3 степени: I – дефект не более 2 см; II - дефект более 2 см, но не доходящий до влагалищных сводов; III – дефект, доходящий до сводов и переходящий на них. Разрывы шейки матки обычно локализуются в боковых отделах, чаще слева.
Симптомы разрывов шейки матки
Родовые травмы шейки матки проявляются послеродовым кровотечением из влагалища после рождения последа и сокращения матки. Кровь, вытекающая из половых путей, имеет алый цвет, выделяется непрерывной струей или в виде большого количества сгустков при отсутствии наружных повреждений родовых путей. Иногда кровотечение бывает незначительным или совсем отсутствует. При повреждении ветвей маточных артерий наблюдается массивное излитие крови или образование гематом в парацервикальной клетчатке, клиника геморрагического шока.
Если разрывы шейки матки остаются нераспознанными, в дальнейшем это может привести к развитию послеродовой язвы, параметрита, пельвиоперитонита, самопроизвольным абортам, дисплазии шейки матки.
Диагностика и лечение разрывов шейки матки
Для распознавания родовых травм шейки матки всем родильницам необходимо проведение осмотра с помощью зеркал сразу после завершения родов, а также через 6-48 часов после уменьшения отека и растяжения тканей.
Обнаруженные разрывы шейки матки подлежат ушиванию сразу же или отсроченно, не позднее 2-х суток после родов. Швы на разрывы шейки накладывают через все слои тканей, начиная от верхнего угла дефекта в направлении наружного зева. Ввиду неблагоприятных условий (наличия лохий, отека, размозжения тканей) родовые травмы шейки матки нередко заживают вторичным натяжением.
Прочие родовые травмы
Выворот матки
Развитие острого выворота матки бывает обусловлено неправильным ведением последового периода, слабостью маточных связок, атонией матки. Различают частичный и полный выворот матки. Данная родовая травма протекает с явлениями болевого шока.
Лечение выворота матки состоит в проведении противошоковых мероприятий и вправлении матки на ее анатомическое место в условиях общего наркоза.
Растяжение и разрывы тазовых сочленений
Данные родовые травмы развиваются при чрезмерном размягчении сочленений таза (симфизиопатии, симфизите), родах переношенным или крупным плодом, акушерских пособиях. При этом происходит растяжение и расхождение лонных костей на расстояние более 0,5 см друг от друга. Разрыв лонного сочленения часто сопровождается смещением костей, повреждением мочевого пузыря, уретры, клитора. Растяжение крестцово-подвздошных сочленений приводит к кровоизлияниям и последующим воспалениям суставов.
Клиника родовых травм тазовых сочленений проявляется болями в области лона, копчика, крестца, усиливающимися при отведении ног, ходьбе; нарушением походки, гиперемией кожи и отеком окружающих тканей.
Родовые травмы тазовой области выявляются в ходе консультации травматолога при осмотре, пальпации, рентгенографии лонного, крестцово-подвздошного сочленения, таза. Лечение растяжений тазовых сочленений требует покоя, тугого бинтования, ношения специальных корсетов. Разрыв лонного сочленения или значительное расхождение костей таза требует хирургического вмешательства.
Урогенитальные и влагалищно-прямокишечные свищи
Родовые травмы с образованием свищей вызваны длительным (более 2 часов) стоянием головки ребенка в одной плоскости, вследствие чего развивается нарушение циркуляции крови тканях с их последующим некрозом. Иногда мочеполовые и влагалищно-прямокишечные свищи образуются в результате интраоперационного повреждения стенок мочевого пузыря или прямой кишки.
Фистулы проявляются выделением мочи либо газов и кала через влагалища вне актов мочеиспускания и дефекации. Такие нарушения всегда сопровождаются развитием местной воспалительной реакции во влагалище (кольпитом).
Диагностика урогенитальных свищей производится в ходе гинекологического осмотра, цистоскопии; влагалищно-прямокишечные свищи распознаются при пальцевом ректальном исследовании, ирригоскопии, фистулографии, ректоскопии. При выявлении мочеполовых и влагалищно-прямокишечных свищей обычно требуется их хирургическое закрытие (фистулопластика).
Профилактика родовых травм
Профилактика родовых травм матки требует изучения гинекологического анамнеза беременной на ранних сроках, проведения УЗИ-контроля состояния рубцов на матке в течение ведения беременности, госпитализации беременных с угрозой травматизма в родах.
Предупреждение родовых травм требует отказа от форсированного родоразрешения, применения акушерских пособий строго по показаниям.
Большинство гематом в малом тазу развивается в результате повреждения или разрыва кровеносного сосуда без нарушения целости окружающих тканей. В связи со значительным увеличением эластичности тканей и наличием в малом тазу больших сообщающихся полостей высока вероятность возникновения гематомы после повреждения сосуда. Риск развития гематомы повышается при коагулопатиях.
Классификация
Гематомы возникают в клетчатке в области больших половых губ, промежности или околовлагалищной клетчатке.
По локализации гематомы подразделяют на лежащие выше или ниже мышцы, поднимающей задний проход. Обычно гематома образуется после рождения плода, реже - в периоде изгнания.
Во время родов может произойти разрыв кровеносных сосудов и кровоизлияние в клетчатку наружных половых органов или под слизистую оболочку влагалища. Причинами образования гематом служат, как правило, изменения сосудистой стенки (повышенная ломкость сосудов, варикозная болезнь), быстрое течение родов, сдавливание тканей головкой плода, а также проведение акушерских операций (акушерские щипцы и др.). Сосуды малого таза могут повредить предлежащая часть плода, акушерские щипцы, вакуум-экстрактор. Кроме того, повреждение может произойти при проведении парацервикальной или пудендальной анестезии. Гематомы могут образоваться также по краю раны при рассечении промежности или вокруг разрывов
Гематома имеет вид сине-багровой припухлости. При локализации во влагалище она выступает в его просвет и флюктуирует. При большом скоплении крови возникает напряжение тканей и болезненность. Отмечают такие клинические симптомы, как боль, чувство давления на прямую кишку или мочевой пузырь, тенезмы. Гематомы небольших размеров не вызывают нарушения функций соседних органов. При гематомах родовых путей температура обычно не повышается, в отличие от гематом параметрия. Характерна клиническая картина нарастающей гематомы. Очень быстро одна половина наружных половых органов отекает, приобретая синюшную окраску. Больная ощущает сильную боль вследствие напряжения тканей. Кровотечение в подкожную клетчатку может быть настолько сильным, что появляются симптомы гипотонии и анемии. В некоторых случаях «опухоль» самопроизвольно вскрывается, и тогда наружу выливается большое количество жидкой крови и сгустков.
Диагностика поверхностных гематом (в области наружных половых органов и клетчатки вокруг нижних отделов влагалища) не вызывает сложностей при осмотре наружных половых органов и мягких тканей родовых путей при помощи зеркал.
При образовании больших гематом необходимо тщательное ректальное и влагалищное исследование, а также пальпация брюшной полости.
При гипотензии без признаков наружного кровотечения дифференциальный диагноз проводят с разрывом матки и внутренним кровотечением (проводят УЗИ и диагностическую лапароскопию).
Тактику лечения гематом вульвы и влагалища определяют, исходя из размеров кровоизлияния. Если опухоль небольших размеров, можно ограничиться выжидательной тактикой, положив на гематому пузырь со льдом. Иногда такая гематома вскрывается самопроизвольно наружу. При отсутствии признаком увеличения гематомы, небольших ее размерах, возможно консервативное лечение: холод, аскорбиновая кислота + рутозид, менадиона натрия бисульфит, вобэнзим, физиотерапия. Для профилактики инфицирования в течение 5-7 дней назначают антибиотики.
Хирургическое лечение
При нарастании гематомы показано оперативное лечение: вскрытие и лигирование кровоточащего сосуда. В случае невозможности обнаружить кровоточащий сосуд, накладывают глубокие матрацные швы, давящую повязку.
Инфицированную гематому вскрывают, тампонируют и лечат по правилам гнойной хирургии.
а) Условия для проведения операции.
Гематомы мягких тканей родовых путей вскрывают и опорожняют в условиях бокса, где происходили роды, при участии операционной сестры, ассистента врача, наличии стерильного материала (тампоны, салфетки), инструментария для проведения влагалищных операций, шовного материала.
б) Подготовка к операции.
Операционное поле обрабатывают раствором антисептика. Ввиду высокого риска гипотонии вследствие кровопотери, следует установить инфузионную систему и проводить заместительную терапию.
в) Методы обезболивания:
- эпидуральная анестезия (если катетер был установлен в родах);
г) Техника операции.
Гематому вскрывают по наиболее выступающей, флюктуирующей ее поверхности, с учетом анатомии тканей, чтобы после зашивания раны восстановить нормальные анатомические взаимоотношения. Скальпелем рассекают ткани над гематомой, вскрывают и опорожняют саму гематому (удаляют сгустки крови), лигируют кровоточащий сосуд.
Особенности ведения послеоперационного периода
Консервативное лечение: холод, физиотерапия. Для профилактики инфицирования в течение 5-7 дней назначают антибиотики. Проводят профилактику и лечение анемии. Местное лечение заключается в обработке шва.
Каждую родильницу, у которой в послеродовом периоде появились необычные боли в малом тазу или в области промежности, необходимо обследовать для исключения гематомы малого таза. Меры профилактики:
- своевременное рассечение промежности;
- бережное ведение родов;
- осторожное применение щипцов и вакуум-экстрактора (инструмент следует вводить во влагалище только под контролем пальцев);
- тщательный осмотр мягких тканей родовых путей после родоразрешения и восстановления целостности нарушенных тканей.
Информация для пациентки
Необходимо проводить гигиенические мероприятия, лечение анемии, соблюдать половой покой в течение 6-8 недель.
а) Терминология:
1. Сокращения:
• Ретрохориальная гематома (РХГ)
2. Синонимы:
• Субхориальная гематома
3. Определения:
• Гематома в субхориальном пространстве, прилегающая к плодному яйцу
• Кровотечение из ветвистого хориона в более поздние сроки в I триместре
б) Лучевая диагностика:
1. Общие сведения:
• Самый четкий диагностический критерий:
о Серповидное скопление жидкости между плодным яйцом и стенкой матки
(Слева) Курсоры установлены для измерения обширной, похожей на объемное образование, округлой РХГ. РХГ в данном случае напоминает миому во время беременности, однако в пользу диагноза гематомы свидетельствуют клинические проявления и отсутствие внутреннего кровотока.
(Справа) При контрольном исследовании через несколько недель субхориальная гематома повторяет контур матки. Она уменьшилась, приобрела форму линзы, стала практически анэхогенной. (Слева) При УЗИ в поперечной плоскости видна гиперэхогенная, недавно возникшая РХГ, напоминающая объемное образование. Плодное яйцо сдавлено гематомой. Во время данного исследования эмбрион был, жив, беременность закончилась рождением здорового ребенка. Округлая гиперэхогенная РХГ представляет собой сгусток крови, который впоследствии сжался и растворился.
(Справа) При ЦДК видна обширная бессосудистая гематома окружающая плодное яйцо. В месте прикрепления видны мелкие сосуды хориона. Удивительно, но эта беременность также закончилась рождением здорового ребенка. (Слева) Данное маленькое плодное яйцо деформировано гипоэхогенной и гиперэхогенной гематомами, вероятно, возникшими в разное время. Внутренняя анатомия плодного яйца нарушена, имеется тонкая гиперэхогенная линия, возможно, соответствующая пустому амниону. Эта беременность закончилась выкидышем.
(Справа) При ТВУЗИ в сагиттальной плоскости видна РХГ, уходящая в слегка расширенный цервикальный канал. Плодное яйцо деформировано и не содержит ни эмбриона, ни желточного мешка. Через несколько часов у пациентки произошел самопроизвольный выкидыш.
2. УЗИ при ретрохориальной гематоме (РХГ):
• Проявления РХГ зависят от давности кровотечения:
о Недавно возникшая гематома гиперэхогенна:
- Имеет такую же эхогенность, как плодное яйцо или ветвистый хорион
о Со временем гематома становится гипоэхогенной/ан-эхогенной:
Скопление жидкости со сложной структурой
Фибрин образует нити, похожие на перегородки
о Большинство РХГ рассасываются, а беременность заканчивается рождением здорового ребенка
• Форма различна:
о Округлая, напоминает объемное образование
о Криволинейная/имеющая форму линзы, повторяющая контур матки
• Признаки, связанные с неблагоприятным прогнозом:
о Обширная гематома:
- >50% окружности плодного яйца, объем >30 см 3
- Деформированное плодное яйцо, нарушение его внутренней анатомии
о Брадикардия: ЧСС эмбриона о Расширение цервикального канала → самопроизвольный выкидыш
• ЦДК может помочь визуализировать РХГ отдельно от плодного яйца
в) Дифференциальная диагностика ретрохориальной гематомы (РХГ):
1. Беременность двойней:
• Второе плодное яйцо может напоминать РХГ
• Показано динамическое наблюдение с целью визуализации в плодном яйце развивающегося желточного мешка/эмбриона
2. Ложное плодное яйцо:
• В настоящее время не рекомендуется использовать этот термин из-за его неточности и некорректности
• Представляет собой кровь, скопившуюся в центре полости матки
• Поищите объемное образование в придатках и гиперэхогенную жидкость в позадиматочном пространстве
3. Хориоамниотическая сепарация:
• Амнион визуализируется отдельно от стенки матки
• Край плаценты остается прикрепленным
(Слева) В данном случае атипичная субхориальная гематома располагается в предплацентарном субхориальном пространстве, около места прикрепления пуповины, имеет границу жидкость-жидкость, разделяющую компоненты гематомы различной плотности. По данным энергетической допплерографии кровоток в гематоме отсутствует. Место прикрепления плаценты к матке без патологических изменений. Гематома имела бессимптомное течение.
(Справа) При ЦДК у другой пациентки с обширной РХГ установлено отсутствие кровотока в гематоме. ЦДК и энергетическая допплерография помогают отличить гематому от плаценты и миометрия. (Слева) При ТАУЗИ в полости матки визуализируются два скопления жидкости, напоминающих по виду беременность двойней. Нижнее заднее скопление представляет собой РХГ.
(Справа) РХГ напоминает деформированное плодное яйцо дихориальной двойни с желточным мешком. При контрольном исследовании РХГ стала практически анэхогенной и приобрела форму линзы. РХГ может напоминать беременность двойней и наоборот. (Слева) В этом случае на фоне беременности дихориальной двойней видна организующаяся гематома, расположенная вдоль задней стенки матки, между двумя плодными яйцами.
(Справа) Позднее у этой же пациентки между оболочками, разделяющими дихориальную диамниотическую двойню, наблюдалось скопление анэхогенной жидкости В Возможно, жидкость представляла собой анэхогенные компоненты крови из застарелой РХГ, которая образовалась на более ранних сроках беременности.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о Кровотечение из участка имплантации ткани трофобласта
2. Стадирование, градация и классификация ретрохориальной гематомы (РХГ):
• Сравнение размеров РХГ и плодного яйца:
о Маленькая РХГ охватывает о Средняя РХГ охватывает 20-50% окружности плодного яйца
о Обширная РХГ охватывает >50% окружности плодного яйца
• Оценка объема РХГ (длина х ширина х глубина/2):
о Объем >30 см 3 связан с 50% частотой выкидыша
о Объем >60 см 3 связан с 93% частотой выкидыша
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Бессимптомное течение (РХГ как случайная находка)
о Угрожающий выкидыш/самопроизвольный выкидыш
о Оперативное вмешательство в анамнезе (процедура биопсии ворсин хориона)
2. Демографические особенности:
• Эпидемиология:
о РХГ встречается у 2% беременных в I триместре
о РХГ выявляется у 20% пациенток с кровотечением из половых путей
о Частота РХГ при беременностях после экстракорпорального оплодотворения (ЭКО) в 2 раза выше
3. Естественное течение и прогноз:
• Хороший прогноз при наличии живого эмбриона и маленькой РХГ:
о >90% беременностей заканчиваются рождением здорового ребенка
• Сомнительный прогноз при обширной РХГ:
о Частота выкидышей достигает 25% даже при визуализации живого эмбриона
о Отслойка >50% плодного яйца/ветвистого хориона характеризуется наибольшей частотой выкидышей
• Плохой прогноз при наличии сопутствующей брадикардии у эмбриона:
о Частота выкидышей - 80%
• Если шейка матки раскрыта, происходит выкидыш:
о Независимо от наличия РХГ
о Клинический диагноз, но можно увидеть и с помощью УЗИ
• Сопутствующие заболевания матери/плода:
о Отслойка плаценты (↑ риска в 2,6-5,7 раза)
о Преждевременные роды (↑ риска в 1,3 раза)
о Повышенный уровень α-фетопротеина в плазме крови матери
4. Лечение ретрохориальной гематомы:
• Наблюдение и поддержка матери
• Контроль через короткие промежутки времени в случае ранней и обширной РХГ:
о Поиск признаков жизнеспособной беременности
о Эхогенность и размеры гематомы должны ↓
• Контрольные измерения роста плода в случае обширной РХГ:
о ↑ риск плацентарной недостаточности
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• Наличие живого эмбриона - самый обнадеживающий признак
• Поищите классические признаки жизнеспособной беременности
• Будьте бдительны, беременность двойней напоминает РХГ и наоборот
ж) Список использованной литературы:
1. Asato К et al: Subchorionic hematoma occurs more frequently in in vitro fertilization pregnancy. Eur J Obstet Gynecol Reprod Biol. 181:41-4, 2014
2. Ozkaya E et al: Significance of subchorionic haemorrhage and pregnancy outcome in threatened miscarriage to predict miscarriage, preterm labour and intrauterine growth restriction. J Obstet Gynaecol. 31(3):210-2, 2011
3. Tuuli MG et al: Perinatal outcomes in women with subchorionic hematoma: a systematic review and meta-analysis. Obstet Gynecol. 117(5): 1205-12, 2011
4. Dighe M et al: Sonography in first trimester bleeding. J Clin Ultrasound. 36(6):352-66, 2008
Редактор: Искандер Милевски. Дата обновления публикации: 13.9.2021
Читайте также:

