Гастростома при ожоге пищевода
Обновлено: 18.04.2024
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «10» декабря 2015 года
Протокол № 19
Название протокола: Послеожоговые рубцовые стриктуры пищевода
Послеожоговые рубцовые стриктуры пищевода– это сужения просвета пищевода различной протяженности и на разных его уровнях за счет разрастания и созревания рубцовой ткани в стенке пищевода вследствие воздействия экзогенных факторов, сопровождающиеся его деформацией.
Код протокола:
Код(ы) МКБ-10:
T28.6 –Химический ожог пищевода
К22.2 –Непроходимость пищевода
Сокращения, используемые в протоколе:
АД – артериальное давление
АЛТ – аланинаминотрансфераза
АСТ – аспаратаминотрансфераза
АЧТВ – активированное частичное тромбопластиновое время
ВИЧ – вирус иммунодефицита человека
ЖЕЛ – жизненная емкость легких
ЖКТ – желудочно-кишечный тракт
ИВЛ – искусственная вентиляция легких
ИФА – иммуноферментный анализ
КТ – компьютерная томография
МНО – международное нормализованное отношение
ОАК – общий анализ крови
ОАМ – общий анализ мочи
СОЭ – скорость оседания эритроцитов
УЗИ – ультразвуковое исследование
ФБС – фибробронхоскопия
ФЭГДС – фиброэзофагогастродуоденоскопия
ЭКГ – электрокардиограмма
КЩС – кислотно-щелочное состояние
ММВ – максимальная минутная вентиляция
МОД – минутный объем дыхания
ОГК – органы грудной клетки
СКФ – скорость клубочковой фильтрации
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: хирурги, терапевты, токсикологи, врачи общей практики, врачи скорой медицинской помощи, эндоскописты

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По причине отравления:
· случайные;
· преднамеренные (суицидальные).
По степени тяжести:
· лёгкой степени;
· средней степени;
· тяжёлой степени.
По характеру местного химического поражения:
· ожоги с коагуляционным некрозом (кислоты);
· ожоги с колликвационным некрозом (щелочи).
Рубцовые стриктуры пищевода могут быть:
· одиночными и множественными;
· полными (проходимость пищевода отсутствует) и неполными (сохраняется некоторый просвет пищевода),
· высокими (глоточные, шейные, бифуркационные) и низкими (эпифренальные и абдоминальной части пищевода), расположенными по оси пищевода или эксцентрично.
По протяженности различают:
· пленчатые стриктуры, представляющие собой тонкие мембраны шириной до 0,5 см;
· кольцевидные протяженностью 2-3 см и трубчатые длиной более 3 см.
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез.
Жалобы: тошнота, рвота (при кровотечениях - с кровью); мучительные боли в горле, по ходу пищевода, эпигастрии; общая слабость, головокружение; затрудненное дыхание.
Анамнез: ожог пищевода.
Физикальное обследование: при физикальном обследовании:
· отек и набухание слизистой ротовой полости, зева, гортани; рыхлая слизистая;
· пораженная поверхность - студневидная, со стекловидным оттенком;
· резкой границы с неповрежденными тканями нет;
· кровавые рвотные массы;
· болезненность в эпигастрии при пальпации;
· аускультативно в легких, возможно, ослабленное дыхание;
· сухие и влажные хрипы;
· тахикардия;
· болевой шок.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· биохимический анализ крови (общий белок, мочевина, креатинин, билирубин, АЛТ, АСТ, глюкоза);
· контрастная рентгенография (рентгеноскопия) пищевода и желудка с барием (в положении стоя) (УД-В);
· эндоскопическая эзофагогастроскопия (ФЭГДС);
· рентгенография органов грудной клетки;
· УЗИ брюшной полости (УД-В);
· ФБС.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне, при наличии показаний:
· УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка, почки);
· ЭКГ для исключения сердечной патологии;
· обзорная рентгенография органов грудной клетки;
· компьютерная томография органов грудной клетки и органов брюшной полости (УД – В);
· спирография.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· ОАК;
· ОАМ (исключение патологии со стороны мочевыделительной системы);
· биохимический анализ крови: глюкоза, альбумин, электролиты;
· коагулология (ПТИ, фибриноген, время свертываемости, МНО);
· определение группы крови по системе АВ0;
· определение резус фактора крови;
· анализ крови на ВИЧ;
· анализ крови на сифилис;
· определение HBsAgв сыворотке крови методом ИФА;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови методом ИФА;
· УЗИ органов брюшной полости (УД-В);
· рентгенография органов грудной клетки;
· контрастная рентгенография пищевода и желудка (УД-В).
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
· ЭКГ для исключения сердечной патологии.
Инструментальные исследования:
При фиброэзофагоскопии уточняют уровень и расположение устья сужения пищевода; определяют диаметр сужения; состояние слизистой оболочки в супрастенотическом расширении и степень вовлечения ее в воспалительный процесс.
При рентгенологическом исследовании с использованием контрастных препаратов выявляется локализация и протяженность сужения просвета, оценка состояния стенки пораженного пищевода и определение патологии со стороны желудка.
При подозрении на перфорацию органа и при изучении состояния внутри - и внеполостного пищеводного анастомоза в раннем послеоперационном периоде контрастирование пищевода проводится с помощью водорастворимых веществ.
При рентгеноскопии пищевода с использованием контрастной массы удается установить степень нарушения акта глотания, уровень сужений пищевода, их количество и протяженность, расположение устья стеноза (центральное или эксцентрическое), состояние супрастенотического отдела, наличие «слепых карманов» в пищеводе и «ложных» каналов, формирующихся во время бужирования рубцовой стриктуры, форму и протяженность суженного участка.
При ожоговых стриктурах пищевода контуры сужения просвета обычно ровные.
Показания для консультации специалистов:
· консультация кардиолога: для коррекции стойкой АГ, хронической сердечной недостаточности, нарушения ритма сердечной деятельности.
· консультация анестезиолога: при необходимости подготовки к операции.
· консультация торакального хирурга: при развитии периэзофагальных осложнений.
· консультация реаниматолога: в случаях тяжёлых осложнений для определения характера и объёма детоксикационной терапии.
· консультация психиатра: для коррекции острых психических расстройств.
Лабораторная диагностика
Лабораторные исследования:
· при выраженном воспалительном процессе и присоединении бактериальной инфекции: лейкоцитоз, повышенное СОЭ;
· метаболический ацидоз;
· снижение функциональных резервов дыхания оценивается по величине жизненной емкости легких (ЖЕЛ), минутного объема дыхания (МОД) и максимальной минутной вентиляции (ММВ).
Дифференциальный диагноз
Дифференциальный диагноз:
Отравления кислотами
| Нозологическая единица | Дифференциально-диагностические признаки |
| Гемолитические яды | Отсутствие ожоговой поверхности |
| Щелочи | Отсутствие гемолиза эритроцитов |
| Нозологическая единица | Дифференциально-диагностические признаки |
| Желудочно-кишечные кровотечения при язвенной болезни, расширенных венах пищевода, и др. | Наличие анамнеза, отсутствие объективных данных, кровотечения, характерных для химического поражения ЖКТ, ФГДС-картина |
| Кислоты | Наличие гемолиза эритроцитов |
| Нозологическая единица | Дифференциально-диагностические признаки |
| Желудочно-кишечные кровотечения, при язвенной болезни расширенных венах пищевода, и др. | Наличие анамнеза, отсутствие объективных данных характерных для химического поражения ЖКТ, ФГДС-картина |
| Кислоты | Наличие гемолиза эритроцитов |
| Абсцессы, флегмоны | Наличие анамнеза, отсутствие объективных данных, характерных для химического поражения ЖКТ, ФГДС- картина |
Лечение
Цели лечения:
· купирование симптомов интоксикации;
· восстановление или улучшение проходимости пищевода.
Тактика лечения:
Хирургическое вмешательство в условиях стационара:
Бужирование пищевода.
Показания:
· короткие неполные стриктуры пищевода
· сочетанный ожог пищевода и желудка I степени
· сочетанный ожог глотки и пищевода I степени
· предоперационная подготовка к пластике пищевода.
Хирургическое лечение.
Перед эзофагопластикой необходимо определить функциональные изменения в системе внешнего дыхания по данным спирографического исследования.
Показания:
· облитерация пищевода;
· протяженные стриктуры;
· частые рецидивы стеноза после бужирования;
· выраженный болевой синдром;
· язвенный эзофагит;
· малигнизация.
Виды хирургического лечения:
· эзофагопластика целым желудком;
· эзофагопластика желудочной трубкой;
· эзофагопластика толстой кишкой.
Медикаментозное лечение:
Антибактериальная терапия. При воспалении послеоперационной раны и для профилактики послеоперационных воспалительных процессов применяются антибактериальные препараты. С этой целью применяются цефазолин или гентамицин при аллергии на b-лактамы или ванкомицин при выявлении/высоком риске наличия метициллин - резистентного золотистого стафилококка. Согласно рекомендациям Scottish Intercollegiate Guidelines и др. антибиотикопрофилактика при данном виде операций настоятельнорекомендована. При возникновении гнойно-воспалительных осложнений предпочтение следует отдавать комбинации (2-3) антибиотиков различных групп. Изменение перечня антибиотиков для периоперационной профилактики должно проводиться с учетом микробиологического мониторинга в стационаре.
Анальгетическая терапия. Ненаркотические и наркотические анальгетики (трамадол или кетопрофен или кеторолак; парацетамол). НПВС в целях обезболивания назначается перорально. НПВС в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно. Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией, исключением является кеторолак (возможно внутримышечное введение). НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе. В данной ситуации препаратом выбора будет парацетамол, не оказывающий влияния на слизистую желудочно-кишечного тракта. Не следует комбинировать НПВС между собой. Комбинация трамадола и парацетамола является эффективной.
| № п/п | Название МНН | Доза | Кратность | Способ введения | Продолжительность лечения | Примечание | УД |
| Анальгетики | |||||||
| 1 | Тримеперидин | ||||||
Немедикаментозное лечение:
Режим.
· Режим 2 – при средней степени тяжести состояния.
· Режим 1 –при тяжелом состоянии.
Постельный режим в токсикогенной фазе и при развитии осложнений в соматогенной фазе.
Диета [1,16].- щадящая диета.
· Диетотерапия - при легком ожоге:1-я неделя – стол №1а по Певзнеру,
последующие 2 недели – стол №1.
· При ожоге желудка средней тяжести в первые 2 недели – стол №1а, 3-я неделя – стол №1б,
после выписки на 15-20-й день - стол №1 в течение 2-3-х недель.
· При тяжелом ожоге: в первые дни – парентеральное питание или энтеральное зондовое, после восстановления глотания на 5-7-й день - молоко, сливки, яйца всмятку, кисель, желе, мороженое, затем на 2,3 недели – стол №1а, в дальнейшем стол №1б (1-2 недели).
· Промывание желудка только через зонд, даже в более поздние сроки (6-9 часов), обильно смазанный вазелином, холодной водой; при отравлении щелочами можно промывать некипяченым молоком, разведенным водой; при отравлении перманганатом калия – 0,5-1% р-ром аскорбиновой кислоты с последующим введением активированного угля.
· Внутрь при отравлении кислотами, щелочами - белковая вода (4 белка куриного яйца на 1 литр воды); при отравлении перманганатом калия - 50-100 мл аскорбиновой кислоты по одной столовой ложке, в течение получаса .
· Внутрь - облепиховое масло.
· Ингаляции ротовой полости, зева с глюкокортикоидами, антибиотиками.
· Гипербарическая оксигенация.
· При тяжелом химическом ожоге верхних дыхательных путей – трахеостомия.
Другие виды лечения:
· лечебная гимнастика,
· дыхательная гимнастика.
Индикаторы эффективности лечения:
· восстановление проходимости пищевода;
· восстановление показателей крови;
· отсутствие послеожоговых осложнений.
Достаточно часто при лечении доброкачественных и злокачественных поражений пищевода врач сталкивается с необходимостью выполнения стентирования. Если не провести данную операцию, то пациент не сможет нормально питаться, что неминуемо отразиться на дальнейшем прогнозе. Установка жесткого каркаса в виде стента позволяет восстановить просвет пищевода и обеспечить нормальное продвижение пищи.
Суть процедуры стентирования
Восстановление пищевода может осуществляться различными методами, но наибольшую популярность приобрело именно стентирование. Эта эндоскопическая операция зачастую носит паллиативный характер, позволяет добиться хороших результатов и является безопасной для пациента. Стент представляет собой специально изготовленную саморасправляющуюся пластиковую или металлическую конструкцию, которая обладает хорошей жесткостью. При размещении ее в просвет пищевода создается дополнительная опора для его стенок, расширяется просвет и снижается вероятность обструкции. Стентирование пищевода выполняется эндоскопическим способом, за счет чего сокращается период реабилитации и снижается вероятность развития осложнений. Кроме того, такую процедуру пациенты переносят намного лучше и поэтому охотнее соглашаются на ее проведение.
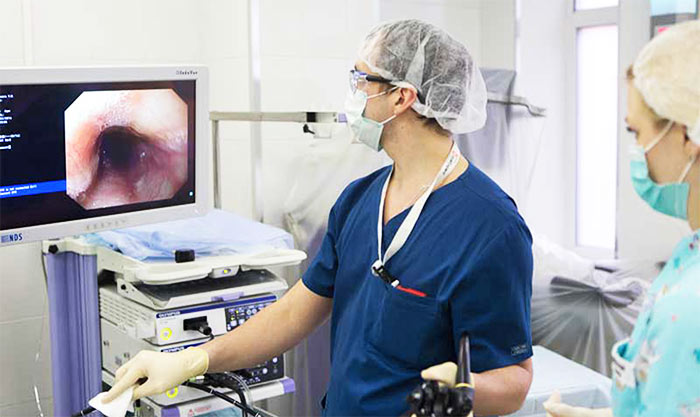
Существует несколько видов стентов. Наиболее современными считаются саморасправляющиеся металлические конструкции. Они отличаются долговечностью и надежностью. Выбор точного вида стента осуществляется исходя из особенностей каждого клинического случая.
Показания и противопоказания к стентированию пищевода
Процедура проводится в тех случаях, когда нарушается проходимость пищевода. Это состояние может быть следствием других заболеваний. Наиболее часто необходимость в проведении стентирования возникает в следующих случаях:
- Сужение просвета пищевода вследствие растущей доброкачественной или злокачественной опухоли.
- Опухоли грудной клетки и средостения, которые могут сдавливать пищевод извне.
- Неопухолевые стриктуры пищевода (в результате полученных химических, термических ожогов).
- Сужение просвета пищевода в результате других оперативных вмешательств на данном органе.
Необходимость в стентировании пищевода определяется индивидуально. Зачастую у пациентов с показаниями к данной манипуляции имеются и другие сопутствующие заболевания, которые необходимо учитывать. Вместе с тем, стентирование позволяет значительно улучшить качество жизни, поэтому список противопоказаний к процедуре минимален.

Как проводят стентирование пищевода
На подготовительном этапе назначается комплексное обследование, в которое включаются фиброгастроскопия, рентгенодиагностика, КТ, МРТ и др. Данные методы позволяют выявить показания и противопоказания к процедуре, составить план ее проведения, а также подобрать правильный стент.
Стентирование пищевода может выполняться следующими способами:
- Без применения эндоскопических инструментов под прямым рентгеноскопическим контролем.
- С применением эндоскопических инструментов под прямым рентгеноскопическим контролем.
- Эндоскопическое стентирование без рентгеноскопического контроля.
- Интраоперационная установка стента.
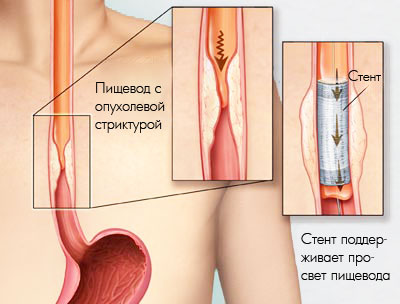
Наиболее популярным является эндоскопическое стентирование пищевода без рентгеноскопического контроля. Предварительно пациенту проводится реканализация, баллонная дилатация или бужирование пищевода. После этого на специальном проводнике врач вводит стент, раскрывает его и затем извлекает проводник.
Сразу же после проведения процедуры стентирования, проводится рентгеноконтрастное исследование. Это необходимо для быстрого выявления возможных осложнений вмешательства. На следующий день после процедуры показано проведение фиброэзофагоскопии.
Осложнения и реабилитация после стентирования
Как и любая другая медицинская процедура, стентирование сопровождается определенными рисками. При правильной подготовке и применении современного оборудования их можно снизить до минимума, но не исключить полностью. Наиболее распространенными осложнениями, которые развиваются в разный промежуток времени после стентирования, являются:
В редких случаях приходится удалять стент из-за выраженного болевого синдрома.
После процедуры, пациенту рекомендуется употреблять жидкую и полужидкую пищу с постепенным переходом на привычное питание. Следует ограничить прием алкоголя и курение. Для облегчения прохождения пищи по пищеводу, ее следует принимать строго в вертикальном (сидячем) положении небольшими порциями. Для профилактики развития рефлюкс-эзофагита нужно оставаться в сидячем положении не менее 2 часов после принятия пищи, а также спать с приподнятым на 30-40 градусов головным концом кровати.
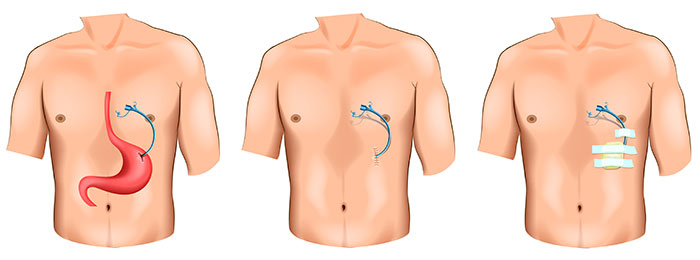
Одним из вариантов лечения непроходимости желудка и пищевода является наложение гастростомы. Благодаря такому вмешательству, создается искусственный ход через переднюю брюшную стенку, что позволяет пациенту нормально питаться, а врачу — проводить различные диагностические манипуляции. Операция может выполняться как при доброкачественных, так и при злокачественных заболеваниях.
Разновидности метода
Существуют временные и постоянные способы наложения гастростомы. В первом случае в желудок устанавливается резиновый катетер диаметром не более 1 см, через который вводится жидкая или полужидкая пища. Такой метод является относительно простым, но сопровождается физическим и психологическим дискомфортом для пациента, что связано с постоянным нахождением трубки в просвете желудка.
У каждого метода имеются свои достоинства, недостатки и особенности, поэтому выбор всегда осуществляется индивидуально.
Показания для наложения гастростомы
Метод применяется в самых разнообразных клинических ситуациях. Среди наиболее распространенных показаний к операции можно отметить:
- Опухолевые процессы в пищеводе и кардиальном отделе желудка, которые не могут быть вылечены путем радикальной операции из-за массивного местного распространения.
- Рубцовые стриктуры пищевода после травм и ожогов (с целью поддержания энтерального питания и бужирования).
- Заболевания центральной нервной системы, опухолевые процессы головы и шеи, инсульты, которые привели к развитию ротоглоточной дисфагии.
- Полная непроходимость пищевода у новорожденных (атрезия) — один из этапов подготовки к проведению пластической операции.
- Бронхо-пищеводные и трахео-пищеводные свищи.
Кроме показаний, у метода есть и противопоказания, которые определяются индивидуально для каждого пациента.

Эндоскопическая гастростомия
В современной хирургии для наложения гастростом применяют эндоскопическую гастростомию, осуществляется она следующим образом:
- Местная анестезия, при необходимости — седация пациента.
- Выполнение операционного доступа — эпигастральная область слева от белой линии живота. Для проведения операции необходим эффект трансиллюминации на кожу передней брюшной стенки в зоне пункции желудка. Кожа разрезается на 1 — 2 мм длиннее диаметра гастростомической трубки.
- Пунктирование желудка иглой — троакаром. Стилет извлекается, в желудок вводится проводник.
- Захват проводника эндоскопической петлей, которую предварительно вводят в просвет желудка через инструментальный канал гастроскопа.
- Выведение проводника через рот.
- Прикрепление к проводнику гастростомической трубки и ее введение в просвет желудка, затем — на переднюю брюшную стенку.
- Контрольный осмотр желудка при помощи эндоскопа.
- Ушивание раны.
Реабилитацию пациента можно начинать уже через сутки после проведения оперативного вмешательства.
Подготовка к операции и послеоперационный период
Специфической подготовки перед наложением гастростомы не требуется. Если у пациента выявляются нарушения электролитного баланса, которые развились вследствие отсутствия адекватного энтерального питания, то предварительно выполняется их коррекция. Кроме того, перед операцией необходимо пройти лабораторное и инструментальное обследование, которое включает в себя:
- Общий анализ крови и мочи.
- Биохимическое исследование крови.
- Фиброэзофагогастроскопия.
- Электрокардиография.
- Рентгенография органов грудной клетки и др.
За неделю до операции отменяется прием препаратов, влияющих на свертывающую способность крови. За сутки до установки гастростомы запрещен прием пищи, за 6 часов до вмешательства — воды.
В первый день после операции трубка для гастростомии остается открытой, конец ее погружают в сосуд-приемник. Затем начинают постепенное кормление через зонд, начиная с питательных смесей по 100 — 150 мл каждые 2 — 3 часа. К концу первой недели после вмешательства начинают питание по 400 — 500 мл жидкой или полужидкой пищей 4 — 5 раз в сутки. Если операция выполнялась на фоне тяжелого состояния пациента, то питательные смеси в первые сутки вводят капельно, с небольшими перерывами для контроля за опорожняемостью желудка. Постепенно таких больных переводят на стандартное дробное кормление.
Питание и уход за гастростомой
С целью снижения риска развития осложнений и сохранения нормального функционирования гастростомы, следует соблюдать следующие правила:
- Всегда промывать катетер после каждого приема пищи, а также утром и вечером. Для этого нужно использовать теплую кипяченую воду.
- Выпускать газы при помощи шприца Жане перед каждым кормлением.
- После каждого приема пищи нужно очистить кожу вокруг стомы и затем просушить ее салфеткой. Рекомендуется также регулярно обрабатывать кожу раствором антисептика.
- Фиксирующий диск гастростомы должен находиться на расстоянии нескольких миллиметров от поверхности кожи. При изменении веса, его нужно подтянуть или ослабить.
Питательная смесь для кормления вводится в резиновую трубку при помощи шприца Жане. Пища вводится медленно, по 100 — 150 мл каждые 5 минут. Специальные питательные смеси могут вводиться капельно.
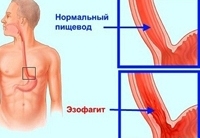
Эзофагит - это поражение слизистой оболочки пищевода воспалительного характера. Проявлениями эзофагита могут служить жгучая боль за грудиной, нарушения глотания, изжога, повышенная саливация. Осложнением эзофагита могут явиться пептическая язва, стеноз, перфорация пищевода, болезнь Барретта. Диагностический минимум состоит из проведения эзофагоскопии, эндоскопической биопсии и рентгенографии пищевода. Лечение назначается с учетом этиологии эзофагита; включает диету, медикаментозную терапию, физиотерапию; при необходимости – хирургическое лечение сужения пищевода (бужирование, рассечение рубцовых стриктур и др.).
МКБ-10



Общие сведения
Эзофагит – воспалительное заболевание стенки пищевода острого или хронического течения. При эзофагите воспалительный процесс развивается во внутренней, слизистой оболочке пищевода и при прогрессировании может поражать более глубокие слои. Среди заболеваний пищевода эзофагит является наиболее частым, в 30-40% случаев заболевание может протекать без выраженной симптоматики.
Эзофагиты могут быть следствием различного рода повреждений слизистой пищевода или развиться вследствие инфекционного поражения, гастрита, заброса желудочного сока (иногда с желчью) из желудка. Эзофагит вследствие рефлюкса (заброса) желудочного содержимого выделяется как отдельное заболевание – гастроэзофагеальная рефлюксная болезнь.

Причины эзофагита

Острый эзофагит развивается вследствие повреждающего фактора кратковременного действия:
- острые инфекционные процессы (грипп, грибковое поражение, дифтерия и др.);
- физическое повреждение (ожог, травмирование при введении зонда, повреждение инородными телами);
- химический ожог (повреждение едкими химическими веществами);
- аллергическая реакция на пищевые продукты (как правило, сочетается с другими признаками аллергии).
Наиболее тяжелыми бывают повреждения пищевода после ожогов. В патогенезе инфекционного эзофагита основным фактором развития воспаления считается снижение иммунных свойств организма.
Причины развития хронических эзофагитов также разнообразны:
- алиментарный эзофагит (употребление очень горячей, острой пищи, крепкого алкоголя);
- профессиональный эзофагит (работа, связанная с вдыханием паров едких химических веществ);
- застойный эзофагит (раздражение слизистой остатками скопившейся пищи при разного рода затруднениях эвакуационной функции пищевода);
- аллергический эзофагит (развивается в связи с пищевой аллергией);
- дисметаболический эзофагит (связан с нарушениями обмена – гиповитаминозами, недостаточностью микроэлементов и тканевой гипоксией, продолжительной интоксикацией организма и т. п.);
- идиопатический ульцерозный эзофагит (особая форма хронического воспаления пищевода неясной этиологии, морфологически подобная язвенным колитам и гранулематозу пищевода (неспецифический регионарный стенозирующий эзофагит).
В качестве отдельного заболевания выделяют пептический, или рефлюкс-эзофагит. Он развивается вследствие гастроэзофагеального рефлюкса (заброса желудочного содержимого в пищевод). Иногда сочетается с дуодено-гастральным рефлюксом. Рефлюкс из желудка в пищевод может возникать по следующим причинам: недостаточность кардии (нижнего пищеводного сфинктера); хиатальная грыжа (грыжа пищеводного отверстия диафрагмы); недостаточная длина пищевода.
Классификация
Эзофагит по течению может быть острым, подострым и хроническим. По характеру воспалительного процесса и его выраженности в гастроэнтерологии различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отечный эзофагит (наиболее часто встречающиеся формы) ограничиваются гиперемией слизистой и ее отеком. При остром инфекционном процессе, а также химических и тепловых ожогах пищевода возможно развитие эрозий слизистой оболочки (эрозивный эзофагит). При тяжелом течении инфекции нередко происходит развитие некротической формы. Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода. При псевдомембранозной форме фиброзный экссудат не сращен с подслизистой тканью в отличие от эксфолиативного эзофагита. Флегмона пищевода, как правило, развивается при повреждении стенки пищевода инородным телом.
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит. Классификация эзофагита по степени поражения имеет различия для острого и хронического течения заболевания. Острые эзофагиты и ожоги пищевода делят на три степени:
- поверхностное поражение без эрозивных и язвенных дефектов;
- поражение всей толщи слизистой с язвенными дефектами и некрозом;
- поражение распространяется на подслизистые слои, образуются глубокие дефекты с возможностью перфорации стенки пищевода, кровотечения. После залечивания возможно образование рубцовых стриктур.
Хронический эзофагит по выраженности поражения стенки делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
Симптомы острого эзофагита
Выраженность симптоматики при остром эзофагите имеет прямую зависимость от выраженности воспалительного процесса в слизистой пищевода. При катаральной форме эзофагит может протекать без клинических симптомов, только иногда проявляясь повышенной чувствительностью пищевода к горячей или холодной пище. Тяжелые формы эзофагита проявляются выраженным болевым симптомом (острая, сильная, жгучая боль за грудиной, отдающая в шею и спину), расстройством глотания (дисфагия) из за сильной боли, изжогой, повышенным слюноотделением.
В крайне тяжелых случаях – кровавая рвота вплоть до шокового состояния. Тяжело протекающий эзофагит спустя неделю может смениться периодом мнимого благополучия (резкое стухание симптомов, возможно даже употребление твердой пищи), но без адекватного лечения спустя несколько недель (до 3-х месяцев) заживления тяжелых дефектов пищеводной стенки может привести к образованию грубых рубцов и стеноза, что приведет к прогрессированию дисфагии и регургитации пищи.
Симптомы хронического эзофагита
При рефлюкс-эзофагите основным клиническим проявлением является изжога (жжение в области эпигастрия и за грудиной). Как правило, изжога усиливается после приема жирной, острой пищи, кофе, газированных напитков. Переедание также способствует развитию симптоматики. Другими вероятными симптомами могут быть: отрыжка (воздухом, кислым, горьким с примесью желчи); ночью может проявляться регургитация. Нередки присоединения расстройств дыхания, ларингоспазм, бронхиальная астма, частые пневмонии. Симптомы нарушения дыхания проявляются, как правило, ночью, в горизонтальном положении тела.
Хронический эзофагит может протекать с болями за грудиной в районе мечевидного отростка, иррадиирующими в спину и шею. Для хронического эзофагита характерна умеренная выраженность болевого симптома.
У детей первого года жизни недостаточность сфинктера пищевода можно диагностировать по многократным умеренным срыгиваниям сразу после кормления в горизонтальном положении. При упорных срыгиваниях могут развиться симптомы гипотрофии.
Осложнения

Осложнениями эзофагитов могут стать следующие заболевания и состояния:
- пептическая язва пищевода (часто развивается при болезни Баррета), характеризуется образованием глубокого дефекта стенки пищевода, может вести к грубому рубцеванию и укорочению пищевода;
- сужение (стеноз) просвета пищевода (ведет к нарушению прохождения пищи в желудок, снижению массы тела);
- прободение стенки пищевода (перфорация) – осложнение, опасное для жизни, требует срочного хирургического вмешательства;
- гнойные осложнения эзофагита – абсцесс, флегмона (как правило, являются следствием повреждения пищевода инородным телом);
- болезнь Барретта (при продолжительном рефлюкс-эзофагите без адекватного лечения развивается перерождение эпителия пищевода – метаплазия). Пищевод Баррета – предраковое состояние.
Диагностика

Если острый эзофагит проявляется клинической симптоматикой, то диагностика этого заболевания, как правило, не составляет проблем – локализация болевого симптома весьма специфична и характерна. Опрос позволяет выявить вероятную причину развития эзофагита. Для подтверждения диагноза используется:
- Эзофагоскопия. Показывает изменения в слизистой, их выраженность. Проведение эндоскопического обследования пищевода проводят не ранее чем на шестой день после проявления выраженной клинической картины. Показания для эндоскопического обследования выявляются индивидуально. При необходимости берут эндоскопическую биопсию слизистой и исследуют гистологически.
- Манометрия. Нарушения моторной функции пищевода выявляются с помощью эзофагоманометрии.
- Рентген.Рентгенография пищевода позволяет выявить изменения контуров пищевода, изъязвления, отек стенки и скопление слизи.
Лечение эзофагита
Острый эзофагит
Эзофагит вследствие химического ожога требует срочного промывания желудка для удаления химического агента. Для лечения легких форм острых эзофагитов больным рекомендовано воздерживаться от приемов пищи 1-2 дня, медикаментозное лечение заключается в приеме антацидов и препаратов группы фамотидина. После начала питания исключают продукты, способные повредить слизистую (алкоголь, кофе, горячая, острая, грубая пища) и пища, активизирующая выработку желудочного сока (шоколад, жирные продукты). Всем больным эзофагитом рекомендован отказ от курения.
При тяжелом протекании болезни - бережное питание вплоть до отказа от энтерального питания, обволакивающие и гелевые антацидные препараты. При выраженной интоксикации проводится инфузионная терапия с помощью дезинтоксикационных растворов. Для подавления инфекционного процесса показана антибиотикотерапия.
При язвенном эзофагите с выраженным болевым симптомом прописано обезболивание и противопоказано промывание желудка. При безуспешности массированного лечения антибиотиками очагов гнойного воспаления (флегмона, абсцесс) – хирургическая санация. Также показанием к хирургическому лечению эзофагита является развитие тяжелой стриктуры пищевода, не поддающейся дилатации.
Хронический эзофагит
В терапии хронического эзофагита основное значение играет устранение фактора его возникновения. Важнейшей составляющей лечения является строгое соблюдение диеты и режима питания и образа жизни. Рекомендации по диете в период острых клинический проявлений: употребление умеренного количества мягкой протертой пищи комнатной температуры. Исключение из рациона продуктов, оказывающих раздражающее действие на слизистую – острые, жирные, жареные, газированные, алкоголесодержащие продукты. Также исключают пищу, содержащую большое количество клетчатки.
Больным эзофагитом необходимо отказаться от курения и приема лекарственных препаратов, влияющих на тонус сфинктера пищевода (седативные препараты, транквилизаторы, теофиллин, простагландины и т. п.). Также следует отказаться от приемов пищи не менее чем за полтора-два часа до сна, не принимать горизонтальное положение после еды, не проводить много времени наклонясь. Спать рекомендуется на приподнятом изголовье. Терапия хронического эзофагита:
- препараты, снижающие кислотность желудочного сока (антациды – оптимальным выбором являются гелевые антациды с анестетиками, ингибиторы протоновой помпы, блокаторы Н2-гистаминовых рецепторов);
- препараты, усиливающие тонус кардии (нижнего сфинктера пищевода и ускоряющие продвижение пищевого комка из желудка в двенадцатиперстную кишку (блокаторы дофа-рецепторов и холиномиметики).
- при рефлюкс-эзофагите хороший результат дает амплипульстерапия;
- снижение болевого синдрома достигается сеансами электрофореза ганглиоблокаторов;
- грязелечение и бальнеотерапия.
При тяжелом течении рефлюкс-эзофагита со стриктурами, язвами и стенозом физиотерапия противопоказана. Операции при стенозе пищевода заключаются в эндоскопическом рассечении стриктур, расширении или бужировании пищевода. По показаниям проводится резекция и пластика пищевода.
Прогноз и профилактика
При отсутствии осложнений (стеноз, перфорации, кровотечение, воспаление средостения и т. п.) прогноз благоприятен. Важным фактором в перспективе излечения эзофагита является строгое соблюдение режима питания, образа жизни и рекомендаций по диете.
Профилактика эзофагитов подразумевает избегание причин его развития – ожогов горячей пищей, химическими веществами, повреждений инородными телами и т. п. Профилактика хронического эзофагита – регулярное диспансерное обследование у гастроэнтеролога и при необходимости – лечение. Больным хроническим эзофагитом в качестве профилактики обострений показано санаторно-курортное лечение.
Прободение пищевода - нарушение целостности стенки пищевода по всей ее толщине с образованием отверстия.
Прободение пищевода, как правило, является осложнением заболевания, травмы или врачебного вмешательства и классифицируются после основного заболевания, указанного в других рубриках.
Спонтанное прободение пищевода - синдром Бурхаве (т.н. "банкетный пищевод").

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
По уровню: шейный, грудной, абдоминальный отделы пищевода и их сочетание.
По вовлечению в патологический процесс стенок: передняя, задняя, правая, левая, их сочетания, циркулярное повреждение.
По этиологии: травма, ожог, инфекционные заболевания пищевода, пептические язвы, онкологические заболевания пищевода, поражения вследствие лучевой терапии, воспалительные заболевания пищевода, спонтанный разрыв пищевода (синдром Бурхаве).
Причины травмы пищевода: повреждения инородными телами, инструментами, спонтанные, гидравлические и пневматические разрывы, повреждения сжатым воздухом, огнестрельные и колото-резаные ранения, тупые травмы шеи, груди и живота.
Сопутствующие поражения пищевода: варикозное расширение вен, рубцовые изменения стенки пищевода, другие заболевания пищевода.
Этиология и патогенез
В целом же причины перфорации пищевода многообразны. Это осложнение развивается вследствие: попадания инородных тел в пищевод, термических и химических ожогов, лучевой терапии, опухолей пищевода, эзофагитов и язв пищевода различной этиологии, аневризмы аорты, огнестрельных и колотых ранений пищевода, ятрогенных причин (эзофагоскопия, эндотрахеальная интубация, интраоперационное повреждение пищевода, пункция магистральных вен, удаление инородного тела пищевода), классифицированных в других рубриках .
Перфорация стенки пищевода сложным ходом без повреждения соседних органов касается только пищевода и возникает при ее перфорации инородными телами, зондами-баллонами, эзофагоскопом, бужом, биопсионной цапкой, эндотрахеальной трубкой, желудочным зондом. Всегда сопровождается возникновением так называемого ложного хода различной длины с разрушением околопищеводной клетчатки шеи или средостения Средостение - часть грудной полости, расположенная между правым и левым плевральными мешками, ограниченная спереди грудиной, сзади грудным отделом позвоночника, снизу диафрагмой, сверху верхней апертурой грудной клетки.
.
Эпидемиология
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 3
Пациенты с перфорацией пищевода составляют менее 1% пациентов отделений торакальной хирургии отоларингологии.
Синдром Бурхаве, по данным литературы, встречается у 3-15% пациентов из всех случаев перфораций пищевода.
Перфорация шейного отдела пищевода (25%) наиболее часто отмечается вследствие проникающего ранения шеи при проведении эндоскопии или других манипуляций, а также при попадании инородных тел.
Перфорация внутрибрюшного отдела пищевода может быть спонтанной или возникать при повреждении пищевода во время операции:
- ятрогенные (во время эндоскопии и т. д.) - 60% случаев;
- в результате ранений - 25%;
- спонтанные - 15%.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
рвота алой кровью, рвота кофейной гущей, боль за грудиной, боль в верхней половине живота, одышка, интоксикация.
Cимптомы, течение
Диагностика
Эзофагоскопия жестким эзофагоскопом (во избежание “надувания”) под общей анестезией с применением миорелаксантов. Ее цель - убрать из образовавшейся полости содержимое (контраст, гной, слюна и т. д.). При этом просвет пищевода может раскрыться и дать возможность провести зонд в желудок. Позволяет уточнить рентгенологические данные.
Во время проведения общей анестезии нельзя опорожнять желудок зондом и использовать маску при наркозе. Интубация технически трудна.
Лабораторная диагностика
Лабораторные критерии диагностики отсутствуют. Изменения определяются основным заболеванием (причиной) и/или развившимися осложнениями.
Дифференциальный диагноз
Дифференцируют со следующими заболеваниями:
При дифференциальной диагностике повреждений пищевода следует также иметь в виду некоторое сходство его с синдромом Хаммена, возникающим у роженицы во время потуг: подкожная эмфизема, пневмоторакс , одышка, цианоз, расстройства циркуляции крови, боль; экстракардиальные шумы, синхронные сердечным сокращениям. Рентгенологически - воздух в средостении.
Осложнения
Лечение
Оперативное вмешательство при прободении пищевода выполняется, как правило, по экстренным показаниям.
Консервативная терапия
Неоперативное лечение возможно в следующих случаях:
1. При небольших перфорациях пищевода инородным телом (рыбья кость) или инструментом (колотые биопсийные раны) без повреждения других органов (консервативная терапия антибиотиками под контролем клинического состояния пациента).
2. При инструментальных повреждениях пищевода при наличии эффективного оттока гнойного отделяемого из зоны повреждения в просвет пищевода, когда разрыв его стенки составляет не более 1-1,5 см и не сопровождается повреждением окружающих органов и медиастинальной плевры, а ложный ход в клетчатке шеи или средостения не превышает 2 см.
3. При инструментальных разрывах рубцово-измененной стенки пищевода, при которых ложный ход не превышает 3 см. Неоперативное лечение возможно вследствие того, что склеротические изменения в околопищеводной клетчатке, сопровождающие склероз пищевода, препятствуют распространению воспалительного процесса. Для обеспечения благоприятного исхода консервативная терапия должна быть начата не позже нескольких часов с момента получения травмы. Во всех остальных случаях операция должна быть выполнена не позже 24 часов с момента появления перфорации.
Хирургическое лечение
Объем и вид оперативного вмешательства определяются многими факторами.
Прогноз
Смертность составляет по разным данным от 50 до 75%. Прогноз определяется также быстротой выполнения хирургического вмешательства, тяжестью развившихся осложнений, наличием сопутствующей патологии, степенью поражения пищевода и прочими факторами.
Читайте также:

