Флегмона аппендицита что это такое
Обновлено: 25.04.2024
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструкции червеобразного отростка. Проявляется на 5-6 сутки после клиники острого аппендицита резким обострением лихорадки и болевого синдрома, тахикардией, интоксикацией, диспепсическими явлениями. Диагноз устанавливают после изучения анамнеза, проведения общего анализа крови, УЗИ и рентгенографии органов брюшной полости. Показана экстренная операция - вскрытие и дренирование гнойника. Назначается антибактериальная и дезинтоксикационная терапия; в последующем производится аппендэктомия.
МКБ-10
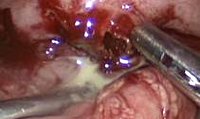
Общие сведения
Аппендикулярный абсцесс является серьезным и опасным осложнением деструктивного острого аппендицита - его флегмонозной, апостематозной, флегмонозно-язвенной или гангренозной форм. Аппендикулярный абсцесс может возникать в позднем периоде заболевания до операции при нагноении аппендикулярного инфильтрата или в послеоперационном периоде вследствие отграничения воспалительного процесса при перитоните. По данным специалистов в сфере абдоминальной хирургии, частота развития аппендикулярного абсцесса при остром аппендиците составляет 1-3% случаев.

Причины
Аппендикулярный абсцесс обычно бывает вызван ассоциацией кишечной палочки, неклостридиальной анаэробной микрофлоры и кокков. Нагноению аппендикулярного инфильтрата с развитием абсцесса способствуют позднее обращение больного за медицинской помощью, несвоевременная диагностика острого аппендицита. После аппендэктомии к развитию аппендикулярного абсцесса могут приводить снижение иммунологической реактивности организма, высокая вирулентность микроорганизмов и их устойчивость к применяемым антибиотикам, иногда - дефекты оперативной техники.
Патогенез
Формирование аппендикулярного инфильтрата обычно происходит на 2-3 день после появления первых признаков острого аппендицита. Воспаление аппендикса не распространяется на всю брюшную полость благодаря защитной физиологической функции брюшины. Отграничение первичного воспалительного очага в слепом отростке от окружающих органов происходит за счет образования фибринозного экссудата, развития спаечного процесса и сращивания самого отростка с петлями толстого кишечника, участком слепой кишки, большим сальником и париетальной брюшиной.
Сформировавшийся аппендикулярный инфильтрат при затухании воспаления в слепом отростке (например, после консервативной терапии) может постепенно рассосаться; при деструкции аппендикса и распространении инфекции за его пределы – нагноиться с образованием абсцесса. Расположение аппендикулярного абсцесса в брюшной полости зависит от локализации слепого отростка: чаще - в правой подвздошной ямке, также может быть ретроцекальное (ретроперитонеальное) или тазовое расположение гнойника.
Симптомы аппендикулярного абсцесса
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса - явления частичной кишечной непроходимости, при тазовом - учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса. При прорыве аппендикулярного абсцесса в кишечник отмечается улучшение самочувствия, уменьшение болей, снижение температуры, появление жидкого стула с большим количеством зловонного гноя.
Осложнения
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой. Среди осложнений встречаются забрюшинные или тазовые флегмоны, гнойный параколит и паранефрит, абсцесс печени, поддиафрагмальный абсцесс, гнойный тромбофлебит воротной вены, спаечная кишечная непроходимость, инфекции мочевых путей, свищи брюшной стенки.
Диагностика
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании абдоминальному хирургу иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты общего анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз). Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника, разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение аппендикуллярного абцесса
На стадии инфильтрата экстренная операция по поводу острого аппендицита противопоказана, его лечат консервативно в условиях стационара: назначается строгий постельный режим, в первые 2-3 суток холод на живот, затем – тепло, щадящая диета, антибиотикотерапия. Слабительные и наркотические препараты исключены. Иногда с целью рассасывания инфильтрата назначаются паранефральные новокаиновые блокады. При полном рассасывании аппендикулярного инфильтрата через 1-2 месяца проводят плановую аппендэктомию, так как возможны повторные приступы острого аппендицита, развитие инфильтрата, абсцесса и тяжелых осложнений.
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом.
При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Прогноз и профилактика
При отсутствии лечения аппендикуллярный абсцесс может самопроизвольно вскрыться в просвет кишки, брюшную полость или забрюшинное пространство, иногда в мочевой пузырь или влагалище, очень редко через брюшную стенку наружу. Прогноз серьезный, исход заболевания определяется своевременностью и адекватностью оперативного вмешательства. Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
Флегмонозный аппендицит – это острое воспаление червеобразного отростка, сопровождающееся его выраженным отеком, скоплением гноя и отложением на поверхности фибрина. Проявляется сильной болью, преимущественно в правой нижней области живота, может сопровождаться тошнотой, рвотой, подъемом температуры. Диагноз ставят на основе анамнеза, осмотра, дополнительно назначают общий анализ крови, иногда УЗИ органов брюшной полости или компьютерную томографию. Лечение оперативное, необходимо экстренное хирургическое вмешательство с удалением аппендикса (классическое или лапароскопическое). Прогноз при своевременном оказании помощи благоприятный.
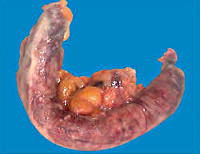
Общие сведения
Флегмонозный аппендицит представляет собой одну из стадий острого воспаления аппендикса. Возникает приблизительно через 12-24 часа после начала заболевание в результате прогрессирования патологии, характеризуется гнойным воспалением тканей и появлением на поверхности отростка фибриновых пленок. Острый аппендицит – одно из самых распространенных заболеваний в абдоминальной хирургии. Эта патология встречается у 4-5 человек на 1000 населения и составляет около 80% всех случаев острого живота. Количество флегмонозных форм при этом достигает 50%. Флегмонозный аппендицит наиболее часто диагностируется в возрастной группе 20-40 лет, у женщин в два раза чаще, чем у мужчин. Более высокий процент заболеваемости наблюдается у беременных.

Причины
Этиология флегмонозного аппендицита на сегодняшний день до конца не изучена. Выделяют несколько причин заболевания. Наиболее часто его связывают с тромбозом сосудов аппендикса, который ведет к ишемии тканей отростка. Со временем возникает воспаление, стенки становятся восприимчивыми к патогенным бактериям. Также активизируется условно патогенная флора внутри кишечника, поскольку защитная функция лимфоидной ткани аппендикса ослабевает.
Вторичный флегмонозный аппендицит может возникать как осложнение катаральной или гнойной формы. Также риск инфицирования повышается при механической обтурации отростка каловыми камнями, гельминтами. Увеличение лимфатических узлов вследствие воспаления тоже может привести к перекрытию просвета аппендикса и созданию благоприятной среды для роста бактерий. К механическим причинам относят спайки, которые образуются после операций на кишечнике, органах малого таза, при хронических заболеваниях (колите, аднексите, хроническом холецистите и т. д.).
Инфекция попадает в аппендикс в основном эндогенным путем, через кровь и лимфу, иногда из просвета кишечника. Воспаление проходит несколько стадий: от катаральной до флегмонозной и гангренозной. При флегмонозном аппендиците стенки отростка утолщены, гиперемированы, покрыты слоем фибрина. Процесс распространяется на окружающие ткани, фибринозные пленки можно увидеть на слизистой слепой кишки, прилегающих участках брюшины. Вокруг отростка образуется выпот, внутри аппендикса можно обнаружить зеленого цвета гной.
В сложных случаях на слизистой оболочке воспаленного аппендикса выявляют эрозии и язвы - это так называемая флегмонозно-язвенная форма аппендицита. Иногда можно наблюдать эмпиему червеобразного отростка. При такой форме заболевания он значительно увеличивается в размерах, стенки утончаются, внутри просвета накапливается большое количество гноя и выпота, фибринозных пленок нет. Процесс всегда распространяется на окружающие ткани. Эмпиема возникает при закупорке аппендикса каловыми массами.
Симптомы флегмонозного аппендицита
Несколько отличаются симптомы при атипичном расположении червеобразного отростка. Иногда он бывает очень длинным и опускается в таз. В таком случае боль концентрируется над лобком или в паховой области справа. При высоком подпеченочном расположении отростка болезненность может возникать в правом подреберье. Если отросток загнут назад (ретроградное расположение), больной жалуется на боли в спине. Очень редко, вследствие врожденного разворота органов брюшной полости, червеобразный отросток располагается слева, это значительно затрудняет диагностику. Болезненность по центру живота или ближе к левой стороне может отмечаться при смещении слепой кишки из-за слишком длинной брыжейки.
Диагностика флегмонозного аппендицита
В типичных случаях диагноз флегмонозного аппендицита поставить достаточно легко. Это может сделать не только хирург, но и врач гастроэнтеролог, к которому пациент обратится с болями в животе. Для уточнения диагноза исследуют общий анализ крови. В нем можно выявить увеличение скорости оседания эритроцитов, повышение количества лейкоцитов, преимущественно сегментоядерных и палочкоядерных.
При осмотре отмечается бледность кожи, иногда холодный пот, язык обложен белым налетом, пульс учащен до 80-90 ударов в минуту. Живот плоский, правая его половина отстает в акте дыхания. При пальпации отмечается напряжение мышц стенки живота, что свидетельствует о раздражении брюшины, так как при флегмонозном аппендиците процесс всегда затрагивает окружающие ткани.
На воспалении брюшины также указывает позитивный симптом Щеткина-Блюмберга. Если врач резко отдергивает руку во время пальпации в правом нижнем квадранте живота, больной чувствует усиление боли. Также позитивным будет симптом Вишневского, или скольжения: специалист проводит рукой по рубашке от ребра до подвздошной области сначала слева, потом справа, при этом отмечается резкое усиление боли с правой стороны.
Дифференцировать флегмонозный аппендицит у женщин нужно с правосторонним аднекситом, разрывом кисты яичника либо его апоплексией яичника, внематочной беременностью. Также под маской аппендицита может протекать воспаление дивертикула толстой кишки (дивертикулит), пиелонефрит, почечная колика. Из заболеваний, которые встречаются в гастроэнтерологии, чаще всего аппендицит дифференцируют с острым холециститом, гастритом и дуоденитом, прободной язвой желудка и двенадцатиперстной кишки, острым панкреатитом.
Лечение флегмонозного аппендицита
Единственным эффективным методом лечения флегмонозного аппендицита является оперативное вмешательство - аппендэктомия. Проводят его под общей анестезией, очень редко, при наличии серьезных противопоказаний к общему наркозу, обезболивание может быть местным. В последнее время широко используют субдуральную анестезию. Операцию проводят по классической методике либо путем лапароскопии. При классическом хирургическом вмешательстве в правой подвздошной области делают косой разрез длиной 10-12 сантиметров. Затем хирург находит воспаленный отросток, отделяет его от окружающих структур и аккуратно удаляет, предварительно перевязав у основания слепой кишки лигатурой. Если в брюшной полости обнаружен выпот, его высушивают и вводят дополнительно антибиотик. При большом количестве выпота рану не зашивают наглухо, а оставляют на несколько дней дренаж.
Для лапароскопической операции в стенке брюшной полости делают три прокола или маленьких надреза – один в области пупка, другой над лобком, третий над правой подвздошной областью. В них вводятся лапароскоп (трубка с видеокамерой) и необходимые инструменты. Врач проводит все манипуляции, наблюдая за операционным полем на экране монитора. Такая операция более щадящая, она позволяет выписать пациента домой уже через 1-2 дня. Кроме того, при лапароскопии можно более качественно провести ревизию брюшной полости, выявить гнойный выпот и очаги воспаления.
После операции по удалению флегмонозного аппендицита пациенту на несколько дней назначают антибиотики (внутривенно, а затем перорально). Если процесс не осложнен перитонитом, выздоровление проходит достаточно быстро. Уже через несколько дней больного выписывают домой, а через месяц он может вести привычный образ жизни. В первые недели после вмешательства советуют придерживаться диеты, избегать продуктов, которые вызывают вздутие живота, следить за регулярностью стула.
Прогноз и профилактика
Прогноз при флегмонозном аппендиците достаточно благоприятный. Летальность составляет не больше, чем 0,1-0,3%, количество осложнений - около 5-9% (основное - локальный или разлитой перитонит). Воспаление брюшины той или иной степени при флегмонозном аппендиците возникает всегда, но процесс быстро локализуется сальником и стенками других внутренних органов. Разлитой перитонит встречается в очень запущенных случаях, у людей ослабленных, с недостатком массы тела, а также у детей.
При несвоевременном оказании медицинской помощи возможно прободение стенок аппендикса, процесс может перейти в гангренозную форму. Иногда вокруг отростка образуется инфильтрат либо аппендикулярный абсцесс, со временем на их месте могут сформироваться спайки. Опасное осложнение – пилефлебит, образование гнойных тромбов в венах брыжейки и брюшной полости. Самый неблагоприятный прогноз при осложнении аппендицита абдоминальным сепсисом.
Поскольку причины возникновения флегмонозного аппендицита очень разные, предотвратить заболевание трудно. Когда оно уже возникло, нужно вовремя обратиться к врачу и получить адекватную медицинскую помощь. Специфических мер профилактики нет.
Гнойный аппендицит – это острое воспаление червеобразного отростка кишечника, сопровождающееся гнойным расплавлением его тканей. Характеризуется возникновением сильных болей в эпигастрии, мигрирующих в правую подвздошную область, тошноты и рвоты, повышением температуры тела. Диагностика основана на клиническом осмотре и выявлении специфичных симптомов. Лечение только хирургическое, возможно проведение операции как по классической методике (лапаротомия), так и более современным эндоскопическим способом (лапароскопия выполняется только при отсутствии разлитого перитонита, абсцессов брюшной полости).
Общие сведения
Гнойный аппендицит – наиболее распространенная хирургическая патология органов брюшной полости (до 90%), среди всех хирургических заболеваний гнойный аппендицит диагностируется в 30% случаев. Частота гнойного воспаления червеобразного отростка составляет 1 случай на 200-300 человек в год.
Обычно гнойный аппендицит поражает взрослое население, женщины болеют в два раза чаще мужчин. У детей, стариков и беременных гнойный аппендицит встречается достаточно редко, но протекает тяжелее, имеет стертую клиническую картину и труден в диагностике. В хирургической практике это наиболее частая причина развития перитонита. В целом, при своевременном хирургическом лечении исход при гнойном аппендиците благоприятен, при возникновении осложнений прогноз значительно ухудшается.
Причины
Гнойный аппендицит составляет около 60% всех форм воспалительного процесса в червеобразном отростке. В настоящее время выделяют несколько теорий возникновения гнойного аппендицита: механическую, инфекционную, сосудистую и эндокринную. Для понимания этих теорий следует знать, для чего служит червеобразный отросток в организме. Аппендикс выполняет функцию иммунного фильтра для кишечника и других внутренних органов.
По механической теории к развитию гнойного аппендицита предрасполагают особенности строения червеобразного отростка: он имеет узкий извитой просвет, плохое кровоснабжение, часто перегибается. В связи с этим нередко происходит закупорка просвета аппендикса копролитами (каловыми камнями). Чаще всего их формирование связано с недостаточным количеством потребляемой клетчатки, жидкости, а также с индивидуальными особенностями организма. Обтурация просвета аппендикса может вызываться не только копролитом (35% случаев), но и гиперплазированными лимфатическими фолликулами, опухолью, инородным телом, паразитами.
После закупорки просвета отростка в нем нарастает давление, ухудшается кровоснабжение, начинает активно размножаться кишечная флора. Это ведет к возникновению и прогрессированию воспаления, которое в течение нескольких дней может привести к некрозам и перфорации стенки отростка, распространению воспалительного процесса на брюшину (перитониту). Состав микробной флоры при гнойном аппендиците полиморфен и неспецифичен.
Инфекционная теория указывает на возможность возникновения местного воспалительного процесса в червеобразном отростке при амебиазе, иерсиниозе, брюшном тифе, туберкулезе. Однако учеными не доказана специфическая природа воспаления. Менее признанными теориями формирования гнойного аппендицита являются сосудистая и эндокринная. Первая гипотеза предполагает возможность возникновения патологии на фоне васкулитов - чаще это происходит у пожилых людей (первичный аппендицит).
Эндокринная теория рассматривает червеобразный отросток как место скопления специфических клеток, секретирующих серотонин – гормон воспаления. Также выделяют различные пути проникновения инфекции в червеобразный отросток: чаще всего это энтерогенный путь, намного реже гемато- или лимфогенный.
Патанатомия
Флегмонозный червеобразный отросток во время операции выглядит утолщенным, гиперемированным, серозная оболочка покрыта фибриновым налетом. На разрезе определяются изъязвления слизистой аппендикса, в его полости - скопления гноя. Гангренозно измененный аппендикс во время операции расползается в руках, в его стенке видны участки некрозов, отмечается тромбоз сосудов брыжейки. Цвет гангренозного отростка грязно-зеленый, от него исходит неприятный гнилостный запах. Вокруг слепой кишки определяется умеренное количество мутного фибринового выпота (при условии, что перфорация не произошла). Если прогрессирование воспаления приводит к разрыву аппендикса, чаще всего это оканчивается местным или разлитым перитонитом.
Классификация
Классификация вплотную связана с патоморфологическими изменениями, происходящими в червеобразном отростке. На начальных этапах формирования воспалительного процесса в аппендиксе, до начала гнойного пропитывания тканей, аппендицит является катаральным. Прогрессирование воспаления ведет к инфильтрации тканей аппендикса лейкоцитами – наступает стадия гнойного флегмонозного аппендицита. Дальнейшее расплавление приводит к разрывам тканей – формируется гангренозно-перфоративный гнойный аппендицит.
Симптомы гнойного аппендицита
Первым проявлением флегмонозного процесса обычно является боль. Возникает она чаще всего в эпигастрии, затем перемещается в правую подвздошную область. Боль умеренная, тупая, постоянная, усиливается в положении на левом боку, при натуживании и кашле. По мере прогрессирования воспалительного процесса боль может уменьшаться и даже кратковременно исчезать (связано это с гибелью нервных волокон). Однако в течение нескольких часов болевой синдром возвращается, становится сильнее, сопровождается повышением температуры до фебрильных цифр, явлениями выраженной интоксикации – обычно это говорит о развитии диффузного воспаления брюшины.
Пациента может беспокоить тошнота, одно- или двукратная рвота, понос. Достаточно редко отмечается тахикардия, эпизоды увеличения артериального давления. В начальных стадиях повышение температуры обычно незначительное, не выше 38°С. Течение заболевания может осложниться при несвоевременном обращении в клинику, а также при длительном откладывании операции. Червеобразный отросток постепенно расплавляется, вокруг него образуется воспалительный инфильтрат. С течением времени происходит либо дальнейшее расплавление тканей с формированием аппендикулярного абсцесса, либо распространение процесса на соседние органы.
Осложнения
Осложнение заболевания в виде перитонита буквально за несколько часов может приводить к развитию абсцессов не только вокруг червеобразного отростка, но и между петлями кишечника (межкишечный абсцесс), в малом тазу, под печенью. Это часто служит причиной некроза стенок кишечника, формирования спаек и свищей, кишечной непроходимости, пилефлебита. Возможно распространение процесса на органы грудной полости (пневмония, плеврит), малого таза (эндометрит).
Диагностика
Диагностика гнойного аппендицита обычно не представляет трудностей, хотя для правильной постановки диагноза иногда требуется наблюдение за пациентом в течение 2-3 часов. Осмотр абдоминального хирурга позволяет провести дифференциальный диагноз гнойного аппендицита с другими заболеваниями органов брюшной полости. Если исключена другая патология, но диагноз гнойного аппендицита остается под сомнением, может потребоваться консультация врача-эндоскописта с последующим проведением диагностической лапароскопии.
Большое значение придается клиническому осмотру пациента. При ректальном исследовании отмечается болезненность передней стенки прямой кишки из-за воспалительного выпота в брюшной полости. Отмечается разница между ректальной и подмышечной температурой более 1 градуса. Характерен симптом Кохера – перемещение боли в правую подвздошную область в течение нескольких часов от начала заболевания, симптом Бартомье – болезненность в правой подвздошной области усиливается при пальпации на левом боку. О воспалении свидетельствует и симптом Щеткина-Блюмберга – если при пальпации в проекции червеобразного отростка аккуратно надавить ладонью на переднюю брюшную стенку, а затем резко отнять руку – боль усилится.
Из клинических анализов информативен лишь общий анализ крови: в нем при флегмонозном процессе будут выявлены воспалительные изменения, которые значительно усугубляются на фоне развития гангренозного аппендицита. УЗИ органов брюшной полости, обзорная рентгенография назначаются только при необходимости дифференциальной диагностики с другой патологией. При подозрении на острый аппендицит обязательно проведение электрокардиографии, так как этот диагноз достаточно часто ошибочно ставится при остром инфаркте миокарда.
Дифференциальный диагноз гнойного аппендицита проводят с почечной коликой и правосторонним пиелонефритом, острой патологией правого яичника, внематочной беременностью (разрыв правой маточной трубы), дивертикулитом Меккеля, различными воспалительными заболеваниями тонкого и толстого кишечника, язвенной болезнью в стадии обострения, особенно с прободением язвы желудка, холециститом, правосторонней пневмонией и плевритом.
Лечение гнойного аппендицита
Лечение патологии только хирургическое. В первые часы заболевания бывает достаточно сложно определиться с медицинским заключением, в этом случае пациент направляется под наблюдение в отделение абдоминальной хирургии, где в течение двух-трех часов должен быть установлен правильный диагноз, проведена предоперационная подготовка. Подготовка к операции включает санитарную обработку (гигиенический душ), профилактику тромбоэмболических осложнений (тугое бинтование конечностей, введение гепарина). Если пациент принимал пищу в течение последних шести часов до операции, производится промывание желудка через зонд. Также нужно опорожнить мочевой пузырь. При необходимости назначаются седативные препараты.
Оперативное вмешательство при неосложненных формах гнойного аппендицита (флегмонозный, гангренозный без перфорации) обычно проводится лапароскопическим методом – частота осложнений после такой операции минимальна, послеоперационный период протекает намного легче, быстрее восстанавливается трудоспособность. На теле не остается грубых рубцов, послеоперационная рана редко воспаляется.
При наличии осложнений (перфорация, перитонит, формирование абсцессов брюшной полости) операцию лучше провести путем классической лапаротомной аппендэктомии, которая позволит осуществить тщательную ревизию брюшной полости, обнаружить абсцессы, спайки, провести санацию очагов инфекции. В послеоперационном периоде рекомендуется соблюдение диеты, ограничение физических нагрузок. Пациент должен наблюдаться у хирурга, осуществлять тщательный уход за послеоперационной раной.
Прогноз и профилактика
Специфической профилактики гнойного аппендицита не существует, рекомендуется правильное питание с употреблением достаточного количества клетчатки, жидкости, санация очагов хронических инфекций. Прогноз при неосложненных формах патологии достаточно благоприятный, но при распространении воспаления значительно ухудшается.

Многие болезни внутренних органов могут иметь серьезные последствия, если их своевременно не лечить. Итогом чаще всего становится перитонит — воспаление брюшной полости. Это не самостоятельное заболевание, а осложнение, которое наступает вследствие травм брюшины, например, острого аппендицита. В случае, когда воспаленный аппендикс лопается, все его содержимое распространяется по брюшной полости и инфицирует другие органы. Состояние больного в такие моменты крайне тяжелое, поэтому не заметить проявление симптомов невозможно. В качестве лечения осложненный аппендицит требует немедленного хирургического вмешательства. Чем раньше оно будет произведено, тем больше шансов на успешный прогноз.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы аппендицита с перитонитом
Воспаление червеобразного отростка слепой кишки (аппендикса) является довольно распространенным заболеванием в наше время. Когда недуг перетекает в острую форму, то имеет ряд специфических признаков, которые нельзя игнорировать, дабы избежать осложнений. Тем не менее, людям не всегда удается своевременно обратиться за медицинской помощью, что приводит к серьезному последствию — воспалению брюшины. Аппендицит с перитонитом является тяжелым состоянием, которое может вызвать летальный исход. Признаками осложненного недуга принято считать:
- нелокализированную интенсивную боль в животе;
- метеоризм;
- тошноту, рвоту;
- температуру тела выше 39 градусов;
- сухость кожи, губ;
- понижение артериального давления;
- характерную тахикардию.
Кроме этого можно заметить, что человек занимает позу с согнутыми коленями, поскольку она дает временное понижение болевого синдрома. Если не помочь ему в столь тяжелый момент, состояние начинает резко ухудшаться. Могут наблюдаться:
- судороги;
- потеря сознания;
- кома.
Перитонит опасен тем, что в короткие сроки происходит интоксикация всего организма, центральная нервная система угнетается, нарушаются функции жизненно важных органов.
Причины разрыва аппендицита
Патологический процесс воспаления аппендикса может развиться до острого состояния за время от одного до нескольких дней. Сначала он распространяется лишь на червеобразный отросток, пока проявляются катаральные явления. Однако воспалительный процесс через какое-то время добавляет гнойную или гангренозную составляющую содержимого аппендикса. Стенки самого органа подвергаются некрозу, поэтому со временем они лопаются и дают возможность выхода отмерших клеток, гною и инфекции в полость брюшины. Всему этому предшествует острый аппендицит, причиной которого может быть:
- каловый камень;
- анатомическая предрасположенность;
- сосудистые нарушения;
- запоры;
- проблемы сердечно-сосудистой системы;
- инфекционные заболевания;
- попадание инородного тела.
Чтобы не допустить такого осложнения, как перитонит, нужно обращаться за медицинской консультацией при первых проявлениях аппендицита. Острая форма заболевания, как уже говорилось, может повлечь за собой серьезные последствия, представляющие угрозу для жизни человека.
К какому врачу обратиться?
Если вы подозреваете разрыв аппендицита, нужно немедленно вызывать скорую помощь. Процедуру по удалению червеобразного отростка и очистке брюшины от гнойного содержимого проводит:

Флегмонозный аппендицит является разновидностью острой формы воспаления червеобразного отростка. Это заболевание требует срочного хирургического лечения. В основе этой формы болезни лежат гнойные изменения, которые развиваются в короткий промежуток времени. Если своевременно не обратиться за медицинской помощью, то воспалившийся аппендикс может разорваться, спровоцировав появление тяжелых осложнений, которые несут реальную опасность жизни больного. Флегмонозный аппендицит чаще всего диагностируется в возрасте от 20-40 лет. При этом, по данным статистики, в подавляющем большинстве случаев болезнь появляется у женщин.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы острого флегмонозного аппендицита
При этом типе заболевания червеобразный отросток слепой кишки полностью воспаляется. В нем начинает накапливаться гной в больших количествах, что вызывает значительное увеличение размера аппендицита. При этом больной испытывает следующие симптомы:
Также у человека наблюдаются все признаки интоксикации организма. У него возникает сильная головная боль, беспокоит постоянная тошнота. Больной жалуется на слабость, а также полное отсутствие аппетита. При осмотре языка можно заметить его сухость, а также грязно-белый налет.
Боли при флегмонозном аппендиците локализуются в правой части живота. Они могут носить пульсирующий характер, усиливаясь при кашле, чихании, смене положения тела. Если человек отмечает, что боли резко прекратились, и это улучшению нельзя радоваться. Такое состояние может указывать на то, что воспаленный аппендицит разорвался. Это осложнение несет реальную опасность для жизни человека, так как вызывает появление сепсиса и перитонита.

Причины болезни
Развивается острый флегмонозный аппендицит стремительно. Как правило, от обширного воспаления до разрыва проходит от 16 до 24 часов. Поэтому очень важно при появлении первых симптомов заболевания сразу обратиться за медицинской помощью. До сегодняшнего дня ученые не смогли точно выяснить причины, которые провоцируют появление такого недуга. Но врачам удалось определить, какие факторы способствуют развитию воспаления аппендицита. В первую очередь патологию провоцирует закупорка отростка слепой кишки:
- инородным телом;
- затвердевшими каловыми массами;
- тромбами;
- пищевыми волокнами.
Нарушение проходимости кишечника становится причиной появления в кишечнике благоприятной среды для размножения бактерий и возникновения очагов нагноения. Помимо этого, заболевание может возникать в качестве осложнения катаральной формы аппендицита.
Специалисты также выделяют механические причины появления болезни. Как правило, в таких случаях речь идет о спайках, которые формируются в кишечнике при следующих хронических заболеваниях:
- аднексите;
- колите;
- холецистите.
К какому врачу обратиться?
Не стоит надеяться, что заболевание пройдет самостоятельно. Необходимо срочно обращаться за медицинской помощью. Диагностикой и лечением такого заболевания занимаются такие врачи как:
Доктор начнет прием с выслушивания жалоб больного. Специалист обязательно задаст пациенту несколько уточняющих вопросов:

- Как давно появились боли?
- Поднималась ли температура тела?
- Есть ли хронические заболевания?
- Принимали ли какие-либо препараты?
- Наблюдается ли расстройство стула?
После опроса доктор проведет осмотр больного. Указывает на воспаление симптом Щеткина-Блюмберга. Это исследование также проводит врач на первом приеме. Для этого он просит пациента прилечь на кушетку на спину. Врач нажимает пальцами на нижний квадрант живота и резко отдергивает ее. Если у больного воспаленный острый флегмонозный аппендицит, то он ощущает резкое усиление боли.
Подтвердить диагноз помогает ультразвуковое сканирование органов брюшной полости. Это исследование дает возможность специалисту быстро найти воспаленный отросток, либо выяснить иную причину появления симптомов. К примеру, аппендицит могут спутать с признаками внематочной беременности, апоплексией яичника, язвой желудка, панкреатитом, дуоденитом.
Лечение
Если у пациента диагностировали это заболевание, то его срочно госпитализируют и назначают экстренную операцию. Ее выполняют, как правило, под общей анестезией. Хирургическое вмешательство проводят по классической или лапароскопической методике. В первом случае врач выполняет:
- косой размер в правой подвздошной области;
- находит воспаленный аппендицит и удаляет его;
- накладывают швы.
В случае, если в ходе операции врачи обнаружили выпот, то его высушивают. Также пациенту вводят дозу антибиотика непосредственно в брюшную полость. Если выпот обширный, то разрез не зашивают полностью. Больному устанавливают дренаж, который будет снят только через несколько дней.
Лапароскопическая методика относится к малотравматичным хирургическим вмешательствам. Для проведения этой операции в стенке брюшной полости больного выполняют проколы:
- в области пупка;
- над правой подвздошной областью;
- над лобком.
Через эти проколы врач вводит инструменты и специальные камеры, которые помогают точно следить за всеми операционными манипуляциями. После такого вмешательства пациента могут выписать из больницы уже через два дня. После операции больному назначают также антибактериальную терапию. Препараты можно принимать как перорально, так и внутривенно.
При флегмонозном аппендиците прогноз, как правило, благоприятный. Если своевременно обратиться за медицинской помощью, то можно избежать появления серьезных осложнений. Процент летальных исходов после этого заболевания составляет всего 0,1-0,3 %.
Реабилитация
Полностью восстановиться и вернуться к привычному ритму жизни человеку можно через месяц после операции. К реабилитации также необходимо подойти ответственно. В период восстановления пациент должен:
- соблюдать специальную диету;
- ограничить свою физическую активность;
- соблюдать постельный режим в первые 24 часа.
Пациенту ежедневно необходимо проходить перевязки. Швы снимаются через 6-7 дней после вмешательства. Ходить и вставать с кровати пациенту разрешают, но передвижения их должны быть ограничены и минимальны. Врачи внимательно отслеживают частоту опорожнения кишечника, не допуская появления запоров.
Особое внимание нужно уделить питанию больного. Употреблять пищу нужно маленькими порциями до шести раз в день. Рацион пациента должен состоять из легкой и хорошо усваиваемой еды. Врачи разрешают давать больному:
- каши;
- бульоны;
- кисели и желе;
- нежирное мясо;
- кисломолочные продукты;
- творог;
- черствый хлеб.
Овощи и фрукты можно есть только отварные, запеченные или приготовленные на пару. Пить пациенту можно некрепкий чай, травяные сборы и воду без газов. В период восстановления полностью отказаться нужно от продуктов, вызывающих повышенное газообразование. Также важно исключить сдобу, копченые и острые блюда, консервы, маринады и кофе. Нарушение диеты грозит больному появлением проблем с перевариванием, расстройства кишечника.
Читайте также:

