Флебит на лице при фурункуле
Обновлено: 24.04.2024
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком).
Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – множественное поражение фурункулами.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафило-стрептококковая инфекция, реже стрептококк.
Код протокола: 09-101е "Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки"
Период протекания
Длительность лечения составляет 9 дней.
Факторы и группы риска
Истощение, гиповитаминоз, тяжелые общие заболевания, болезни обмена веществ (сахарный диабет, ожирение), загрязнение кожи и микротравмы.
Диагностика
Критерии диагностики
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
При карбункуле если консервативное лечение не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
- феноксиметилпенициллин – 0,25 г 4 раза/сут (при стрептококковой инфекции);
- амоксициллин/клавуланат – 0,375-0,625 г 3 раза/сут.;
- цефалексин 0,5-1,0 г 4 раза/сут.;
- цефуроксим аксетил – 0,5 г 2 раза/сут во время еды;
- эритромицин 0,5 г 4 раза/сут.;
- оксациллин 1-2 г 4-6 раз/сут. в/в, в/м;
- цефазолин 1-2 г 3 раза/сут. в/в, в/м;
- фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
- цефтриаксон 1, 0 г 1 раз/сут. в/м.
- итраконазол оральный раствор 400 мг\сут – 7 дней (профилактика кандидоза).
Местно - 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса в дерме и сенсибилизацию организма назначаются десенсибилизирующие средства: тиосульфат натрия 30% - 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани). Назначаются препараты способные адсорбировать токсины: активированный уголь – 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства – настойка пустырника по 20 кап. х 3 раза в день в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния, снижение реактивности организма назначают иммуномодуляторы – метилурацил 500 мг х 3 раза в день - 10 дней; метронидазол по 250 мг х 3 раза в день - 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции - декстран 400 мл в/в 1 р. в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты – мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные - для улучшения трофики кожи.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. *Амоксициллин+клавулановая кислота таблетка 625 мг; раствор для инъекций 600 мг во флаконе
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. *Итраконазол оральный раствор 150 мл – 10 мг\мл
10. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
11. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
12. *Активированный уголь 250 мг табл.
13. Настойка пустырника 30 мл, 50 мл фл.
14. *Метилурацил 10% мазь
15. *Метронидазол 250 мг табл; раствор для инфузий 0,5 во флаконе 100 мл
16. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
17. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
18. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
19. *Калия перманганат водный раствор 1:10 000
20. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Критерии перевода на следующий этап: заживление операционной раны.
* – препараты, входящие в список основных жизненно важных лекарственных средств
Что такое флебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Илларионовой Ирины Николаевны, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Илларионовой Ирины Николаевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Флебит — это воспаление стенки венозного сосуда, зачастую возникающее на фоне варикозно трансформированных вен и сопровождающееся формированием тромбоза. Данное состояние называется "тромбофлебит поверхностных вен", или "варикотромбофлебит". Также флебит является распространённым осложнением периферической внутривенной терапии, которая проводится через венозную канюлю (катетер), — забора венозной крови и внутривенного вливания [1] .
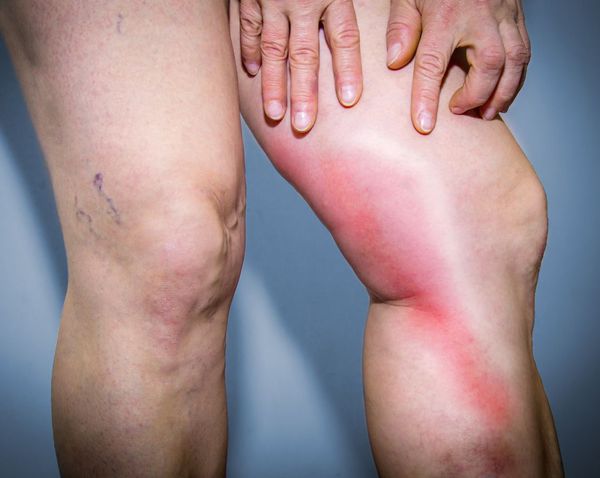
В различных исследованиях выявлено множество факторов риска развития флебита. Их можно разделить на несколько групп: причины флебита, относящиеся к пациентам, канюле, назначенной терапии, и другие факторы [1] [2] .
К наиболее распространённым факторам риска, связанным с пациентом, относятся возраст, пол и сопутствующие болезни. Заболеваемость флебитом увеличивается с возрастом: большинство исследований показали, что явные признаки флебита присутствовали примерно у 50 % пациентов старше 60 лет [3] . Также установлено, что флебит чаще всего встречается среди женщин, но удовлетворительного объяснения этой статистике до сих пор нет [4] [5] . Кроме того, риск флебита увеличивают состояния, которые ухудшают кровообращение (заболевание периферических сосудов, курение), болезни, снижающие чувствительность (периферическая невропатия), и сахарный диабет [3] .
К причинам, связанным с внутривенной канюлей, относят физико-химические свойства материала и её размер [6] . Чаще всего на развитие флебита влияют канюли, сделанные из производных тефлона, например фторэтиленпропилен-кополимера.
Другие факторы риска развития флебита связаны с переносимостью вводимых растворов. Она зависит от pH лекарства, его осмолярности (концентрации кинетически активных частиц) и скорости введения в вену. Вероятность появления флебита значительно повышается, если pH и осмолярность растворов отличаются от этих же показателей крови пациента [7] . Также риск развития флебита увеличивает использование антибактериальных препаратов, в основном из группы бета-лактамов, из-за их высокой активности [8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы флебита
В месте поражения можно прощупать болезненный уплотнённый, напряжённый участок воспалённой вены. Боль бывает различного характера и возникает по ходу вены сразу при развитии флебита. Кожа в зоне воспаления становится гиперемированной (покрасневшей), температура поражённого участка повышается.
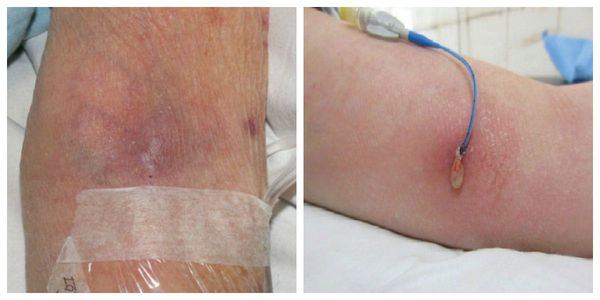
В редких случаях при развитии флебита верхней конечности наступает онемение. Отёк руки, как правило, не наблюдается. Иногда данный процесс сопровождается общим ухудшением самочувствия, развитием слабости, недомогания.
При флебите спинной вены полового члена также наблюдаются покраснение, уплотнение, отёк и резкая боль по ходу вены. Половой орган приобретает синюшный цвет.
При флебите вен головного мозга возникает постоянная головная боль, повышается артериальное давление, появляются неврологические симптомы — нарушение зрения.
Воспалению воротной вены характерна выраженная гнойная интоксикация. Состояние пациента ухудшается, возможна слабость, рвота, головная боль, режущие боли в правом подреберье, желтуха, лихорадка. Есть опасность летального исхода.
Патогенез флебита
Наружный клеточный слой вены называется адвентицией. Он представляет собой эластичную мембрану, содержит большое количество коллагеновых волокон, образующих каркас вены, и некоторое количество мышечных волокон, располагающихся вдоль её русла. В средней — мышечной — оболочке вены имеется наибольшее количество гладкомышечных волокон. Они расположены спирально вокруг просвета сосуда и заключены в сеть извитых коллагеновых волокон. При сильном растяжении вены коллагеновые волокна распрямляются, и её просвет увеличивается. Внутренний клеточный слой называется интимой. Он состоит из эндотелиальных клеток, а также гладкомышечных и коллагеновых волокон.
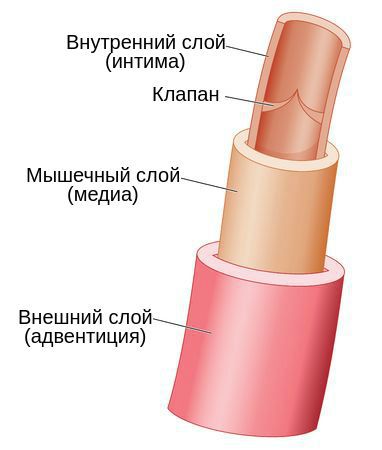
Воспалительный процесс при флебите может начаться как во внешнем, так и во внутреннем слое вены. Механизм развития патологии может быть связан с одной из причин:
- внешней травмой;
- внутренней прямой эндотелиальной травмой;
- воспалением стенки вены;
- первичным нарушением свёртывания крови.
Внешняя травма может быть результатом прямого внешнего воздействия из-за тупой травмы либо внешних повязок [8] . Вена сжимается, нарушается ширина её просвета. В результате этого кровоток замедляется, что приводит к развитию тромбоза и флеботромбоза, а локальное длительное воздействие провоцирует появление местного флебита. Снижение скорости течения крови и венозный застой также наблюдается при видимых варикозных венах и локальных внешних повреждениях — трофических язвах.
Повреждение внутренней стенки включает в себя прямое нарушение клеток адвентиция. Оно активирует тот же воспалительный ответ, что и внешняя травма, с аналогичными последствиями. Повреждение часто связано с рутинными внутривенными процедурами, включая флеботомию (рассечение вены) и внутривенные вливания через катетер (действие растворов, повреждение вен иглами).
Время расположения катетера в вене связано со скоростью появления воспаления. Чем дольше он там находится, тем выше риск и скорость развития флебита, а также вероятность присоединения бактериальной инфекции, в ходе которой может возникнуть гнойный поверхностный венозный тромбоз.
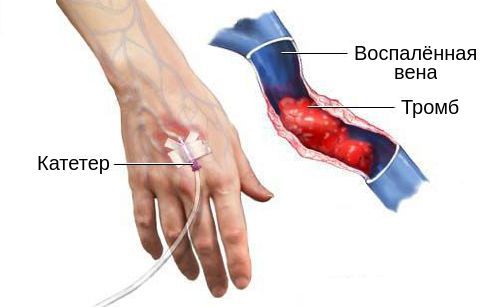
Кроме того, непосредственно повредить эндотелий может вливание гипертонических растворов. Обычно это касается диазепама и пентобарбитала. Они способны вызвать химическое воспаление, которое нарушает нормальную работу вены и приводит к образованию тромбов вокруг кончика катетера, вторичному инфицированию и сепсису. Также с большей вероятностью к тромбозу поверхностных вен приводит вливание растворов в области с более медленным венозным возвратом.
Классификация и стадии развития флебита
В зависимости от причины флебит разделяют на большие группы:
- Флебит, возникший на фоне варикозного расширения вен.
- Флебит, не связанный с варикозным расширением вен — вероятнее всего вызван генетическими нарушениями свёртывания крови:
- Постинъекционный флебит — развивается вследствие химического раздражения вены введённым раствором или механической травмы. Чаще всего сопровождается появлением боли по ходу вены и на месте катетера, а также наличием покраснения.
- Аллергический флебит — развивается в связи с реакцией вены на аллерген (лекарственный препарат, материал катетера). По симптомам схож с постинъекционным флебитом.
По расположению воспалённой вены выделяют следующие виды флебита:
- Флебит полового члена — связан с варикозным расширением вен или инфекционной болезнью (например, гонореей). Вызывает покраснение и отёк кожи, образование объёмного болезненного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит) — связан с осложнённым течением воспалительных процессов в брюшной полости (циррозом печени, панкреатитом, синдромом Бадда — Киари и др.). Отличается признаками гнойной интоксикации. Может привести к смерти.
- Церебральный флебит — развивается в венах головного мозга на фоне инфекции или гнойного воспаления (абсцесса или флегмоны). Проявляется постоянной головной болью, повышением артериального давления, нарушением зрения.
- Флебит вен верхних конечностей — в области поражения на руке появляется боль, покраснение кожи, наблюдается шнуровидное уплотнение вены.
- Флебит в бассейне малой подкожной вены — сопровождается напряжённостью мышц, болью и покраснением кожи, повышением температуры и появлением полос по ходу воспалённой вены.
- Флебит в бассейне большой подкожной вены — по проявлениям схож с флебитом малой подкожной вены.
- Мигрирующий флебит — развивается в венах ног, отличается длительным рецидивирующим течением, чаще встречается у молодых мужчин. Может затрагивать также стенки артерий. Когда мигрирующий тромбофлебит ассоциирован с раком, он может возникать за годы до постановки диагноза. Проявляется появлением покраснения, уплотнения, тяжа по ходу вены на различных участках тела.
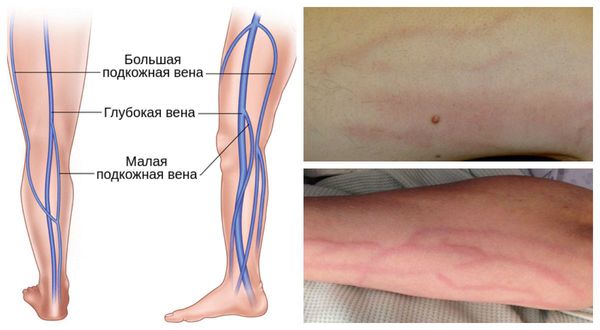
Флебит также может быть классифицированы по патофизиологии:
- Первичный флебит — непосредственное воспаление в венах.
- Вторичный флебит — системный воспалительный процесс. К этой группе относится септический тромбофлебит — воспаление вены, возникающее в условиях инфекции.
По месту локализации воспаления в вене различают три формы болезни:
- эндофлебит — воспаление внутренней оболочки вены;
- перифлебит — воспаление наружной оболочки вены;
- панфлебит — воспаление всех оболочек вены [13] .
Осложнения флебита
Основным осложнением флебита является венозный тромбоз — образование кровяного сгустка в просвете вены. Частота этого заболевания в 40-летнем возрасте и раньше составляет примерно один случай на 10 000 человек в год; после 45 лет заболеваемость увеличивается и к 80 годам достигает 5-6 случаев на 1000 человек в год [22] . Причины увеличения риска развития тромбоза с возрастом не совсем ясны, но могут связаны с наличием заболеваний сердечно-сосудистой системы, печени и других органов, увеличивающих коагуляцию (свёртываемость крови).
Частота венозного тромбоза в несколько выше у мужчин, чем у женщин. Около двух третей эпизодов проявляются как тромбоз глубоких вен. Основными исходами венозного тромбоза являются повторное появление тромбов, посттромботический синдром, сильное кровотечение из-за разжижающих препаратов, смерть.
Тромбоз приводит к ухудшению качества жизни, особенно при развитии посттромботического синдрома, который сопровождается хроническим отёком конечности, изменением цвета кожи голени, трофическими нарушениями [18] [19] . Смерть наступает в течение одного месяца после эпизода примерно у 6 % пациентов с тромбозом глубоких вен и у 10 % пациентов с эмболией — попадание сгустков крови в жизненно важные органы [20] . В 30 % случаев человек умирает от тромбоэмболии ещё до постановки диагноза [21] . Показатели смертности ниже среди пациентов с венозным тромбозом, возникающим без очевидной причины, и наиболее высоки среди тех, у кого тромбоз развивается в условиях имеющейся онкологии.
Также флебит может способствовать развитие таких инфекционных осложнений, как абсцесс и флегмона. Оба состояния могут привести к летальному исходу.
В центре поверхностного абсцесса кожа истончается, иногда кажется белой или жёлтой из-за "созревшего" гноя внутри, готова спонтанно прорваться. При глубоких абсцессах типична локальная боль, лихорадка, потеря веса, утомляемость.
Флегмона представляет собой болезненную припухлость с разлитым покраснением кожи. Быстро развивается, сопровождается высокой температурой (40°С и больше), нарушением работы поражённой части тела. При распространении на окружающие ткани флегмона может спровоцировать развитие гнойного артрита, тендовагинита и других гнойных заболеваний.
Диагностика флебита
Локальные флебиты можно обнаружить непосредственно в зоне постоянного венозного катетера или при опросе пациента, когда выясняется, что эта область была травмирована или в неё вводился препарат [4] .
Пациентам с подозрением на поверхностный венозный тромбоз и флебит необходимо проводить дуплексное ультразвуковое сканирование. При подозрении на флебит полового члена нужно пройти ультразвуковое исследование сосудов полового члена и мошонки.
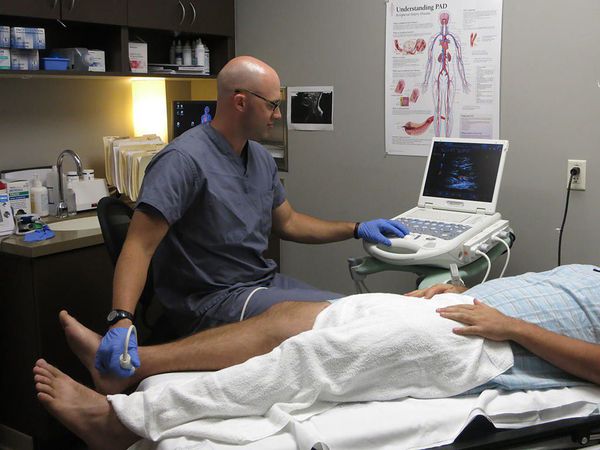
Также всем пациентам необходимо оценить вероятность развития тромбоэмболии лёгочной артерии и тромбоза глубоких вен. Для этого используются шкалы Wells и Женевской классификации. Они учитывают возраст, предшествующие заболевания и операции. При большой сумме баллов требуется выполнить компьютерную томографию лёгких для исключения тромбоэмболии лёгочной артерии.
Пациентам с периферическим венозным тромбозом верхних конечностей, связанным с катетером, или незначительным флебитом, вызванным прямой травмой, дуплексное ультразвуковое сканирование может не потребоваться из-за наличия подкожного воспаления и возможности постановки диагноза клинически, т. е. по признакам заболевания. Степень поверхностного тромбоза с оценкой тромбоза глубокий вен должна быть задокументирована.
Некоторым пациентам требуется сделать лабораторный анализ для определения гиперкоагуляции — изменения свёртываемости крови — или подтверждения онкозаболевания, особенно когда поверхностный венозный тромбоз не связан с катетером или варикозным расширением вен. Гиперкоагуляция выявляется с помощью коагулограммы, иногда — гемостазиограммы. Если выявлены отклонения от нормы в сторону повышения или снижения, необходима консультация гематолога для совместного определения тактики дальнейшей диагностики. На эту оценку влияют признаки заболевания, факторы риска и семейная история болезни. В некоторых случаях она может включать в себя простой скрининг на наследственные тромбофилии или более обширный онкопоиск или скрининг васкулита (по рекомендации ревматолога) [15] [22] .
Лечение флебита
Большинство пациентов с флебитом проходят симптоматическое лечение с помощью противовоспалительных средств и компрессии. Оно направлено на уменьшение боли и воспаления, предотвращение осложнений и рецидивов. Лечение зависит от места воспаления, наличия сопутствующего острого тромбоза глубоких вен и варикозного расширения.
Важное значение на раннем этапе лечения имеет дуплексное ультразвуковое сканирование конечности, особенно при флебитах, связанных с местным варикозом, внутривенным катетером или другим устройством. Если исследование подтвердит наличие варикозно расширенных вен и рефлюкса (обратного тока крови), то такие пациенты могут первоначально лечиться без операции [12] . При прогрессировании заболевания в глубокую венозную систему принимается решение об оперативном лечении или терапии антикоагулянтами.
Для лечения пациентов со спонтанным тромбозом поверхностных вен используются профилактические или промежуточные дозы низкомолекулярного гепарина или промежуточные дозы нефракционированного гепарина. Их необходимо применять минимум в течение четырёх недель.
Хирургическое удаление вены проводится при рецидивирующих случаях поверхностного венозного тромбоза [22] . Вену нужно удалять, если флебит возник хотя бы во второй раз.
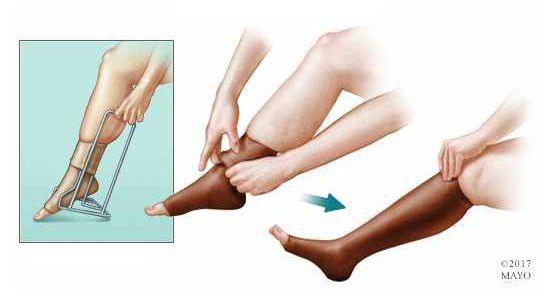
После лечения пациентам рекомендовано использовать компрессионный трикотаж. Период ношения определяется лечащим врачом.
Прогноз. Профилактика
При своевременном обращении к сосудистому хирургу прогноз флебита относительно благоприятный, особенно при флебите верхних конечностей — он проходит практически бесследно. Гирудотерапия (лечение пиявками) может привести к резкому прогрессированию болезни в связи с травмой сосудистой стенки.
Если воспаление распространилось в систему глубоких вен, лечение занимает более длительное время. В последующем развивается посттромботическая болезнь. В 5-10 % случаев она приводит к инвалидизации, снижению качества жизни и сохранению постоянного отёка конечности.
Основным способом профилактики является соблюдение двигательной активности, особенно в путешествиях. Сидение во время долгого полёта или поездки на автомобиле может привести к отёку лодыжек, икр и увеличить риск тромбофлебита. Чтобы предотвратить загустевание крови в этих случаях, стоит прогуливаться по проходу один раз в час. При долгой поездке за рулём нужно останавливаться каждый час и двигаться по 10-15 минут. Стоит выполнять венозную гимнастику: сгибать лодыжки или поднимать-опускать голени на носки хотя бы 10 раз в час.
Нужно стараться носить свободную одежду, не стягивающую голени, пить много жидкости, чтобы избежать обезвоживания. При приёме гормональных контрацептивов следует раз в год проходить ультразвуковое триплексное сканирование и наблюдаться у врача-гинеколога [11] [20] .
Если есть один или несколько факторов риска, необходимо обсудить стратегию профилактики с лечащим врачом перед длительными перелётами, поездками или плановой операцией, после которой придётся соблюдать постельный режим.
Гнойный тромбофлебит – это микробное воспаление венозной стенки, ассоциированное с тромбозом, бактериемией и другими опасными осложнениями. Локальные симптомы представлены покраснением, отеком, болью, выделением гноя; системные нарушения проявляются лихорадкой, ухудшением общего состояния. В диагностической программе важное место отводится посеву крови и других биологических жидкостей, инструментальной визуализации (КТ, МРТ сосудов и мягких тканей, дуплексному сканированию вен). Показано комплексное лечение, сочетающее консервативные медикаментозные и инвазивные методики.
МКБ-10
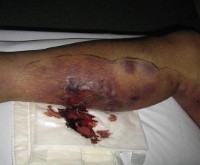
Общие сведения
Гнойный (септический) тромбофлебит характерен для 1,1% стационарных пациентов с центральными венозными катетерами. При ожогах риск его развития еще выше – от 4 до 8%. Встречаются и более редкие состояния – распространенность синдрома Лемьера составляет всего 0,8 случаев на 1 млн. населения в год. В периоде новорожденности гнойное воспаление, связанное с интравенозной катетеризацией, составляет треть всех внутрибольничных инфекций. Риск такого осложнения увеличивается и у людей старше 50 лет. Исключением являются септические флебиты тазовых и яремных вен, более характерные для женщин репродуктивного возраста и молодых людей.

Причины
Непосредственным этиологическим агентом гнойного тромбофлебита является микробная флора (сапрофитная или патогенная), инициирующая инфекционно-воспалительные изменения в венозной стенке. Наиболее частыми возбудителями признаны золотистый стафилококк, энтеробактерии, кандиды. Реже патология ассоциирована с бактероидами, стрептококками, фузобактериями. В сосудистую стенку микробы проникают при ее локальном повреждении, что происходит в следующих ситуациях:
- Сосудистая катетеризация и венепункция. Длительное присутствие периферического или центрального венозного катетера – ведущая причина патологии. Риск инфицирования существенно повышают частые венепункции, проводимые в нестерильных условиях, в том числе для введения инъекционных наркотиков. Повреждение эндотелия усугубляется механическим и химическим раздражением.
- Патология брюшной полости и малого таза. Гнойное поражение висцеральных сосудов наблюдается при абдоминальных инфекциях (аппендиците, дивертикулите, абсцессе печени). Тромбофлебит может являться следствием септического аборта, эндометрита, возникть после родов и хирургических вмешательств. Эти состояния сопровождаются тканевой миграцией бактерий, воспалением сосудистой стенки, токсин-индуцированным тромбозом.
- Инфекции головы и шеи. Возникновение флебита внутренней яремной вены опосредовано паратонзиллярными или парафарингеальными абсцессами, осложняющими течение ангины, фарингита, одонтогенных заболеваний. Синусы твердой мозговой оболочки вовлекаются при гнойном воспалении придаточных пазух носа, периорбитальной области, среднего уха.
- Ожоги и травмы. Вероятность инфекционного воспаления высока при ожогах, что обусловлено массивной бактериальной инвазией, гипералиментацией, назначением антибиотиков широкого спектра действия. Ушибы и переломы часто ведут к образованию межмышечных гематом, которые в дальнейшем склонны нагнаиваться, вызывая повреждение стенки прилегающего сосуда с дальнейшей микробной инвазией.
Частота возникновения гнойного тромбофлебита периферического русла повышается на фоне стероидной терапии и употребления внутривенных наркотиков. Риск патологии увеличивается у пожилых людей, что связано со снижением иммунологической функции – возрастным или опосредованным сопутствующими заболеваниями. Формированию тромбов способствуют состояния с синдромом гиперкоагуляции (тромбофилии, злокачественные опухоли, аутоиммунная патология).
Патогенез
Патогенез гнойного тромбофлебита изучен недостаточно. При катетер-ассоциированном процессе заражение может происходить при миграции микробов с поверхности кожи между стенкой катетера и периваскулярной тканью, загрязнении жидкости для внутривенного вливания или центральной части устройства, гематогенном распространении из другого очага инфекции. Относительный вклад каждого механизма неизвестен, хотя наиболее важным путем проникновения считают движение патогенов вниз по наружной поверхности канюли.
Несмотря на различия в первичном источнике инфекции и локализации воспаления, происходящие изменения могут быть объяснены общими патофизиологическими механизмами, объединенными в триаду Вирхова (эндотелиальное повреждение, стаз, гиперкоагуляция). Локальный инфекционный процесс вызывает миграцию микробного агента в венозную систему по межтканевым промежуткам, сквозь клетчаточные пространства. После проникновения патогена в кровоток происходит прямое повреждение эндотелиоцитов токсинами и провоспалительными медиаторами, высвобождающимися в результате активации лейкоцитов.
Некоторым бактериям (фузобактериям, золотистому стафилококку) свойственно вырабатывать термолабильный экзотоксин лейкоцидин, который ускоряет образование кровяного сгустка. Его тромбогенные эффекты опосредованы косвенными воспалительными механизмами, включая образование активных форм кислорода, высвобождение вторичных медиаторов из погибших гранулоцитов, что провоцирует интенсивную эндотелиальную дисфункцию. Золотистый стафилококк продуцирует коагулазу, которая специфически взаимодействует с фибриногеном, вызывая состояние гиперкоагуляции.
Матрица фибрина и тромбоцитов служит идеальной почвой для дальнейшего размножения микробных тел с тенденцией к отдаленному метастазированию, образованию септических очагов. В зависимости от степени локального воспаления отек может привести к венозной компрессии, способствуя застою крови. При беременности патологические изменения дополняются физиологической гиперкоагуляцией, сжатием сосудов увеличенной маткой, расслаблением их стенки под влиянием гормональных сдвигов.
Классификация
Общепринятая клиническая классификация заболевания отсутствует. Гнойный тромбофлебит систематизируют по принципу локализации патологического процесса, в соответствии с чем различают следующие формы:
- Поверхностный. Характеризуется вовлечением периферической венозной сети. Поражение поверхностных сегментов наиболее распространено в клинической флебологии.
- Глубокий (в т. ч. тазовый). Сопровождается воспалительно-тромботическими изменениями в магистральных венах (верхней и нижней полых, внутренней яремной, илеофеморальном сегменте), висцеральных притоках (маточных, яичниковых).
- Кавернозных синусов. Септический тромбоз венозных дуральных синусов является серьезным и потенциально опасным вариантом флебопатологии.
- Пилефлебит. Представляет собой гнойно-воспалительный процесс в портальной системе. Исходя из распространения, он бывает стволовым, радикулярным, терминальным.
По этиологии все тромбофлебиты можно условно разделить на катетер-ассоциированные и не связанные с внутрисосудистым доступом. Септический тромбофлебит внутренней югулярной вены, в свою очередь, входит в структуру синдрома Лемьера.
Симптомы гнойного тромбофлебита
Периферическую форму патологии следует подозревать у пациентов с бактериемией, сохраняющейся спустя 72 часа от начала антимикробной терапии, особенно при установке катетера. Средняя продолжительность предшествующей венозной канюляции составляет около 5 суток, латентный интервал от удаления внутрисосудистой системы до развития симптомов варьируется от 2 до 10 дней.
У большинства пациентов возникает лихорадка, но чаще без озноба. Сначала в области входных ворот инфекции отмечают гиперемию, отечность, болезненность, ощущение плотного тяжа по ходу вены при пальпации. Позже ткани размягчаются, у некоторых больных наблюдается самопроизвольный отток гноя, увеличиваются регионарные лимфоузлы. Но локальные признаки воспаления присутствуют лишь в трети случаев, что создает явные диагностические трудности.
Поражение глубоких сосудов часто протекает клинически скрыто. Иногда в месте введения центрального катетера присутствуют покраснение, нагноение, явления целлюлита. Если кровоток по глубокому руслу затруднен, то могут возникнуть боли в конечностях и отек. Гнойное воспаление магистральных сосудов сопровождается системными симптомами (лихорадкой, слабостью, гипотонией). Неспецифические признаки тазового и портального флеботромбоза включают лихорадку, абдоминальные боли, рвоту. Пилефлебит может сопровождаться гепатомегалией и желтухой. У лиц с патологией яичниковых сосудов обнаруживают болезненность при смещении шейки матки, гнойные выделения из цервикального канала.
Югулярным флеботромбозом с явлениями бактериемии (синдромом Лемьера) поражаются ранее здоровые молодые люди. Интервал между предшествующей орофарингеальной инфекцией и началом септического воспаления обычно составляет менее недели. Поднимается температура с ознобом (свыше 39°C), ухудшается общее состояние, возникают симптомы дыхательной недостаточности. Во многих случаях отмечается локальная боль в шее или горле. Над яремной веной, углом челюсти, вдоль грудино-ключично-сосцевидной мышцы видна односторонняя припухлость или уплотнение с зоной размягчения.
Осложнения
Наиболее частым осложнением гнойного тромбофлебита становится бактериемия с септикопиемией, которую обнаруживают у 84% пациентов. Более половины случаев сопровождаются признаками легочной эмболии с вторичной инфаркт-пневмонией, гипоксемией и гемодинамической нестабильностью. При синдроме Лемьера распространенность септической ТЭЛА достигает 97%. Метастатические очаги включают инфекционный эндокардит, остеомиелит, артриты. Поверхностное воспаление может распространяться на глубокое русло, у детей осложняется субпериостальными абсцессами расположенных рядом длинных трубчатых костей.
Диагностика
Раннее распознавание гнойного тромбофлебита имеет жизненно важное значение для предотвращения осложнений и летального исхода, но клиническая диагностика в силу скрытого течения некоторых форм может запаздывать. В таких условиях, кроме консультации хирурга-флеболога, исключительную роль играют дополнительные исследования:
- Бактериологический анализ материала. У всех лихорадящих пациентов с подозрением на септический тромбофлебит должна исследоваться кровь на стерильность. В случаях катетер-ассоциированного процесса сравнивают культуры из периферических и центральных участков. Проводят посев гноя, слизи из глотки и канала шейки матки, спинномозговой жидкости.
- Ультрасонография сосудов и паравазальных тканей. УЗДС вен выявляет эхопозитивные тромботические массы. Хорошо визуализирует яремную вену, перипортальные коллатерали, чем становится полезной при пилефлебите, синдроме Лемьера. Но при диагностике тазовых и дуральных процессов сонография малоинформативна.
- КТ с контрастированием. Является предпочтительным методом визуализации септического тромбоза. КТ-флебография определяет дефект наполнения в просвете сосуда, состояние венозной стенки. Исследование окружающих тканей дает возможность выявить первичный очаг. Особенно информативна КТ при поражении тазовых, воротной, внутренней яремной вен.
- Магнитно-резонансная томография. Может использоваться для выявления большинства септических тромбофлебитов при недоступности КТ. Интраабдоминальное поражение визуализирует по наличию внутривенных включений, снижению интенсивности сигнала кровотока, утолщению стенки сосуда. МРТ вен головного мозга является наиболее чувствительным и информативным методом оценки состояния дуральных синусов.
Случаи периферического флебита следует отличать от целлюлита, тромбоза глубоких вен. Поражение тазовых и воротной вен дифференцируют с любыми формами интраабдоминальной и акушерской инфекции. Синдром Лемьера требует исключения абсцессов мягких тканей, воспаление дуральных синусов – менингита, инсультов.
Лечение гнойного тромбофлебита
Лечебная тактика определяется характером первичного очага, микробиологическим спектром, локализацией септического процесса, особенностями конкретного пациента. Периферический венозный катетер при первых признаках флебита удаляют, а центральный, наоборот, оставляют в сосуде для предупреждения эмболизации. Дальнейшее лечение осуществляется по двум направлениям:
- Консервативная терапия. Определяющим аспектом лечения становится применение антибиотиков – сначала эмпирически, затем с учетом чувствительности возбудителя. При грибковой инфекции используют фунгицидные средства, поражение центральных вен требует антикоагулянтной терапии, системного тромболизиса.
- Инвазивные вмешательства. При неэффективности консервативной терапии необходима резекция поверхностных вен с притоками или тромбэктомия из глубоких сегментов. Абсцессы мягких тканей и глоточных пространств вскрывают, активно дренируют. Югулярный флеботромбоз можно лечить катетер-управляемым тромболизисом.
Многие аспекты лечения все еще остаются дискутабельными. Но общая стратегия остается неизменной – ликвидация инфекционного очага, системная антибиотикотерапия, рассмотрение целесообразности хирургического вмешательства и приема антикоагулянтов.
Прогноз и профилактика
Учитывая вероятность жизнеугрожающих осложнений, отсутствие своевременной терапии гнойного тромбофлебита ассоциируется с высокой смертностью, что делает прогноз крайне неблагоприятным. При септическом воспалении дуральных синусов даже адекватная коррекция не уберегает от стойкой утраты трудоспособности. Поэтому большое значение отводится профилактическим мероприятиям: соблюдению техники постановки и правил ухода за внутривенными катетерами, активному лечению первичной гнойно-воспалительной патологии.
1. Гнойный тромбофлебит как источник ангиогенного сепсиса/ Кукеев Т.К.// Вестник Алматинского государственного института усовершенствования врачей. – 2008 - № 3 (8).
2. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения/ Богачев В.Ю., Болдин Б.В., Дженина О.В.// Амбулаторная хирургия. - 2016. - N 3-4.
3. Septic Thrombophlebitis Complicating a Peripherally Inserted Central Catheter/ M. Esmadia, H. Ahsanb, D.S. Ahmada// J Med Cases. – 2012 - 3(3).
4. Septic thrombophlebitis of the internal jugular vein, a case of Lemierre's syndrome/ A. Alperstein, R.M. Fertig, M. Feldman et al.// Intractable Rare Dis Res. 2017 - May; 6(2).
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
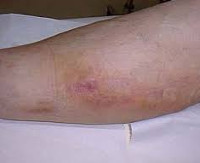
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.

Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровеньD-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. - 2010 - №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э.— 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. и др.// Российский медицинский журнал. – 2012 - № 4.
Читайте также:

